Синдром лайелла
Содержание:
- Диагностика
- Другие заболевания из группы Болезни кожи и подкожной клетчатки:
- Прогноз
- Диагностика синдрома Лайелла
- Исследование кожи
- Online-консультации врачей
- Симптомы синдрома Лайелла
- Что провоцирует / Причины Синдрома Лайелла:
- Течение
- Симптомы, диагностика и лечение синдрома Лайелла
- Симптоматика
- Клиническая картина синдрома Лайелла
- Этиология
Диагностика
При лабораторных исследованиях отмечен лейкоцитоз со снижением относительного количества лимфоцитов (цитотоксический эффект на Т‑лимфоциты), левый сдвиг формулы с появлением токсических форм нейтрофилов; ускоренная СОЭ; отсутствие эозинофилов; ЛИИ резко увеличен; выражено изменение фибринолитической активности плазмы за счет мошной активации протсолитической системы (высокое содержание плазмина, активаторов плазминогена и снижение содержания ингибиторов плазминогена); в протеинограмме характерно снижение общего количества белка, главным образом за счет альбуминов, при этом содержание глобулинов повышено; резко выражено накопление СМ; в биохимическом анализе отмечено накопление билирубина, мочевины, азота, повышение активности аланинаминотрансферазы.
В анализах мочи отмечается микроальбуминурия, протеинурия, а также гематурия.
Течение процесса без лечения неуклонно прогрессирует, возможны развитие отека легких, острою канальцевого некроза почек, пиелонефрита, пневмонии, септицемии за счет вторичной инфекции, септический шок с летальным исходом. Чаще осложнения развиваются на 2–3‑й неделе заболевания. В современных условиях при проведении коррекции водно‑электролитного баланса, белкового обмена, кортикостероидной и антибиотикотерапии летальность составляет 20–30%.
Опасность летального исхода резко повышается при запоздалой диагностике, нерациональной терапии, а также при некролизе 70% кожного покрова.
Диагноз синдрома Лайелла основывается на анамнезе, клинической картине и лабораторных данных.
Для установления роли того или иного лекарственного вещества в развитии процесса могут быть использованы иммунологические тесты, и частности реакция бласттрансформации, свидетельствующая об усилении митотической активности сенсибилизированных лимфоцитов больного с образованием бластных форм (лимфобластов) в присутствии аллергена (подозреваемого лекарственного вещества).
Дифференциальный диагноз проводят с буллезной формой экссудативной многоформной эритемы, пузырчаткой и другими видами токсидермий.
Другие заболевания из группы Болезни кожи и подкожной клетчатки:
| Абразивный преканкрозный хейлит манганотти |
| Актинический хейлит |
| Аллергический артериолит, или васкулит Рейтера |
| Аллергический дерматит |
| Амилоидоз кожи |
| Ангидроз |
| Астеатоз, или себостаз |
| Атерома |
| Базалиома кожи лица |
| Базальноклеточный рак кожи (базалиома) |
| Бартолинит |
| Белая пьедра (узловатая трихоспория) |
| Бородавчатый туберкулез кожи |
| Буллезное импетиго новорожденных |
| Везикулопустулез |
| Веснушки |
| Витилиго |
| Вульвит |
| Вульгарное, или стрепто-стафилококковое импетиго |
| Генерализованный рубромикоз |
| Гидраденит |
| Гипергидроз |
| Гиповитаминоз витамина В12 (цианокобаламин) |
| Гиповитаминоз витамина А (ретинол) |
| Гиповитаминоз витамина В1 (тиамин) |
| Гиповитаминоз витамина В2 (рибофлавин) |
| Гиповитаминоз витамина В3 (витамин РР) |
| Гиповитаминоз витамина В6 (пиридоксин) |
| Гиповитаминоз витамина Е (токоферол) |
| Гипотрихоз |
| Гландулярный хейлит |
| Глубокий бластомикоз |
| Грибовидный микоз |
| Группа заболеваний буллезного эпидермолиза |
| Дерматиты |
| Дерматомиозит (полимиозит) |
| Дерматофития |
| Занозы |
| Злокачественная гранулема лица |
| Зуд половых органов |
| Избыточное оволосение, или гирсутизм |
| Импетиго |
| Индуративная (уплотненная) эритема Базена |
| Истинная пузырчатка |
| Ихтиозы и ихтиозоподобные заболевания |
| Кальциноз кожи |
| Кандидоз |
| Карбункул |
| Карбункул |
| Киста пилонидальная |
| Кожный зуд |
| Кольцевидная гранулема |
| Контактный дерматит |
| Крапивница |
| Красная зернистость носа |
| Красный плоский лишай |
| Ладонная и подошвенная наследственная эритема, или эритроз (болезнь Лане) |
| Лейшманиоз кожи (болезнь Боровского) |
| Лентиго |
| Ливедоаденит |
| Лимфаденит |
| Линия фуска, или синдром андерсена-верно-гакстаузена |
| Липоидный некробиоз кожи |
| Лихеноидный туберкулез — лишай золотушный |
| Меланоз Риля |
| Меланома кожи |
| Меланомоопасные невусы |
| Метеорологический хейлит |
| Микоз ногтей (онихомикоз) |
| Микозы стоп |
| Многоморфная экссудативная эритема |
| Муцинозная алопеция Пинкуса, или фолликулярный муциноз |
| Нарушения нормального роста волос |
| Неакантолитическая пузырчатка, или рубцующийся пемфигоид |
| Недержание пигментации, или синдром блоха-сульцбергера |
| Нейродермит |
| Нейрофиброматоз (болезнь реклингхаузена) |
| Облысение, или алопеция |
| Ожог |
| Ожоги |
| Отморожение |
| Отморожение |
| Папулонекротический туберкулез кожи |
| Паховая эпидермофития |
| Периартерит узелковый |
| Пинта |
| Пиоаллергиды |
| Пиодермиты |
| Пиодермия |
| Плоскоклеточный рак кожи |
| Поверхностный микоз |
| Поздняя кожная порфирия |
| Полиморфный дермальный ангиит |
| Порфирии |
| Поседение волос |
| Почесуха |
| Профессиональные заболевания кожи |
| Проявление гипервитаминоза витамина А на коже |
| Проявление гиповитаминоза витамина С на коже |
| Проявления простого герпеса на коже |
| Псевдопелада Брока |
| Псевдофурункулез Фингера у детей |
| Псориаз |
| Пурпура пигментная хроническая |
| Пятнистая атрофия по типу Пеллиззари |
| Пятнистая лихорадка скалистых гор |
| Пятнистая лихорадка скалистых гор |
| Разноцветный лишай |
| Рак кожи лица |
| Раны |
| Ретикулез кожи |
| Ринофима |
| Розацеаподобный дерматит лица |
| Розовый лишай |
| Рубромикоз, или руброфития |
| Саркоид Бека |
| Саркоидоз Бека |
| Саркома (ангиосаркома) Капоши |
| Сверлящая, или пронизывающая эктима |
| Себорея |
| Септическая эритема |
| Сикоз |
| Синдром Стивенса-Джонсона |
| Системная красная волчанка |
| Склерема и склередема |
| Склеродермия |
| Скрофулодерма, или колликвативный туберкулез кожи |
| Смешанная, или вариегатная, порфирия |
| Сморщивание вульвы (крауроз) |
| Сморщивание (крауроз) полового члена |
| Ссадины |
| Стрептококковое импетиго |
| Трехсимптомная болезнь Гужеро-Дюппера |
| Трихотилломания |
| Трихофитии |
| Туберкулез кожи |
| Туберкулез кожи и подкожной клетчатки |
| Туберкулезная волчанка |
| Угри, или акне |
| Узелковый периартериит |
| Ушиб |
| Фавус |
| Флегмона |
| Фрамбезия |
| Фурункул |
| Фурункул. Фурункулез |
| Хроническая мигрирующая эритема Афцелиуса-Липшютца |
| Хроническая поверхностная диффузная стрептодермия |
| Хроническая язвенная и язвенно-вегетирующая пиодермия |
| Хронический атрофирующий акродерматит |
| Хрономикоз |
| Центральный лентигиоз Турена |
| Черепицеобразный микоза |
| Черная пьедра |
| Чёрный лишай |
| Чесотка |
| Шанкриформная пиодермия |
| Экзема |
| Эксфолиативный (листовидный) дерматит новорожденных Риттера |
| Эктима вульгарная (гнойник обыкновенный) |
| Эпидемическая пузырчатка новорожденных |
| Эпидермофитиды |
| Эпидермофития |
| Эпидермофития стоп |
| Эритематозная анетодермия ядассона |
| Эритразма |
| Язва бурули |
| Язвенный туберкулез кожи и слизистых оболочек |
Прогноз
С 2011 года на Западе распространена SCORTEN шкала оценки тяжести синдрома Лайелла. В ней учитываются следующие прогностические факторы:
- возраст пациента > 40 лет;
- ЧСС > 120 уд. в мин.;
- наличие сопутствующего злокачественного онкологического заболевания;
- площадь пораженной поверхности тела > 10 %;
- уровень мочевины крови > 10 ммоль/л;
- уровень бикарбонатов плазмы
- глюкоза крови > 14 ммоль/л.
Наличие каждого фактора увеличивает риск летального исхода. Так, примерный риск смерти составляет: при наличии 1 фактора — до 3,2 %; 2‑х факторов — 12,1 %; 3‑х факторов — 35,3 %; 4‑х факторов — 58,3 %; 5 и более факторов — 90 %.
Клинический случай
В 2009 году в Донецке я стал свидетелем редчайшего для Донбасса (всего 6 случаев в Донецкой области за период с 1991 по 2013 годы!) случая синдрома Лайелла. Пациентка: 37 лет. Аллергический и инфекционный анамнезы — не отягощены. За трое суток до поступления заболела простудным заболеванием. Лечилась «знакомыми» лекарствами: таблетки от кашля, глазные, носовые капли, витамины. С вечера второго дня появились зуд, высыпания. Самостоятельно принимала супрастин. После кратковременного облегчения — состояние ухудшилось. Вечером на третьи сутки, после обморока доставлена БСМП в городскую больницу, в течение нескольких часов переведена в областную клинику.
Поступила женщина с гиперемированной кожей на грудной клетке, плечах, внутренних поверхностях бедер. На третий день появились наполненные мутноватым содержимым пузыри. Объем иных достигал 100 мл. На протяжении всего периода сохранялась гиперемия век, склер, слизистых оболочек ротовой полости, перианальной области.
С третьих суток комбустиологом неоднократно предпринимались попытки закрыть раневую поверхность ксенокожей. Однако кратковременные периоды спокойствия сменялись у пациентки психомоторным возбуждением, что приводило к смещению повязок и ксенокожи. Ни один лоскут не прижился. На протяжении двух недель в реанимационном отделении пациентка более половины времени провела в вынужденном медикаментозном сне. А с шестых суток, когда состояние пациентки стало критическим, ее перевели на постоянную ИВЛ.
В данном случае синдром Лайелла диагностирован в течение двух суток после поступления пациентки в стационар; течение заболевания было не молниеносным, а скорее острым; проводилась посимптомная терапия, но спасти женщину не удалось.
Диагностика синдрома Лайелла
При синдроме Лайелла клинический анализ крови обычно будет свидетельствовать о воспалительном процессе. Также наблюдается повышенное СОЭ, а еще лейкоцитоз с возникновением незрелых форм. Пониженный уровень эозинофилов (или же полностью их отсутствие) при анализе крови считается признаком, который помогает отличить синдром Лайелла от любых других аллергических состояний. Данные проведенной коагулограммы могут указывать на повышенный уровень свертываемости крови. Взятый анализ мочи и биохимический анализ крови помогут обнаружить нарушения, происходящие в тканях почек, а также провести мониторинг самочувствия организма при лечении.
Перед назначением лечения врачи предлагают для начала определить медикамент, который мог привести к возникновению синдрома Лайелла, так как его повторное использование в ходе терапии может быть опасно для самого пациента. Определить вещество, которое стало провокатором, поможет проведение многих иммунологических текстов. На выявление провоцирующего препарата может указать ускоренное размножение иммунных клеток, которое возникает как реакция на ее введение в образец взятой крови пациента.
Биопсия или гистологическое изучение образца кожи пациента с синдромом Лайелла может обнаружить полную гибель клеток поверхности эпидермиса. В глубоких слоях могут наблюдаться образования крупных пузырей, отеки и скопления иммунных клеток с наибольшей концентрацией в районе кожных сосудов.
Синдром Лайелла обычно дифференцируют с острыми формами дерматитов, которые сопровождаются возникновением пузырей:
- пузырчатка;
- синдром Стивена-Джонсона;
- актинический дерматит;
- контактный дерматит;
- буллезный эпидермолиз;
- простой герпес;
- герпетиформный дерматит Дюринга.
Исследование кожи
эпидермальный некролиз При проведении исследования кусочка кожи у больного синдромом Лайелла под микроскопом получаются такие ответные данные: абсолютно весь верхний слой не способен дальше самостоятельно развиваться, он просто гибнет, в его составе находятся пузыри которые расположены не снаружи, а глубже. Исследован их состав и выяснилось, что они полностью стерильны, внутри нету патологических микроорганизмов. При осмотре более глубоких тканей, в них нашли отечность и большое количество иммунных клеток, которые больше всего находятся около кровеносных сосудов, стенка которых также набухает.
Online-консультации врачей
| Консультация психоневролога |
| Консультация сурдолога (аудиолога) |
| Консультация невролога |
| Консультация косметолога |
| Консультация детского невролога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация гастроэнтеролога детского |
| Консультация специалиста банка пуповинной крови |
| Консультация проктолога |
| Консультация кардиолога |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация психолога |
| Консультация андролога-уролога |
| Консультация пульмонолога |
| Консультация онколога-маммолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Симптомы синдрома Лайелла
Болеют преимущественно дети и взрослые молодого и среднего возраста. Заболевание развивается обычно остро, быстро приводя больного (в течение нескольких часов или 1–3 дней) в тяжелое и крайне тяжелое состояние.
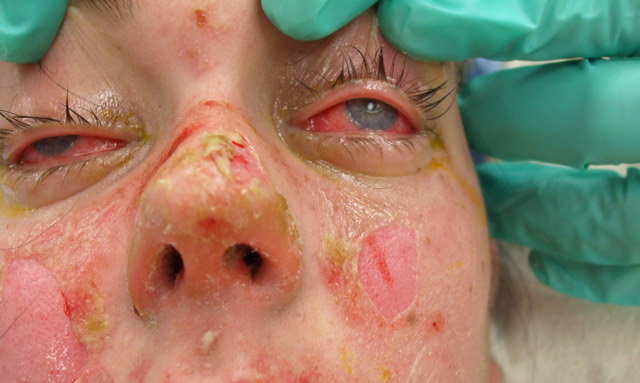
Температура тела внезапно поднимается до 39–40°С, на коже туловища, конечностей, лице возникает обильная диссеминированная сыпь в виде насыщенно‑красного цвета отечных пятен, которые, «растекаясь», образуют сливные очаги поражения.
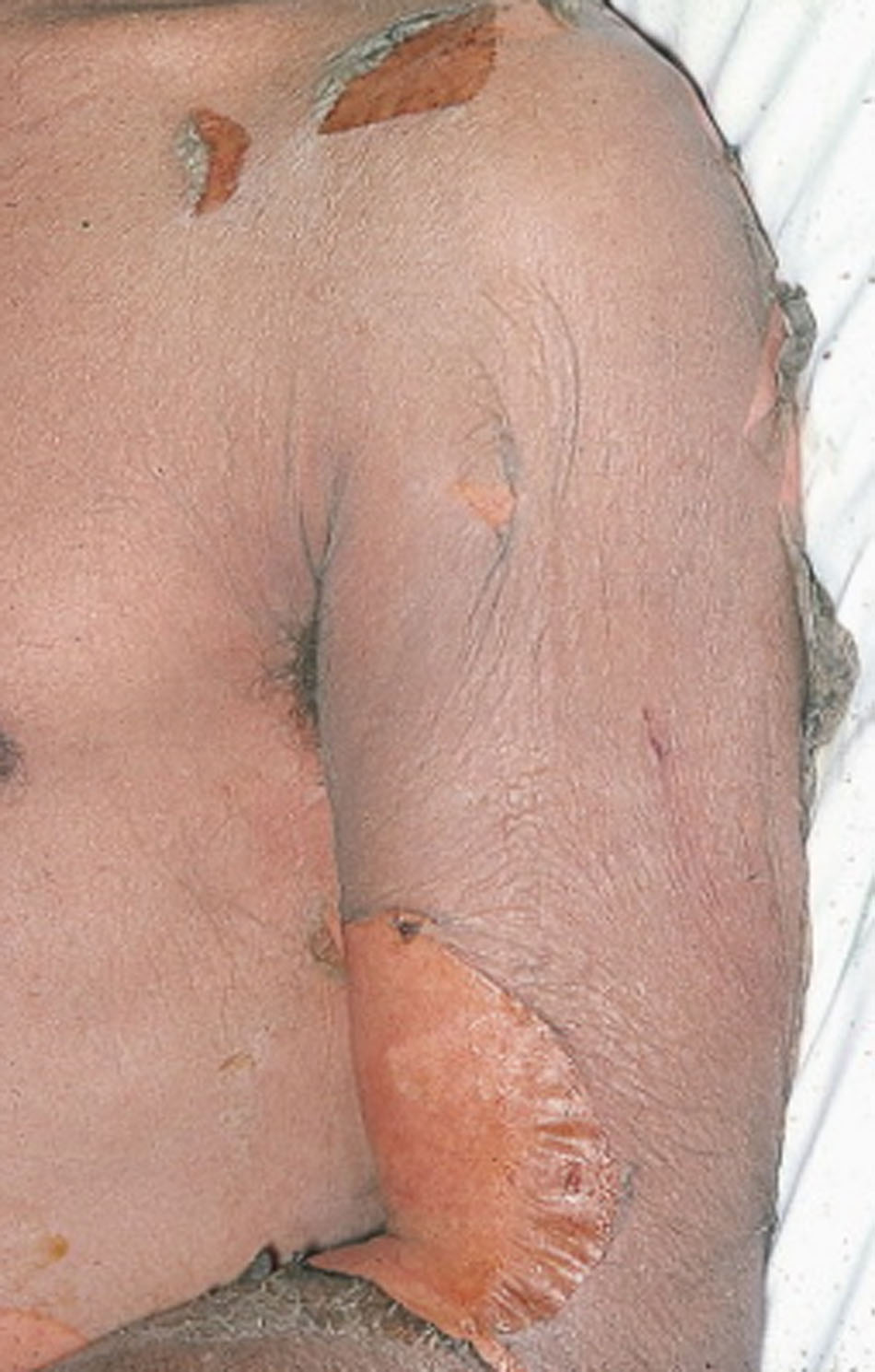
Через несколько часов (до 48 ч) на воспаленной коже образуются множественные пузыри различных размеров (до ладони величиной) с тонкой, дряблой, легко разрывающейся покрышкой, обнажающей обширные болезненные, легко кровоточащие эрозии.
Вскоре вся кожа приобретает вид ошпаренной (напоминая ожог 2 степени). Она диффузно гиперемирована, болезненна; эпидермис легко сдвигается при прикосновении, возникают симптомы «смоченного белья» (эпидермис под пальцем сдвигается, скользит и сморщивается), симптомы «перчатки», «носков» (эпидермис отслаивается, сохраняя форму пальцев, ступни).
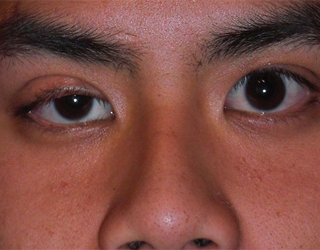
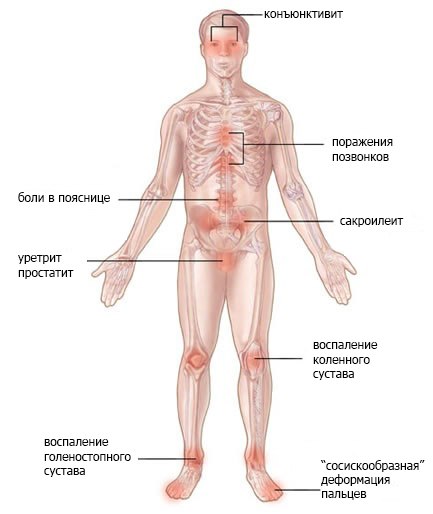
На слизистых оболочках полости рта, губах возникают обширные множественные эрозивные участки, болезненные, легко кровоточащие, на губах они покрываются геморрагическими корками и трещинами, затрудняющими прием пищи. В процесс могут вовлекаться слизистые оболочки глотки, гортани, трахеи, бронхов, пищеварительного тракта, уретры, мочевого пузыря. Часто поражается слизистая оболочка гениталий, а также глаз с развитием эрозивного блефароконъюнктивита, иридоциклита.
Гистологически процесс на коже и слизистых оболочках характеризуется некрозом эпидермиса с образованием субэпидермальных и внутриэпидермальных пузырей и полной потерей структуры всех слоев эпидермиса. Содержимое пузырей стерильно. Дерма отечна, инфильтрат вокруг сосудов и желез небольшой и состоит из лимфоцитов с примесью нейтрофилов и плазматических клеток. Эпителий капилляров набухший.
Общее состояние больного быстро ухудшается до степени крайней тяжести, проявляющейся высокой температурой, головными болями, прострацией, сонливостью, симптомами обезвоживания организма:
- мучительная жажда;
- понижение секреции желез пищеварительного тракта;
- сгущение крови, приводящее к расстройствам кровообращения и функции почек.
Появляются клинические симптомы интоксикации в виде выпадения волос, ногтевых пластин. Возможно возникновение мультисистемного поражения (печени, легких по типу пневмонии, отмечаемой в 30% случаев, почек вплоть до острых тубулярных некрозов).
Тяжелое состояние больного, помимо выраженной дегидратации (обезвоживания) и нарушения водно-электролитного баланса, проявляется главным образом синдромом эндогенной интоксикации, который обусловлен нарушением метаболизма белков и дискоординацией протеолиза.
В связи с этим в жидкостных средах организма идет накопление среднемолекулярных олигопептидов (СМ), в 2–4 раза превышающее норму. Их составляют так называемые уремические фракции белков с молекулярной массой 500–5000 Д, а также с еще большей молекулярной массой – 10 000–30 000 Д. В крови наблюдается резкое нарастание лейкоцитарного индекса интоксикации (ЛИИ). Эти показатели в совокупности отражают тяжесть эндогенной интоксикации, и по ним можно контролировать эффективность проводимой терапии.
Что провоцирует / Причины Синдрома Лайелла:
Основная и самая важная роль в развитии патологии принадлежит различным лекарственным препаратам. На первом месте по частоте вызываемых аллергических реакций стоят сульфаниламидные антибактериальные средства. Затем по убыванию следуют: пенициллины, тетрациклины, эритромицины, противосудорожные препараты, противовоспалительные, обезболивающие, противотуберкулезные средства. В настоящее же время зафиксированы и описаны случаи развития тяжелой реакции на применение таких «безобидных» препаратов, как витамины и биологически активные добавки, средства для рентгеноконтрастирования, противостолбнячная сыворотка и др.
Течение
По характеру течения выделяют три варианта клиники синдрома Лайелла:
- Молниеносная форма — до 10 % всех случаев. Развивается в течение нескольких часов. Этиология: идиопатическая или лекарственная. Кожные поражения за сутки охватывают до 90 % поверхности тела. Нарушение сознания вплоть до коматозного. Острая почечная недостаточность — анурия. Ввиду того, что эти пациенты в большинстве своем не доживают до госпитализации или поступают уже в терминальном состоянии, летальный исход составляет 95% в течение 2–3 суток. На вскрытии внутренние органы обычно интактны.
- Острая форма — 50–60 % случаев. Поражение кожи и слизистых проходит весь спектр созревания: от высыпаний до некролиза. Площадь некролизированных поверхностей может достигать 70 % поверхности тела. Заболевание длится от 7 до 20 суток. Начиная с 3–4 суток появляются симптомы почечной, печеночной, сердечно-сосудистой, легочной недостаточности, инфекционные осложнения — прежде всего пульмональные и инфекции мочеполовой системы, а при прогрессировании заболевания — сепсис. Летальность достигает 60 %.
- Благоприятное течение (сглаженная форма) — частота до 30 % случаев. Поражение кожных покровов и слизистых оболочек не превышает 50 % поверхности тела. Клинические проявления достигают пика на 5–6 сутки заболевания. Затем, в течение 3–6 недель, наблюдается улучшение состояния пациента до полного восстановления здоровья.
У подавляющего числа пациентов — более 90 % — присутствуют эрозивные изменения слизистых оболочек. Типичны жалобы на болезненность по ходу уретры при мочеиспускании и светобоязнь.
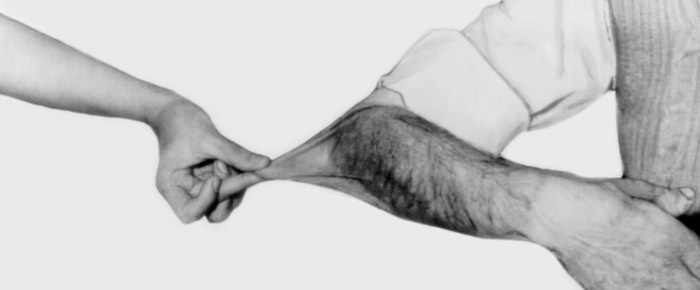
Характерен положительный симптом Никольского: отслойка эпидермиса на внешне неизмененной коже при скользящем надавливании и отслойка околопузырного эпидермиса при потягивании за обрывок пузырной покрышки. При особо тяжелых формах наблюдается тотальная отслойка эпидермиса при трении по всей поверхности тела пациента.
Симптомы, диагностика и лечение синдрома Лайелла
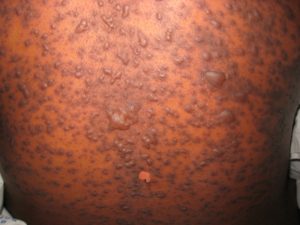
Иначе эту болезнь называют «эпидермальный некролиз». Это очень тяжелое и смертельно опасное заболевание, которое носит аллергический характер.
Проявляется оно болезненным поражением всего кожного покрова и слизистой оболочки больного.
Моментально начинают проявляться признаки обезвоживания организма, отказывают почки и другие внутренние органы по причине их поражения токсинами и попадания инфекции в организм.
Причины возникновения некролиза
Данное заболевание носит имя доктора Лайелла, который в 1956 году впервые ее описал. Но в то время называли ее «токсический эпидермальный некролиз». Современные ученые утверждают, что основной причиной является применение лекарственных препаратов, таких как:
- сульфаниламиды,
- антибиотики,
- противосудорожные,
- антивоспалительные,
- противотуберкулезные,
- барбитураты.
Некролиз возникает неожиданно, интервал может быть от нескольких часов до одной недели, после приема лекарственного препарата или употребления пищи, спровоцировавшей аллергическую реакцию. Первые признаки синдрома Лайелла:
- очень высокая температура тела;
- невыносимая боль в височной части головы;
- плохое самочувствие;
- эпидермальные высыпания на теле.
Отметим и наследственную предрасположенность к аллергии, которая встречается почти у 10% населения планеты.
Симтоматика синдрома Лайелла
- чрезвычайно высокая температура, которая может доходить до 40°С;
- появление пятен и отеков с обильными высыпаниями по всему телу;
- отслойка внешне здорового эпидермиса через 12 часов после начала заболевания;
- появление волдырей различного диаметра, которые могут доходить до 15 см;
- эрозийное поражение кожи, которое окружено гиперемией, выделяющей в слизистую кровь. Это основная причина быстрого ухода воды из организма больного;
- высокий порог болезненности при касании к воспаленным зонам;
- сморщивание и сдвиг участка верхнего слоя эпидермиса от незначительного прикосновения;
- появление крапивницы;
- кровотечение слизистых;
- обезвоживание и, как следствие, снижение потообразования и слюнообразования;
- головокружение;
- сонливость;
- облысение и выпадение ногтей.
Даже здоровые на вид участки кожи начинают отпадать от малейшего соприкосновения. Если поврежденная часть эпидермиса подвергалась сдавливанию или трению, моментально появляется эрозия, без этапа формирования волдырей.
Внешний вид пациента напоминает послеожоговое состояние тяжелой степени. Выявить недуг у маленьких детей особенно сложно, так как начинается заболевание так же, как конъюнктивит. Но отличием является появление инфекции стафилококка.
Рот, губы, глаза и другие внутренние слизистые органы начинают кровоточить при малейшей травме. Невыносимая головная боль приводит к тому, что пациент не может двигаться. Кровь сгущается, организму не хватает воды.
Внутренние органы, например печень, сердце, почки перестают справляться со своими функциями. Осложняется заболевание острой почечной недостаточностью и анурией. Нередко прибавляется инфекция. По статистическим данным, 25% заболевших погибает.
Недуг в основном встречается у женщин или детей.
Данные лабораторных исследований выявляют следующие отклонения от нормы:
- высокая активность плазмы;
- низкий уровень белка;
- превышение нормы глобулина;
- высокий уровень билирубина и азота;
- повышение уровня мочевины;
- снижение лимфоцитов.
С точки зрения строения тканей организма протекание заболевания определяется некрозом эпидермиса с образованием подкожных и накожных волдырей, а также глобальным разрушением структуры всех слоев поврежденного участка кожного покрова.
Тщательная диагностика позволяет отделить данное заболевание от болезней с похожими симптомами.
Чтобы излечить это тяжелое заболевание, применяют кортикостероиды, антибиотики, а также подкрепляют организм витаминами. Нередко требуется переливание крови и плазмы. Пациент обязан лежать только в стерильной постели и одежде, в хорошо проветриваемых комнатах. Чаще всего требуется реанимация.
Симптоматика

Синдром Лайелла — патология, которая отличается внезапным началом с подъема температуры и протекает в три стадии:
- Первая стадия проявляется признаками интоксикации и поражения кожи. У больных возникает лихорадка, озноб, ухудшается общее состояние, появляется сонливость, дезориентация в пространстве. Больные дети нередко жалуются на боль в горле и суставах. Часто у них обнаруживают признаки конъюнктивита. Затем присоединяются дерматологические проявления — на коже появляются очаги поражения с гиперемией и и гиперчувствительностью. Эритематозные пятна становятся отечными и болезненными, они сливаются друг с другом, образуя большие площади поврежденной кожи.
- Вторая стадия характеризуется увеличением очагов поражения в размерах и более интенсивной гиперчувствительностью. На коже появляется сыпь, напоминающая таковую при коревой или скарлатинозной инфекции. Ее единичные элементы приобретают некоторую болезненность. Верхний эпидермальный слой отслаивается, на коже туловища появляется множество петехий и геморрагий. Основным дерматологическим элементом синдрома является пузырь, наполненный серозным отделяемым. Волдыри вскрываются самостоятельно или под внешним воздействием. На их месте обнажаются обширные эрозийные поверхности с зоной отека и гиперемии. Даже незначительное давление на воспаленную кожу приводит к отслойке эпидермиса. На ладонях кожа отделяется обширными пластинами наподобие перчатки. Конъюнктива глаз, слизистая оболочка губ и внутренних органов трескается и покрывается ранками, которые болят и часто кровоточат. Корочки на губах вызывают существенный дискомфорт у больных и мешают нормальному процессу приема пищи. Явления интоксикации и местные признаки воспаления стремительно нарастают. Возникают признаки обезвоживания — сухость во рту, жажда, вялость, усталость, апатия.
- Третья стадия — признаки обезвоживания становятся максимально выраженными, резко снижается артериальное давление, анализы показывают значительное увеличение СОЭ. Все туловище больных покрывается красными и болезненными эрозиями, которые быстро инфицируются и загнаиваются. Общая аллергизация организма и тяжелая интоксикация приводят к сгущению крови, замедлению системного кровотока, дисфункции сердца, печени, органов брюшной полости, почек. При отсутствии лечения на этой стадии вероятен летальный исход.

Общее состояние больных с синдромом Лайелла прогрессивно ухудшается. Симптомы патологии сразу приковывают больных к постели.
Существует три варианта течения синдрома:
- молниеносное или сверхострое — заканчивается летально,
- острое с развитием тяжелых осложнений — вторичного бактериального инфицирования,
- благоприятное – разрешается спустя 7-10 дней.
Осложнения и негативные последствия синдрома Лайелла:
- гнойно-воспалительные процессы – пневмония, пиодермия, сепсис,
- повышение вязкости крови,
- дисфункция сердца,
- нарушение почечной фильтрации и отравление токсинами,
- развитие олигурии и анурии,
- воспаление слизистой респираторного тракта приводит к тяжелым приступам одышки,
- острое нарушение мозгового и коронарного кровообращения,
- внутренние кровоизлияния,
- дегидратация,
- инфекционный шок,
- временна слепота, фотофобия.
Клиническая картина синдрома Лайелла
После введения препарата – причины синдрома Лайелла – до начала проявления заболевания может пройти от нескольких часов до нескольких недель. Предвестниками становятся слабость, боль в мышцах (гриппоподобный синдром), жжение в глазах, легкая болезненность кожи.
Затем на коже в течение нескольких часов происходит появление красных пятен с локализацией в области лица, конечностей, туловища. Поражаются также слизистые оболочки ротовой полости и гениталий. Высыпания сопровождаются локальным отеком и болезненностью.
Следующий этап течения заболевания – появление пузырей, которые представляют собой участки отслоившегося эпидермиса. Если прикоснуться к поверхности пузыря, происходит его скольжение и сморщивание. При надавливании на пузырь его площадь увеличивается, поскольку жидкость отслаивает эпидермис на новых участках.
При трении кожи даже на внешне здоровых участках эпидермис легко отделяется.
Отслоившиеся пласты эпидермиса без труда разрываются, обнажая дерму с образованием обширных эрозированных поверхностей, которые отличаются повышенной чувствительностью и болезненностью; через их поверхность теряется большое количество жидкости, солей и белка.
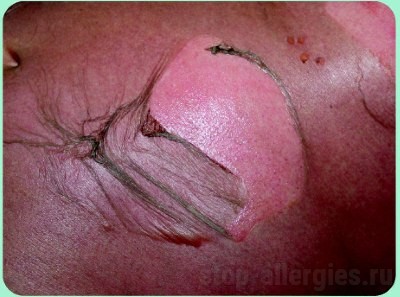
Отслаивающийся эпидермис при синдроме Лайелла
Кожа на стадии десквамации (отслоения) очень напоминает картину термического ожога II – III А степени.
Всегда происходит поражение слизистых оболочек, как видимых (полость рта, гениталии, конъюнктива глаз), так и внутренних (дыхательные пути, желудок и кишечник).
Симптомы синдрома Лайелла быстро нарастают вплоть до развития крайне тяжелого состояния. В терминальной стадии пациентов беспокоят сильная жажда и головная боль, появляются спутанность сознания, дезориентация, сонливость. Возможна потеря волос и ногтей.
Этиология
Дискуссии об этиологии и патогенезе синдрома Лайелла продолжаются. Наиболее изучена лекарственная форма заболевания, которая развивается из‑за нарушения способности организма к обезвреживанию реактивных промежуточных лекарственных метаболитов. Данные метаболиты взаимодействуют с тканями, в результате формируется антигенный комплекс, иммунный ответ на который и инициирует развитие болезни.
Фактически доказана и генетическая предрасположенность к данной патологии, в частности у лиц с рядом антигенов комплекса гистологической совместимости HLA: A2, А29, В12, В27, DR7. Наличие в организме хронических очагов инфекции (синусит, тонзиллит, холецистит и т. п.), приводящих к снижению иммунитета, — увеличивает риск заболевания. Особую группу риска составляют ВИЧ-инфицированные пациенты: у них риск развития синдрома Лайелла в 1000 раз выше, чем в общей популяции.