Колит
Содержание:
Лечебная тактика
Лечение хронического колита кишечника необходимо начинать при первых проявлениях болезни. Своевременная терапия предупреждает развитие осложнений и возникновение необратимых изменений. Как лечить хронический колит кишечника, подскажет лечащий врач, рекомендации которого необходимо строго соблюдать. Правильная терапевтическая тактика поможет достигнуть длительной ремиссии и улучшение общего состояния.

Для выздоровления в период обострения болезни проводят медикаментозное лечение хронического колита. Больного госпитализируют в стационар – гастроэнтерологию или терапию при отсутствии профильного отделения в больнице. Лечение начинают с назначения диетического питания. Без лечебного питания консервативная терапия будет недостаточно эффективной.
Консервативное лечение:
- противомикробные и антибактериальные препараты при инфекционной форме (Лоперамид, Фуразолидон, Тетрациклин);
- пробиотики для восстановления кишечной микрофлоры (Бификол, Аципол, Бифидумбактерин);
- спазмолитики для устранения спазмов и болевого синдрома (Дюспаталин, Но-шпа, Папаверина гидрохлорид);
- желчегонные средства при сопутствующем нарушении секреторной функции печени (Аллохол, Хофитол, сироп шиповника);
- ферменты при сопутствующем нарушении секреторной функции поджелудочной железы и тонкой кишки (Панзинорм, Мезим, Креон);
- вяжущие средства при колитах с поносами (внутрь – отвар плодов черемухи, шишек ольхи, корневищ лапчатки, клизмы – с ромашкой и протарголом);
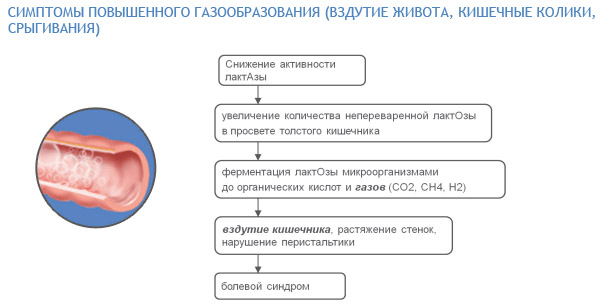
- препараты для устранения метеоризма (Активированный уголь, Эспумизан, Смекта, настой перечной мяты);
- витаминотерапия для улучшения заживления тканей стенки кишки (никотиновая кислота, витамины группы В, Биомакс, Витрум).
Для лечения хронического колита с запорами назначают послабляющие лекарственные средства: Докузат, Сеннаде, Бисакодил. Рекомендуют лечебную гимнастику, массаж живота, лечебные клизмы для стимулирования перистальтики кишки.
Теперь мы расскажем, чем лечить хронический колит кишечника в домашних условиях и можно ли вылечить хронический колит народными средствами. При обострении заболевания необходимо обратиться к врачу для назначения медикаментозной терапии. После окончания курса лечения и достижения ремиссии, можно использовать народные средства.
Рецепты нетрадиционной медицины применяют для профилактики болезни и предупреждения обострения. При ярко выраженных симптомах хронического колита – лечение народными средствами будет недостаточно эффективно.
Народная терапия – это лечение травами хронического колита.
Рецепт №1
При запорах применяют настой из шишек ольхи. Столовую ложку измельченного сырья залейте стаканом кипятка, настаивайте 3 часа, процедите через сито. Пейте отвар по половине стакана до еды трижды в день. Курс лечения 12–14 дней.
Рецепт №2
При метеоризме назначают настой шалфея. Столовую ложку измельченных сухих листьев залейте 2 стаканами кипятка, настаивайте 40 минут, процедите через сито. Принимайте отвар по столовой ложке трижды в день. Курс лечения 20–30 дней.
Рецепт №3
При поносах рекомендуют применять сок подорожника. Свежие листья промойте, мелко нарубите и выжмите сок. Жидкость смешайте с равным количеством меда, нагрейте состав на водяной бане в течение 20 минут. Принимайте лекарственное средство дважды в день по чайной ложке, храните в холодильнике в банке с плотно закрытой крышкой. Курс лечения 7–10 дней.

Перед применением народных рецептов необходимо посоветоваться с врачом.
Диета при хроническом колите
Диета при хроническом колите кишечника носит название «лечебный стол №4». Она подразумевает дробный (малыми порциями) прием пищи – до 7 раз в сутки. Принцип питания при хроническом колите: исключение продуктов и блюд, которые вызывают механическое и химическое раздражение слизистой оболочки кишечника. Подробнее о диете при хроническом колите→
Разрешено:
- нежирная речная рыба в отварном виде или на пару;
- жидкие каши на воде;
- овощные бульоны;
- отварная курятина, крольчатина, телятина;
- некислый творог;
- белые сухари;
- кисели, отвар шиповника, некрепкий зеленый чай.
Исключено:
- жирная морская рыба;
- свинина, говядина;
- сметана, молоко;
- яйца;
- сдоба;
- перловая, ячневая, пшенная каша;
- копчености, консервы;
- крепкий кофе, чай, газированные напитки.
Типы колитов
Колит может быть разных типов.
Факторов, способствующих возникновению колитов множество, их следует рассмотреть детальнее. В зависимости от происхождения колиты могут быть:
- язвенными;
- инфекционными;
- ишемическими;
- токсическими:
- радиационными.
Подход к лечению заболевания в зависимости от вида разнообразный и включает в себя особые методики, но существуют и общепринятые меры:
- Назначение противомикробных препаратов и антибиотиков
- Очищение организма от гельминтов.
- Применение спазмалитиков – лекарственных препаратов, устраняющих спазмы внутренних органов для снятия болевого синдрома.
- Параллельное лечение сопутствующих индивидуальных заболеваний.
- Восстановления нормальной микрофлоры.
- Стабилизация пищеварения.
Симптомы
Воспалительный процесс в кишечнике сопровождается различными признаками. Они зависят от причины заболевания и возрастных особенностей, обширности процесса.
Симптомы колита у детей и подростков чаще всего связаны с инфекционными факторами, алиментарной погрешностью. Поэтому в большинстве случаев патология носит острый характер и яркую клинику. Выражен интоксикационный синдром (повышение температуры, вялость, слабость), быстрее нарастают проявления обезвоживания, которые требуют назначения инфузионной терапии, антибактериальных препаратов. Выражено учащение стула до 15 раз в сутки.
Симптомы колита у взрослых обусловлены хроническим течением процесса:
- обезвоживание, сухость во рту, снижение тургора кожи;
- частые позывы к дефекации;
- нарушения стула (поносы, запоры и их чередование);
- озноб, повышение температуры;
- метеоризм.
Патологические проявления нарастают постепенно. Среди причин заболевания превалируют аутоиммунные, неспецифические состояния, сопутствующая патология. Преимущественно применяют патогенетическое лечение.
Симптомы в зависимости от локализации
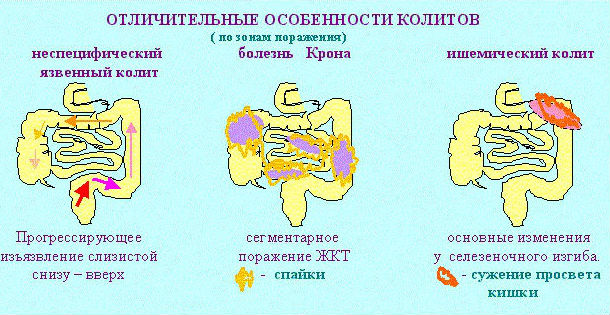
Поражение слизистой оболочки в разных отделах толстого кишечника характеризуется отличительными признаками. По ним можно заподозрить локализацию воспалительного процесса. Разновидности колита и их симптомы представлены в таблице 2.
Таблица 2. Характерные симптомы колита в зависимости от локализации
| Область воспаления | Клинические признаки |
| Правосторонний колит (тифлит) | Отмечается дискомфорт и чувство сдавления в правом боку, подвздошной области, возникает после еды через 2-3 часа.
Сопровождается жидким или кашицеобразным стулом. |
| Левосторонний колит (проктосигмоидит) | Боли спастические, часто не связанные с приемом пищи, локализуются в левом боку.
Определяется задержка стула. Часто позывы возникают утром натощак, провоцируются при наклонах, прыжках, на холоде, в стрессовых ситуациях. Кал жидкой консистенции или частицами со свободной жидкостью, примесью слизи, крови. |
| Поперечная ободочная кишка (трансверзит) | Отмечаются позывы сразу после еды. Частота стула в сутки до 4-5 раз.
Болевой синдром беспокоит в верхней половине живота, в околопупочной области. |
| Диффузное поражение | Характеризуется болевыми ощущениями по всему животу, чередованием запора и послабления стула, субфебрильной температурой.
Длительное течение заболевание приводит к потере массы тела, астении. |
Острая форма
Внезапное начало заболевания чаще всего свидетельствует об инфекционном заболевании. В статьях и медицинских текстах говорится о том, что в большинстве случаев причина воспалительного процесса в толстом кишечнике — размножение патогенных и условно-патогенных бактерий. Симптомы острого колита могут приводить к быстрому ухудшению состояния. Поэтому следует немедленно обратиться к специалисту, если есть жалобы на:
- резкую схваткообразную боль в животе по ходу кишечника;
- жидкий или водянистый зловонный стул с примесью зелени, слизи, крови;
- частые позывы на дефекацию, тенезмы;
- урчание, вздутие живота;
- выделение слизи с кровью во время дефекации по типу «малинового желе»;
- повышение температуры;
- нарушение самочувствия в виде потливости и периферических нарушений кровообращения на фоне спастических проявлений.
Внимание!
Диарея приводит к потере жидкости и обезвоживанию, что требует регидратации под контролем врача.
Причины возникновения колита
Колит — воспаление, локализующееся на слизистой оболочки толстой кишки. Чаще случается у мужчин зрелых лет (40-60 лет) и у женщин 20-60 лет. Факторами развития колитов медики называют:
- снижение общей резистентности организма,
- недостаток растительной клетчатки в пище,
- дисбактериоз,
- воспалительные болезни аноректальной зоны (восходящая инфекция).
Острый колит обычно имеет диффузный характер и протекает как острый энтероколит. В легких случаях заболевание начинается с внезапной боли в животе, тошноты, рвоты, анорексии, общего недомогания, повышения температуры тела до 38 °С. Появляется урчание в животе, боль становится более интенсивной и заканчивается императивными позывами к акту дефекации. Кал сначала оформлен, а затем становится жидким, неоформленным, со значительной примесью слизи. В дальнейшем — жидкий со слизью, очень неприятного запаха, с большим количеством остатков непереваренной пищи.
Вскоре боль локализуется преимущественно в левой половине живота и над пупком, вдоль поперечной, нисходящей и сигмовидной ободочной кишки, сопровождается частыми, болезненными позывами к акту дефекации (до 10-20 раз в сутки). Могут наблюдаться и тенезмы.
Появляются и общие симптомы:
- ускоряется пульс,
- снижается артериальное давление,
- возможно коллаптоидное состояние.
Через 3-5 дней состояние больного постепенно улучшается: снижается температура тела, стихает боль, стул становится редким (хотя и остаются еще некоторое время неоформленным, с примесью слизи), появляется аппетит. В дальнейшем в течение 1-2 недель стул постепенно нормализуется, самочувствие улучшается, наступает выздоровление.
В случаях тяжелого острого колита лихорадка достигает 40 °С, приобретает ремитивный характер, прогрессирует общая слабость, больные жалуются на боли в икроножных и других мышцах. Часто боль в животе становится коликообразная, у других больных — остается умеренной. Стул длительное время ненормальный, частый, водянистый, с примесью слизи, гноя, иногда — крови. Язык сухой, с грязным, серым налетом. Живот равномерно напряженный, отделы толстой кишки болезненные при пальпации, спастически сокращены, поверхность сигмовидной кишки неровная, поскольку неравномерно сокращена.
При хроническом колите самой популярной жалобой оказывается ощущение тиснения, тяжести и распирания в животе, схваткообразные боли (колики) по ходу толстой кишки. Боль у большинства больных сопровождается или заканчивается позывами к дефекации. Иногда она длится еще 1-2 часа после акта опорожнения.
Понос более выражен при правостороннем колите, когда в патологический процесс вовлекается нижний отдел тонкой кишки. При левостороннем колите вследствие спазма дистального отдела сигмовидной ободочной или прямой кишки (проктосигмоидит) наблюдается запор. Вследствие застоя каловых масс возникает усиленная экссудация воспаленной слизистой, поэтому у таких больных несколько раз в день выделяется незначительное количество кала со слизью и кровью.
Стул при хроническом колите обычно редкий (3-5 раз в сутки). Во многих случаях позывы к опорожнению появляются каждый раз после обеда или рано утром. Быстрая смена положения тела, прыжки, психоэмоциональный стресс также стимулируют дефекацию. Стул, как правило, вонючий, потому что часто преобладают явления гнилостной диспепсии. Бродильная диспепсия сопровождается чрезмерным выделением каловых масс с кислым запахом, большим количеством пузырьков углекислого газа. В кале содержится слизь и гной. Для перепончато-слизистой колики характерно выделение с калом большого количества слизи в виде пленок и трубообразных слепков кишки. В случае сопутствующего панкреатита в кале есть непереваренные частицы пищи (лиенторея). Характерные признаки колита — покрытый серым или коричневым налетом язык, четкие отпечатки зубов вдоль краев, а также неприятный запах изо рта.
Причины хронического колита
Причин, приводящих к развитию нарушения, множество. Первое место, по мнению специалистов, занимают нарушения режима принятия пищи и неправильный рацион. Это недостаток клетчатки и микроэлементов в меню дня, злоупотребление рафинированными и обезжиренными пищевыми продуктами. В итоге наблюдаются запоры, провоцирующие первичную катаральную воспалительную реакцию.
К другим распространенным причинам относятся:
- поступление в организм в продолжение длительного промежутка времени токсических веществ – мышьяка, ртути, уксусной кислоты, марганца, свинца, оказывающих пагубное воздействие на слизистую оболочку толстого кишечника;
- алиментарная аллергия, проявляющаяся у взрослых и в детском возрасте, которую может выявить аллерголог при помощи проведения специальных тестовых исследований;
- осложнения после инфекций кишечного происхождения – холеры, сальмонеллеза, дизентерии, кишечного гриппа, вирусного колита;
- атония в пожилом возрасте;
- дисбиоз;
- пороки при развитии кишечника и в его строении;
- ферментная и секторная недостаточность, развивающаяся при хроническом холецистите, панкреатите или гастрите;
- дисбактериоз.
Важно! Женщины, применяющие голодание для уменьшения массы тела и избавления от лишних килограмм, находятся в зоне повышенного риска появления хронического колита. Средства для похудения приносят необратимый вред слизистой оболочке толстой кишки, нарушая нормальную секреторную деятельностью
Средства для похудения приносят необратимый вред слизистой оболочке толстой кишки, нарушая нормальную секреторную деятельностью.
Особую опасность несет проведение клизм для похудения и употребление чрезмерного количества слабительных препаратов, включая средства растительного характера.
Патология не развивается внезапно, толчком может послужить острый травматический или воспалительный процесс, более 50% случаев возникновения нарушения – неправильное или несвоевременное лечение токсикоинфекций пищевого вида или кишечных инфекций острой формы.
Острый колит и энтерит, оставшиеся без наблюдения врача и грамотной терапии, проходят сами по себе только у 12% пациентов, остальные находятся в зоне риска появления хронического колита кишечника.
Диетотерапия при спастическом колите
Основные принципы
Выбор диеты при спастическом колите кишечника основывается на следующих принципах:
Пища должна быть натуральной, не раздражающей слизистую желудочно-кишечного тракта природными компонентами, например, острыми приправами, и искусственными красителями и консервантами;
Пища должна быть легкоусвояемой и в тоже время достаточно калорийной. Готовить следует на пару либо варить, тушить. Жареные, копченые продукты употреблять нежелательно;
Преобладание в рационе продуктов растительного и животного происхождения определяется типом кишечного расстройства;
Синдром раздраженного кишечника или функциональная диарея, то есть расстройство с ускоренным опорожнением кишечника, требует преобладания белковых продуктов животного происхождения в питании при спастическом колите. В этом случае полезными являются кисломолочные продукты, а нежелательными — продукты, подверженные сбраживанию — виноградный или сливовый сок. Разрешено употреблять растительную пищу, не содержащую грубой клетчатки и обязательно термически обработанную;
Если кишечные расстройства протекают с замедленным опорожнением, то необходимо выяснить природу запора, то есть установить спастический он или атонический. Именно от этого зависит преобладание животных или растительных продуктов в диете. Спастический запор требует примерно одинакового количества в рационе животного белка и клетчатки. Грубую клетчатку рекомендуется ограничить;
Для повышения активности кишечных сокращений в пищу следует добавлять значительное количество клетчатки. Ее много содержится в свежих фруктовых и овощных соках, салатах из свежих овощей, отварных и тушеных овощах, хлебе из муки грубого помола. Для улучшения перистальтики применяют пареные отруби, которые готовят так: одну столовую ложку заливают стаканом кипятка и оставляют на пять минут. После этого воду сливают, а отруби съедают с первой порцией пищи. Стимулирует работу кишечника отварная тыква или свекла, а также сухофрукты — чернослив, инжир, финики. Эти продукты способны набухать в просвете кишки, что приводит к их ускоренному изгнанию.
Диета при остром спастическом колите
Диета при остром спастическом колите основана на исключении или ограничении употребления жирной, острой, соленой пищи, которая раздражает слизистую оболочку кишечника. В рацион следует включать овощи, фрукты, бобы, цельнозерновой хлеб. Питаться необходимо дробно: малыми порциями несколько раз в день. Это поможет уменьшить диарею, снизить газообразования и сделать более стабильным состояние больного.
Диета при хроническом спастическом колите
Лечение хронического спастического колита кишечника следует начинать с самого доступного и безвредного способа — ведения дневника своего рациона.
Больным рекомендуется увеличить употребление клетчатки: овощей, фруктов, бобов, молочнокислых продуктов, сухофруктов, отрубного и цельнозернового хлеба. Необходимо исключить или, хотя бы, ограничить продукты животного происхождения, например, сливочного масла и жира, а также категорически запрещается принимать алкоголь, кофе, воду с газом и крепкий чай. Следует избегать продуктов, которые могут спровоцировать обострение заболевания или вызвать спазм: шоколад, жирное мясо, кремы, сыры, сливочное масло, цельное молоко.
Диета при обострении хронического колита кишечника

На первом этапе обострения (проявляется кровавой диареей) принимается, главным образом, жидкость, предпочтение отдается минеральной воде.
Она должна быть негазированной, т.к. пузырьки углекислого газа вызывают раздражение желудка. Минеральное содержание можно найти на этикетке бутылки.
Огромное значение имеет правильная температура напитка: он не должен быть слишком горячим (поддерживает воспаление) или холодным (раздражает кишечник).
Подходит также черный или фруктовый чай (не очень крепкий), но он, в основном, переносится хуже, чем минеральная вода.
Поскольку воспаление вызывает значительное истощение энергетических запасов организма, необходимо обеспечить человеку восполнение калорий, витаминов и минералов.
Для этих целей подходят супы, особенно мясной бульон, который богат минеральными веществами (в идеале — из говядины, но ни в коем случае не из бульонного кубика).
Хороши супы, приготовленные на овощном бульоне (морковь, петрушка, сельдерей) с рисом. Супы могут быть несколько более солеными.
Во-первых, организм теряет большое количество соли при диарее, во-вторых, указанные блюда не обладают достаточно выразительным вкусом.
Совершенно непригодны бобовые супы (горох, фасоль), особенно с добавлением копченостей и раздражительных специй, как и первые блюда быстрого приготовления.
Фруктов в фазе обострения рекомендуется избегать, т.к. они вызывают чрезмерное брожение в кишечнике.
Обеспечить поступление витаминов можно путем употребления разбавленных фруктовых соков.
Магазинные концентрированные соки содержат большое количество консервантов, кроме того, они слишком кислые, поэтому их необходимо избегать
Хорошо переносятся продукты, изготовленные из измельченных и тушеных яблок.
Яблочное пюре или домашнее варенье с небольшим количеством имбиря и корицы помогает вернуть аппетит. Точно так же действуют бананы.
Овощи полезны, в особенности в виде бульона, в тушеном и вареном виде. Рекомендуется морковь, петрушка и сельдерей.
Бобовые и газообразующие овощи, такие как цветная и белокочанная капуста, трудно перевариваются, поэтому их предпочтительно избегать.
Из сырых овощей можно употреблять тертую морковь с добавлением лимона и сахара (по желанию).
Из мяса рекомендуется вареная говядина. Отдать предпочтение следует нежирному варианту.
Среди запрещенных продуктов:
- бобовые культуры;
- жирные сорта мяса;
- копчености.
Если рассматривать частоту приема пищи, то рекомендуется есть меньше, но чаще, т. е. применяются правила, аналогичные обычной рациональной диете.
Молочные продукты людьми с колитом не очень хорошо переносятся.
Однако опыт показывает, что они не подходят людям, у которых диарея или другие желудочно-кишечные проблемы после употребления молока или созданных на его основе продуктов возникали в течение длительного времени до начала недуга.
Некоторые больные хорошо переносят кисломолочные продукты, йогурты или пахту.
Без информации об индивидуальной реакции молочные продукты употреблять не следует.
Кроме того, непригодны все твердые сыры. Творог и мягкие виды продукта к употреблению рекомендуются.
Макаронные изделия тоже являются подходящими видами пищи для диареи, однако в нашей стране они не очень популярны ввиду ограниченного спектра возможностей приготовления.
Вначале они подаются сухими, позже — смешиваются со свежим сливочным маслом и посыпаются тертым сыром.
Из специй рекомендуется, в основном, тмин, который эффективен против боли в животе и вздутия.
Он имеет такой же эффект, как мята, которая используется в качестве чая.
После успокоения обострения, связанного с диареей и повышенной температурой, медленно и постепенно, в зависимости от состояния и толерантности конкретного пациента, следует переходить к нормальному питанию.
С одной стороны, человек не должен голодать долго, поскольку диета продлевает симптомы.
С другой — слишком быстрый переход к нормальному питанию часто плохо переносится и может привести к увеличению продолжительности болезни.
Диета в период ремиссии хронического колита

В период ремиссии человек может принимать нормальное, сбалансированное питание.
Пример меню при рецидиве заболевания:
- завтрак: фруктовый чай, мед, круассаны, яблочный мармелад;
- полдник: ванильный пудинг с печеньем;
- обед: суп, рис с вареной морковью и петрушкой, картофельное пюре, филе рыбы;
- полдник: банан;
- ужин: запеченные макароны с сыром, чай.
Частой ошибкой при хроническом колите считается безглютеновая диета, которая не является необходимой и полезной, она излишне ограничивает человека.
Классификация заболевания
В медицинской практике классификация хронического колита помогает правильно определиться с тактикой лечения, оценить прогноз заболевания, возможные последствия и осложнения.
По этиологическому (причинному) фактору колит бывает:
- инфекционный – вследствие кишечной инфекции;
- алиментарный – на фоне неправильного питания;
- аллергический – вследствие аллергизации организма;
- интоксикационный – в результате отравления;
- радиационный – после воздействия ионизирующего излучения;
- врожденный – вследствие врожденных аномалий развития толстой кишки.
По патоморфологическому (строение стенки кишечника) признаку:
- хронический катаральный колит – воспаление слизистой оболочки кишки;
- хронический атрофический колит – истончение слизистой, нарушение функции секреторных желез;
- хронический эрозивный колит – дефекты слизистой, склонные к кровоточивости;
- хронический язвенный колит – язвы слизистой, приводящие к кишечным кровотечениям.
По функциональному признаку:
- хронический спастический колит – вызывает склонность к поносам;
- хронический атонический колит – взывает склонность к запорам.
По статистике, на приеме у гастроэнтеролога у 40% пациентов диагностируют хроническую форму заболевания.