Симптомы и лечение воспалений по-женски в домашних условиях
Содержание:
- Общие симптомы: недомогание и температура
- Кандидозный кольпит
- Вульвит у девочек
- Что чувствует женщина в начале заболевания (на ранних этапах инфицирования)
- Причины и последствия
- Специфические заболевания, передающиеся половым путем
- Этиология
- Народная медицина
- Как лечить воспаление придатков у женщин
- Причины заболевания
- Патогенез воспалительного процесса
- Причины возникновения цервицита
Общие симптомы: недомогание и температура
К общей симптоматике патологии, как правило, относится:
- Появление повышенной температуры при воспалении по-женски. Женщины жалуются на озноб наряду с мышечными и головными болями, а температура на фоне всего этого повышается даже до сорока градусов.
- Развитие общего недомогания. Возможно появление тошноты с рвотой, а вместе с тем и сухостью во рту. Стоит подчеркнуть, что рвота бывает однократной, а не частой.
- Нарушения работы системы пищеварения. Может возникать вздутие с болями в животе, расстройством в виде поноса.
- Возникновение нарушений функций мочевыделительной системы. Некоторые пациентки жалуются на дискомфорт во время мочеиспускания. При этом мочеиспускания бывают редкими, урины выделяется мало. Иногда наблюдается цистит и пиелонефрит. Еще какие симптомы при воспалении по-женски возникают?
- Может страдать эндокринная и нервная система. Женщина часто при этом подвергается различным неврозам и депрессиям, способность к труду намного понижается. Многие дамы рассказывают доктору о том, что у них снижается или же вообще пропадает половое влечение, а во время половых актов они чувствуют боль.
Признаками воспаления у женщин служит лейкоцитоз в крови. Кровяная формула меняется, а СОЭ увеличивается. В рамках осмотра гинекологом появляются неприятные болезненные ощущения яичников и шейки матки, и тогда врач без сомнения ставит соответствующий диагноз.
Кандидозный кольпит
При развитии кандидозного кольпита женщина отмечает появление белых выделений творожного типа. Они проявляются под воздействием грибов рода кандида, которые представляют нормальную микрофлору влагалища.
Грибы рода Кандида представляют нормальную микрофлору однако их активность значительно возрастает вследствие прохождения курса лечения антибиотиками, а также при гипоэстрогении, гиповитаминозе. Иногда кандидозный кольпит возникает на фоне беременности.
Проводится местная терапия в виде спринцевании кислыми растворами с целью восстановления нормальной микрофлоры влагалища. Также для лечения используется Клотримазол, Трихомонад, представители Эконазола, свечи Пимафуцин.
Вульвит у девочек
Первичный изолированный вульвит диагностируется в подавляющем большинстве случаев у новорожденных и у маленьких девочек.
Детская вульва отличается от таковой у взрослых женщин: она более нежная, тонкая, содержит меньше потовых и сальных желез, что делает ее более уязвимой для поверхностных бактериальных инфекций.
Несмотря на повышенную чувствительность, тонкая кожа новорожденных достаточно выносливая и хорошо справляется с неблагоприятными внешними воздействиями при соблюдении должного гигиенического режима. Чтобы малышка была здорова, достаточно осуществлять самые простые гигиенические мероприятия и избегать травм аногенитальной области. Необходимо содержать кожу ребенка сухой и чистой, использовать пеленки и одежду только из натуральных тканей, создавать доступ для воздуха.
Некоторые мамы слишком часто подмывают ребенка, используют ненужные мази, кремы и присыпки с антибактериальными компонентами. Все это приносит больше вреда, чем пользы.
Вульвит новорожденных проявляется в виде покраснения и отека аногенитальной области, к которым могут присоединиться выделения. Выраженное воспаление вызывает беспокойное поведение ребенка.
Самостоятельно лечить вульвит у новорожденных не рекомендуется. Иногда для выздоровления требуется восстановить должный гигиенический режим и устранить травмирующие факторы. Если после этого явления воспаления не проходят, следует обратиться за помощью к специалисту.
Первичный вульвит в раннем детском возрасте также связан с погрешностями в гигиене. Маленькие девочки могут занести инфекцию грязными руками или предметами, например, игрушками. Появившиеся на фоне воспаления зуд и дискомфорт заставляют детей расчесывать тонкую, ранимую поверхность вульвы. В результате появляются мелкие язвочки и расчесы, которые могут быть причиной небольших кровянистых выделений. Со временем эти повреждения инфицируются, усугубляя течение заболевания.
Нередко вульвит у детей вызывается гельминтами (глистами), развивается на фоне неадекватной терапии антибиотиками. Аллергические вульвиты диагностируются у детей с гиповитаминозами и иммунными нарушениями.
Если мама во время беременности не прошла лечение генитальных инфекций, она может инфицировать ребенка во время родов, когда он продвигается по родовым путям. В этом случае возбудители инфекции у новорожденного и матери будут аналогичными.
Вульвит у девочек протекает в острой, подострой и хронической формах. Чаще всего у девочек, не достигших семилетнего возраста, вульвиты имеют неспецифический характер и протекают в хронической форме. Наряду с типичными симптомами вульвита в этой возрастной группе превалируют различные выделения – от водянистых до гнойных или кровянистых.
Длительно существующая инфекция на фоне снижения местного иммунитета может подниматься во влагалище, вызывая воспаление. В этом случае к симптомам вульвита присоединяются признаки вагинита (воспаления влагалища), и заболевание изменяет свое название на «вульвовагинит».
Диагностика и лечение вульвита у девочек проводится детским гинекологом. Наружный осмотр выявляет признаки воспаления и наличие выделений, осмотр в зеркалах не производится. При подозрении на наличие инородного тела во влагалище прибегают к инструментальному методу – вагиноскопии. Вагиноскопия осуществляется специальным аппаратом, позволяющим заглянуть за пределы девственной плевы и изучить состояние влагалища, а также извлечь инородное тело. Во время осмотра из заднего свода влагалища с помощью специального инструмента берутся мазки и посев.
Нередко начальные проявления вульвита легко преодолеваются с помощью простых гигиенических процедур. Однако, как и в случае вульвита новорожденных, самостоятельное лечение вульвита у девочек не рекомендуется. Неадекватная терапия при незнании точных причин заболевания может только усугубить патологический процесс.
Одним из самых распространенных нежелательных последствий хронического вульвита у детей является образование плотного «склеивания» малых и/или больших половых губ – синехий, которые ликвидируются только инструментальным путем.
Что чувствует женщина в начале заболевания (на ранних этапах инфицирования)
Клиническая картина зависит от формы заболевания. Но обычно женщины приходят к гинекологу со следующими симптомами:
- зуд и раздражение вульвы;
- локальная боль в нижней части живота справа, слева или сразу в обеих сторон;
- неприятные ощущения при мочеиспускании, жжение при мочеиспускании;
- частое мочеиспускание;
- появление обильных нехарактерных выделений из влагалища
- иногда фебрильная температура – до 39℃; Хотя температуры может и не быть. Либо она может быть субфебрильной (чуть повышенной) в пределах 370, на которую женщина может и не обратить внимания
Хотя, бывают ситуации, когда эти симптомы могут быть смазаны или совсем не выражены. Это бывает, например, когда воспаление вызвано хламидией или уреаплазмозой – теми микроорганизмами, которые имеют специфическую ферментную систему, которая способна уменьшить воспаление. В этом случае каких-либо жалоб и проявлений может не быть вообще. Это так называемая специфическая инфекция (заболевание).
Причины и последствия
Возбудителем воспалительного процесса могут быть разные микроорганизмы: это стрепто-, стафилло- и гонококки, грибки, вирусы. Микробы попадают в половые органы несколькими путями.
- Незащищенный половой акт.
- Загрязненные водоемы.
- Осмотры с нарушением правил асептики.
- В половых органах долго находятся инородные тела (колпачки, спирали).
- Наружные половые органы сильно натирает грубая или тесная одежда.
- Нарушение целостности вульвы из-за травм или ожогов.
- Последствие абортов, выскабливаний или послеродовое инфицирование.
Усугубить проблему и спровоцировать более острое протекание могут неблагоприятные факторы. Это перегрев или переохлаждение организма, частая смена половых партнеров, плохие условия быта, некачественная личная гигиена, неправильное питание.
Осложнения женских воспалений в основном отражаются на качестве репродуктивной функции. В списке самых опасных следующие.
- Бесплодие. Хроническое воспаление нарушает выход и прикрепление яйцеклеток.
- Серьезные нарушения протекания месячных. Их полное отсутствие (аменорея).
- Угроза выкидыша из-за деформирования слизистой оболочки матки, спаек и рубцов.
- Замершая беременность. Патологии при развитии плода, так как возбудители воспалений проникают к нему через плаценту.
Специфические заболевания, передающиеся половым путем
Это в основном те заболевания, которые передаются половым путем (ЗППП).
Если ранее ЗППП считались уделом низших слоев общества, сегодня от заболеваний, передающихся путем, не застрахован ни один человек. Причина вовсе не в том, что люди неразборчивы в половых связях, просто некоторые бактерии и вирусы мутировали и приспособились к иным условиям существования.
К ЗППП относятся:
- хламидиоз
- уреаплазмоз
- микоплазмоз
- гонококковая инфекция
- сифилис
- трихомониаз
- герпетическая вирусная инфекция
- папиломавирус человека
- гепатит С, и др.
Причем передача может иметь место, как при традиционном сексе, так и при ином (читать об инфекциях, передающихся при незащищенном и оральном сексе).
Этиология
Непосредственно причиной инфекционного процесса являются патогенные и условно-патогенные микроорганизмы. Заражение организма может произойти в результате полового акта с заболевшим партнером, реже – иметь бытовой путь передачи. Но в большинстве случаев оно спровоцировано определенными факторами, которые дают толчок развитию воспалительного процесса, и в первую очередь – это снижение общего и местного иммунитета, а также изменение нормального состава микрофлоры влагалища.
На фоне сниженного иммунитета условно-патогенная микрофлора быстро активизируется и по восходящему пути распространяется дальше. Подведя итоги, можно сказать, что любые повреждения слизистой (механические, термические, химические) являются входными воротами для инфекции, а нарушенная микрофлора и сниженный иммунитет уже не смогут ее остановить.
Среди остальных факторов, которые косвенно могут вызвать женские болезни, можно назвать наличие очагов хронической инфекции в организме, длительный прием антибиотиков, переохлаждение, постоянные стрессы, эндокринные нарушения и неправильное питание. Но все они, так или иначе, в первую очередь вызывают ослабление иммунитета или нарушают нормальную среду во влагалище.
Здоровье, а в частности, гинекологическое здоровье женщины — тонкий и гармоничный инструмент, нарушения в котором влекут за собой последовательную цепочку неприятных явлений. Возможные причины, появление которых, способствует развитию воспалительных процессов:
- Иммунная неустойчивость организма. Например: после перенесенных инфекционных заболеваний, в послеоперационном периоде, на фоне приема иммунодепрессивных препаратов;
- Инфекционные агенты в организме;
- Переохлаждение;
- Проведение абортов в неспециализированном учреждении с возможным заносом инфекции или неправильным выполнением медицинской процедуры;
- Любые инвазивные манипуляции – с диагностической и лечебной целью. Например, выскабливание матки и т.д.;
- Бесконтрольный прием лекарственных препаратов (в частности, противомикробных препаратов -антибиотиков) работает по принципу «одно лечим, другое калечим». Физиологически нормальную микрофлору влагалища антибиотики подавляют, а условно-патогенная и патогенная микрофлоры вступают в свои активные права;
- Отсутствие личной гигиены;
- Внутриматочная спираль. Согласно оцененным данным, у женщин с внутриматочной спиралью процент заражения и воспаления повышается в 4-5 раз;
- Сексуальная революция добавила процент воспалительных заболеваний в гинекологии. Венерических инфекций, передающихся половым путем, существует огромное множество, и большинство из них длительное время протекает «тихо», не привлекая внимания. Такая тенденция стимулирует развитие хронического процесса и развитие всех дальнейших осложнений с женским здоровьем.
Народная медицина
Народные средства призваны усилить эффект от медикаментозного лечения, но справиться с заболеванием самостоятельно им не под силу. Наиболее популярными являются следующие рецепты:
Два раза в день, после еды, выпивать полстакана отвара из коры березы и ольхи. Поможет уменьшить воспаление и избавиться от ноющих болей.
В процессе лечения необходимо полное сексуальное воздержание. Это поможет ускорить процесс выздоровления. Желательно пролечить и полового партнера во избежание повторного возникновения заболевания. Комплексное лечение позволит навсегда забыть о неприятной и опасной женской простуде. После интенсивного курса лечения следует провести общеукрепляющую терапию, сдать контрольные анализы и пройти УЗИ.
Как лечить воспаление придатков у женщин
Основными препаратами для лечения воспаления придатков у женщин являются антибиотики. Подбирают такие антибактериальные препараты, которые оказывают широкий спектр действия, а по причине присутствия в организме больной женщины «сообществ» патогенных микроорганизмов, антибиотики используются сразу по 2 и более.
К основным антибактериальным препаратам можно отнести:
- Клафоран (0, 5 гр 2 раза в сутки внутримышечно) и Гентамицин (по 80 мг 3 раза в сутки внутримышечно);
- Цефобид (по 1 гр 2 раза в сутки внутримышечно) в сочетании с Гентамицином;
- Клиндамицин (по 2 гр два раза в сутки внтримышечно) и Гентамицин;
- Цефазолин (по1 гр два раза в сутки внутримышечно) и Ципрофлоксацин (по 100 мл два раза в сутки внутривенно);
- Линкомицин по 0, 6 гр три раза в день внутримышечно.
Обязательно каждой женщине при лечении воспаления придатков назначают Метронидазол по 500 мг три раза в день перорально (внутрь) или Метрогил по 100 мл два раза в сутки внутривенно.
Кроме этого, в рамках терапии могут быть сделаны следующие назначения в домашних условяих:
- Внутривенные инфузии солевых растворов, гемодеза, глюкозы, реополиглюкина в количестве 2-3 литра – это будет дезинтоксикационной терапией, которая быстро восстановит и стабилизирует общее состояние женщины.
- Нестероидные противовоспалительные препараты в таблетированной форме, либо в виде инъекций – Ибупрофен, Диклофенак, Кетарол, Фаспик, Кетанов, Ибуклин. Нередко женщине назначают и ректальные свечи с парацетамолом, индометацином. Эти лекарственные препараты снимают воспаление и уменьшают интенсивность боли.
- Обязательно пациенткам назначается витаминотерапия, которая поможет быстро восстановить защитные силы организма. Чаще всего для этого используют препараты с витаминами С и В.
- Антигистаминные препараты – Супрастин, Цетрин, Пипольфен.
Чтобы снять острый воспалительный процесс, либо ввести хронический аднексит в стадию ремиссии, врачи применяют физиопроцедуры – например, могут быть назначены электрофорез с лидазой или йодом, ультразвук, импульсные токи высокой частоты.
Хроническое воспаление придатков подразумевает регулярное проведение санаторно-курортного лечения, предотвратить частые обострения патологического процесса помогают грязелечение, лечебные спринцевания, парафинотерапия.
Народные средства
Лечение народными способами не должно исключать разработанную специалистом медикаментозную схему, а только ее дополнять.
- Ягоды можжевельника (при двустороннем воспалении). 15 г плодов залить кипятком (200 мл). Настоять 4 часа. Пить по 1 ст.л. трижды в сутки.
- Лапчатку гусиную (2 с.л.) залить бурлящей водой (500 мл), настоять 60 мин. Отфильтровать. Пить по ½ стакана за 30 мин до принятия пищи 4 раза в день.
- Соединить донник, мать-и-мачеху, золототысячник (по 20 г каждого). 1 ст.л. микса залить кипятком (200 мл), настоять 60 мин. Пить по 75 мл 6 раз в сутки на протяжении месяца.
- Соединить ягоды шиповника и черной смородины. 20 г ягодного микса залить кипятком (200 мл). Настоять 60 мин. Отжать ягоды. Добавить в напиток немного сахарного песка. Пить по 100…125 мл три – четыре раза в день.
- Сухие листья грецкого ореха измельчить. Взять 1 ст.л продукта и заварить крутым кипятком (200 мл). Настоять в термосе на протяжении 4 часов. Отжать. Выпить полученный объем в течение дня.
В дневной рацион желательно включить тыкву. По утрам на пустой желудок желательно пить ее свежий сок.
Спринцевания
Для приготовления растворов можно использовать следующие рецепты:
- 10 грамм корня бадана залить водой (200 мл) и варить на водяной бане 30 минут. Отфильтровать состав, дать остыть. Использовать каждый день.
- 3 грамма сухих цветков календулы залить кипятком (200 мл). Настоять 60 минут. Отцедить. Применять каждый день.
- Зверобой (2 ложки) размешать в холодной воде (1 л). Закипятить состав и варить 20 минут. Дать остыть. Отфильтровать с осадка и применять для санации вагины по вечерам.
В качестве вспомогательного лечения широко используются физиотерапевтические процедуры, такие как электрофорез с лидазой и йодом (для рассасывания спаек и рубцов), воздействие на воспаленные органы ультразвуком, токами высокой частоты. При хронической форме воспаления придатков для лечения применяются парафиновые и грязевые ванны, спринцевания и аппликации минеральными водами.
Причины заболевания
Воспаление придатков всегда вызывают патогенные микроорганизмы – стафилококковая, стрептококковая, кишечная, грибковая, туберкулезная инфекции и любые ИППП (инфекции, передающиеся половым путем).
Инфицирование может происходить извне – при незащищенных половых контактах, купании в грязной воде, неаккуратном выполнении интимных гигиенических процедур. В этом случае мы говорим о восходящем пути передачи инфекции – то есть из влагалища к внутренним половым органам.
Сами по себе половые органы внешние и внутренние не являются стерильными – в них присутствует собственная микрофлора, которая может содержать и условно патогенный бактерии, например стафиллококк. При нормальной работе иммунной системы организм поддерживает баланс микрофлоры, когда количество «хороших» микроорганизмов превышает число болезнетворных. Однако при ослаблении иммунитета патологическая флора начинает усиленно размножаться, вызывая воспаление. Провоцировать снижение иммунного ответа могут различные неблагоприятные факторы – ОРВИ, системные заболевания, переохлаждение, стрессы. Недаром в народе знают, что сидение на холодном приводит к «женским болезням». Безусловно, заболевание вызывает не холод, а иммунный сбой, вызванный переохлаждением.
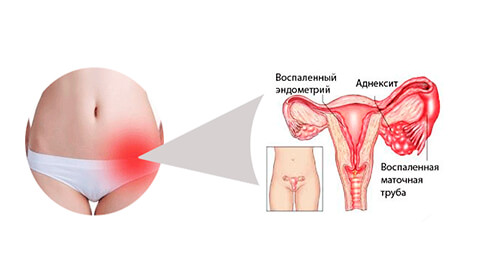
Микробы и вирусы могут попадать во внутренние половые органы женщины из других систем организма, в которых присутствует очаг инфекции. Это могут быть почки, мочевой пузырь, миндалины, и любой другой орган. Микроорганизмы разносятся из больного органа по кровеносной и лимфатической системе, попадая в маточные трубы, и провоцируя воспаление внутренних половых органов женщины. В этом случае говорят о нисходящем пути распространения болезни.
Какие факторы могут приводить к заболеванию сальпингоофоритом:
- Раннее начало половой жизни.
- Беспорядочные половые связи без барьерного предохранения.
- Несоблюдение требований гигиены.
- Половая жизнь во время месячных.
- Несвоевременная замена внутриматочной спирали. Сама ВМС является фактором риска для проникновения патогенов из шейки матки в ее полость, а потом в трубы. А если период пользования этим контрацептивом превышает установленный срок, это может приводить не только к аднекситу, но также к абсцессу яичника и трубы, и даже перитониту.
- Состояния сниженного иммунитета. Это могут быть системные заболевания, онкологические процессы, эндокринные патологии, туберкулез, ВИЧ.
- Стресс. Сильный или длительно протекающий стресс ведет к истощению иммунитета и развитию воспалений.
- Гинекологические инвазивные вмешательства. Аборты, диагностические выскабливания, послеродовая травматизация.
- Острые и хронические бактериальные и вирусные инфекции. Ангины, пиелонефриты, ОРВИ (в том числе грипп) и т.д.
- Переохлаждение. Работа в неблагоприятных условиях, одежда не по погоде, купание в холодной воде.
Симптомы и лечение аднексита зависят от его вида.
Патогенез воспалительного процесса
Воспалительная реакция неразрывно связана с иммунным ответом. Начинается с контакта патогена со специализированными клетками иммунной системы, так называемыми антигенпрезентирующие клетки. Когда клетки стимулируются, они продуцируют и высвобождают медиаторы воспаления, которые имеют решающее значение для инициации и поддержания воспалительного процесса.
Медиаторы оказывают про-и противовоспалительное действие на клетки-мишени, модулируя течение воспаления. Со временем адаптивная иммунная система (специфическая реакция) также участвует в борьбе с повреждающим фактором. Работа этой системы чрезвычайно точна – взаимодействие лимфоцитов Т и В приводит к выработке специфических антител, которые селективно нейтрализуют возбудителя.
Правильно функционирующая иммунная система эффективно распознает патогены и эффективно уничтожает их, не повреждая свои собственные клетки и ткани. Однако в определенных ситуациях иммунорегуляторные механизмы могут работать с дефектом – возникает воспалительная реакция на аутоантигены.
Это состояние встречается при многих аутоиммунных заболеваниях (диабет 1 типа, ревматоидный артрит, красная волчанка, целиакия, болезнь Хашимото).
Причины возникновения цервицита
Цервицит — воспалительный процесс, затрагивающий шейку матки. Если воспаление развивается на слизистой оболочке влагалищной части шейки матки, речь будет идти об экзоцервиците. Если же воспаление локализируется в цервикальном канале, это эндоцервицит. Шейка матки выполняет барьерную функцию, она препятствует проникновению инфекции в матку и верхние отделы половых путей за счет функционирования узкого цервикального канала, слизистой пробки, защитного секрета. При определенных обстоятельствах случается нарушение такой защитной функции, происходит проникновение чужеродной микрофлоры и развитие воспалительного процесса цервицита, разделяющегося на экзо- и эндо- процессы.
Опасность заболевания заключается в достаточно глубокой локализации воспалительного процесса, часто имеющего инфекционную природу, а это означает высокий риск распространения воспаления и на слизистую оболочку самой матки, что представляет собой еще большую неприятность.
К причинам возникновения цервицита относят:
- бактериальный агент — преимущественно трихомонады, гонококки, хламидии, микоплазму;
- вирусный агент — вирус герпеса (второго типа) или вирус папилломы человека (ВПЧ);
- разрастание условно-патогенной микрофлоры — например, грибков рода Candida или кишечной палочки;
- наличие не леченных воспалений вульвы или влагалища, а также бактериальный вагиноз, а также ЗППП, в т.ч. вызванные ранее перечисленными инфекциями;
- осложнение прочих заболеваний шейки матки, например, эктопия шейки матки;
- механические раздражители — травмы шейки матки, например, вследствие диагностического выскабливания матки, абортов или родов.
Условно-патогенная микрофлора, вызывающая цервицит, попадает в шейку матки контактным путём из прямой кишки либо через кровь и лимфу, специфическая — половым путем. К провоцирующим цервицит факторам относят и рубцовые деформации, злокачественные новообразования, ослабление общего и местного иммунитета, использование контрацептивов, как то установка или удаление внутриматочной спирали. Длительность течения заболевания связана с проникновением микробов в ветвящиеся железы (среди них крипты и каналы) слизистой оболочки канала шейки матки.
Симптомы цервицита не всегда оказываются очевидными для женщины, однако они ощутимы. Клиническая картина цервицита во многом зависит от его формы — острая или хроническая. Острый цервицит более беспокойный:
- слизисто-гнойные выделения из влагалища;
- изредка тянущие боли внизу живота, могут иррадировать в поясницу;
- боль или дискомфорт после полового акта, усиливающиеся выделения;
- мелкие кровоизлияния и изъязвления;
- при гинекологическом осмотре — гиперемия вокруг наружного отверстия цервикального канала и выпячивание гиперемированной слизистой, слизисто-гнойные и гнойные выделения из канала, эрозированная поверхность.
Хронический цервицит представляет собой последствия не леченного острого и проявляется следующим образом:
- воспалительная реакция переходит на соединительнотканные и мышечные элементы;
- выделения становятся мутно-слизистыми, интенсифицируются в первые дни после окончания менструации;
- цервикальный канал подвергается мацерации и вторичному инфицированию, вероятно отторжение эпителия;
- происходит частичное замещение цилиндрического эпителия плоским в местах отторжения, вероятна метаплазия эпителия;
- шейка матки уплотняется и гипертрофируется;
- вероятно возникновение инфильтратов, а впоследствии гиперпластических и дистрофических изменений;
- возникновение псевдоэрозий замещается образованием кист.
Гистологическое обследование на предмет цервицита покажет следующие признаки:
- гиперемия слизистой оболочки;
- отечность слизистой оболочки;
- шелушение и слущивание верхнего эпителия;
- появление инфильтратов в подэпителиальном слое и строме;
- вероятно образование перигландулярных абсцессов.