Рентгенодиагностика плеврита
Содержание:
- Виды плеврита
- Лечение
- Патогенез и классификация
- СИМПТОМЫ ИНФАРКТА ЛЕГКОГО
- Пневмоторакс
- Классификация
- Симптомы сухого плеврита
- Причины развития
- Причины возникновения неинфекционного сухого плеврита
- Плеврит – механизм возникновения и развития (патогенез)
- Когда нужна пункция при плеврите?
- Лечение
- Причины возникновения и механизм развития сухого плеврита
- Этиология заболевания
- Лечение ушиба лёгкого
- Диагностика
Виды плеврита
Классификация плеврита производится следующим образом:
По характеру воспаления:
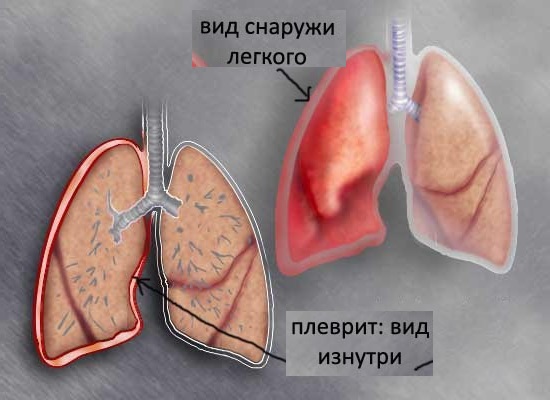
Сухой (фибринозный) плеврит – характеризуется оседанием на плевре высокомолекулярного белка плазмы крови – фибрина, при этом экссудата остается в минимальном количестве. Фибрин представляет собой клейкие нити, присутствие которых при минимальной жидкости усиливают трение листков плевры, а соответственно и легких друг о друга. Это приводит к болевым ощущениям. Многие специалисты выделяют сухой плеврит в качестве первой стадии развития данной патологии, после которой развивается экссудативный плеврит.
Экссудативный (выпотной) плеврит – характеризуется значительным количеством экссудата в плевральной полости, что приводит к избыточному давлению на располагающиеся рядом ткани и органы. Экссудативный плеврит сопровождается увеличением поражаемой площади воспалительным процессом, снижением активности ферментов, участвующих в расщеплении фибриновых нитей, формированием плевральных карманов, в которых со временем может скапливаться гной. Кроме того, нарушается отток лимфы, а обильное количество выпота способствует уменьшению жизненного объема легкого, из-за чего может сформироваться дыхательная недостаточность.
По этиологии:
1. Инфекционные, которые могут быть:
- Бактериальный (стафилококковый, пневмококковый, стрептококковый и другие);
- Грибковый (кандидозный, актиномикозный и другие);
- Паразитарный (при амебиазе, парагониазе, эхинококкозе и другие);
- Туберкулезный – характеризуется медленным течением с симптомами общей интоксикации организма, кашлем, выпотом с содержанием большого количества лимфоцитов, а иногда и характерным творожистым гноем.
2. Неинфекционные (асептические):
- Травматические – обусловленные значительным кровоизлиянием при травмировании органов грудной клетки, что приводит к скоплению крови в плевральной полости (гемоторакс). Далее, свернувшаяся кровь, при отсутствии нагноения, в сочетании с соединительной тканью начинает образовывать толстые шварты, которые ограничивают функционирование легкого. Стоит заметить, что при небольшом гемотораксе кровь обычно рассасывается в плевральной жидкости и особого вреда нанести не успевает. При большом гемотораксе и тяжелой травме грудной стенки и легкого кровь в плевральной полости свертывается (свернувшийся гемоторакс). В дальнейшем, если не происходит нагноеине, массивный сгусток подвергается организации соединительной тканью, в результате чего формируются толстые шварты, ограничиваю¬щие функцию легкого.
- Опухолевые;
- Ферментативные;
- Обусловленные системными заболеваниями;
- Обусловленные другими заболеваниями – уремией, инфаркте легкого, асбестозе и другие.
3. Смешанные.
4. Идиопатические (причина патология не выявлена).
По патогенезу:
- Инфекционный;
- Инфекционно-аллергический;
- Аллергический и аутоиммунный;
- Токсико-аллергический;
- Токсический.
По распространению:
- Диффузный (тотальный);
- Отграниченный (осумкованный) – развитие происходит за счет фиброзного склеивания, а после сращения плевральных листков на границах жидкого выпота, из-за чего формируется так называемый карман, который обычно располагается в нижних частях плевры.
По характеру выпота:
- фибринозный – характеризуется минимальным количеством экссудата с оседанием на плевре фибрина;
- серозный – характеризуется минимальным количеством экссудата без оседания на плевре фибрина;
- серозно-гнойный – характеризуется серозно-гнойным выпотом;
- гнойный (эмпиема плевры) – характеризуется скоплением между плевральными листками гнойного экссудата, что сопровождается симптомами интоксикации организма и наличием угрозы для жизни человека. Развитие обычно происходит на фоне поражения организма инфекцией на фоне снижения реактивности иммунной системы, или же при самопроизвольном вскрытии абсцесса из легкого в область плевры.
- геморрагический — характеризуется экссудатом с примесью крови, что обычно развивается при туберкулезе, инфаркте легкого, панкреатите, карциноматозе плевры;
- хиллезный (хилоторакс) – характеризуется обильным количеством экссудата, по внешнему виду напоминающего молоко, что связано с примесью в экссудате лимфы (хилюса);
- холестериновый – характеризуется наличием в выпоте холестериновых кристаллов;
- эозинофильный – в выпоте преобладают эозинофилы.
По образованию:
- Первичный – развитие болезни происходит самостоятельно, без других патологий;
- Вторичный – развитие болезни происходит в последствии иных заболеваний (пневмонии, бронхита, трахеита, злокачественных новообразований), различных патологий, воспалительных процессов в соседних с плеврой тканях и т.д.
Лечение
Задачи терапии — устранение основной причины болезни, нормализация функций дыхания и ликвидация симптомов. Амбулаторное лечение возможно у взрослых пациентов с сухой формой плеврита. Экссудативные формы подразумевают обязательную госпитализацию. Терапия туберкулезного воспаления плевры проводится в диспансере, гнойного — в хирургическом отделении.
Комплексное лечение включает в себя медикаментозную терапию и вспомогательные методы — физиопроцедуры, диету, ЛФК и дыхательную гимнастику.
Во всех случаях экссудативного плеврита назначается такая манипуляция, как пункция. Суть процедуры состоит в том, что пациенту под местной анестезией в плевральную полость вводится толстая игла, с помощью которой эвакуируется излишняя жидкость.
Тем самым уменьшается сдавление легочных тканей и улучшается дыхательная функция. Для предотвращения дальнейшего скопления жидкости пациенту устанавливают дренаж и следят за количеством и характером отделяемого. Подробнее о проведении процедуры расскажет специалист в видео в этой статье.
Показаниями для хирургического вмешательства являются неэффективность консервативного лечения. В этом случае проводится торакотомия или полное удаление необратимо пораженной доли легкого.
Основное
Целью медикаментозного лечения является устранение причины заболевания и облегчение симптоматики.
Для выполнения этой задачи применяются различные группы лекарственных препаратов:
- Антибиотики. Назначаются при инфекционном происхождении воспаления. С первых дней болезни показано использование средств широкого спектра действия. При установлении конкретного возбудителя болезни врач производит коррекцию лечения.
- Противовоспалительные средства. Используют Диклофенак, Нимесулид. Показаны при легком течении плеврита. Тяжелое течение требует назначения глюкокортикоидов — Преднизолон.
- Средства для поддержания дыхательной функции и кровообращения. Используются в основном при тяжелом течении плеврита.
- Витамины, средства для улучшения микроциркуляции, антиоксиданты. Оказывают вспомогательное действие, ускоряя процесс выздоровления.
Инструкция предполагает не только инъекционное, но и внутриполостное введение лекарственных средств.
Вспомогательное
Дополнительные методы лечения входят в обязательный комплекс терапии и проводятся при отсутствии острого проявления болезни.
Таблица №3. Вспомогательные методы лечения плеврита:
| Методы | Описание |
|
ЛФК и дыхательные упражнения ЛФК в сочетании с дыхательными упражнениями ускоряют выздоровление |
Физические упражнения и дыхательная гимнастика при плеврите легких предотвращают плевральные сращения, деформацию грудной клетки и позвоночника, тренируют дыхательный аппарат, восстанавливают функции аппарата внешнего дыхания, общеукрепляюще воздействуют на организм пациента. |
|
Физиотерапия Физиопроцедуры увеличивают эффективность медикаментозной терапии |
Физиолечение предупреждает развитие спаечного процесса, устраняет боль, улучшает микроциркуляцию, снимает воспаление. Противопоказания к лечению — онкологические и сердечно-сосудистые заболевания, печеночная и почечная недостаточность, гнойная форма плеврита, бронхиальная астма. У пациентов с воспалением плевры используют: электрофорез лекарственных препаратов, ультрафиолетовое облучение, магнитотерапию, УВЧ, инфракрасную лазерную терапию. |
|
Диета Питание при плеврите должно быть полноценным и калорийным |
Особая диета направлена на снижение воспалительного процесса и предотвращение скопления жидкости в плевральной полости. Кроме того необходимо чтобы организм получал необходимое количество витаминов и белка, потерянных с выпотом. Рекомендовано употребление в пищу нежирных мяса и рыбы, кисломолочных продуктов, печени, грецких орехов, яиц, кашиз различных круп, свежих овощей и фруктов. Следует ограничить употребление жидкости, соли, продуктов, вызывающих жажду. Калорийность питания должна составлять 2700ккал. |
Плеврит легких не является самостоятельным заболеванием. Это серьезное осложнение каких-либо патологий. Профилактика плеврального воспаления — своевременное обращение за медицинской помощью.
Патогенез и классификация
- Воздействие микроорганизмов на плевру. Они проникают внутрь такими путями, как:
- контактный (киста с нагноением, пневмония, туберкулез, абсцесс);
- лимфогенный (ток тканевой жидкости ретроградным путем);
- через прямое инфицирование из-за нарушения целостности тканей (раны, операции, травмы);
- гематогенный.
- Повышенная проникающая способность лимфатических и кровеносных сосудов в связи с наличием васкулита либо из-за влияния токсических продуктов (опухоли, эндотоксины), при ферментах, расщепляющих белок (при остром панкреатите).
- Блокада путей оттока лимфы и нарушение ее циркуляции.
- Аллергия (местная, общая).
Классифицируется заболевание по нескольким показателям.
По этиологии плеврит может быть:
- Инфекционным.
- Неинфекционным (травмы, опухоли, аутоимунные и др.).
По характеру экссудата различают:
- гнойный;
- хилезный;
- гнилостный;
- холестериновый;
- фибринозный;
- серозный;
- геморрагический;
- эозинофильный.
По фазе:
- хронический;
- острый;
- подострый.
По распространенности:
- диффузный;
- осумкованный;
- костодиафрагмальный;
- междолевой;
- парамедиастинальный;
- паракостальный;
- опикальный;
- диафрагмальный.
Экссудативная форма
Экссудативный плеврит характеризуется такими симптомами: одышка, слабость, потливость, повышенная температура тела, озноб, плохой аппетит. В зависимости от разновидности заболевания могут появляться отеки верхней части туловища, осиплость, тахикардия, приглушенные тона в сердце.
Этиотропная терапия
Этиотропная терапия направлена на основное заболевание. Так, плеврит, осложняющий течение пневмоний и легочных абсцессов, лечится назначением антибиотиков.
При туберкулезе необходимо длительное применение Изониазида, Рифампицина, Пиразинамида, Этамбутола и других ПТС. Аллергические и системные патологии – показание для назначения Преднизолона и других системных глюкокортикоидов.
Патогенетическое лечение
Значительное улучшение состояния больных достигается путем назначения НПВС (Индометацина, Парацетамола) и десенсибилизирующих препаратов (KCl 10%).
Эвакуация экссудата
Плевральная пункция с откачиванием скопившегося выпота проводится по показаниям.
К ним относится:
- значительное количество экссудата (притупление перкуторного звука до 2-го ребра и выше);
- сильная одышка;
- смещение органов средостения.
Плевральная пункция – и диагностическая, и лечебная процедура
После эвакуации содержимого в освободившуюся плевральную полость вводят антибиотики, ГКС, протеазы.
Общеукрепляющая терапия
После стихания острых явлению больному рекомендовано:
- соблюдение диеты, насыщенной витаминами и белковой пищи;
- ограничение жидкости и соли;
- массаж;
- ЛФК и дыхательная гимнастика;
- профилактика инфекций дыхательных путей.
Несмотря на достаточно низкую распространенность, заболевание представляет серьезную угрозу и требует индивидуального рассмотрения. Дифференциальная диагностика и лечение экссудативных плевритов являются одним из важных направлений работы врача-пульмонолога.

Чем раньше патологический синдром будет диагностирован, тем быстрее получится избавить больного от страданий и восстановить работу дыхательной системы.
СИМПТОМЫ ИНФАРКТА ЛЕГКОГО
При полной эмболии ствола легочной артерии или его крупной ветви внезапно появляется острая нехватка воздуха и через несколько секунд наступает смерть. При неполной эмболии отмечаются сильная одышка, резкие боли за грудиной, резкое падение давления, холодный пот, коллапс и нарастание острой правоже-лудочковой недостаточности (цианоз, набухание шейных вен, увеличение печени). При эмболии более мелких ветвей легочной артерии появляются колющие боли в боку, одышка, беспокойство, тахикардия, затем кровохарканье, шум трения плевры. При перкуссии отмечается притупление, при аускультации — жесткое или бронхиальное дыхание с наличием влажных хрипов и крепитации. Рентгенологически выявляется затемнение клиновидной формы. В крови — лейкоцитоз, увеличение СОЭ, на ЭКГ — глубокий зубец Qi, отрицательный зубец Т во II и III отведениях и глубокий зубец S в V4— V6 (эмболия легочной артерии).
Лечение. При наличии резких болей следует немедленно ввести морфин или пантопон и эуфиллин. При коллапсе подкожно мезатон, норадреналин. В стационаре назначают внутривенно 20 000—30 000 ЕД фибринолизина и 20 000 ЕД гепарина. Затем гепарин вводят внутримышечно по 10 000 ЕД через 6 ч в течение 2—3 дней, а позднее назначают непрямые антикоагулянты. При подозрении на появление инфаркт-пневмонии вводят антибиотики.
Пневмоторакс
Во время получения травмы грудной клетки у больного может возникнуть два тяжелых состояния. Сюда относятся пневмоторакс и гемоторакс.
Ушиб легкого (симптомы и лечение определяются во время диагностики) – это довольно непростая травма, требующая срочного внимания специалиста.
Пневмоторакс – это накопление воздуха в плевральной области. Такое поражение чаще всего возникает при переломах ребер, ножевых ранениях в грудь или во время травмирования грудной клетки. При сложной степени заболевания возникает рана, в которую попадает большое количество воздуха. В этом случае поврежденная часть легкого становится неработоспособной. Самым сложным случаем считается клапанный пневмоторакс. Воздух входит, но обратно выйти не может. Таким образом, с каждый вдохом в полости увеличивается давление.
Такое состояние может вызвать сильный шок. Без проведения срочной операции пострадавший может умереть.
Если у человека есть открытая рана в груди, то в первую очередь нужно провести герметизацию подручными средствами. Можно использовать пакет, клеенку или пленку. По бокам закрепить бинтами, пластырем или скотчем и ждать приезда скорой помощи.
Конечно, такие крайние меры не являются сильнодействующими, но они смогут спасти человеку жизнь до приезда врачей. Если есть возможность, то перед воздухонепроницаемыми нужно положить материалы, впитывающие кровь. Для этого подойдет ткань.
Уже в условиях больницы проводится такое лечение:
– Грудную клетку делают снова герметичной и переводят заболевание в закрытую форму.
– С помощью электрического вакуума отсасывается воздушный пузырь из плевры.
– Давление приходит в норму благодаря дренированию полости.
– Проведение пункции полости с воздухом.
Классификация
Современной медицине известны плевриты разнообразных видов и форм, и существует несколько классификаций этой патологии. Но в российской практике традиционно используют классификационную схему профессора Н.В Путова. В соответствии с ней различают следующие разновидности плевральных патологий.
По этиологии:
- Инфекционные (стафилококковый, туберкулёзный плеврит и др.);
- Неинфекционные (с указанием болезни, ставшей причиной);
- Неясной этиологии (идиопатические).
По наличию выпота и его характеру:
- Экссудативный плеврит (с серозным экссудатом, серозно-фибринозным, холестериновым, гнилостным и др., а также гнойный плеврит);
- Сухой плеврит (в том числе адгезивный плеврит, при котором фиксируются спайки между плевральными листками).
По течению воспаления:
- Острые плевриты;
- Подострые;
- Хронические.
По локализации выпота (степени поражения плевры):
- Диффузный (тотальное воспаление);
- Осумкованный плеврит, или отграниченный (диафрагмальный, пристеночный, междолевой и т. д.).
Также различают виды заболевания по масштабу распространения: одностороннее (лево- и правостороннее) или двустороннее воспаление плевральной оболочки.
Симптомы сухого плеврита
Сухой плеврит также делится на формы, самой распространенной из которых является костальная/пристеночная. Такой сухой плеврит характеризуется болями в грудной клетке (в проекции фибринозных наложений), которые усиливаются в процессе кашля и просто при дыхании. Выслушивается характерный шум трения плевры. Течение рассматриваемого заболевания в большинстве случаев благоприятное. Болезнь длится от одной до трех недель, после этого наступает фаза выздоровления, восстановления организма. Для туберкулезной этиологии сухого плеврита типично рецидивирующее течение с рецидивами (повторными «возбуждениями» болезни).
Причины развития
Нужно сказать, что болезнь в чистом виде встречается редко. Например, её причиной развития может стать травмирование грудной клетки, её переохлаждение. В большинстве же случаев она сопровождает какое-либо заболевание или возникает в качестве его осложнения.
Плеврит легких характеризуется образованием на поверхности плевральных листков фибринозных наложений и/или накоплением в плевральной полости экссудата. Симптомы зависят от формы болезни.
Чаще всего встречаются инфекционные плевриты. Большую роль в механизме развития патологии играет и сенсибилизация организма. Микробы и их токсины приводят к изменению реактивности организма и аллергизации плевры. Иммунная система начинает «посылать» к очагу воспаления выработанные антитела, которые, при соединении с антигенами, влияют на выработку гистаминов.
Около 70% форм патологии обусловлено бактериальными агентами:
- Стрептококки;
- Пневмококки;
- Микобактерии туберкулеза;
- Анаэробы;
- Грибы;
- Легионелла;
- Туберкулез.
Причины неинфекционного плеврита легких следующие:
- злокачественные опухоли плевральных листков,
- метастазирование в плевру (при раке молочной железы, легкого и др.),
- поражения соединительной ткани диффузного характера (системный васкулит, склеродермия, системная красная волчанка),
- инфаркт легкого.
Заразен ли плеврит? Чтобы ответить однозначно на этот вопрос, надо знать причину возникновения самого плеврита. Если страдание связано с травмой грудной клетки, то, естественно, такой плеврит незаразен. При вирусной этиологии он может быть вполне заразным, хотя степень контагиозности невысокая.
Причины возникновения неинфекционного сухого плеврита
Неинфекционные плевриты называют асептическими. Развитие воспалительного процесса происходит без участия инфекционных агентов. Воспаляться ткани, выстилающие поверхность легких, могут по нескольким причинам.
Наличие крови в плевральной полости. Кровь может попадать во время оперативного вмешательства или при травмах, вызывающих развитие травматического плеврита.
Раздражение пищеварительными ферментами. Поджелудочная железа является одним из органов, расположенных в непосредственной близости к легким. Острый панкреатит способствует попаданию пищеварительных ферментов в полость плевры, становясь причиной развития ферментативного плеврита легких.
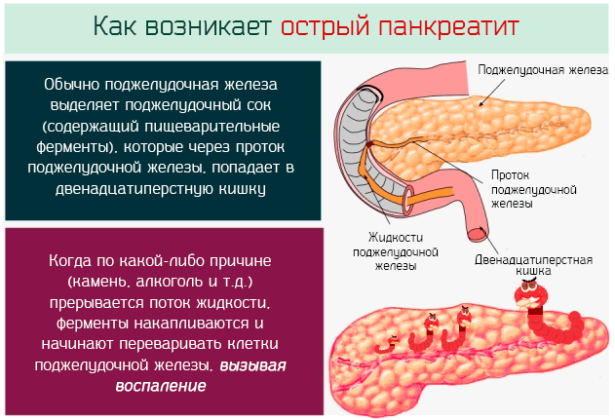 Острый панкреатит способствует попаданию пищеварительных ферментов в полость плевры
Острый панкреатит способствует попаданию пищеварительных ферментов в полость плевры
Онкологические заболевания. Опухолевые клетки способны проникать в кровь и с ее током разноситься по всем внутренним органам. Карциноматозный плеврит легких возникает в том случае, если атипичные клетки попадают на ткани, выстилающие легкие.
Сухой плеврит может развиваться и при других болезнях. К ним относятся:
 При ревматизме может развиться сухой плеврит
При ревматизме может развиться сухой плеврит
- инфаркт легкого, при котором происходит некроз легочной ткани;
- аутоиммунные заболевания соединительной ткани (системная красная волчанка, ревматизм), вызывающие поражение легких;
- онкологические заболевания крови, в случае попадания атипичных клеток в легкие;
- воспаление сосудистых стенок легких;
- повышенная кровоточивость;
- болезни печени и почек, расположенных в непосредственной близости к легким.
Если причину воспаления плевры установить не удается, диагностируется идиопатический плеврит легкого.
Плеврит – механизм возникновения и развития (патогенез)
Большинство заболеваний плевры, в том числе и плевриты, являются вторичными. Обычно плеврит возникает как реакция плевральных листков на патологические изменения в соседних органах, прежде всего – в легких, реже – как проявление системного заболевания (полисерозиты разной этиологии). Гнойные плевриты чаще всего являются осложнением бронхопневмонии, когда воспалительный процесс переходит на плевру или очаг воспаления абсцедируется и прорывается в плевральную полость.
При плеврите воспаление плевры всегда протекает с выраженным повышением проницаемости стенки поврежденных капилляров легочной плевры. В патогенезе зкссудативных плевритов (даже инфекционной природы) микробному фактору принадлежит второстепенная роль, основное значение имеет реактивность организма. Серозный плеврит возникает как проявление аллергической реакции сенсибилизированной плевры. При отсутствии гиперергического фона количество серозного экссудата может быть настолько малым, что силами капиллярности жидкость удерживается в плевральной полости в месте своего образования. Если при плеврите выпадающий из экссудата фибрин постепенно приводит к образованию на плевре его наложений, то такой плеврит называется фибринозным или сухим.
Серозный плеврит при инфицировании переходит в гнойный, и экссудат становится мутным, содержащим большое количество клеточных элементов (лейкоцитов). При гнойных процессах в легких или других соседних органах (гнойный перикардит (см. Перикардит), периэзофагит, поддиафрагмальный абсцесс) гнойный плеврит возникает сразу как таковой. При опухолях плевры, которые чаще бывают метастатическими, реже – первичными, поражение париетального листка плевры понижает его всасывательную функцию, способствуя накоплению плеврального выпота. Экссудат в таких случаях чаще всего бывает геморрагическим.
Когда нужна пункция при плеврите?
Плевральная пункция (торакоцентез) представляет собой процедуру, при которой из плевральной полости извлекается определенное количество скопившейся там жидкости. Проводят данную манипуляцию как с лечебной, так и с диагностической целью, поэтому ее назначают во всех случаях выпотного плеврита.
Относительными противопоказаниями к проведению плевральной пункции являются следующие состояния:
- патологии свертывающей системы крови;
- повышенное давление в системе легочной артерии;
- хроническая обструктивная болезнь легких в тяжелой стадии;
- наличие только одного функционального легкого.
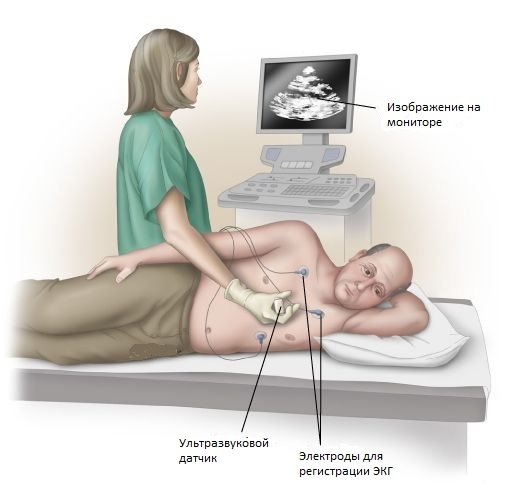
Проводится торакоцентез под местной анестезией, путем введения толстой иглы в плевральную полость на уровне восьмого межреберного промежутка сбоку от лопатки. Осуществляется данная процедура под контролем ультразвука (при небольшом объеме скопившейся жидкости), или после предварительного рентгенологического исследования. Во время процедуры больной сидит (так как это позволяет сохранить наиболее высокий уровень жидкости).
При значительном объеме плеврального выпота пункция позволяет дренировать часть патологической жидкости, уменьшив тем самым степень сдавления легочной ткани и улучшив дыхательную функцию. Повторяют терапевтическую пункцию по мере необходимости, то есть по мере накопления выпота.
Лечение
Для лечения экссудативного плеврита используются консервативные и хирургические методы. Проводится комплексная, поэтапная терапия, направленная на устранение болезненной симптоматики и при возможности причины развития патологии. Одной из основных задач лечения становится предупреждение распространения плеврита на здоровые участки плевры.
Медикаментозное лечение экссудативного плеврита
Фото с сайта o-krohe.ru
Если в выпоте обнаруживаются патогенные микроорганизмы бактериального происхождения, то без антибиотикотерапии не обойтись. В терапевтические схемы включаются средства, к которым наиболее чувствительны инфекционные агенты. Какие антибиотики помогают при экссудативном плеврите:
- цефалоспорины Цефотаксим, Цефтриаксон, Цефазолин;
- макролиды Кларитромицин, Азитромицин, Эритромицин;
- полусинтетические пенициллины с клавулановой кислотой Панклав, Аугментин, Амоксиклав.
В медикаментозной терапии применяются антигистаминные (Супрастин, Лоратадин), нестероидные противовоспалительные (Нимесулид, Ибупрофен), диуретические (Тригрим, Гипотиазид) средства. При аутоиммунных патологиях могут быть назначены цитостатики, например, Метотрексат. Также применяются гормональные препараты: Дексаметазон, Триамцинолон, Дипроспан. Лечить экссудативный плеврит медикаментозно необходимо и с помощью укрепляющих средств — Супрадина, Витрума, Центрума.
Хирургическое лечение экссудативного плеврита
К лечению плеврального заболевания подключаются торакальные хирурги, особенно при накоплении в легком большого количества выпота. Врачи извлекают его дренированием плевральной полости или с помощью пункции еще на этапе диагностического обследования. Результатом хирургических вмешательств при экссудативном плеврите становятся расправление легкого, снижение выраженности одышки, уменьшение температуры тела до значений нормы.
Образ жизни и диета при экссудативном плеврите
Пациентам с экссудативным плевритом показан постельный режим. Необходимо минимизировать физические нагрузки, передвигаться только по больничной палате. Ежедневно следует выпивать около 2 литров жидкости (воды, кисло-сладких морсов, соков, компотов) для ускорения выведения инфекционных агентов и токсичных продуктов их жизнедеятельности. На протяжении 2-3 недель рацион питания должен состоять их прозрачных супов, мяса нежирных сортов, молочнокислых продуктов, подсушенного белого хлеба, каш.
Народное лечение экссудативного плеврита
Народные средства используются только после проведения основной терапии экссудативного плеврита на этапе реабилитации и с разрешения врача. Чаще всего используются травяные чаи с общетонизирующим, укрепляющим действием. Для их приготовления чайную ложку смеси сухих лекарственных растений заливают стаканом кипятка, процеживают через 40 минут и пьют в течение дня. Наиболее полезны при экссудативном плеврите лимонная мята, березовые почки, ноготки, девясил, багульник.
Причины возникновения и механизм развития сухого плеврита
Как было сказано выше, сухой плеврит не является самостоятельной патологией, он – осложнение каких-либо инфекционных или неинфекционных заболеваний легочной или внелегочной локализации. Основные заболевания, на фоне которых может развиться сухой плеврит, перечислены ниже.
- Туберкулез легких или внутригрудных лимфатических узлов. Именно с этим заболеванием связано подавляющее большинство случаев сухого, или фибринозного, плеврита. Как правило, плевра вовлекается в патологический процесс при расположении очагов туберкулеза субплеврально, т. е. непосредственно возле плевры. В данном случае плевра прямо контактирует с пораженной областью легких и происходит обсеменение ее бактериями. Реже микобактерии туберкулеза попадают в плевру с током крови из туберкулезного очага, расположенного в других частях легких, а не субплеврально.
- Бронхоэктатическая болезнь.
- Воспаление легких, или пневмония.
- Гнойные процессы в легких, в частности абсцесс.
- Инфаркт легкого.
- Злокачественные новообразования в легких.
- Инфекционные заболевания внелегочной локализации: сыпной или брюшной тиф, грипп, корь, коклюш.
- Воспалительные заболевания органов пищеварительного тракта, находящихся в непосредственной близости от диафрагмы: желчного пузыря (холецистит), поджелудочной железы (панкреатит), а также поддиафрагмальный абсцесс.
- Системные заболевания соединительной ткани: васкулиты, склеродермия, ревматоидный артрит, системная красная волчанка.
- Терминальная стадия хронической почечной недостаточности.
- Гиповитаминоз С (в наше время данное состояние встречается крайне редко).
При попадании инфекционного агента в область плевры в ней развивается воспалительный процесс, признаками которого, как известно, являются отек, покраснение, выделение воспалительной жидкости, боль и нарушения функции. Количество экссудата при сухом плеврите невелико, причем основное его количество всасывается плеврой обратно. Нити белка фибрина, который входят в состав экссудата, всосаться не могут – они откладываются на поверхности плевры, затрудняя скольжение ее листков. Со временем нити фибрина замещаются соединительной тканью, листки плевры в этих местах срастаются друг с другом, образуя рубцовые спайки, называемые плевральными швартами.
При плеврите, возникающем на фоне ревматических заболеваний, инфекционный агент отсутствует. Воспалительный процесс в области плевры носит аутоиммунный характер – вырабатываются антитела к собственным тканям организма, и развивается асептическое воспаление.
При хронической почечной недостаточности, на терминальной ее стадии, в организме скапливается избыточное количество продуктов азотистого обмена, которые выделяются через серозные оболочки и оказывают на них раздражающее воздействие, провоцируя развитие воспалительного процесса.
Этиология заболевания
Чаще всего сухой плеврит – это осложнение после других заболеваний легких, но бывает, что он формируется как первичное поражение. К болезням, которые могут спровоцировать его развитие, относятся:
- пневмония (воспаление легких);
- поражение соединительных тканей;
- инфаркт легкого;
- туберкулез;
- травмы грудной клетки;
- воспаление внутригрудных или легочных лимфатических узлов;
- абсцесс;
- патологии органов брюшной полости;
- периферический рак легких;
- токсические поражения (например, при почечной недостаточности).
Часто сухой плеврит переходит в экссудативный, что в свою очередь приводит к другим тяжелым заболеваниям легких.
Лечение ушиба лёгкого
При отсутствии жалоб пациент с подозрением на ушиб ткани лёгкого госпитализируется в отделение хирургии или травматологии на 1-2 суток под наблюдение. Пострадавшему с диагностированным травматическим повреждением дыхательной системы рекомендуется полный покой. Обычно назначается консервативное лечение. Основные принципы медикаментозной терапии:
- Адекватное обезболивание. Применяются нестероидные противовоспалительные препараты. При выраженном болевом синдроме, сопутствующих переломах рёбер, позвоночника выполняются лечебные субплевральные блокады межрёберных нервов. При неосложнённом небольшом лёгочном ушибе для выздоровления достаточно ограничить физическую активность пациента и назначить анальгетики.
- Купирование острой дыхательной недостаточности. Назначается оксигенотерапия через носовой катетер. Для улучшения функции газообмена используются кортикостероидные гормоны. Для стабилизации гемодинамики применяется инфузионно-трансфузионная терапия. При нарастании дыхательных расстройств пострадавший переводится на искусственную вентиляцию лёгких.
- Профилактика пневмонии. Нарушение дренажной функции респираторного тракта является показанием для санации дыхательных путей. При появлении первых клинических и рентгенологических признаков пневмонии назначаются антибиотики широкого спектра действия, обычно цефалоспоринового ряда.
Показанием для хирургического вмешательства являются отрывы крупных бронхов, повреждения магистральных сосудов. В восстановительном периоде широко используются физиотерапевтические процедуры (магнитолазерная терапия, спелеолечение), массаж, лечебная физкультура, дыхательная гимнастика. Рекомендуются регулярные пешие прогулки, плавание.
Диагностика
Первоочередная задача в диагностировании плеврита — это выяснение местоположения и причины воспаления или опухоли. Для постановки диагноза врач детально изучает историю болезни и проводит первичный осмотр больного.
Основные методы диагностики плеврита легких:
- Анализы крови могут помочь определить, есть ли у вас инфекция, что может как раз и стать причиной развития плеврита. Кроме того, анализы крови покажут состояние иммунной системы.
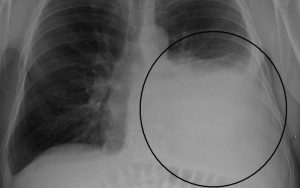
- Рентген грудной клетки позволит определить, есть ли какое-либо воспаление легких. Также может быть проведен рентген грудной клетки в лежачем положении, что позволит свободной жидкости в легких сформировать слой. Рентген лежачего положения грудной клетки должен подтвердить, есть ли какое-либо жидкое наращивание.
- Компьютерная томография проводится уже в том случае, если находят любые отклонения на рентгене грудной клетки. Данный анализ представляет серию подробных, поперечных частных изображений грудной клетки. Изображения, произведенные компьютерной томографией, создают подробную картину внутренней части груди, что позволит лечащему врачу получить более детальный анализ раздраженной ткани.
- Во время плевроцентеза доктор вставит иглу в область грудной клетки, с помощью которой будет проводить тесты на обнаружение жидкости. Затем жидкость удаляется, ее анализируют на наличие инфекций. Из-за его агрессивного характера и связанных рисков этот тест редко делается для типичного случая плеврита.
- Во время торакоскопии делается маленький разрез в стенке грудной клетки и затем вставляется в грудную полость крошечная камера, приложенная к трубе. Камера определяет местонахождение раздраженной области, что позволит взять образец ткани для анализа.
- Биопсия полезна при развитии плеврита при онкологии. В данном случае используются стерильные процедуры и производятся маленькие разрезы в коже стенки грудной клетки. Рентген или компьютерная томография могут подтвердить точное место биопсии. Врач может использовать эти процедуры, чтобы ввести иглу биопсии легкого между ребрами в легкое. Затем берется небольшая выборка ткани легкого, игла удаляется. Ткань отправляется в лабораторию, где будет проанализирована на инфекции и аномальные клетки, совместимые с раком.
- С помощью ультразвука высокочастотные звуковые волны создают изображение внутренней части грудной полости, что позволит увидеть, есть ли какое-либо воспаление или жидкое наращивание.
Как только определены симптомы плеврита лечение назначается незамедлительное. На первом месте в лечении стоят антибиотики против инфекции. В дополнение к этому прописывают противовоспалительные препараты или другие болеутоляющие лекарства. Иногда прописывается микстура от кашля.