Какие сроки беременности считаются наиболее опасными и как сократить риски до минимума?
Содержание:
- Имплантационный период — прикрепление плодного яйца к стенке матки
- Как себя вести в критические сроки
- Индивидуальные опасности
- УЗИ и анализы
- Когда нужно срочно вызывать врача
- Какие исследования нужно будет пройти
- Наиболее опасное время
- Что такое триместры и чем от всех отличается третий
- Обследования и анализы
- Опасные дни беременности
- Первый триместр
- Диагностика и исследования в первом триместре беременности
Имплантационный период — прикрепление плодного яйца к стенке матки
Этот период также проходит еще до предполагаемой менструации, чаще всего тогда, когда женщина еще и не подозревает о своей беременности. Попадая в полость матки, зародыш уже состоит из 16-32 клеток, однако он не сразу внедряется в слизистую матки, а еще в течение двух дней находится в свободном состоянии. Эти два дня с момента попадания оплодотворенной яйцеклетки в полость матки до ее прикрепления к стенке матки составляют имплантационный период. Место внедрения зависит от ряда обстоятельств, однако чаще всего это передняя или задняя стенка матки.
Питание плодного яйца в этот период происходит за счет местного растворения слизистой стенки матки с помощью ферментов, выделяемых плодным яйцом. По истечении 2 суток плодное яйцо внедряется в слизистую матки, которая содержит в большом количестве ферменты, гликоген, жиры, микроэлементы, защитные антитела и другие биологически активные вещества, необходимые для дальнейшего роста зародыша.
Второй критический период беременности — имплантация, то есть прикрепление плодного яйца к стенке матки. Если имплантация не удается, то беременность завершается под маской менструации (фактически это не диагностированный выкидыш на очень маленьких сроках). Так как задержки менструации нет, то женщина даже не предполагает о наличии у нее беременности.
На процесс имплантации большое влияние оказывают гормональные факторы: концентрация таких гормонов, как прогестерон, эстрогены, пролактин (гормон гипофиза — железы, расположенной в головном мозге), глюкокортикоиды (гормоны надпочечников) и т.д.
Огромное значение имеет и подготовленность слизистой оболочки матки к имплантации, готовность ее принять плодное яйцо. После абортов, выскабливаний, длительного ношения внутриматочной спирали, инфекций, воспалительных процессов может нарушиться рецепторный (воспринимающий) аппарат эндометрия, то есть чувствительные к гормонам клетки, расположенные в слизистой оболочке матки, неправильно реагируют на гормоны, из-за чего слизистая матки недостаточно подготавливается к предстоящей беременности. Если плодное яйцо недостаточно активное, своевременно не выделяет нужное количество ферментов, разрушающих слизистую матки, то оно может внедриться в стенку матки в нижнем сегменте или в шейке матке, в результате чего возникает шеечная беременность или аномальная плацентация (плацента перекрывает выход из матки частично или полностью).
Наличие сращений (синехий) в полости матки после воспалительных процессов, выскабливаний, а также миомы матки тоже могут препятствовать нормальной имплантации.
Как себя вести в критические сроки
Опасные периоды не являются факторами риска потери ребенка для абсолютного большинства женщин. На эти сроки по статистике выпадает большее количество самопроизвольных прерываний беременности, что является причиной повышения внимания к себе и своему здоровью в эти моменты. Не следует со страхом ожидать наступления опасных недель, нужно постараться спокойно пережить их, соблюдая следующие врачебные рекомендации:
- отказ от повышенных физических, умственных и эмоциональных нагрузок;
- максимальное снижение уровня стресса и повышения уровня позитивных эмоций;
- половой покой (особенно при наличии прямой врачебной рекомендации);
- полноценный сон;
- выработка способности полноценно расслабляться;
- соблюдение режима дня, питания;
- отказ от перелетов, дальних поездок.

Индивидуальные опасности
Существуют и индивидуальные опасные периоды, которые довольно сложно объяснить сухим языком медицинской науки, но об их существовании знает каждый врач. Если у женщины предыдущая беременность завершилась выкидышем или замиранием плода, к примеру, на 16 неделе беременности, то именно 16 неделя последующей беременности будет самой опасной для конкретной женщины. Довольно часто негативный сценарий повторяется с точностью до недели. Поэтому при постановке на учет обязательно вспомните как можно более подробно, на каких сроках и чем закончились ваши предыдущие беременности. Эта информация поможет врачу спланировать, как защитить вас и малыша в ваш собственный «критический срок».
Женщинам, которым долго не удавалось забеременеть, обычно сложнее носить беременность – практика показывает, что в 20% случаев после долгожданного зачатия происходит выкидыш на раннем сроке. В 15-20% случаев не удается доносить беременность до родов и женщинам, которым помогли забеременеть врачи-репродуктологи в ходе протокола ЭКО.
УЗИ и анализы
Все врачи неустанно твердят, что беременность, даже если женщина абсолютно здорова, должна проходить под жестким контролем врачей. И несмотря на то, что самый опасный период вынашивания ребенка миновал, состояние малыша нужно тщательно контролировать. Поэтому на 20-22 неделе проводится второй скрининг и тройной тест.
Что касается поздних сроков беременности, то женщине придется наведываться к своему врачу не меньше двух раз в месяц. Визиты могут быть и чаще, ведь все зависит от индивидуальных особенностей женщины. На осмотрах врач измеряет живот, высоту дна матки и артериальное давление. Набор анализов в этот период можно назвать стандартным:
• общий анализ крови;
• анализ мочи;
• мазок на микрофлору влагалища.
Помимо этого, гинеколог обязательно включит в анализы скрининг на гестационный диабет, который основывается на результатах глюкозотолерантного теста.
Что касается УЗИ в третьем триместре беременности, то его проводят только в том случае, если женщина часто жалуется на самочувствие. Тогда врачу могут понадобиться дополнительные способы оценки состояния малыша, его развития и здоровья. Также УЗИ применяется для того, чтобы выяснить пол ребенка, поскольку на поздних сроках беременности это сделать довольно легко благодаря сформировавшимся половым признакам малыша.
Когда нужно срочно вызывать врача
Для предотвращения критических ситуаций в опасные периоды необходимо своевременно проходить плановые осмотры и обследования (УЗИ, анализы крови и мочи). Ведущий беременность врач в этом случае имеет полную картину состояния женщины, может предусмотреть и предотвратить развитие осложнений и неблагоприятных случаев, назначить курс терапевтического профилактического лечения в случае хронической инфекции или другой патологии. Обращаться к врачу в срочном порядке требуется при внезапном появлении следующих симптомов:
- тянущие боли внизу живота (на любом сроке);
- алые или коричневые кровянистые выделения из влагалища, мажущие или обильные.
Какие исследования нужно будет пройти
Давайте подробно остановимся на всех показателях и возможных процедурах для выявления хромосомных патологий.
Перинатальный скрининг проводится для выявления вероятности рождения ребёнка с такими патологиями как, Синдром Дауна (лишняя хромосома в 21 паре), Синдром Эдвардса (лишняя хромосома в 18 паре) и синдром Патау (лишняя хромосома в 13 паре).
Как я уже сказала, он проводится на сроке 11-13 недель и состоит из 2-х этапов: УЗИ и анализы крови на B-ХГЧ и PAPP-A.
Во время УЗИ проводится оценка толщины воротникового пространства плода, наличие и размеры носовой кости.
Кровь из вены
В крови оцениваются B-ХГЧ и ассоциированный с беременностью плазменный протеин-А — PAPP-A (Pregnancy-associated plasma protein-A).
По значениям В-ХГЧ можно судить о течении беременности и появлении отклонений. Максимальная концентрация гормона отмечается на 10-11 неделе, далее она постепенно снижается и сохраняется постоянной до конца беременности.
РАРР-А отвечает за формирование и рост плаценты. Его концентрация увеличивается в течение беременности и зависит от массы плода и его пола. Наличие хромосомной патологии у будущего ребёнка проявляется снижением его концентрации. После 14 недели исследование не информативно, поскольку его концентрация может оставаться нормальной даже при тяжелой хромосомной патологии.
Наиболее опасное время
В определенные периоды внутриутробного развития малыша его будущая мама должна внимательнее относиться к своему здоровью. Эти периоды характеризуются специфическими изменениями, происходящими в детском организме. Если в это время беременная женщина не следует предписанным ей рекомендациям врачей, то впоследствии это может привести к крайне неблагоприятным последствиям. Такое поведение может даже стать причиной формирования у малыша различных внутриутробных дефектов и пороков.
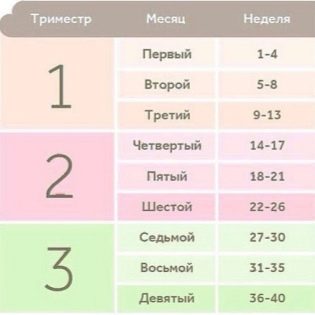
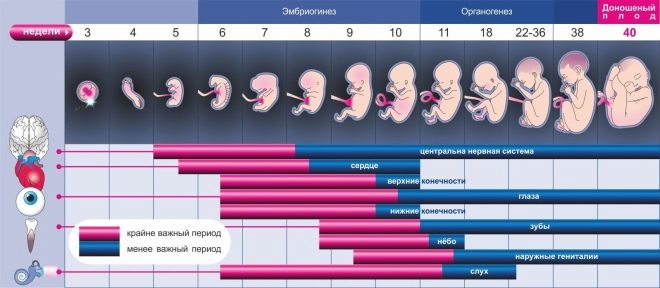
Весь период вынашивания ребенка условно разделяется на несколько периодов. Такое деление в акушерской практике применяется неслучайно. В каждом триместре происходят специфические изменения как в теле будущей мамы, так и у её малыша. Знание определенных закономерностей внутриутробного развития каждого такого периода способствует тому, что доктора могут вовремя определить те или иные патологические изменения. Весь период внутриутробного развития делится на три триместра.

Рассчитать срок беременности
В первом триместре
Этот период начинается с первого дня успешного зачатия и продолжается до тринадцатой недели. В первом триместре есть несколько «критичных» недель. Так, довольно опасное время приходится на 4, 8 и 12 неделю беременности. Акушеры-гинекологи советуют беременным женщинам на этом сроке тщательно следить за своим самочувствием и по возможности избегать сильных физических нагрузок, а также воздействия стресса, так как данный период характеризуется довольно высоким риском спонтанного выкидыша.
На четвертой неделе многие будущие мамы даже и не подозревают о том, что они ждут малыша. Некоторые женщины в это время могут заболеть и начать принимать антибиотики. Это может привести к негативным последствиям, так как в данный период у малыша начинают закладываться внутренние органы. Также к негативным последствиям может привести не только прием антибактериальных средств, но и употребление алкоголя и курение.
Во втором
Данный период начинается после 13 недели и длится до 27. Это время является своеобразным «экватором» беременности. В это время также достаточно интенсивно протекает внутриутробное развитие плода, но при этом будущая мама чувствует себя относительно хорошо. В данный период беременности у многих женщин уже исчезают признаки токсикоза и стабилизируется настроение.
Однако и во время второго триместра есть несколько опасных дней. По мнению специалистов, они приходятся на 16 и 17 неделю. В это время плод уже немного подрос и начинает оказывать механическое давление на шейку матки. Акушеры-гинекологи отмечают, что именно на этом сроке нередко выявляется такая патология, как . Это патологическое состояние опасно тем, что может стать причиной выкидыша или преждевременного отхождения околоплодных вод.
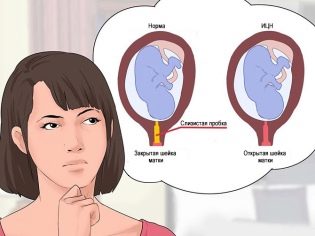
Если у будущей мамы на сроке 16-17 недель была выявлена истмико-цервикальная недостаточность, то ей предписывают особые рекомендации. В некоторых случаях женщина даже может быть госпитализирована в больничное отделение для сохранения текущей беременности.
В третьем
Этот период беременности является завершающим. Он начинается соответственно с 28 недели и продолжается до непосредственного рождения крохи на свет. В это время в организме начинают происходить специфические изменения, которые подготавливают его к предстоящим родам.
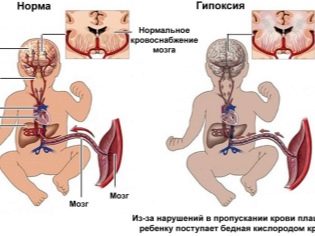
Обычно 3 триместр здоровой беременности протекает довольно стабильно. Однако даже в этом периоде есть несколько опасных недель. Такими критичными периодами акушеры-гинекологи считают 29, 32 и 34 неделю. Они отмечают, что в это время нередко регистрируется внутриутробная . Данное состояние характеризуется снижением поступления кислорода в организм растущего в материнской утробе малыша, что приводит к формированию у него патологических изменений.
Риск развития внутриутробной гипоксии в 3 триместре беременности существенно выше у женщин, которые переболели инфекционными болезнями. Причем они могли заболеть даже в самом начале беременности, а негативные последствия болезней проявились только в это время.

Что такое триместры и чем от всех отличается третий
Триместрами обозначаются периоды беременности, во время которых как организм будущей матери, так и сам малыш по-разному развиваются. Их разделяют на три группы:
• первый триместр — отсчитывается от самого первого дня последней менструации до 13-й недели;
• второй триместр — длится с 14-й до 27-й недели;
• третий триместр — стартует с 28-й недели и длится до самих родов.
Однако отличия можно заметить не только в сроках, но и в изменениях организма будущей матери и непосредственно в развитии плода. К примеру, в первый триместр маленькое скопление клеток превращается в будущего малыша, хоть и в зачаточном состоянии, но у него уже формируются основные органы, нервная и дыхательная системы. Самое удивительно то, что у ребенка уже имеются маленькие пальчики, на которых виднеются ногти.
Второй триместр — это уже активное формирование всех внутренних жизненно важных систем организма ребенка. В этот период активно развивается нервная система, благодаря чему малыш может осязать окружающее его пространство и реагировать на звуки. Также свою работу начинают кишечник и мочевыделительная система.
Третий триместр — это как раз то время, когда малыш активно набирает вес и готовится появиться на свет и обрадовать своих родителей. Он способен слышать, видеть и чувствовать все вокруг. Внутри этого крошечного организма уже активно работают все системы, поэтому малыш часто откликается на голос мамы и слегка пинается изнутри.
Но что же в этот трогательный период переживает сама женщина? Как мы и говорили ранее, в организме каждый день происходит огромное количество изменений, из-за которых будущую маму будет беспокоить:
• учащенное мочеиспускание — оно связано с увеличением плода, который оказывает давление на мочевой пузырь;
• нехватка кислорода — поскольку организм полностью перестраивается для вынашивания ребенка, давление на легкие также увеличивается. Из-за этого и возникает дискомфорт и предобморочные состояния;
• ноющие боли в спине, особенно в поясничном отделе из-за увеличения веса малыша;
• дефицит витаминов и минералов — ведь в последних неделях беременности потребности малыша можно приравнять к потребностям новорожденного ребенка, а значит в случае недостатка определенных витаминов он будет потреблять их из организма матери. Стоит отметить, что в третьем триместре потребность беременной в питательных веществах возрастает примерно на 40%;
• отечность конечностей и лица;
• бессонница — зачастую возникает из-за того, что женщина не может выбрать подходящую позу для сна, а также из-за несовпадения ритмов сна и бодрствования будущей мамы и ребенка.
Обследования и анализы
В течение срока вынашивания малыша женщина сдает самые разные анализы и проходит разные обследования. Но наибольшей информативной ценностью и достоверностью отличаются именно те анализы и обследования, которые назначают в первом триместре.
При постановке на учет
Получая на руки обменную карту при постановке на учет, женщина вместе с ней получает солидную пачку направлений на анализы. Это первое обследование, своего рода знакомство врача с женщиной и ее лабораторными показателями. Нужно отметить, что все анализы делаются бесплатно, рекомендовать платные анализы врач не имеет права. Что же требуется сдать:
- анализы крови — общий и биохимический;
- анализ на свертываемость крови;
- анализы на определение группы и резуса (при отрицательном резус-факторе аналогичное обследование проходит отец будущего ребенка);
- кровь на гепатит В и С;
- кровь на сифилис и ВИЧ-принадлежность;
- анализ крови на ТОРЧ-инфекции;
- общий анализ мочи;
- лабораторное исследование влагалищного мазка.
Женщину взвешивают, измеряют давление — это теперь будут делать при каждой явке в консультацию.
При прохождении первого скрининга
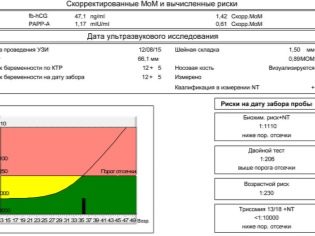
Первый пренатальный скрининг — важное обследование, которое завершает первый триместр. По рекомендации Минздрава, проводится он с 11 по 13 неделю беременности и включает два вида обследования — исследование биохимии материнской сыворотки и для поисков маркеров хромосомных патологий
Скрининг позволяет установить индивидуальные, с учетом возраста и состояния здоровья, риски врожденных пороков нервной трубки плода, а также трисомии 21, 18 и других синдромов, более известных, как синдром Дауна, синдром Эдвардса и другие врожденные хромосомные болезни, многие из которых несовместимы с жизнью.
Расшифровка скрининга проводится не людьми, а компьютером, в который поступают данные о результатах анализа крови и ультразвуковом сканировании, риски оцениваются в виде дроби — соотношения вероятности, например, 1:46 — высокий риск, который говорит о том, что 1 из 46 таких же женщин того же возраста и состояния здоровья одна родит ребенка с указанной трисомией или другим синдромом. Риск 1:2000 — невысокий, не вызывающий опасений.

Риск трисомии 21 (синдрома Дауна) повышается с возрастом мамы и папы, как и большинство других хромосомных болезней. При выявлении высокого риска женщине предлагают пройти дополнительное обследование, например, сделать биопсию ворсин хориона или амниоцентез (забор околоплодных вод на генетический анализ). Инвазивные методы довольно опасны, но имеют высокую точность — с вероятностью 99% будет получен ответ на вопрос, есть ли у малыша тяжелый хромосомный синдром.
Прокол передней брюшной стенки длинной иглой для забора материала проводят с применением местной анестезии и под контролем УЗИ. Но также существуют неинвазивные методы — так называемый тест НИПТ, который проводят после 9 недель беременности. Он подразумевает забор на анализ крови беременной, в ней выделяют эритроциты малыша и из них получают ДНК, способное ответить на все вопросы.
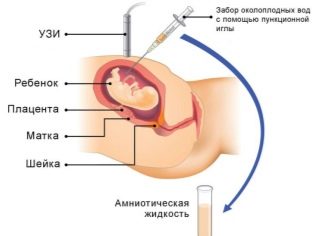
Опасные дни беременности
До 8 недели
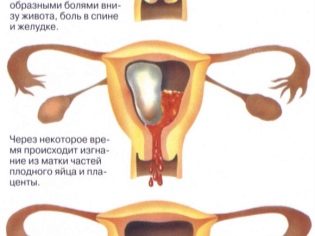
Продвижение яйцеклетки по трубе матки ‒ первый критический период беременности, когда может развиваться внематочная беременность.
В начале беременности оплодотворенная яйцеклетка попадает в матку и закрепляется на ее слизистой. По некоторым причинам процесс закрепления яйцеклетки в матке нарушается, тогда беременность заканчивается ранним выкидышем, который очень сложно диагностировать.
Для удачного закрепления плодного яйца очень важно состояние эндометрия. Повреждения эндометрия и аномалии матки в результате множественных абортов и различных воспалений могут нарушить процесс закрепления яйцеклетки
Прерывание беременности могут спровоцировать и хромосомные изменения эмбриона. Так женский организм избавляется от патологии.
8-12 неделя
В этот период формируется плацента. Из-за усиленного синтеза женским организмом мужских гормонов происходят сбои в работе щитовидной железы и яичников. Если врач своевременно подберет правильное лечение, то патологию можно предотвратить.
В данный период беременности эмбрион особенно чувствителен к излучению (в том числе и к производственным вибрациям), к химическим веществам (пестициды, курение, медикаменты, алкоголь), а также к инфекциям и вирусам.
Различные вредные воздействия могут привести к очень тяжелым последствиям ‒ формированию пороков развития и гибели эмбриона. Если говорить о влиянии радиации, то особенно опасно ее воздействие на беременную до имплантации зародыша.
Если в женском организме на опасных сроках беременности обнаружен циталомегавирус, то в одной трети случаев возникают пороки развития эмбриона. Не меньшую опасность представляет вирус краснухи. В этом случае врачи рекомендуют женщине прервать беременность, так как слишком высок риск рождения малыша с врожденными пороками сердца, микрофтальмией или микроцефалией.
При приеме медикаментов необходима консультация генетика, а также тщательный контроль специалиста за состоянием плода.
В первом триместре женский организм адаптируется к своему новому состоянию, переживая колоссальную физическую и психологическую нагрузку, поэтому в это время женщина должна максимально осторожно отнестись к своему здоровью
18-22 неделя
Истмико-цервикальная недостаточность ‒ самая распространенная причина выкидыша в данный период. Шейка матки не справляется с главной функцией ‒ удержанием эмбриона в маточной полости. Кроме того, в это время повышается риск формирования патологии плаценты (неправильное расположение, предлежание, отслойка и прочее).
24-32 недели
В эти опасные недели беременности повышается риск отслойки плаценты, развития гестоза или плацентарной недостаточности. В этот период беременной лучше отказаться от тяжелых физических нагрузок и избегать нервных потрясений. Если вероятность преждевременных родов достаточно высока, лучше обратиться к специалистам, чтобы они могли оказать своевременную помощь.
Первый триместр
 Принято считать, что первые три месяца (12 недель) беременности являются самыми проблематичными, и угроза выкидыша в 3 раза выше именно в 1 триместре. И это неспроста.
Принято считать, что первые три месяца (12 недель) беременности являются самыми проблематичными, и угроза выкидыша в 3 раза выше именно в 1 триместре. И это неспроста.
Это тот период, когда у будущего малыша начинают формироваться органы. А столь важный процесс не может пройти и для вас незаметно.
1 триместр приносит в вашу жизнь тошноту, вялость, частое мочеиспускание.
Одним из опасных периодов в первом триместре считается процесс внедрения зародыша в стенку матки (это происходит в начале третьей недели беременности), т.к. питательные вещества в яйцеклетке заканчиваются, и зародыш нуждается в материнских ресурсах для дальнейшего формирования.
Итак, эмбрион (первые 12 недель так называют будущего малыша, а дальше он будет считаться плодом) прошел успешно процесс имплантации, он растет, развивается. Начинает образовываться будущая плацента, плодный пузырь, и пуповина. Эти процессы невероятно важны — ведь именно с помощью них эмбрион сможет питаться, дышать.
Закладка позвоночника и сердца начнет происходить к 5 неделе.
На 6 неделе есть вероятность появления пороков развития плода. Неблагоприятные факторы могут спровоцировать порок сердца на 3-7 неделе, а пороки развития мозга и того раньше — со 2 недели.
1 триместр самый опасный по вероятности выкидышей. Ведь наиболее распространенная причина прерывания беременности – это гормональные сбои.
А в период с 8 по 12 неделю в организме беременной жизни идет бурный гормональный процесс: усиливается выработка мужских гормонов, нарушается деятельность щитовидной железы, а повышение андрогенов снижает выработку эстрогенов. Именно это и может привести к выкидышам или замершей беременности.
Любые инфекционные болезни (особенно краснуха) в 1 триместре крайне опасны.
Недопустим прием антибиотиков, антидепрессантов, гормональных препаратов.
Даже некоторые травы (сенна, окопник, мать-и-мачеха, можжевельник и др.) являются нежелательными.
Особое внимание рекомендуется уделять кишечной микрофлоре и стараться высыпаться. Не рекомендуется подвергаться воздействию рентгеновских лучей
Не рекомендуется подвергаться воздействию рентгеновских лучей.
Статистика приводит факты, что четверть всех оплодотворенных яйцеклеток живет лишь 4 недели, и, не сумев имплантироваться, они погибают. Женщина может даже не догадываться о том, что вообще произошло зачатие.
По всему видно, сколько важных процессов произойдет в 1 триместре в вашем организме и в жизни маленького эмбриона, который к концу 12 недели вырастет до 6 см.
Вам известно, как определить беременность в домашних условиях без теста? Ответы на вопросы — здесь.
«Дюфалак» для новорожденных: инструкция, отзывы, цена — в этой статье.
О причинах гипоксии у новорожденных https://puziko.online/novorozhdennye/zdorovie/gipoksiya-u-novorozhdennyh.html можно узнать из этой статьи.
Диагностика и исследования в первом триместре беременности
Как только женщина узнает о своем положении, ей лучше сразу обратиться к гинекологу. Этот период очень важен и сопряжен с определенными рисками. При первом обращении в больницу врач назначит комплексное обследование, которое необходимо для оценки состояния будущей матери и плода, последующего наблюдения и исключения возможных рисков. В первую очередь женщине предложат пройти лабораторные исследования. К перечню необходимых анализов в 1 триместре беременности относятся:
Общий анализ крови при беременности в 1 триместре: дает общую информацию о состоянии организма беременной женщины. Показатели этого исследования позволяют оценить работу внутренних органов и функциональных систем, в дальнейшем по результатам этого анализа врач может контролировать состояние будущей матери.
Общий анализ мочи показывает состояние и работу почек, мочевыделительной системы. Этот анализ придется сдавать перед каждым контрольным приемом у врача, наблюдающего беременность.
Мазок на флору — бактериологическое и цитологическое исследование, которое позволяет выявить патогенные микроорганизмы в составе слизистой оболочки влагалища и шейки матки. Анализ дает возможность вовремя обнаружить воспалительный процесс, следовательно — принять соответствующие меры по его устранению.
Коагулограмма — оценка свертываемости крови.
Биохимический анализ крови — подробная картина работы внутренних органов. В частности, поджелудочной железы, печени, почек.
Анализ крови на группу крови и резус-фактор — данный тест обязателен в начале беременности, так как родовая деятельность сопряжена с определенными рисками. Если будет необходимо переливание крови или оперативное вмешательство информация о группе крови резус-факторе будет жизненно необходима.
Анализы крови на ВИЧ, гепатит, сифилис — исследования на инфекции, передающиеся половым путем, проводятся дважды в течение беременности в 1 триместре и на 35-36 неделе
Такая предосторожность вызвана длительным инкубационным периодом некоторых видов патогенов.
Анализ крови на TORCH-инфекции — исследование позволяет выявить такие микроорганизмы, как токсоплазмы, герпес, цитомегаловирус. Их наличие в организме матери может оказать негативное влияние на развитие плода.
Важным показателем в 1 триместре беременности выступает уровень ТТГ. Секреция гормона ТТГ в различные периоды беременности имеет разные показатели. В первом триместре контроль за уровнем ТТГ важен, так как он принимает участие в стимуляции желтого тела, формировании внутренних органов и систем плода. Норма ТТГ при 1 триместре беременности составляет от 0,1 до 0,4 мкМД/мл. При дальнейшем развитии беременности этот показатель увеличивается.
Еще одним важным видом диагностики и исследования выступает УЗИ беременности в 1 триместре. В течение всего срока по плану необходимо провести три ультразвуковых обследования — в начале, в середине и перед родами. В 1 триместре беременности сделать УЗИ нужно на сроке 11-13 недель. УЗИ позволяет уточнить срок беременности, оценить развитие плода, сделать осмотр хориона, из которого впоследствии формируется плацента.
Дополнительным исследованием выступает скрининг при беременности в 1 триместре, его проводят в виде комплексной диагностической процедуры. Скрининг обязательно делать беременным женщинам в возрасте после 35 лет, при наличии угрозы самопроизвольного прерывания беременности, при наследственных заболеваний или наличии профессиональных рисков. Перинатальный скрининг представляет собой комплекс инструментальных и лабораторных исследований — УЗИ, биохимический и генетический анализ крови. Это наиболее информативный и подробный вид диагностики, который позволяет выявить все группы рисков по развитию плода. Скрининг первого триместра дает такую информацию:
- точный срок беременности;
- наличие или отсутствие грубых нарушений в развитии плода — пороки головного мозга, пупочная грыжа и др.;
- по толщине воротникового пространства определяется наличие хромосомных патологий (синдром Дауна);
- размеры сердца и частота сердцебиений;
- длина костей;
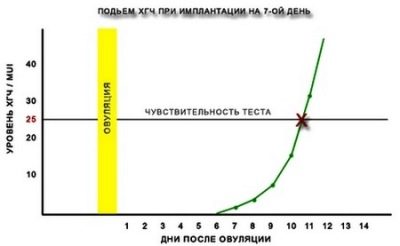
- уровень ХГЧ (хорионического гонадотропина);
- содержание плазматического белка.
Эти и другие показатели позволяют провести качественную подробную оценку развития плода, выявить наличие отклонений и своевременно предупредить их развитие.