Спермограмма
Содержание:
- Нарушения в спермограмме
- Как увеличить подвижность сперматозоидов?
- Отклонения спермограммы от нормы и ЭКО
- По спермограмме оценивают состояние сперматогенеза
- Расшифровка морфологии спермограммы
- В каких случаях требуется анализ спермы?
- Расшифровка
- Аномальные результаты
- Как сдается материал для исследования?
- Что такое спермограмма у мужчин?
- Дополнительные исследования
Нарушения в спермограмме
Норма спермограммы предполагает наличие в ее составе не менее 50% активных половых клеток. Причины наличия в расшифровке большого количества обездвиженных спермиев могут быть такими:
- Наличие заболеваний половых органов.
- Употребление алкогольных напитков.
- Курение.

- Ношение тесного белья.
- Использование интимных смазок.
- Частые стрессы.
- Гиповитаминоз.
Расшифровка спермограммы по Крюгеру может выявить небольшую подвижность спермиев из-за нарушения в строении клеток.
При расшифровке спермограммы важно знать, в каких условиях проводилось исследование. Отмечено, что при повышенной температуре тела в эякуляте усиливается подвижность спермиев, в том время, как при комнатной температуре, она снижается
Поэтому, если в помещении, где проводится исследование, температура находится в пределах +10 градусов, то даже здоровые сперматозоиды будут иметь незначительную подвижность. Чтобы интерпретация анализа была максимально достоверной, в лабораториях используются специальные термостаты, которые дают возможность исследовать материал в условиях температуры, максимально приближенной к показателям тела человека.
Причиной снижения количества половых клеток в эякуляте может быть одно из таких состояний:
- Нарушения в работе эндокринной системы (дисфункция надпочечников или щитовидной железы, сахарный диабет, нарушения в системе гипофиз-гипоталамус).
- Болезни мочеполовой системы (крипторхизм, простатит, варикоцеле и т. д.).
- Повышение температуры тела.
О причинах, симптомах, диагностике и лечении варикоцеле рассказывает врач-иммунолог Георгий Александрович Ермаков:
- Длительное нахождение в условиях повышенной температуры (в цеху и т. д.).
- Нарушения генетического характера (синдром Клайнфельтера и т. д.).
- Действие на организм токсических веществ (алкоголя, некоторых лекарственных препаратов, таких как снотворное, стероиды и т. д.).
Определяя индекс фертильности, врач обращает особое внимание на количество и подвижность спермиев. Если после расшифровки исследования мужчине ставят диагноз астенозооспермия, то его шанс стать отцом существенно снижается
Однако увеличение подвижности половых клеток еще не является гарантией наступления беременности.
Как увеличить подвижность сперматозоидов?
Известно, что подвижность сперматозоидов зависит от температуры. Так, во время семяизвержения температура мужского тела повышается, вследствие чего увеличивается и подвижность сперматозоидов.
Именно поэтому для исследования эякулята используют специальные столы с подогревом, которые поддерживают температуру тела (примерно 37 градусов). Если же спермограмма проводится при более низкой температуре, то плохая подвижность «мужских клеток» может наблюдаться даже у здоровых молодых мужчин.
Соответственно, при астенозооспермии (неподвижность сперматозоидов) возможность наступления беременности значительно снижается. Однако, совсем не значит, что при увеличении подвижности сперматозоидов беременность наступит в 100% случаев, поскольку не редко снижение подвижности сочетается с прочими отклонениями.
Поскольку малая подвижность спермиев может быть обусловлена возрастом, серьезными патологиями, хроническими заболеваниями:
- ожирение, сахарный диабет, артериальная гипертензия (повышенное артериальное давление)
- варикоцеле, недоразвитие яичек, не опущение яичек в мошонку, нарушение проходимости семявыносящих путей
- инфекционные заболевания урогенитального тракта и пр.
следует выяснить причину, пройдя тщательное обследование, и лечить основное заболевание.
- Английские ученые предполагают, что для того, чтобы увеличить активность сперматозоидов, мужчине необходимо включить в рацион повышенное употребление витаминов и антиоксидантов, которые способны вывести из организма свободные радикалы, что в свою очередь должно привести к повышению подвижности сперматозоидов.
- Для улучшения показателей спермы также необходимо отказаться от вредных привычек и правильно полноценно питаться.
- Не менее важным является здоровый сон (см. как быстро заснуть) и полноценный отдых.
- БАД Спермактин рекомендуется мужчинам в качестве источника карнитина (витамина В11), при подготовке к ЭКО, ИКСИ, ПЭ, для коррекции олигоастенозооспермии 3-4 стадии, для улучшения качества спермы при криоконсервации, донорстве.
В заключении стоит отметить, что результаты всего одной спермограммы еще не являются поводом для постановления диагноза. Для подтверждения того или иного отклонения от нормальных показателей мужчине необходимо сдать спермограмму не менее 3-х раз
При этом во внимание берется результат с наилучшими показателями
Отклонения спермограммы от нормы и ЭКО
Практически 50% мужчин имеют те или иные отклонения от нормальных показателей спермограммы. Части из них достаточно наладить режим дня и отдыха, рационализировать питание, отказаться от вредных привычек – это улучшает качество спермы и повышает фертильность (способность к оплодотворению).
Но в некоторых случаях зачать ребенка поможет только ЭКО, процедура которого включает выборку активных и без патологических отклонений от морфологии сперматозоидов.
При патологических результатах спермограммы (наличие азооспермии, тератоспермии, некроспермии, астенозооспермии и прочих) процедура ЭКО расширенная, одним из этапов которой становится ИКСИ.
ИКСИ является вспомогательной технологией и состоит из нескольких этапов:
- получение из яичка с помощью микрохирургической операции жизнеспособных спермиев;
- культивация сперматозоидов;
- выбор самого лучшего и активного спермия;
- внедрение сперматозоида при помощи интрацитоплазматической инъекции в яйцеклетку;
- замораживание оставшихся жизнеспособных сперматозоидов на будущее.
Кроме отклонений от нормы анализа спермы, ИКСИ проводят при наличии антиспермальных антител, как у женщины, так и у мужчины.
По спермограмме оценивают состояние сперматогенеза
Получить корректные результаты можно, если придерживаться врачебных рекомендаций, касающихся полового воздержания, приема алкоголя и тепловых процедур.
Очень часто у пациентов возникают вопросы, касательно исследования «спермограмма», какие должны быть показатели нормы? На самом деле при выдаче ответа врач не объясняет, какие показатели в данном случае не соответствуют норме. Диагноз на основе результата спермограммы ставит только врач-андролог.
Расшифровать значения по каждому из пунктов можно, используя специальную таблицу. Если есть малейшие отклонения, то нужно незамедлительно обратиться за квалифицированной помощью.
Самостоятельно расшифровывать результаты, конечно, можно, только нужно знать, что точный диагноз сможет поставить только врач. При необходимости может быть назначено повторное исследование или другие диагностические процедуры.
Расшифровка морфологии спермограммы
Качественно-количественная оценка семенной жидкости лежит в основе диагностики проблем мужского бесплодия. Расшифровка затрудняется тем, что четких норм исследуемых параметров не существует, а приблизительные цифры постоянно корректируются. Спермограмма косвенно может указать на патологии в работе смежных органов и систем, однако наиболее востребована она именно для выявления причин бесплодия.
Плохая морфология спермограммы
Состояние, когда мужской эякулят соответствует нормам по всем параметрам, называется «нормоспермия». При отклонении от нормы в какую-либо сторону, могут возникать следующие патологии:
- Олигозооспермия. В эякуляте снижена концентрация сперматозоидов, что приводит к проблемам с зачатием.
- Астенозооспермия. Сперматозоиды проявляют пониженную активность, что затрудняет оплодотворение.
- Тератозооспермия. В эякуляте обнаружено повышенное количество половых клеток неправильной морфологии, которые не участвуют в оплодотворении. Такие спрматозоиды могут иметь дефекты головки, шейки или хвоста различного характера.
- Азооспермия. Эякулят не содержит мужских половых клеток.
- Аспермия. Эякулят не выделяется.
При сочетании патологий термины могут объединяться, например, плохие показатели по подвижности и морфологии называются «астенотератозооспермия».
Норма морфологии спермограммы
Четкие критерии нормы эякулята не прописаны ни в каких специальных документах. Значения нормы в каждой лаборатории могут немного отличаться, однако хорошими параметрами считаются приблизительно такие значения:
- Объем более 1,5 мл.
- Консистенция спермы сначала вязкая, но в течение часа она обязательно разжижается.
- pH более 7,2.
- В 1 мл должно содержаться более 15 млн сперматозоидов.
- В течение часа после эякуляции должно фиксироваться минимум 58 % жизнеспособных и 40 % подвижных сперматозоидов.
- Количество лейкоцитов не должно превышать 1 млн на каждый 1 мл спермы.
- Морфологически нормальных форм должно быть более 4 %. Правильной морфологической формой считается овальная головка, тонкая шейка и прямой хвост одинаковой толщины. Длина головки и хвоста у нормального сперматозоида соотносятся приблизительно как 1:10.
Такие результаты анализа свидетельствуют о том, что мужчина способен к оплодотворению и имеет качественный эякулят.
Улучшение качества спермограммы
При любых отклонениях спермограммы от нормы врач сначала порекомендует повторить анализ, а затем поставит диагноз. Если изменения в спермограмме вызваны инфекционным процессом, то лечение, наоборот, начинают сразу же после выявления возбудителя. После окончания терапии анализ повторяют. Вторая спермограмма должна быть сделана не ранее 7 дней и не позже 3 месяцев после первой. Это объясняется тем, что созревание сперматозоидов занимает около 72 дней, а их продвижение по семявыводящим путям – неделю.
Улучшить характеристики спермы поможет коррекция образа жизни мужчины. Часто избавление от неблагоприятных бытовых и производственных факторов хорошо сказывается на общем здоровье и фертильности
Крайне важно качество продуктов, жидкости и воздуха, которые попадают в организм.
Это одни из тех факторов, на которые мужчина может повлиять самостоятельно, без больших финансовых затрат. Рекомендуется перейти на здоровое питание, заниматься регулярными физическими нагрузками, отказаться от курения. Улучшив качество жизни, можно заметно поднять уровень здоровья всего организма, что неизменно скажется положительным образом на состоянии спермы.
Обязательным условием для улучшения спермограммы является лечение сопутствующих заболеваний. Как правило, на половую сферу влияют проблемы в области андрологии и эндокринные нарушения.
Результаты спермограммы могут быть искажены при неправильном процессе забора биоматериала, его хранения или транспортировки. Возможно, повторное исследование покажет значительно лучшие результаты при прежнем образе жизни мужчины.
В каких случаях требуется анализ спермы?
Спермограмма, с описанием показателей и характеристик требуются в таких ситуациях:
- Если выявлен мужской факт бесплодия при условии регулярного незащищенного полового акта в течение года;
- Если беременность не наступает из-за развития таких патологий, как простатит, инфекционные болезни, варикоцеле, последствия травмы или нарушения работы гормональной системы;
- Если проводится подготовка к такому процессу, как искусственная спермограмма, основные показатели проверяются очень тщательно;
- Планирование беременности не осуществляется без этого анализа;
- Желание мужчины проверить работу своей репродуктивной системы.
Расшифровка
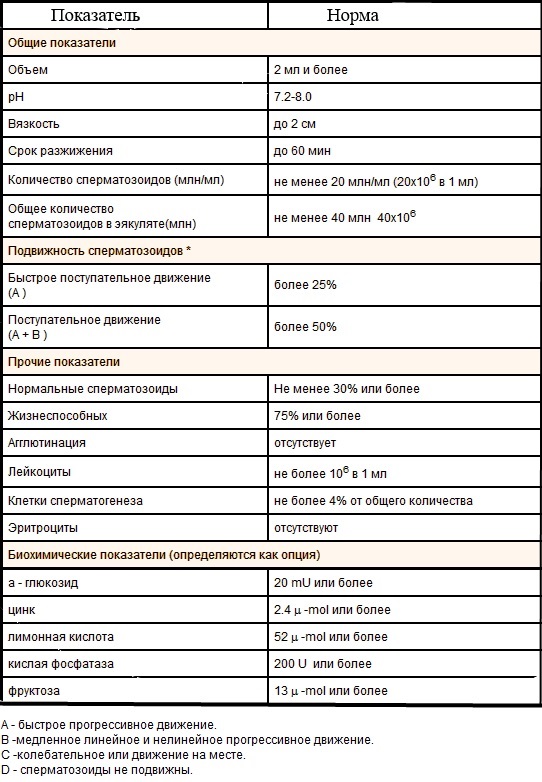
Показатели исследования спермы имеют определенные стандарты, которые приняты и одобрены на уровне Всемирной организации здравоохранения (ВОЗ). Чтобы читать и детально расшифровать спермограмму, можно опираться на эталонные показания – в этом случае ее полная интерпретация будет наиболее достоверной. Любые формы полученных данных структурируются в строгий регламент, поэтому расшифровывается этот анализ во всем мире одинаково.

Перечень принятых ВОЗ спермиологических показателей:
- воздержание (сроки) – от 2 до 7 дней;
- объем – от 20 мл и более;
- цветовой показатель – бело-серый цвет;
- кислотно-щелочной баланс – от 7,2;
- скорость разжижения – до 1 часа;
- консистенция (вязкость) – небольшие капли до 2 см;
- плотность количества клеток на 1 мл – от 20 миллионов и выше;
- общее число сперматозоидов – от 40 миллионов и более с ориентировкой на показатели объема;
- показатели подвижности – А-тип – более 25%, А+В-тип – более 50% через час после эякуляции;
- морфология – более 15% типичных клеток;
- живые сперматозоиды – не менее 50%;
- незрелые клетки сперматогенеза – содержание процента не установлено;
- агглютинированные сперматозоиды – не содержатся;
- лейкоциты – не более 4 в поле зрения;
- эритроциты – в норме отсутствуют;
- амилоидные тельца – отсутствуют;
- лецитиновые зерна – отсутствуют;
- слизь – стандарты не указаны.

Морфология строения сперматозоида оценивается по признакам, описанным Крюгером. Патология в строении спермия влияет на его способность к оплодотворению. Примером станут патологические размеры головки сперматозоида, которые могут обусловливать причины бесплодия.
В лабораториях анализ производят с помощью аппаратуры, либо это делает специально подготовленный лаборант. Считается, что анализ, выполненный человеком более точен, чем аппаратный. После получения результирующих данных при наличии патологии спермограмму проводят повторно с интервалом не менее 15 дней.

Аномальные результаты
Отклонения от нормы в спермограмме являются симптомом каких-либо патологий репродуктивной функции мужчины. Наиболее часто встречаются следующие аномальные результаты:
Олигозооспермия
Патология сопровождается уменьшением количества сперматозоидов в эякуляте. Способность мужчины к физиологическому оплодотворению зависит от степени олигоспермии. При легкой форме беременность возможна, хотя маловероятна, при тяжелом типе — практически исключена. Олигоспермия является симптомом многих заболеваний. В их число входит эндокринная дисфункция, травма, варикоцеле, авитаминоз, хроническая инфекция, радиологическое излучение. Также сокращение количества сперматозоидов может быть связано с вредными привычками, перегреванием и другими факторами внешней среды. Крайнюю степень патологии, когда мужские половые клетки отсутствуют в эякуляте, называют азооспермия.
Астенозооспермия
Данная аномалия характеризуется уменьшением количества подвижных мужских половых клеток. Выделяют три степени патологического состояния, при первой содержание нормальных сперматозоидов (типы А и Б) выше 40%, при третьей — ниже 30%. Мужским половым клеткам требуется преодолеть длинный путь от влагалища до свободной брюшной полости, поэтому их низкая подвижность — препятствие для беременности. Причинами данной патологии являются наследственные заболевания, интоксикации, воспалительные процессы и нарушения работы предстательной железы. Крайняя степень астенозооспермии — акинозооспермия — состояние, при котором все сперматозоиды неподвижны.
Тератозооспермия
Патология сопровождается повышением числа сперматозоидов, имеющих аномальное строение. За счет неправильной морфологии мужские половые не обладают свойствами, необходимыми для оплодотворения яйцеклетки. Также аномальные сперматозоиды являются причиной врожденных патологий плода, самопроизвольных абортов и замирания беременности на ранних сроках. Причины тератозооспермии разнообразны, чаще все они связаны с генетическими дефектами, патологиями в эндокринной системе и инфекционными процессами в мужских половых органах.
Лейкоцитоспермия
Данное состояние наблюдается при повышении количества лейкоцитов в семенной жидкости. Сама патология не является причиной мужского бесплодия. Но лейкоциты в сперме — маркеры воспалительного процесса в мужском организме. Данные клетки вырабатываются в ответ на размножение патогенных микроорганизмов: бактерий, грибов, простейших, вирусов. Лейкоцитоспермия может наблюдаться при заболеваниях, передающихся половым путем, простатитах, циститах и других патологиях урогенитального тракта. Реже такое заключение спермограммы указывает на системный характер воспаления.
Гематоспермия
Патология сопровождается появление в эякуляте красных кровяных телец под названием «эритроциты». В норме данные элементы не должны наблюдаться в сперме. Как и лейкоциты, эритроциты не являются непосредственной причиной мужского бесплодия. Снижение фертильности возникает из-за основного заболевания. Обычно эритроциты появляются при патологиях предстательной железы — простатите, злокачественных новообразованиях, кистах, камнях. Также гематоспермия может быть связана с нарушениями целостности уретры — при ее травмах, раке, воспалении.
Некрозооспермия
Такое состояние характеризуется увеличением в эякуляте количества мертвых мужских половых клеток. Некрозооспермия не позволяет осуществиться оплодотворению, поскольку для данного процесса необходимо большое количество жизнеспособных сперматозоидов. Наиболее частая причина патологии — влияние окружающей среды и образа жизни мужчины. Сниженное количество жизнеспособных сперматозоидов может быть связано с врожденными аномалиями, системными заболеваниями (туберкулез, сахарный диабет), травмами.
Аспермия
Патология характеризуется полным отсутствием эякулята. Естественная и искусственная беременность при аспермии полностью исключена, поскольку для любого вида оплодотворения необходима семенная жидкость с жизнеспособными сперматозоидами. Патология встречается редко, ее причиной является полная несостоятельность яичек и предстательной железы, либо непроходимость семявыносящего канала.
Как сдается материал для исследования?
Сам процесс сдачи спермы выглядит достаточно традиционно, никаких неприятных ощущений мужчина не испытает. Есть два способа собрать материл для проведения анализа — в клинике и дома. Минздрав дает определенные рекомендации по этому поводу, называя сдачу в условиях медицинского учреждения более предпочтительной.
Мужчине выдают стерильный контейнер для биоматериалов и оставляют его одного в кабинете с журналами для взрослых. Путем мастурбации он получает образец семенной жидкости, которую следует собрать в контейнер. Материал сразу же отправляется в лабораторию.
Большой плюс такой сдачи — в оперативности, ведь сперма попадает к лаборантам всего через несколько минут после эякуляции, и точность исследования повышается. Минус — в психологическом дискомфорте, который может испытывать мужчина, вынужденный заниматься мастурбацией в незнакомых ему условиях.

В домашних условиях сбор семенной жидкости полностью исключает психологический дискомфорт, ведь мужчина обстановка для него привычна.
Если такой вариант оговорен в клинике заранее, то мужчине выдадут стерильный контейнер и специальный медицинский презерватив, который не содержит смазки, разрушающей сперматозоиды. В нем мужчина может провести полноценный половой акт с партнершей, после чего нужно собрать материал в контейнер и доставить в лабораторию.
Дома мужчина также может получить материал для исследования и путем мастурбации, в том числе с участием жены. Вариантов получения спермы предостаточно.

При транспортировке температура окружающей среды должна быть близкой к температуре тела человека. Можно воспользоваться специальными медицинскими термоконтейнерами для перевозки биоматериалов, а можно, и это опробовано поколениями мужчин, установить плотно закрытый контейнер со спермой в бюст жене, между молочными железами, и так, вместе с женой, доставить его в лабораторию.
Что такое спермограмма у мужчин?
При трактовке показателей спермограммы оценивают подвижность сперматозоидов, цвет, объем и вязкость спермы, ее рН, наличие в ней крови, бактерий и лейкоцитов и т.д.
Материал для анализа собирается при помощи мастурбации.
Что показывает спермограмма?
Информативность анализа спермограммы объясняется тем, что в образовании эякулята участвует вся репродуктивная система мужчины. Поэтому изменения в сперме появятся при наличии патологического процесса на любом уровне мочеполового тракта (в предстательной железе, семенных пузырьках, бульбоуретральных железах, яичках и т.д.).
При проведении микроскопического исследования спермы оценивается ее объем, цвет, наличие гноя или прожилок крови, вязкость, процентное содержание сперматозоидов, форма и подвижность сперматозоидов, рН спермы, содержание слизи в сперме.
Когда нужно сдавать спермограмму?
Основным показанием к сдаче спермограммы является бесплодный брак. Спермограмма позволяет подтвердить или исключить мужское бесплодие.
Также спермограмма сдается перед донорством спермы, заморозкой собственного биологического материла, при подготовке к ЭКО или ИКСИ.
При хроническом простатите спермограмма сдается для оценки тяжести застойных процессов и для исключения развития бесплодия.
Как подготовится к сдаче спермограммы
Сдача эякулята для спермограммы проводится только после специальной подготовки.
От потребления спиртных напитков следует отказаться минимум за 2-3 дня (в идеале за неделю) до сдачи анализа. Это связано с тем, что алкоголь снижает подвижность сперматозоидов, а также увеличивает процент содержания «погибших» сперматозоидов в эякуляте.
Перед сдачей эякулята нельзя курить.
На протяжении двух дней до сдачи биологического материала следует воздерживаться от половых контактов и мастурбации. При этом необходимо учитывать, что частые половые контакты приводят к естественному снижению объема эякулята, а воздержание более 6-7 дней – к сбрасыванию «старых» сперматозоидов в семенные пузырьки и их гибели. Отсутствие половых контактов более месяца приводит к гибели молодых сперматозоидов и появлению в сперме дегенеративных старых сперматозоидов, неспособных к оплодотворению
При сдаче повторных анализов спермограммы важно соблюдать одинаковые интервалы воздержания перед анализом.
Анализ спермограммы не проводится при наличии острых воспалительных процессов. Патологические изменения в спермограмме при этом, будут появляться не только при инфекциях мочеполовой системы, но и при любых системных инфекциях, сопровождающихся повышением температуры тела
При хронических простатитах анализ может проводиться, но не в период обострения. При острых воспалительных процессах, спермограмма сдается через 10-14 дней после выздоровления.
Врач должен быть уведомлен обо всех принимаемых пациентом препаратах, так как некоторые их них могут влиять на качество спермы и подвижность сперматозоидов.
За 1-2 дня до сдачи анализа рекомендовано избегать тяжелых физических нагрузок и эмоционального перенапряжения.
За 2-3 дня не рекомендовано посещать сауну и баню, накануне не следует принимать горячую ванну, так как общее перегревание негативно сказывается на подвижности сперматозоидов.
Материал для анализа спермограммы собирается в стерильный контейнер путем мастурбации.
Есть ли противопоказания к сдаче спермограммы?
Единственным ограничением к сдаче анализа является наличие острых инфекционно-воспалительных процессов, так как это может повлиять на результаты исследования.
Какие препараты могут влиять на результаты спермограммы?
На показатели спермограммы могут влиять препараты азатиоприна, циметидина, циклофосфамида, эстрогенов, кетоконазола, метотрексата, метилтестостерона, нитрофурантоина, винкристина.
Дополнительные исследования
Спермограмма используется для первичной оценки репродуктивного здоровья мужчины. При наличии отклонений от нормы назначаются дополнительные исследования эякулята.
MAR-тест
В некоторых случаях бесплодие носит иммунный характер: организм продуцирует антитела к собственным сперматозоидам (антиспермальные антитела, АСАТ), которые буквально облепляют их и лишают оплодотворяющей способности. Основанием для подозрений на иммунное бесплодие является наличие склеенных сперматозоидов, их низкая подвижность. Для выявления патологии проводится MAR-тест (mixed antiglobulin reaction). Существует два метода исследования:
- Прямой. Анализируется процент связанных антителами сперматозоидов.
- Непрямой. В качестве биоматериала используется кровь. Метод ниже по информативности, чем предыдущий.
Наличие антител еще не говорит о бесплодии
Важно определить, где именно они сконцентрированы (хуже всего, если на головке). Результат будет готов уже через 2 часа при условии, что клиника проводит анализ в собственной лаборатории, а не перевозит в стороннюю
Если АСАТ поразили более половины всех сперматозоидов, то высока вероятность бесплодия. Менее 50% пораженных означает, что оплодотворение возможно. Норма для здорового мужчины – не более 10% АСАТ.
ЭМИС – это электронно-микроскопическое исследование спермы, при котором каждый сперматозоид рассматривают под увеличением в 25 тыс. раз. Анализ сдают вместе со спермограммой. Метод позволяет изучить структуру половой клетки изнутри по срезу. Оценку проводят по 45 критериям. Результат будет готов через 2 недели.
ЭМИС назначают в следующих случаях:
- Морфология сперматозоида внешне нормальная, но фертильность мужчины все равно низкая;
- У партнерши несколько выкидышей или замерших беременностей;
- Неудачные попытки искусственного оплодотворения при отсутствии явных патологий.
Метод также подходит парам, которые желают заранее оценить риски рождения ребенка с генетическими аномалиями (показывает нарушения хроматина – основы хромосом).
Фрагментация ДНК
Анализ назначают при проблемах с вынашиванием беременности, поскольку причиной часто являются генетические аномалии сперматозоидов (разрывы цепочки ДНК в головке). Происходит это из-за воздействия свободных радикалов, от которых должны защищать антиоксиданты, находящиеся в эякуляте. Для выявления количества радикалов в сперме выполняют отдельный тест ROS. Определить, насколько активно сперматозоиды могут им противостоять, поможет анализ антиокислительной способности спермы (семенной плазмы).
Для исследования на фрагментацию используется два основных метода:
- HALO-тест, при проведении которого специальным реактивом подсвечиваются сперматозоиды с неповрежденной структурой ДНК. При этом вокруг здоровых образуется четкий ореол. В норме количество неподсвеченных сперматозоидов должно быть меньше 20%. Если результат находится в диапазоне от 30 до 50%, рекомендуется ЭКО, более 50% − ИКСИ, более 60% − необходима донорская сперма. Исследование занимает от 1 до 3 дней.
- Tunnel. Подсвечиваются только сперматозоиды с поврежденной ДНК. Анализ будет готов через 2-3- недели. Тест более трудоемкий и дорогой, но менее информативный, чем предыдущий.
В ряде случаев молодая яйцеклетка способна восстановить структуру ДНК сперматозоида, но многое зависит от здоровья женщины.