Признаки беременности горвица гегара
Содержание:
- Сомнительные признаки беременности
- Сомнительные признаки беременности
- Первый период — схватки
- Семья
- На наличие беременности указывают следующие признаки:
- УЗИ
- Три периода нормальных родов
- Учащенное мочеиспускание
- Несомненные (достоверные) признаки — во второй половине беременности[править | править код]
- Несомненные (достоверные) признаки — во второй половине беременности
- Видоизменения матки при беременности
- Классические симптомы и признаки беременности
- Диагностика
- Признаки беременности выявляются следующими методами:
- Классификация современных методов диагностики беременности:
Сомнительные признаки беременности
К сомнительным признакам беременности относятся те, которые основаны на субъективных данных:
- Рвота или тошнота (особенно в утренние часы), изменение аппетита или пищевых пристрастий
- Возникшая непереносимость некоторых запахов
- Нарушения функций нервной системы (сонливость, частые смены настроения, головокружение, недомогание, раздражительность)
- Учащенное мочеиспускание
- Нагрубание молочных желез, их повышенная чувствительность
- Изменение пигментации кожи на лице, в области сосков, по белой линии живота
- Появление рубцов (полос) беременности на молочных железах, бедрах, коже живота
- Увеличение живота в объёме
Сомнительные признаки беременности
В эту группу включают большое количество изменений физического или эмоционального состояния, причинами которых может являться не одна лишь беременность:
- резкое увеличение или полное отсутствие аппетита или изменение вкусовых предпочтений;
- тошнота или рвота по утрам;
- неожиданно появившаяся неприязнь к определенным резким запахам;
- частые позывы в туалет;
- увеличение чувствительности молочных желез;
увеличение объемов живота.
Разумеется, все описанные выше характеристики имеют лишь косвенное отношение к беременности, поэтому признак Пискачека к ним ни в коем случае не относится.
Первый период — схватки
Во время беременности ребенка от проникновения патогенных бактерий защищает слизистая пробка, которая располагается в канале шейки матки. Именно через эту шейку и должен пройти ребенок во время родов, поэтому в первом периоде она начинает интенсивно сокращаться, чтобы максимально расшириться и облегчить малышу задачу.
Такие сокращения достаточно болезненны, ведь в них задействуется гладкая мускулатура, повлиять на сокращение которой без проведения специальных вмешательств (спазмолитической терапии, особых техник массажа) невозможно.
Слизистая пробка представляет собой практически прозрачную массу, похожую на желе, которая может содержать прожилки крови. На начальной стадии шейка раскрывается уже на 3-4 сантиметра, но многие беременные этого не замечают из-за нечастых и практически незаметных схваток.
Может появиться ощущение болей внизу живота и в пояснице, как при месячных, однако на это редко обращают внимание, списывая все на усталость и обычные боли в спине у беременных. В некоторых случаях женщины уже с самых первых минут ощущают регулярные и сильные схватки, которые невозможно перепутать с «тренировочными» сокращениями мускулатуры, выявляемыми у большинства беременных
В некоторых случаях женщины уже с самых первых минут ощущают регулярные и сильные схватки, которые невозможно перепутать с «тренировочными» сокращениями мускулатуры, выявляемыми у большинства беременных.
Точно предсказать, как будет развиваться родовая деятельность, невозможно, поэтому время перехода к активным схваткам может различаться.
В начальном этапе даже со схватками еще есть время собраться и потихоньку доехать в родильный дом, если женщина не лежит в стационаре. Со временем схватки будут ощущаться все сильнее, они будут настолько сильны, что роженица не сможет не только разговаривать, но и дышать придется по-другому.
Передохнуть можно будет в промежутках между схватками, которые длятся 3-4 минуты. Хотя в это время процесс раскрытия шейки матки идет уже очень интенсивно, все равно он может занять довольно много времени.
Иногда в процессе схваток отходят и воды. Этот период чрезвычайно сложен психологически, хочется кричать, рвать и метать, может накатить тошнота, хочется все бросить и сбежать.
Женщины, настроенные на домашние роды, именно в это время могут изменить свое решение и отправиться в родильный дом, а те, кто хотел родить самостоятельно, прибегнут к эпидуральной анестезии.
В первом периоде родов нужно стараться менять позы, если они приносят облегчение; как можно чаще опорожнять мочевой пузырь. Для снижения остроты боли можно попробовать закись азота, принимать (при возможности) теплый душ.
В первом периоде родов, во время схваток, происходит расширение и укорочение шейки матки, что подготавливает родовые пути к второму периоду – потугам, в результате которых и рождается ребенок.
Обычно полное раскрытые шейки — около 10 см, именно поэтому малыши рождаются с не заросшим родничком, ведь иначе голова не пройдет через таз матери.
Если это первый ребенок, а пробка может начать отходить еще за несколько дней до родов, а если нет — то даже в самом начале первого периода родов.
Семья
- Брат — Абрам Исаевич Горвиц (1821—1888), купец первой гильдии, московский и петербургский потомственный почётный гражданин, глава фирмы. Во время русско-турецкой войны 1877—1878 годов был одним из руководителей кампании по заготовке продовольствия и фуража для русской Дунайской армии. В семье его сына Михаила Абрамовича Горвица (1846—1895) и Софьи Адольфовны Горвиц (урождённой Рубинштейн) с 1894 года воспитывалась оставшаяся сиротой двоюродная сестра последней Софьи — Ида Львовна Рубинштейн. Похоронен в семейном склепе рядом с М. И. Горвицем.
- Сын — присяжный поверенный Александр Мартынович Горвиц, был женат на Марии Казимировне Поляковой (их дочь, Евгения Александровна Островская, жила в Оренбурге).
- Сын — Владимир Мартынович Горвиц, коллежский советник, чиновник отдела печати Министерства иностранных дел, служащий Петроградского телеграфного агентства (1917), жил в доме № 5 по Таврической улице.
На наличие беременности указывают следующие признаки:
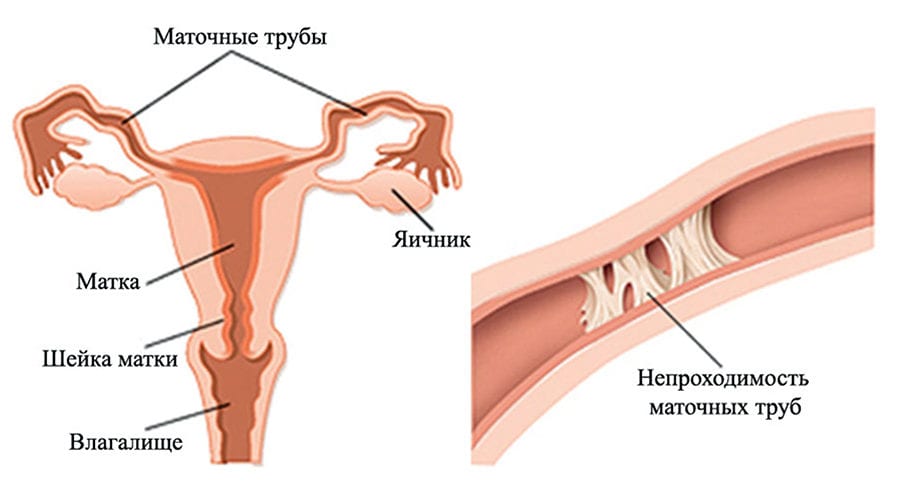
Увеличение матки. Увеличение матки заметно на 5-6 неделе беременности; матка вначале увеличивается в переднезаднем направлении (становится шарообразной), позднее увеличивается и поперечный ее размер. Чем больше срок беременности, тем яснее увеличение объема матки. К концу II месяца беременности матка увеличивается до размеров гусиного яйца, в конце III месяца беременности дно матки находится на уровне симфиза или несколько выше его.
Признак Горвица-Гегара. Консистенция беременной матки мягкая, причем размягчение выражено особенно сильно в области перешейка. Пальцы обеих рук при двуручном исследовании встречаются в области перешейка почти без сопротивления. Этот признак очень характерен для ранних сроков беременности.
Признак Снегирева. Для беременности характерна легкая изменяемость консистенции матки. Размягченная беременная матка во время двуручного исследования под влиянием механического раздражения плотнеет и сокращается в размере. После прекращения раздражения матка вновь приобретает мягкую консистенцию.
Признак Пискачека. В ранние сроки беременности нередко имеет место асимметрия матки, зависящая от куполообразного выпячивания правого или левого угла ее с 7-8 недель.
Выпячивание соответствует месту имплантации плодного яйца. По мере роста плодного яйца выпячивание постепенно исчезает (к 10 неделям).
Губарев и Гаус обратили внимание на легкую подвижность шейки матки в ранние сроки беременности. Легкая смещаемость шейки матки связана со значительным размягчением перешейка.. Признак Гентера
В ранние сроки беременности имеет место усиленный перегиб матки кпереди, возникающий в результате сильного размягчения перешейка, а также гребневидное утолщение (выступ) на передней поверхности матки по средней линии. Это утолщение определяют не всегда.
Признак Гентера. В ранние сроки беременности имеет место усиленный перегиб матки кпереди, возникающий в результате сильного размягчения перешейка, а также гребневидное утолщение (выступ) на передней поверхности матки по средней линии. Это утолщение определяют не всегда.
Таким образом, диагноз беременности устанавливают на основании данных клинического обследования. Однако в некоторых случаях при затруднении диагностики беременности или с целью дифференциальной диагностики применяют лабораторные диагностические методы. Диагностика ранних сроков беременности основана на определении в биологических жидкостях организма женщины веществ, специфичных для беременности.
УЗИ
Диагноз беременности подтверждается данными ультразвукового исследования. С помощью современного эндовагинального ультразвукового исследования возможно определение плодного яйца с сердечной деятельностью при уровне ХГЧ 1000-1500 мМЕ / мл, что соответствует 24 дням после оплодотворения. Плодное яйцо (гестационный мешок) должно четко визуализироваться в матке с 5 нед гестационного возраста (соответствует уровню р-ХГЧ от 1500 до 2000 мМЕ / мл), а сердцебиение эмбриона — с 6 нед (соответствует уровню р-ХГЧ от 5000 до 6000 мМЕ / мл).
Ложноположительный тест на беременность может быть при наличии ХГЧ-продуцирующих опухолей, гемолиза, липидемии или лабораторной ошибки. Ложноотрицательные результаты теста обычно связаны с меньшим сроком ожидаемой беременности, при которой уровень ХГЧ находится еще вне диагностических возможностей метода.
Сердцебиение плода определяется аускультативно с 20 нед (стетоскопом, или фетоскоп), электронными методами (ультразвуковая допплерометрия) — с 10 нед беременности. Движения плода беременная начинает ощущать между 16 (беременные повторно) и 18-20 нед (беременные впервые).
Ожидаемую дату родов (ОДП) вычисляют по формуле Негеле:
ОДП = ОМ + 7 дней — 3 мес + 1 год,
где ОМ — первый день последней менструации.
Беременность в среднем длится 280 дней от первого дня последней менструации. Если известна дата овуляции (при применении вспомогательных репродуктивных технологий), ОДП рассчитывается добавлением 266 дней. Эта дата должна быть установлена, и размеры матки определены обязательно при первом визите беременной к врачу (первом обращении).
Три периода нормальных родов
Нормальные роды подразумевают выполнение работы, которую должна произвести матка. Шейка матки при этом сливается с нижним сегментом матки и преобразуется в так называемый маточный зев, который постепенно раскрывается до размеров предлежащей самой крупной части плода (в норме — головки).

Матка, сокращаясь, продвигает плод по родовым путям. Когда предлежащая часть опускается на дно таза, к схваткам присоединяются сокращения мышц брюшного пресса (потуги), с помощью которых плод продвигается по родовому каналу и рождается.
Далее происходит отделение и рождение последа. Таким образом, процесс нормальных родов разделяется на три переходящих один в другой периода:
- Период раскрытия шейки матки, который начинается с началом регулярной родовой деятельности и заканчивается полным раскрытием шейки матки.
- Период изгнание плода — с момента полного раскрытия шейки матки до рождения ребенка.
- Послеродовой период — с момента рождения ребенка до отделения плаценты и выделения последа. Термин «послед» обозначает все то, что рождается после плода (детское место, оболочки, пуповина).
Средняя продолжительность физиологических родов составляет 7-12 часов. Роды, которые длятся 6 часов и меньше, называются быстрыми, а 3 часа и меньше — стремительными (у повторнородящих женщин роды могут протекать быстрее, чем у первородящих). Если же продолжительность родов превышает 12 часов, то такие роды считаются затяжными. В периоде раскрытия движущей силой родового акта являются координированные сокращения (схватки) различных отделов матки — с одной стороны и плодный пузырь — с другой. Эти две силы способствуют быстрому и плавному раскрытию шейки матки и одновременному продвижению плода по родовому каналу.
Плодный пузырь при нормальном течении родов самопроизвольно вскрывается в конце первого периода. При каждой схватке по мере раскрытия шейки матки плодный пузырь все больше и больше наливается околоплодными водами, делается упругим, напряженным. После прекращения схватки пузырь снова опадает. Когда напряжение плодного пузыря достигает предела, он разрывается, и изливаются «передние» околоплодные воды (при открытии маточного зева на 8-9 см, или на 4 пальца).
В случае, когда плодный пузырь разрывается при открытии шейки матки менее чем на 4 см, говорят о раннем разрыве, это замедляет процесс раскрытия шейки матки и может приводить к нарушению родовой деятельности. Если плодный пузырь разрывается после полного открытия маточного зева, говорят о запоздалом разрыве. Это может свидетельствовать о чрезмерно плотных оболочках или недостаточном давлении на плодный пузырь. Такая ситуация может привести к преждевременной отслойке плаценты.
Поэтому если при раскрытии маточного зева до 8 см не происходит самопроизвольного излития вод, производят искусственное вскрытие плодного пузыря. Иногда разрыв плодного пузыря происходит до начала родов, в этом случае говорят о дородовом излитии околоплодных вод. Это осложнение чревато такими последствиями, как слабость родовых сил, гипоксия плода (недостаток кислорода), инфицирование матки и др. Поэтому, если вскоре после отхождения вод схватки не начинаются, их стимулируют.
Второй период родов это не только механическое изгнание плода, но и подготовка его органов и систем к внеутробной жизни. Продолжительность периода изгнания у первородящих 30-60 минут, у повторнородящих — 15-20 минут. Обычно 10-15 схваток-потуг достаточно для рождения плода. С плодом изливаются задние воды, смешанные с небольшим количеством крови и сыровидной смазки. Сразу после рождения плода объем полости матки уменьшается, происходит сильное сокращение ее мускулатуры (миометрия).
Вскоре при помощи послеродовых схваток происходит отделение плаценты от стенок матки и ее рождение со всеми оболочками и пуповиной. Физиологическая кровопотеря в послеродовом периоде составляет 250-400 мл в зависимости от веса женщины. Протекание и исход родов зависит от здоровья женщины, течения беременности, характера сократительной деятельности матки как ведущего органа в акте родов и многих других факторов. Любые роды, к сожалению, могут принять патологическое течение.
Учащенное мочеиспускание
В I триместре увеличение матки приводит к росту давления на мочевой пузырь, что может вызвать частое мочеиспускание. При прогрессировании беременности частота мочеиспускания нормализуется благодаря тому, что матка поднимается в брюшную полость. Учащение мочеиспускания может снова появиться в конце беременности вследствие опущения головки плода в полость таза, что уменьшает емкость мочевого пузыря.
Задержка менструации
Задержка менструации у женщины репродуктивного возраста более 10 дней требует обязательного выполнения теста на беременность. Задержка менструации может также быть вызвана ановуляцией или персистенцией желтого тела. Иногда у женщин во время имплантации бластоцисты в эндометрий (через 1 нед после овуляции и фертилизация, есть через 3-3,5 дня после последней менструации) возникают незначительные кровяные выделения — признак Гартмана, что может привести к неточному определению гестационного возраста. Такие кровяные выделения являются более характерными для беременных повторно, чем для беременных впервые.
Изменения цервикальной слизи
С 7-го по 18-й день овуляторного менструального цикла цервикальная слизь является обильной, прозрачной, хорошо растягивается и при высушивании на предметном стекле образует картину «листка папоротника». Это связано с высоким содержанием в слизи хлорида натрия (эстрогенное влияние). После 21-го дня цикла под действием прогестерона содержание хлорида натрия уменьшается, и слизь становится более плотной, беловатой и не образует картины «листка папоротника».
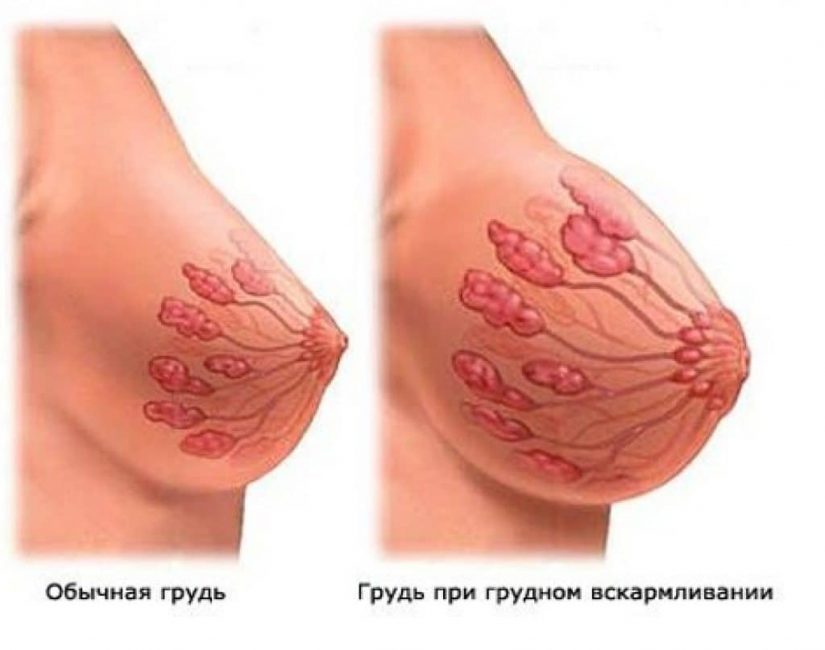
Изменения молочных желез
Изменения молочных желез при беременности более характерны для женщин, которые рожают впервые и проявляются огрубением и увеличением чувствительности или болезненностью молочных желез.
Изменения цвета слизистой оболочки матки (признак Чедвика) — появление цианотичного или пурпурно-красного оттенка слизистой оболочки влагалища и шейки матки.
Увеличение пигментации кожи. У беременных наблюдается усиленная пигментация срединной линии живота от симфиза до пупка, околососковых кружочков. Появление полос беременности связано с особенностями строения кожи.
Изменения размера, формы и консистенции матки. В течение первых нескольких недель матка увеличивается преимущественно в переднезаднем диаметре (начиная с 5-6 нед), позже она становится шаровидной и в сроке 12 недель имеет диаметр около 8 см. Следовательно, при бимануальном исследовании увеличение матки можно обнаружить с 5-6-й недели беременности. В 6-8 нед гестации проявляются изменения консистенции шейки матки: она размягчается, цервикальный канал несколько раскрывается и может пропускать кончик пальца; шейка становится более подвижной (признак Губарева — Гаусса).
Признак Гегара. На сроке 6-8 недель беременности при бимануальном гинекологическом исследовании можно обнаружить размягчение перешейка.
Признак Гентера I — появление гребнеобразного выступления на передней поверхности тела матки по средней линии, который не распространяется на дно, заднюю поверхность матки и шейку матки.
Признак Гентера II — гиперантефлексия матки, связанная с размягчением ее перешейка; появляется с 7-8 недели беременности.
Признак Снегирева — сокращение матки «под пальцами» при бимануальном гинекологического исследования.
Признак Пискачека — увеличение участка дна матки на стороне имплантации (заметно с 5-6-й недели беременности).
Увеличение живота. На сроке 12 недель матка обычно пальпируется над симфизом через переднюю брюшную стенку. При прогрессировании беременности высота дна матки над симфизом (в см) примерно соответствует сроку беременности (в неделях).
Сокращение Брэкстона — Хикса. В течение беременности в матке происходят сокращения ее мускулатуры, обычно безболезненные, которые могут усиливаться при пальпации или массаже матки — так называемые сокращения Брекстона — Хикса (признак маточной беременности, в отличие от абдоминальной). Частота таких сокращений увеличивается в последние дни беременности, особенно в ночные часы. Сокращение Брэкстона – Хикса в конце беременности является признаком подготовки матки к родам.
Несомненные (достоверные) признаки — во второй половине беременности[править | править код]
- определяется сердцебиение плода (с помощью акушерского стетоскопа можно выслушать сердечные сокращения плода);
- ощущение шевеление плода (первородящая- на 18-20 неделе, повторнородящая — на 16-18 неделе;
- пальпации крупных и мелких частей плода или его движений (начиная со 2 триместра беременности). При осуществлении пальпации живота приемами Леопольда (наружные приёмы акушерского обследования) определяют положение, позицию, вид, предлежание плода и отношение предлежащей части к малому тазу;
- на рентгенограмме и эхограмме определяется скелет плода.
Положительный результат иммунологических тестов на беременность относится к признакам вероятно указывающим на наступление беременности. Определение уровня ß-субъединицы хорионического гонадотропина в сыворотке крови позволяет диагностировать беременность через несколько суток после имплантации эмбриона.
Достоверные или же несомненные признаки беременности свидетельствуют о нахождении плода в полости матки. Самую достоверную информацию для диагностирования беременности получают основываясь на результатах ультразвукового исследования (УЗИ). При проведении трансабдоминального сканирования беременность можно диагностировать на сроке 4-5 недель, а при трансвагинальной эхографии на 3,5-4 неделе.
Беременность на ранних сроках диагностируют на основании определения в полости матки плодного яйца, желточного мешка, эмбриона и его сердечных сокращениях. На более поздних сроках при визуализации плода (плодов). Сердечная деятельность плода определяется на сроке 5-6 недель беременности, а двигательная активность на 7-8 неделе.
Несомненные (достоверные) признаки — во второй половине беременности
- определяется сердцебиение плода (с помощью можно выслушать сердечные сокращения плода);
- ощущение шевеление плода (первородящая- на 18-20 неделе, повторнородящая — на 16-18 неделе;
- пальпации крупных и мелких частей плода или его движений (начиная со 2 триместра беременности). При осуществлении пальпации живота приёмами Леопольда (англ.) (наружные приёмы акушерского обследования) определяют положение, позицию, вид, предлежание плода и отношение предлежащей части к малому тазу;
- на рентгенограмме и эхограмме определяется скелет плода.
Положительный результат иммунологических тестов на беременность относится к признакам вероятно указывающим на наступление беременности. Определение уровня ß-субъединицы хорионического гонадотропина в сыворотке крови позволяет диагностировать беременность через несколько суток после имплантации эмбриона.
Достоверные или же несомненные признаки беременности свидетельствуют о нахождении плода в полости матки. Самую достоверную информацию для диагностирования беременности получают основываясь на результатах ультразвукового исследования (УЗИ). При проведении трансабдоминального сканирования беременность можно диагностировать на сроке 4-5 недель, а при трансвагинальной эхографии на 3,5-4 неделе.
Беременность на ранних сроках диагностируют на основании определения в полости матки плодного яйца, желточного мешка, эмбриона и его сердечных сокращениях. На более поздних сроках при визуализации плода (плодов). Сердечная деятельность плода определяется на сроке 5-6 недель беременности, а двигательная активность на 7-8 неделе.
Видоизменения матки при беременности
Прежде всего во время беременности изменяются органы репродуктивной системы. К данным характеристикам относится и признак Пискачека.
- Симптом Снегирева. Заключается в том, что матка становится менее устойчивой к механическому раздражению, возникают произвольные сокращения органа, а также увеличивается его плотность.
- Симптом Горвица-Герара. Заключается в значительном размягчении перешейка, что нельзя сказать о самой шейки матки. Она, наоборот, уплотняется.
- Признак Пискачека. Заключается в формоизменении матки. Она становится асимметричной. Здесь стоит отметить, что признак Пискачека (при родах это заметно) исчезает по мере увеличения размеров плода.
- Симптом Гентера. Заключается в формоизменении матки. На ней появляется гребнеобразный выступ, не отличающийся по плотности от всего органа.
- Симптом Губарева. Заключается в подвижности шейки матки, связанной с размягчением перешейка.
Классические симптомы и признаки беременности
Предполагаемые
- Тошнота и рвота
- Учащение мочеиспускания
- Утомляемость
- Ощущение беременной движений плода
- Задержка менструации
- Изменения в молочных железах
- Цианоз слизистой оболочки влагалища и шейки матки
- Увеличение пигментации кожи и появление полос беременности
Вероятные
1. Изменения формы, размера и консистенции матки
2. Увеличение живота
3. Анатомические изменения шейки матки
4. Сокращение Брэкстона-Хикса
5. Баллотирование
Достоверные
- Идентификация эмбриона и плода при ультразвуковом исследовании
- Идентификация сердечной деятельности плода
- Регистрация движений плода врачом
Диагностика
Симптом Пастернацкого – это первичное обследование пациента. При положительном результате требуется дополнительная диагностика. Метод обусловлен обязательной проверкой мочи.
Поэтому она сдается на анализ, который выявляет уровень:
- лейкоцитов;
- белка;
- сахара;
- эритроцитов;
- кетоновых тел;
- билирубина;
- бактерий;
- плоских цилиндров.
Также оцениваются показатели плотности и удельного веса, исследуется мочевой остаток.
Берут на анализ кровь (делают ОАК и биохимию), проверяют ее на уровень:
- глюкозы;
- белка;
- электролитов;
- креатинина;
-
альфы-амилазы.
Дополнительные методы диагностики:
Это позволяет с точностью установить причину болей, наличие в моче эритроцитов, различных примесей, обнаружить нарушения работы мочевыделительной системы и органов брюшной полости.
Признаки беременности выявляются следующими методами:
- Обследование с помощью зеркал;
- Осмотр входа во влагалище и наружных половых органов;
- Опрос;
- Выдавливание молозива и ощупывание молочных желез;
- Обследование женщины (двуручное влагалищно-абдоминаьное или влагалищное).
С наступлением беременности постепенно увеличиваются размеры матки. Метаморфозы происходят и с формой матки. У небеременной женщины она грушевидной формы, а форма матки с плодным яйцом претерпевает следующие изменения:
- 5-6 неделя — шаровидная форма;
- 7-8 неделя — асимметричная с выпячиванием одного из углов;
- 10 неделя — шаровидная;
- Конец беременности — овоидная форма.
Классификация современных методов диагностики беременности:
- Биологические;
- Иммунологические;
- Эхографические (УЗИ диагностика).
Иммунологические, как и биологические методы, состоят в определении хориогонадотропина (ХГ). Для этого подходит любой биологический материал, но чаще всего моча. Синтез данного гормона начинается в первые дни зачатия и длится до самих родов с максимумом продукции на 60-70 день после имплантации. После его уровень несколько падает и стабилизируется до родов.

Среди иммунологических методов, применяемых в наши дни, самую широкую известность получил метод, основанный на подавлении реакции гемагглютинации. Метод состоит в том, что в ампулу добавляют антисыворотку (антитела), к ней эритроциты (антиген) с ХГ и мочу беременной. Присутствующий в моче ХГ связывается с антигеном (антисывороткой) при этом эритроциты оседают на дно, так как не подвергаются агглютинации.
Если же вводят мочу небеременной, то есть без ХГ, реакция агглютинации имеет место и эритроциты равномерно распределяются по ампуле. В ампулу добавляют 0,4 мл фосфатного буфера и две капли утренней мочи, предварительно прошедшей фильтрование.
Все компоненты перемешивают и оставляют на 2 часа при комнатной температуре. Через положенное время по равномерному распределению эритроцитов делают вывод об отсутствии беременности, а по осадку на дне ампулы — о ее наличии.
Намного более чувствительным является радиоиммунологический метод. Самым распространенным стал метод, так называемых двойных тел. Для метода применяют готовые наборы, производимые различными фирмами. Метод позволяет уже на 5-7 день после имплантации определить ХГ. Определение происходит за 1,5- 2,5 мин.
Сегодня существуют также множество тест-систем, позволяющих самой женщине быстро определить беременность в домашних условиях.