Абсцесс после укола в ягодицу, лечение постинъекционного инфильтрата
Содержание:
- Лечение постинъекционного абсцесса
- Как образуется абсцесс – симптомы
- Последствия и возможные осложнения
- Неправильная техника выполнения укола
- Как избавиться от боли при возникновении абсцесса и его диагностировать
- Типы постинъекционных осложнений и причины их возникновения
- Лечение постинъекционных осложнений
- Как избежать постинъекционного абсцесса
- Профилактика шишек после уколов
- Механизм формирования гнойного очага
- ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
- Несоблюдения правил асептики
- Лечение народными средствами в домашних условиях
- Магнезия от шишек после уколов. Как правильно делать компресс из Магнезии (магния сульфат) от шишек после уколов
Лечение постинъекционного абсцесса
Подходы к лечению абсцессов на этапах инфильтрации и нагноения кардинально различаются. В первом случае показана консервативная терапия, во втором – хирургическая операция. Основные принципы консервативного местного лечения инфильтратов могут быть с успехом применены для быстрого рассасывания постинъекционных уплотнений, не имеющих признаков воспаления.
- Общее лечение. Его объем определяется врачом исходя из клинической картины. Противовоспалительные препараты и антибиотики нацелены на разрешение воспалительного процесса. Дополнительно может быть назначена инфузионная терапия для борьбы с интоксикацией.
- Местная терапия. Предполагает нанесение на пораженную область мази Вишневского или использование компрессов с димексидом. На начальных этапах допускается выполнение йодной сетки. Если улучшения состояния не наступает в течение суток, целесообразно использовать более эффективные препараты.
- Физиотерапия. Все тепловые воздействия под запретом. Эффективны электрофорез противовоспалительных средств, диадинамические токи. Физиотерапевтические процедуры назначаются одновременно с местным и общим противовоспалительным лечением.
- Хирургическая операция.Вскрытие и дренирование гнойной полости проводится под местным обезболиванием. Под общим наркозом операция выполняется при расположении постинъекционного абсцесса глубоко в тканях. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Как образуется абсцесс – симптомы
В 90% случаев постинъекционные осложнения вызываются золотистым стафилококком (St. aureus), реже синегнойной палочкой, эшерихией коли или протеем.
Если в рану занесена инфекция, то буквально сразу начинается воспалительный процесс и образуется небольшое уплотнение – инфильтрат. При благоприятном течении и вовремя начатом лечении инфильтрат рассасывается.
Неблагоприятный вариант развивается следующим образом. В воспаленном участке скапливается эксудат, он образует полость, в котором накапливаются лейкоциты, как ответная реакция на воспаление. Через 2-3 дня на этом месте уже может развиться некроз.
Что чувствует больной, когда развивается абсцесс?
- Боль при прикосновении или надавливании на месте введения лекарства;
- сильная болезненность может быть и без прикосновений, что характерно при развившемся большом гнойнике;
- отмечается припухлость;
- область укола горячая на ощупь;
- на месте укола ограниченная гиперемия;
- флюктуация (отмечается подвижность капсулы).
В целом организм тоже реагирует на интоксикацию: повышается температура тела, порой до высоких цифр. Больной чувствует себя разбитым, отмечается слабость, разбитость, снижение трудоспособности, потливость, потеря аппетита.
Диагностика не вызывает затруднений, если гнойник расположен в поверхностных тканях. Поставить верный диагноз поможет сбор анамнеза, в котором имеет место проведение инъекций. Если же гнойник расположен глубоко в тканях, то придется сделать дополнительно УЗИ или пункцию гнойника.
В общем анализе крови отмечается повышенное СОЭ и количество лейкоцитов, что говорит о серьезном воспалительном процессе. Также врач обязан взять мазок гнойного содержимого для идентифицирования возбудителя – это необходимо для правильного подбора антибактериальных препаратов.
Последствия и возможные осложнения
Абсцесс на попе может привести к образованию флегмоны. Одно из самых неприятных последствий хирургического лечения ягодичного абсцесса — послеоперационный рубец. Однако при своевременном обращении к врачу, лечении и профилактике хирургическое вмешательство не потребуется. Если лечение не начать или пытаться справиться с заболеванием самостоятельно, то абсцесс вызывает ряд неприятных осложнений.
- Разрастание гнойной капсулы и прорыв приводят к разливанию гноя в мышечные ткани и образованию свищей. Нагноение подкожной жировой клетчатки, или флегмона, характеризуется стремительным распространением инфекции на значительной площади. В отличие от абсцесса у флегмоны нет четких границ распределения гноя, и поэтому она хуже поддается лечению. При образовании свищевых ходов на коже прорывается самостоятельно.
- Сепсис или инфицирование крови. Приводит к поражению организма патогенными микробами и практически не поддается лечению. Лечится при помощи химиотерапии или путем хирургического вмешательства. Половина случаев заболевания сепсисом заканчиваются летальным исходом.
Неправильная техника выполнения укола
Поломка иглы – возникает из-за нарушения техники внутримышечного укола (выполнение укола стоя и/или без предупреждения), что приводит к резкому спазму ягодичных мышц. Некачественные иглы могут быть как сопутствующим, так и отдельным фактором. Отсутствие опыта выполнения внутримышечных инъекций тоже следует учитывать.
Масляная или воздушная эмболия – в обоих случаях возникает из-за попадания масляного лекарственного раствора или воздуха из шприца в вену. Профилактикой такого грозного осложнения является проверка на предмет попадания иглой в сосуд (слегка оттянуть поршень и убедится, что в шприце нет крови).
Образование тромбов – данное осложнение возникает при длительном использовании одной и той же вены для введения лекарственного средства.
Некроз тканей после укола. По сути, некроз, это процесс отмирания клеток. Согласитесь, очень неприятное явление
Образуется при различных повреждениях клеток организма, при несоблюдении осторожности во время пункции вены и введении раздражающих лекарственных средств помимо вен (подкожно, внутримышечно). Обязательно следует проверять наличие иглы в вене при введении хлористого (10% раствора хлорида кальция)
Гематома происходит из-за сквозного прокалывания вены, благодаря чему кровь поступает в окружающие ткани. Устранить гематому можно теплым компрессом.
Из-за слишком быстрого ввода лекарства может возникнуть головокружение и нарушения в ритме сердца.
Аллергические реакции (крапивница, отек Квинке вплоть до анафилактического шока) возникают в результате невыясненного аллергического анамнеза у пациента. Появляются, как правило, через 30 минут после ведения лекарственного средства, но могут быть и раньше и немедленно после укола. Основными правилами профилактики этого осложнения являются: выяснение аллергоанамнеза перед уколом, особенно перед первым и наблюдение за пациентом в течение первых 30 минут после инъекции, если препарат был введён впервые в жизни.
Кроме этих трех факторов, постинъекционные осложнения классифицируются по срокам их появления:
- немедленные – возникают в первые сутки после укола (аллергическая реакция);
- краткосрочные – срок появления от нескольких дней до недели (инфильтрат);
- отсроченные – могут появиться даже через несколько месяцев (гепатит, ВИЧ).
Как правило, уколы выполняют в мед. учреждениях, и в основном этим занимаются медсестры, соответственно, для профилактики постинъекционных осложнений, медсестра должна соблюдать ряд правил:
- Быть внимательной при подготовке лекарства для укола. Каждый пациент должен получать только то лекарство, которое прописал врач.
- Соблюдать правила асептики и антисептики.
- Соблюдать правила введения лекарств.
- Соблюдать технику выполнения инъекции.
- Легкий массаж области инъекции способствует лучшему рассасыванию лекарства
- Не допускать введения лекарства в одну и ту же точку.
Почти 80% случаев возникновения ПИО приходятся на инъекции, поставленные вне медицинских учреждений и неквалифицированными исполнителями. В частности, уколы на дому.
источник
Как избавиться от боли при возникновении абсцесса и его диагностировать
При обнаружении признаков абсцесса первым делом необходимо обратиться за медицинской помощью. Начальный этап — диагностика осложнения. Для этого требуется сдать следующие анализы:
- анализ крови;
- анализ мочи;
- бактериологические посевы;
- посев на микрофлору;
- ультразвуковое обследование (при хронической патологии).
При наличии явных осложнений по решению врача может быть дополнительно назначена томография. При осмотре пациента,специалист обязан проверить лимфатические узлы, которые находятся в непосредственной близости к месту воспаления. Их увеличенные размеры считаются нормальным явлением, но они не должны быть болезненными. В случае возникновения болей существует вероятность лимфаденита — осложнения, которое говорит о распространении заражения по организму.

Лечение и профилактика осложнений при абсцессе
Категорически не рекомендуется заниматься самолечением. Любое воспаление считается опасным для здоровья человека, а при лечении абсцесса необходимо обращаться к врачам. В большинстве случаев без осложнений применяется консервативное лечение. Начальным этапом до обращения в медицинское учреждение послужит прикладывание холодных компрессов, которые должны повлиять на рассасывание гнойного уплотнения.
В том случае, если данный метод не приносит улучшений, но и состояние раны не ухудшается, холодные компрессы меняются на теплые (грелка). Так как заражение вызвано различными бактериями, любой врач обязан прописать пациенту антибактериальные препараты. В случае осложнений или большого объема пораженного кожаного покрова применяется хирургическое вмешательство со вскрытием раны.

Антибактериальными средствами могут быть таблетки, мазь или уколы. Для того, чтобы назначить лекарство, должны быть взяты пробные посевы гнойной массы абсцесса. Исходя из полученных результатов и учитывая индивидуальное восприятие компонентов препарата, лечащий врач выписывает комплексное лечение пациенту.
Преимущество использования мази в том, что она оказывает влияние только в зоне воспаления и не поступает в кровоток. Стоит отметить, что при наличии сахарного диабета необходимо принимать дополнительные препараты, которые будут регулировать обмен веществ в организме.
Для уколов лучшим вариантом будет вызов медсестры, предварительно уточнив стоимость уколов на дому. Не стоит пытаться делать уколы самостоятельно, свое здоровье лучше доверить медицинскому работнику, имеющему опыт по введению инъекций. Также в лечении нарывов могут помочь препараты местного действия. Любые противовоспалительные мази со временем снимут отеки и остановят процесс заражения здоровой ткани.
Типы постинъекционных осложнений и причины их возникновения
С развитием фармакологии и появлением новых лекарственных препаратов постоянно и с высокими темпами растет количество инъекций, выполняемых медицинскими работниками. При этом планируемый эффект от инъекционного введения лекарственного средства может быть и не достигнут ввиду того, что манипуляции с иглой и шприцем осуществлялись непрофессионально.
Чаще всего инъекции выполняются медицинскими сестрами, которые должны обладать необходимым набором знаний и умений для выполнения данных процедур, однако зачастую они действуют недостаточно профессионально, в связи с чем особо большую важность приобретает задача организации профилактики постинъекционных осложнений. Среди наиболее распространенных видов постъинекционных осложнений выделяют:
Среди наиболее распространенных видов постъинекционных осложнений выделяют:
- абсцесс;
- флегмону.
Определение 2
Абсцесс – это четко очерченное воспалительное образование с гнойной полостью внутри мягких тканей человека. Возникает при проникновении под кожу инфекции.
Определение 3
Флегмона – это острое гнойное заболевание, которое распространяется в мягких тканях, но не имеет четких границ. Флегмона может быть локализована в различных частях тела или находиться под кожей.
Основной причиной возникновения абсцессов и флегмон выступает нарушение правил асептики.
Замечание 1
Асептика — это недопущение попадания в открытую рану различных микроорганизмов.
При инъекции патогенный микроорганизм попадает из плохо обработанной кожи в глубокие ткани. Такая же ситуация может возникнуть при недостаточно тщательной обработке игл и других инструментов в процессе работы. Поэтому первейшим и важнейшим аспектом инъекционной профилактики признают соблюдение всех асептических правил в ходе выполнения инъекции.
Возникают ситуации, когда абсцесс в месте инъекции образуется и при правильно выполненной процедуре вследствие попадания патогенов в данную область из хронических очагов инфекции, которые присутствуют в организме.
Кроме того, осложнения в виде абсцессов и флегмон возникают при неправильной технике введения лекарственного препарата и аллергической реакции на введенное вещество. Большинство инъекций выполняется в ягодичные мышцы, поэтому наибольшее количество воспалений и осложнений наблюдается именно в данной области. Если инъекции выполняются в плечевую область, то осложнения возникают лишь в четверти случаев из всего объема.
Также причиной осложнений после инъекций можно назвать неправильный подбор инструментов для выполнения процедур. Например, если медицинская сестра подбирает иглы без учета топографии сосудов и нервно-сосудистых пучков в области инъекции. Также необходимо учитывать толщину жирового слоя.
Помимо того, к постинъекционным осложнениям могут привести:
- привычка медсестры разминать и массировать место введения препарата;
- раздражение поверхности кожи.
Эти особенности поведения могут привести к эмболии сосудов и некрозу мышечной ткани. Если говорить об инъекциях в ягодичную область, то введение лекарств нельзя осуществлять в одну и ту же точку. Также лучше менять стороны инъекций.
Кроме того, хорошей профилактикой осложнений после инъекций можно назвать правильное применение препаратов. Например, препараты для внутримышечного введения, которые по ошибке ввели под кожу могут вызвать некроз тканей, даже если соблюдаются все условия асептики. К таким препаратам относят: антибиотики, глюконат натрия, витамины группы B.
Еще одной распространенной причиной возникновения постинъекционных осложнений выступает неправильное введение масляных и концентрированных растворов. Масляные растворы нельзя вводить внутримышечно, а концентрированные растворы не вводят подкожно. Даже если такая ошибка допущена однократно, то она может спровоцировать постинъекционный абсцесс.
Еще одно осложнение, часто встречающееся после инъекций — флеботромбоз и флебит:
- Флеботромбоз – это заболевание вен нижних конечностей, обусловленное образованием тромбов в просвете вены и осаждением их на сосудистой стенке изнутри.
- Флебит – это воспаление стенки вен.
Наконец, не такими уж редкими и особо грозными постинъекционными осложнениями являются гепатиты B, C, а также ВИЧ, однако использование одноразовых шприцев и игл сводят к минимуму подобные отклонения.
Лечение постинъекционных осложнений
При активном прогрессировании воспалительного процесса после укола гной накапливается в большом количестве, что приводит к повреждению или разрыву защитной оболочки. Попадание экссудата в близлежащие ткани провоцирует:
- флегмону – неограниченный гнойный очаг, который устраняется хирургическим путем с последующей антибиотикотерапией и посещением физиопроцедур;
- свищевые ходы – осложнение флегмоны, канал, по которому гной выходит наружу или в соседнюю полость, требует местного антибактериального лечения, противовоспалительного и хирургического дренирования;
- сепсис – заражение крови, системное воспаление, при котором пациента зачастую госпитализируют для проведения комплексного лечения с операцией, иммунотерапией, антибиотикотерапией;
- остеомиелит – гнойно-некротические процессы в костной ткани, костном мозге, требующие хирургического вмешательства и внутрикостного введения антибиотиков.
Как избежать постинъекционного абсцесса
Если вам часто делают уколы или предстоит целый курс препаратов, то стоит предпринять меры профилактики по предотвращению абсцессов. Часть из них возложена на медсестру, которая осуществляет введение лекарства. В домашних условиях самому пациенту тоже необходимо соблюдать ряд правил. Если придерживаться всех рекомендаций, риск развития абсцесса сводится к минимуму.
Правила асептики
Под асептикой понимают комплекс мер по профилактике попадания в рану микроорганизмов. Чтобы предотвратить абсцесс после укола на ягодице или другой части тела, необходимо соблюдать следующие правила:
- Использовать только одноразовые шприцы и иглы. При частых уколах менять место введения лекарства.
- Не смешивать в одном шприце несколько лекарств, если нет данных об их совместимости.
- Перед проведением — обеззаразить кожу спиртом.
- Не применять лекарство, заведомо негодное, содержащее посторонние примеси.
- Не использовать искривленные или тупые иглы, применять только предназначенные для внутримышечного введения.
Техника выполнения инъекций
При выполнении внутримышечной инъекции соблюдают правила асептики, стерильности и антисептики. Процедуру проводят по следующей инструкции:
- Прогреть ампулу с лекарством в руках до комнатной температуры, шейку протереть спиртом.
- Тщательно вымыть руки перед процедурой.
- Набрать лекарство в шприц, повернуть его вверх иглой выпустить воздух.
- Кожу обеззаразить спиртом.
- Ввести иглу в верхний наружный квадрант ягодицы так, чтобы снаружи осталось 0,5-1 см.
- Медленно ввести раствор, вынуть иглу и сразу прижать место инъекции ваткой, смоченной спиртом, подержать пару минут.
Применение противовоспалительных мазей
При появлении уплотнения на месте укола можно использовать рассасывающие мази. Их наносят на область инъекции 2-3 раза в день легкими массирующими движениями по направлению мышцы. Предотвратить абсцесс на ягодице или другой части тела помогают:
- Гепариновая мазь;
- мазь Вишневского;
- Троксевазин.
Улучшение кровообращения в области инъекции
Цель проведения массажа – профилактика образования шишки на месте инъекции. Процедуру проводят уже после укола. Нужно использовать ту же ватку, смоченную спиртом, которая была приложена к месту инъекции. Участок массируют легкими движениями. Это поможет и обеззаразить рану, и обеспечить быстрое всасывание лекарства.

Профилактика шишек после уколов
Чтобы избежать образования шишек после уколов у взрослых и детей, необходимо строго соблюдать правила выполнения внутримышечных инъекций. Препараты вводятся строго в верхнюю четверть ягодицы, где находится самое безопасное место. Кожу перед введением следует протереть спиртом, а ампулу — потереть в руках, чтобы она слегка нагрелась.
В домашних условиях можно делать только простые инъекции — внутримышечное введение средств и прививки (например, против столбняка) проводятся в медицинских учреждениях.

Перед процедурой больной должен постараться полностью расслабить мышцы — уколы в спазмированные зоны причиняют сильный дискомфорт, а после них образуются инфильтраты. Использовать технику «хлопок» рекомендуется в крайних случаях, так как после таких процедур уплотнения появляются чаще. Если курс лечения подразумевает введение препарата несколько дней подряд, уколы делают в каждую ягодицу поочередно.
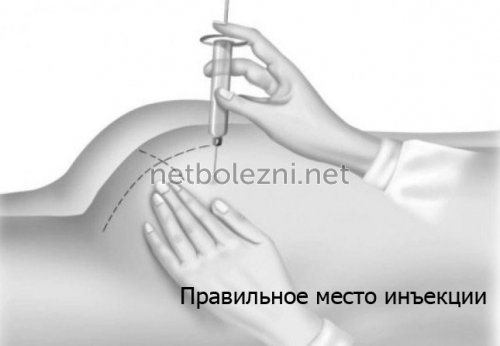
Механизм формирования гнойного очага
Абсцесс возникает на фоне активности патогенных микроорганизмов – стафилококков или стрептококков, что вызывает воспалительный процесс. Ткани начинают отмирать (некротизация), расплавляться – это приводит к образованию полости, где скапливаются лейкоциты. Формируется капсула, которая препятствует проникновению гноя в соседние ткани. Абсцесс может появиться спустя 48 часов после того, как был сделан укол, или позднее – сроки индивидуальны. Гнойный очаг в своем развитии проходит 2 стадии, требующие разной тактики лечения:
- Стадия инфильтрации (начальная): наблюдается уплотнение в зоне укола. После возникают покраснение, болезненность, отек, местное повышение температуры. Не исключены признаки общего недомогания: слабость, усталость, снижение аппетита. Чем глубже абсцесс, тем меньше выражены местные симптомы.
- Стадия нагноения (острая): появляется подвижная капсула с мягким центром, болезненность зоны укола сохраняется и усиливается. В клинической картине наблюдаются симптомы интоксикации: тошнота, повышение температуры тела, головные боли.
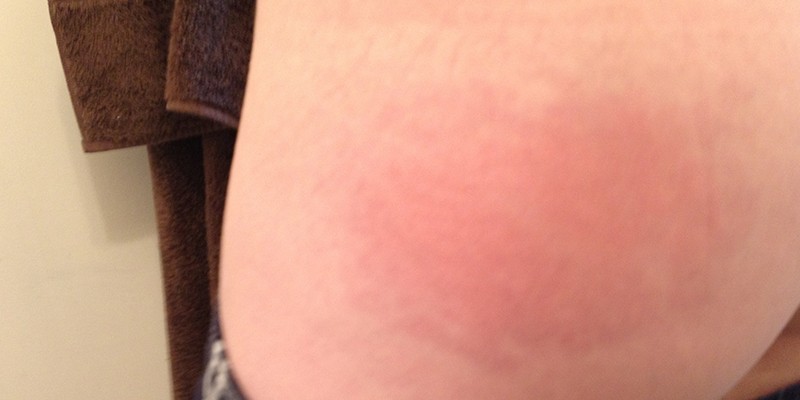
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Абсцессы мягких тканей постинъекционные возникают при введении инфицированного содержимого или неправильного введения в подкожную клетчатку лекарственных препаратов, предназначенных только для внутримышечного введения. В последнем случае может возникнуть асептический некроз клетчатки с последующим гнойным расплавлением тканей. Локализуется процесс в местах выполнения манипуляции: ягодичные области, наружная поверхность плеча и бедра, передняя брюшная стенка, локтевые сгибы.
Симптомы, течение. Через несколько дней после инъекции (обычно 4-6) появляются нарастающая боль в области инъекции, повышение температуры, местное определяется инфильтрат, болезненный при пальпации, гиперемия кожи, отек, еще через 2-3 дня появляется флюктуация.
Диагноз абсцесса обычно ставят после диагностической пункции толстой иглой.
абсцесс инъекция гнойный хирургический
Лечение. В начальной стадии (до развития гнойного расплавления) консервативное лечение: УВЧ, противовоспалительные препараты, полуспиртовые повязки, в ряде случаев антибиотики. При возникновении гнойника (ранняя диагностика с помощью ультразвукового исследования или диагностической пункции инфильтрата толстой иглой) его вскрывают.
Прогноз благоприятный, зависит от основного заболевания – по поводу которого производилась инъекция. Длительная задержка оперативного лечения может привести к сепсису и массивным затекам гноя по клетчаточным пространствам.
Профилактика. Использование только разовых шприцев и игл. Недопустимо применение засорившихся и прочищенных мандреном игл. Для внутримышечных инъекций нельзя использовать иглы, предназначенные для внутрикожных, подкожных и внутривенных инъекций, поскольку толщина подкожной клетчатки в ягодичной области иногда может достигать 8-9 см. Необходимо каждый раз менять сторону инъекции.
Распознавание поверхностных абсцессов обычно не вызывает трудностей. Ограниченная болезненная припухлость (в большинстве случаев полушаровидной формы) с локально покрасневшей кожей, местный жар и нарушения функции той части тела, где расположен очаг, подтверждают диагноз. Решающее значение в распознавании гнойников имеет флюктуация, обусловленные наличием жидкости в полости абсцесса.
Воспалительные явления могут занимать различную площадь и глубину в зависимости от размера абсцесса и его локализации. Характер гноя, содержащегося в полости абсцесса (консистенция, цвет, запах), определяется видом инфекции. Общие клинические проявления абсцесса не имеют специфических признаков и типичны для гнойно-воспалительных процессов любой локализации. Они сводятся к повышению температуры тела от субфебрильных цифр до 41 о в тяжелых случаях, общему недомоганию, слабости, потере аппетита, головной боли. В крови отмечается лейкоцитоз до 20.000 и сдвиг лейкоцитарной формулы влево. СОЭ, как правило, ускорено. Степень этих изменений зависит от тяжести течения патологического процесса.
При тяжелом течении абсцесса с преобладанием явлений интоксикации иногда возникают трудности в выяснении причин, определяющих тяжесть состояния больного. Такое состояние может быть обусловлено как всасыванием токсических продуктов из очага поражения, так и генерализацией инфекции. Вопрос обычно решается путем сопоставления местных и общих явлений. На гнойно-резорбтивную лихорадку указывает соответствие температурной реакции и гематологических сдвигов местного гнойно-некротического процесса. В этих случаях общие расстройства исчезают с устранением очага инфекции. При сепсисе тяжелая интоксикация и изменения со стороны внутренних органов неадекватны местным изменениям, а симптомы тяжелой интоксикации не исчезают с устранением очага.
источник
Несоблюдения правил асептики
Асептика — недопущение попадания в открытую рану различных микроорганизмов. Постинъекционный инфильтрат — возникает, как правило, после подкожных и внутримышечных уколов. Причиной развития может
послужить неправильный выбор длины иглы или же низкое качество её исполнения. И если уж в процедурных кабинетах, где чаще всего и выполняются инъекции, медсестры обучены правилам выбора длины иглы, то за качество выполнения самого укола ответить достаточно сложно (все мы знаем, что у кого-то рука «легкая», а у кого-то и наоборот). Существует множество компаний, выпускающих одноразовые иглы для инъекций, но только единицы делают это на совесть.
Также причиной возникновения постинъекционного инфильтрата может стать неправильное определение места для выполнения укола , введение лекарства в места предыдущих уколов или слишком быстрое введение лекарства. Нарушение стерильности при проведении инъекции является причиной №1 для развития постинъекционного инфильтрата.
Абсцесс – образование внутри мягких тканей воспаленной полости с гнойным содержимым. Причина возникновения постинъекционного абсцесса та же, что и при инфильтратах, только с обязательным присоединением инфекции.
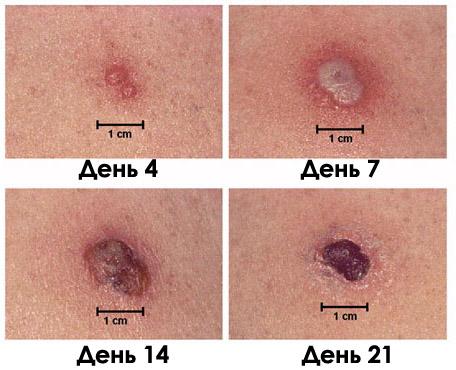
Чаще всего инъекцию делают именно в ягодичные мышцы. Соответственно для уменьшения шанса появления абсцесса следует учитывать ряд факторов:
- Не колите дважды в одну и ту же точку, обязательно меняйте стороны. Каждая инъекция и так является своего рода микротравмой для мышцы. Многократные инъекции в одну точку могут вызвать постинъекционный абсцесс даже при полном соблюдении правил асептики.
- Количество препарата, рекомендованное для одной инъекции, при повторном уколе в ту же точку может привести к некрозу тканей.
- Слабый иммунитет больного и нарушения в кровоснабжении тканей тоже могут привести к абсцессу
Флегмона — острое разлитое гнойное воспаление клетчаточных пространств; в отличие от абсцесса, не имеет чётких границ. Существует несколько типов: подкожная, подфасциальная, межмышечная, забрюшинная, околопочечная (паранефрит), околопрямокишечная (парапроктит), клетчатки средостения, флегмоны стопы, кисти и др.
Причина возникновения — попадание в клетчатку болезнетворных бактерий через поврежденную кожу или из расположенных рядом очагов инфекции (фурункул, кариес зубов, нагноившиеся лимфоузлы и т. д.); иногда заносятся с током крови (гематогенно) из расположенных вдали очагов.
Гепатиты В и С, ВИЧ – самые неприятные и долго не проявляющиеся последствия, которые можно получить во время инъекции с нарушением правил асептики. К счастью, современные возможности использования одноразовых шприцев сводят к минимуму риск заражения через уколы.
Лечение народными средствами в домашних условиях
Если вы после укола заметили, что что-то пошло не так и образовался инфильтрат, то не тяните, начинайте действовать сразу. Народная медицина рекомендует следующее:
- Йодная сетка.
На месте инъекции нарисуйте решетку – несколько перпендикулярных линий. Для этого ватную палочку смочите в пузырьке с йодом, а затем нарисуйте йодную сетку. Подобную процедуру проводите дважды в день, второй раз – на ночь.
- Капустный лист.
Возьмите свежий капустный лист, срежьте толстые прожилки, а лист слегка отбейте кухонным молоточком, а затем приложите лист на место инфильтрата, закрепите и оставьте на 5-6 часов. В течение дня меняйте лист 3-4 раза. Эффект от лечения усилится, если капустный лист смазать медом.
- Листья лопуха.
5 листьев лопуха или корневище размолоть и прикладывать к абсцессу на полчаса.
- Листья подорожника.
Возьмите свежие листья подорожника, помните их руками и приложите к абсцессу.
- Спиртовый компресс.
Смочите спиртом или водкой кусок ваты и приложите к проблемному месту, сверху прикройте пленкой и закрепите, чтобы компресс не спал. Можно делать несколько раз в день, после того, как вата высохнет. Подобные компрессы можно делать из настойки коровяка или прополиса, которые можно купить в аптеке. Можно использовать домашние настойки, приготовленные из березовых почек, софоры японской.
Чтобы абсцесс быстрее созрел и вышел гной применяйте любой из этих методов:
- Лепешка из черного хлеба и меда.
Возьмите мякиш черного хлеба, раскрошите его, добавьте ложку меда, тщательно перемешайте и приложите лепешку к инфильтрату, сверху прикройте пленкой и завяжите.
- Репчатый лук.
Очищенную луковицу отварите в молоке или запеките в духовке. Разрежьте ее напополам и приложите к абсцессу. Можно поступить по-другому. Молодую свежую луковицу хорошо измельчите на терке или блендером и кашицу приложите к больному месту на 5 часов, сверху прикройте пленкой и зафиксируйте. Повторите несколько раз. Вместо луковой кашицы можно использовать чесночную или картофельную кашицу, но только на 3 часа.
- Листья алоэ.
Лист алоэ промойте, обрежьте боковые колючие места, разрежьте напополам и приложите внутренней стороной к абсцессу. Закрепите, чтобы лист держался хорошо. Оставьте на несколько часов.
- Порошок семян льна или пажитника сенного.
В 100 мл теплой воды растворите 1 ст. л. порошка. Сделайте примочку на полчаса.
Лечение постинъекционного инфильтрата обычно происходит в домашних условиях. Назначают противовоспалительные препараты или специальные физиотерапевтические процедуры, которые позволяют избежать развития абсцесса. В отдельных случаях врач рекомендует применение антибиотиков, особенно если шишка на месте укола достигла внушительных размеров, и поднялась температура.
Из физиотерапевтическим процедурам применяют электрофорез и ультразвук.
К вариантам, чем лечить болезненные шишки на ягодицах после уколов, относятся многочисленные народные средства, которые зарекомендовали себя как эффективные средства в борьбе с воспалениями:
- Йодная сетка – делается рисунок из спиртового раствора йода на пораженном участке, применяется в течение 3 дней, после чего шишка рассасывается. Йод обладает согревающим, дезинфицирующим свойствами.
- Капустные листья – их протыкают (надрезают) для пускания сока, прикладывают к больному месту и закрепляют. Держат сутки, после чего заменяют, применять их нужно до полного исчезновения образований.
- Медовая лепешка – делается из меда, сливочного масла, желтка и муки. Подогрейте ее и нанесите на шишку, закрепив пластырем, оставьте на ночь и утром замените вновь. Курс лечения – до рассасывания образования.
- Листья алоэ – размалывают до появления сока и накладывают на больное место.
- Компресс из соленого огурца, кожуры банана, толченой свежей клюквы или сырого картофеля.
Застарелые образования после уколов на ягодицах можно лечить так:
- Компресс из водки и спирта в пропорциях 1:1, выдерживается 2 часа, после и перед применением место лечения смазывается детским кремом.
- Болтушка из уксуса и сырого яйца, из которой делается компресс.
- Раствор или магнезии – им мажется больное место.
- Лечебная эмульсия из йода и анальгина.
- Теплый компресс из меда, сливочного масла с яйцом либо меда, спирта с аспирином.
- Компресс из марли, обильно натертой хозяйственным мылом.
- Если шишки небольшие, то можно применить парниковый эффект, замотав место предварительно обеззараженными куском полиэтилена, канцелярского скотча или фольги.
Магнезия от шишек после уколов. Как правильно делать компресс из Магнезии (магния сульфат) от шишек после уколов
Магнезия от шишек после уколов улучшает процесс микроциркуляции в подкожной клетчатке, благодаря чему возникшие при введении инъекции отек и гематомы быстро проходят за несколько дней. Магния сульфат для изготовления компресса можно использовать как в жидком, так и твердом виде. Препарат не применяют, если место укола пульсирует и сильно болит.
Состав и свойства Магнезии
Медикамент представляет собой бесцветный раствор, заключенный в стеклянных ампулах объемом 5 мл. В 1 мл бесцветной жидкости содержится 250 мг активного соединения — магния сульфата. Ампулы выпускают в картонной упаковке по 10 шт. в комплекте со специальным ножом для вскрытия стеклянного сосуда. Инъекции магния сульфата обладают следующими свойствами:
- спазмолитическим;
- слабительным;
- дезинтоксикационным (при отравлении солями тяжелых металлов);
- седативным;
- желчегонным.

Благодаря слабительному действию Магнезию применяют для лечения запоров, используя как средство для улучшения процесса дефекации. Препарат положительно влияет на состояние НС, успокаивает и повышает метаболизм внутри нейронов. Часто компрессы с раствором Магнезии используют для устранения подкожных уплотнений.
Помимо ампул, лекарство выпускают в виде таблеток и порошка.
Их тоже можно применять для лечения шишек на коже. Компресс Магнезии от уколов снимает отек в подкожно-жировой клетчатке, улучшает микроциркуляцию тканей и способствует выведению экссудата. Чтобы гематома и шишка рассосались быстро, его прикладывают как минимум на 2 часа после введения инъекции.