Геморрагическая анемия, острая постгеморрагическая анемия
Содержание:
- Причины хронической постгеморрагической анемии
- Признаки и течение хронической формы
- Хроническая форма постгеморрагической анемии
- Как проявляется
- Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
- Как развивается постгеморрагическая анемия: патогенез и стадии формирования
- Как вылечить
- Диагностика постгеморрагической анемии
- Прогноз и терапия
Причины хронической постгеморрагической анемии
Причинами повторных небольших кровопотерь могут быть следующие патологические состояния:
- Заболевания желудочно-кишечного тракта: эрозивно-язвенные поражения ЖКТ, полипоз, диафрагмальная грыжа, дупликатура слизистой, дивертикулез и другие.
- Гельминтозы: трихоцефалез, анкилостомидоз, аскаридоз.
- Опухоли (в том числе, гломусные).
- Заболевания почек: хронический гломерулонефрит, мочекаменная болезнь.
- Заболевания легких: синдром Целена – Геллерстедта (гемосидероз легких).
- Заболевания печени: цирроз с развитием синдрома портальной гипертензии, печеночная недостаточность.
- Маточные кровопотери: меноррагии различного генеза, дисфункциональные маточные кровотечения, эндометриоз, миома матки и другие.
- Патология системы гемостаза: наследственные и приобретенные тромбоцитопатии, коагулопатии, вазопатии.
- Ятрогенные кровопотери: частые заборы крови для исследований, кровопотери во время экстракорпоральных методов лечения (гемодиализ, плазмаферез).
У новорожденных первой недели жизни самой частой причиной хронической постгеморрагической анемии являются фетоматеринские трансфузии. Фетоматеринские трансфузии диагностируют приблизительно у 50 % беременных, но значительные объемы фетальной кровопотери (> 30 мл) обнаруживают в 1 % случаев. Фетоматеринские трансфузии считаются единственной причиной истинной железодефицитной анемии у новорожденных. Диагноз основывается на обнаружении фетальных эритроцитов в кровотоке матери и выявлению у нее повышенного уровня фетального гемоглобина. Для диагностики используют тест Кляйнхауэра-Бетке, основанный на феномене вымывания НbА из эритроцитов в цитратно-фосфатном буфере. После соответствующей обработки мазка периферической крови матери эритроциты с HbF (эритроциты плода) видны как ярко-красные, тогда как эритроциты с НbА (то есть материнские) – как бледные клеточные тени.
Причиной развития хронической постгеморрагической анемии у новорожденных могут быть и послеродовые геморрагии, повторные взятия крови для лабораторных исследований. Послеродовые кровоизлияния во внутренние органы и головной мозг развиваются вследствие акушерской родовой травмы и нарушений в системе гемостаза (наследственные и приобретенные коагулопатии, тромбоцитопении, ДВС-синдром), а также на фоне перинатальной патологии (асфиксия, внутриутробные и приобретенные инфекции).
Хроническая постгеморрагическая анемия характеризуется медленным развитием. Дети сравнительно легко переносят хронические кровопотери. Организм ребенка благодаря компенсаторным механизмам легче приспосабливается к хроническим кровопотерям, чем к острым, несмотря на то, что общее количество потерянной крови может быть значительно большим.
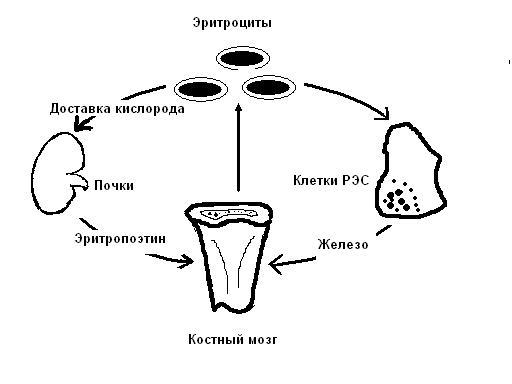
При исследовании кинетики эритрона установлено, что при хронической постгеморрагической анемии пролиферативная активность эритрона снижается, возрастает неэффективный эритропоэз, укорачивается длительность жизни эритроцитов. Компенсация анемии (с учетом перехода на более низкий уровень показателей периферической крови) достигается за счет расширения плацдарма кроветворения. В результате хронических кровопотерь постоянно истощается депо железа и развивается сидеропения. Вследствие дефицита железа развиваются и различные гиповитаминозы (В, С, А); нарушается обмен микроэлементов (в эритроцитах снижается концентрация меди, увеличивается уровень никеля, ванадия, марганца, цинка).
Признаки и течение хронической формы
Хроническая постгеморрагическая анемия формируется спустя несколько месяцев или лет. Поскольку основу патологических изменений составляет потеря железа, эта форма справедливо относится к железодефицитным состояниям. Симптомы не отличаются от проявлений недостатка железа в питании:
- кожные покровы бледные, сухие;
- лицо отечно;
- измененные вкусовые ощущения и отношение к запахам;
- волосы тусклые, усиленно выпадают;
- ногти ломкие, уплощенные;
- повышенная потливость;
- жалобы на усталость, головные боли, тошноту;
- частое головокружение;
- сердцебиение;
- температура тела чуть выше 37 градусов.
Хроническая форма постгеморрагической анемии
Хроническая постгеморрагическая анемия является наиболее частой формой данного заболевания. Причины патологического процесса связаны со следующими факторами:
- Разрыв стенок сосудов – инфильтрация опухолевых клеток; венозные застои крови; экстрамедуллярное кроветворение; язвенные процессы в стенках желудка, кишечника, на коже и подкожной клетчатке
- Эндокринопатия – дисгормональная аменорея
- Расстройства гемостаза – нарушение сосудистых, тромбоцитарных и коагуляционных механизмов при развитии геморрагических диатезах
Симптомы хронической формы постгеморрагической анемии
Симптоматика хронической формы заболевания заключается в появлении характерной слабости, быстрой утомляемости. Кожа и видимые слизистые оболочки у человека становятся бледными, появляется звон и шум в ушах, одышка. При незначительных физических нагрузках увеличивается сердцебиение, появляются анемические шумы, которые выслушиваются в области над сердцем.
Клинической картиной постгеморрагической анемии хронической формы является истощение запасов железа, что приводит к снижению регенераторных способностей костного мозга. В обычных плоских костях не наблюдается видимых изменений, а в костном мозге трубчатых структур присутствуют выраженные явления регенерации в виде превращения жирового костного составляющего в красный. В крови возникает гипохромия и микроцитоз. При этом наблюдаются низкие цветовые показатели: в районе 0,6-0,4. Присутствуют также морфологические изменения эритроцитов (анизоцитоз, полихромазия и пойкилоцитоз). Нередко наблюдается развитие множественных очагов вне костно-мозгового кроветворения.
Хронические кровопотери приводят к гипоксии органов и тканей, что сопровождается появлением жировой дистрофии миокарда почек, печени, головного мозга. Во внутренних органах, на слизистых и серозных оболочках возникают точечные множественные кровоизлияния. По тяжести течения хроническая форма болезни бывает следующих типов:
- Легкая – уровень гемоглобина варьируется от 110 до 90 г/л.
- Средняя – содержание гемоглобина составляет от 90 до 70 г/л.
- Тяжелая – количество гемоглобина в крови не превышает 70 г/л.
Число тромбоцитов и лейкоцитов колеблется в соответствии со стадией истощения организма. Не только травмы и внутренние кровотечения могут привести к уменьшению уровня железа в организме. Причиной развития данного состояния может быть инвазия (проникновение) простейшего класса в организм человека, для которых основной пищей является человеческая кровь.
Как проявляется
Клиническая картина геморрагической анемии различается в зависимости от интенсивности кровопотери, его формы (открытой или внутренней) и этиологии. Симптомы данного патологического состояния могут напоминать проявления других форм анемии и шока.
Острая форма
Признаки анемии проявляются на фоне массивной кровопотери и сразу после прекращения кровотечения. К ним относятся:
- бледность кожных покровов;
- цианоз губ (синий оттенок кожи на губах и около рта), конечностей;
- потливость, холодный пот;
- сильная слабость, сонливость;
- головокружение, обмороки;
- спутанность сознания и бред (в тяжелых случаях);
- сухость языка и ротовой полости;
- тахикардия (до 90-100 уд./мин при кровопотерях средней тяжести, до 110-160 — при тяжелых наружных и внутренних кровотечениях);
- нитевидный пульс (при массивных кровопотерях);
- поверхностное частое дыхание;
- тошнота (редко — рвота).
При первичной диагностике наблюдается приглушенность тонов сердца, резкое падение артериального давления и уменьшение температуры тела пациента до 36°С и ниже.
Возникновение острой постгеморрагической анемии связано с массивными кровопотерями, которые развиваются при механических повреждениях крупных сосудов и внутренних органов (сердца, легких, желудка, кишечника, селезенки, матки и фаллопиевых труб). Локализация поражения влияет на клиническую картину болезни и позволяет диагностировать источник кровотечения с помощью аппаратных и инструментальных методов диагностики.
В зависимости от локализации повреждения при анемии могут наблюдаться следующие дополнительные признаки:
- жидкий стул с примесями крови или дегтеобразный кал (при поражении нижних и верхних отделов кишечника соответственно);
- рвота «кофейной гущей» (темно-бурой массой);
- кашель с пенистой кровью или выделением красноватой мокроты;
- нарастающие отеки (гематомы) в месте многочисленных ушибов и переломов;
- маточные выделения (метроррагия) и др.
Клиника острой анемии геморрагического генеза проходит 3 стадии: сосудисто-рефлекторную, гидремическую и костномозговых изменений. Главные симптомы патологии (бледность кожных покровов, снижение АД, сильная тахикардия и др.) обусловлены включением механизмов компенсации при кровопотере и проявляются на первой стадии.
Через 3-5 часов после начала кровотечения возникает процесс поступления жидкости из межклеточного пространства в сосуды (гидремия) для восстановления нормального объема циркулирующей крови (ОЦК). У пациента снижается концентрация гемоглобина и эритроцитов, что обуславливает прогрессирующую гипоксию тканей.
Хроническая форма
Симптоматика заболевания аналогична с клинической картиной железодефицитной анемии, возникшей вследствие недостатка этого микроэлемента в рационе, т.к. основной причиной изменений состояния пациента является потеря железа.
К проявлениям хронической анемии относятся:
- бледность кожных покровов;
- ломкость и выпадение волос, сухость кожи, хрупкость и измененная форма ногтей;
- отеки лица;
- потливость;
- частые головные боли;
- слабость, хроническая усталость;
- головокружение, тошнота;
- искажение вкусовых ощущений и обоняния;
- учащенное сердцебиение (интенсивность повышения ЧСС зависит от концентрации гемоглобина);
- повышение температуры тела до 37°С и выше.
Развитие хронической постгеморрагической анемии занимает до нескольких лет. Данная патология характерна для эрозивно-язвенных болезней ЖКТ, расстройств функционирования почек, мочевого пузыря и кишечника, связанных с повреждением стенок органов и сосудов (в т.ч. геморроя), эндокринных и гинекологических нарушений, геморрагических диатезов и лейкозов. Нередко кровотечения имеют инфекционную этиологию: при некоторых ОРВИ проницаемость стенки сосудов резко повышается, что провоцирует изменение объема и состава крови.
Признаками патологий, которые приводят к хронической кровопотере, могут являться боли в области пораженного органа (желудка, верхних и нижних отделов кишечника, почек и др.), длительная и обильная менструация, частое образование синяков, следы крови в выделениях и на белье (при геморрое и гинекологических нарушениях).
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю — Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн — Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Геморрагическая болезнь новорожденных |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Железодефицитная анемия |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
| Механическая желтуха |
| Миелоидная саркома (хлорома, гранулоцитарная саркома) |
| Миеломная болезнь |
| Миелофиброз |
| Нарушения коагуляционного гемостаза |
| Наследственная a-fi-липопротеинемия |
| Наследственная копропорфирия |
| Наследственная мегалобластная анемия при синдроме Леш — Найана |
| Наследственные гемолитические анемии, обусловленные нарушением активности ферментов эритроцитов |
| Наследственный дефицит активности лецитин-холестерин-ацилтрансферазы |
| Наследственный дефицит фактора X |
| Наследственный микросфероцитоз |
| Наследственный пиропойкилоцитоз |
| Наследственный стоматоцитоз |
| Наследственный сфероцитоз (болезнь Минковского-Шоффара) |
| Наследственный эллиптоцитоз |
| Наследственный эллиптоцитоз |
| Острая перемежающаяся порфирия |
| Острые лимфобластные лейкозы |
| Острый лимфобластный лейкоз |
| Острый лимфобластный лейкоз |
| Острый малопроцентный лейкоз |
| Острый мегакариобластный лейкоз |
| Острый миелоидный лейкоз (острый нелимфобластный лейкоз, острый миелогенный лейкоз) |
| Острый монобластный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый эритромиелоз (эритролейкоз, болезнь Ди Гульельмо) |
| Отдельные формы лейкозов |
| Пароксизмалъная холодовая гемоглобинурия |
| Пароксизмальная ночная гемоглобинурия (болезнь Маркьяфавы-Микели) |
| Парциальная красноклеточная аплазия |
| Патологическая анатомия поражения оболочек |
| Плазмоклеточный острый лейкоз |
| Полиорганная недостаточность |
| Поражение нервной системы |
| Порфирии |
| Принципы разделения злокачественных и доброкачественных опухолей системы крови |
| Приобретенные геморрагические коагулопатии |
| Причины гемобластозов |
| Пролимфоцитарный лейкоз |
| Ретикулез (ретикулогистиоцитоз, нелипидный ретикулоэндотелиоз, болезнь Абта-Леттерера-Сиве) |
| Серповидно-клеточная анемия |
| Серповидно-клеточная анемия |
| Синдром Дайемонда — Блекфана |
| Сублейкемический миелоз |
| Т-клеточный лейкоз-лимфома взрослых |
| Талассемия |
| Талассемия |
| Тромбофилий, связанные с дефицитом антитромбина III |
| Тромбоцитопатии |
| Тромбоцитопении |
| Фолиеводефицитная анемия |
| Хроническая лучевая болезнь |
| Хронический лимфолейкоз |
| Хронический лимфолейкоз (хронический лимфоидный лейкоз) |
| Хронический лимфоцитарный лейкоз |
| Хронический мегакариоцитарный лейкоз |
| Хронический миелоидный лейкоз |
| Хронический миелолейкоз |
| Хронический моноцитарный лейкоз |
| Хронический моноцитарный лейкоз |
| Хронический эритромиелоз |
| Цитостатическая болезнь |
| Энтеропатии и кишечный дисбактериоз |
| Эритремия |
| Эритремия (истинная полицитемия, эритроцитоз, болезнь Вакеза) |
| Эритропоэтическая копропорфирия |
| Эритропоэтическая протопорфирия |
| Эритропоэтические уропорфирии |
| Ювенильный миеломоноцитарный лейкоз |
Как развивается постгеморрагическая анемия: патогенез и стадии формирования
К факторам риска, которые способны повысить вероятность развития постгеморрагической анемии, относятся:
- Сосудистая недостаточность, при которой объемы циркулирующей крови не соответствуют вместимости сосудистого русла. Это случается либо из-за снижения тонуса сосудов, либо из-за уменьшения объемов крови.
- Гиповолемия с уменьшением объемов циркулирующей плазмы и эритроцитов. В результате у больного будут страдать внутренние органы, испытывая острую гипоксию и ишемию. Возможно развитие шока.
В зависимости от того, какова скорость кровопотери, а также каково количество покидающей организм жидкости, будут зависеть степень выраженности адаптационных механизмов.
В первые 24 часа после начала кровотечения симпатико-адреналовая система находится в состоянии повышенного возбуждения. Периферические сосуды сжимаются, что заставляет кровь в большей степени приливать к головному мозгу и сердцу со снижением сердечного выброса. В этот период, который носит название рефлекторно-сосудистого, уровень эритроцитов, гемоглобина и гематокрита находятся в пределах нормы. Такую геморрагическую анемию называют латентной.
Спустя 1-2 суток, то есть на 2-3 сутки от начала кровотечения в кровяное русло начинает поступать тканевая жидкость, что позволяет организму поддерживать нормальный уровень плазмы в крови. Параллельно усиливается выработка катехоламинов и альдостерона (гормоны надпочечников), вазопрессина (гормон гипоталамуса). Эти вещества позволяют поддерживать нормальный уровень электролитов в плазме крови. Количество эритроцитов и гемоглобина тем временем продолжает снижаться, падает гематокрит. Однако цветовой показатель крови остается в пределах нормы. Эта стадия геморрагической анемии носит название гидремической.
Начиная с 4-ых суток развития кровотечения, анемия становится гипохромной. Почки стремятся выработать больше эритропоэтина. Красный костный мозг «выпускает» большое количество ретикулоцитов (молодые эритроциты) и лейкоцитов. Гематокрит, гемоглобин и эритроциты в крови циркулируют в недостаточных количествах. Если в этот период, который носит название костномозгового, прекратить кровопотери, то уровень форменных элементов крови восстановится до первоначальных значений спустя 14-21 день. Если этого не сделать, то все адаптационные механизмы организма будут исчерпаны, а у больного разовьется шоковое состояние.
Как вылечить
При диагнозе постгеморрагическая анемия лечение должно быть направлено на купирование кровотечения, предупреждение сосудистых и органных осложнений и компенсацию снижения ОЦК и потери железа.
Терапия легкой формы патологии может проводиться в домашних условиях. При потере существенной доли ОЦК или развитии анемии 2-3 степени (концентрация гемоглобина ниже 80 г/л) лечение проходит только в стационаре.
Для восстановления нормального объема крови пациенту внутривенно переливаются коллоидные растворы кровезаменителей — желатиноля и полиглюкина. В некоторых случаях переливание начинают с раствора глюкозы или 0,9%-ного раствора натрия хлорида. При сильной кровопотере заменители крови вводятся струйно с сопутствующим контролем артериального давления. При повышении систолического давления до 100 мм рт. ст., а диастолического — до 60 мм рт. ст. пациента переводят под капельницу.

Падение концентрации гемоглобина ниже 80 г/л, показателя гематокрита — до 25%, а белка — до 50 г/л является показанием к гемотрансфузии (переливанию крови и ее компонентов). Переливание проводят при кровопотере не менее 1 л. В противном случае трансфузия может спровоцировать более тяжелые осложнения, чем гипоксия тканей (ДВС-синдром и иммунный конфликт). При больших объемах переливаемой крови необходимо проводить профилактику ДВС-синдрома.
После восстановления ОЦК пациенту могут быть назначены трансфузии кровяных телец (эритроцитарной и тромбоцитарной массы) для восстановления питания тканей и предупреждения повторного кровотечения.
При массивном кровотечении может быть назначен гепарин и другие антикоагулянты. Они увеличивают потерю, но предупреждают развитие капиллярного тромбоза и органных осложнений, вызванных резким снижением ОЦК. Тканевый ацидоз, спровоцированный гипоксией, снимается с помощью введения слабых содовых растворов.
Помимо кровезаменителей, элементов крови и растворов, для лечения постгеморрагической анемии могут быть назначены:
- Глюкокортикоиды. Преднизолон, Дексаметазон и другие гормональные средства из группы глюкокортикоидов применяются для купирования шока при острой кровопотере, медикаментозной подготовки к гемотрансфузии и лечения хронической анемии, вызванной аутоиммунными геморрагическими диатезами.
- Витамины. Высокие дозы витаминов группы В (В9, В12), аскорбиновой кислоты и витамина К стимулируют усваивание железа и восстанавливают свертывающую систему крови. В первые дни терапии препараты принимаются парентерально.
- Железосодержащие препараты. Прием препаратов железа способствует быстрому восстановлению нормальной концентрации кровяных телец и гемоглобина. Наиболее часто пациентам назначаются комплексные средства, содержащие двухвалентное железо, витамины В и С. К ним относятся: Ферамид, Конферон, Форроплекс, Ферроцерон и др.
- Минеральные комплексы. Препараты, содержащие медь, кобальт и марганец, повышают эффективность и усваиваемость железосодержащих средств.
Хроническую постгеморрагическую анемию рекомендуется лечить в амбулаторных условиях. Пациенту назначается терапия железосодержащими препаратами и витаминами, специальная диета с минимальным количеством жиров, но высоким содержанием железа, белка, витаминов К, В9 и В12.
Специфичная терапия (медикаментозное лечение или оперативное вмешательство) назначается при установленной причине хронической кровопотери. Медикаментозная терапия может включать глюкокортикоиды и другие гормональные средства, иммунодепрессанты, местные гемостатики и др.
Диагностика постгеморрагической анемии
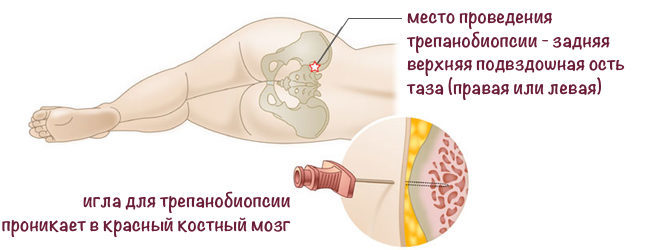
Диагностика постгеморрагической анемии проводится по данным клинической картины, лабораторных и инструментальных исследований (общего и биохимического анализов крови и мочи, ЭКГ, УЗ-диагностики, пункции костного мозга, трепанобиопсии)
При осмотре пациента с острой постгеморрагической анемией обращает внимание гипотония, частое дыхание, слабый аритмичный пульс, тахикардия, приглушенность сердечных тонов, небольшой систолический шум на верхушке сердца
В крови – абсолютное снижение эритроцитарной массы; при продолжающейся кровопотере наблюдается прогрессирующее равномерное падение содержания Hb и эритроцитов. При умеренной кровопотере гематологические признаки постгеморрагической анемии обнаруживается только на 2-4 сутки. Обязателен контроль диуреза, уровня тромбоцитов, электролитов и азотистых продуктов в крови, АД и ОЦК.
При острой постгеморрагической анемии нет необходимости в исследовании костного мозга, его проводят при трудно диагностируемых кровопотерях. В образцах костномозговой пункции признаками анемии являются повышение активности красного костного мозга, в препаратах трепанобиопсии – замещение жировой ткани костного мозга красным кроветворным мозгом.
При диагностике внутренних кровотечений показателен синдром острого малокровия и лабораторные данные. В селезенке, печени, лимфоузлах выявляются очаги экстрамедуллярного кроветворения, указывающие на повышенную нагрузку на гемопоэтическую систему; в крови – транзиторное понижение уровня железа, небольшое увеличение АлТ.
Для выявления и устранения источника кровопотери больные нуждаются в консультациях гематолога, хирурга, гинеколога, гастроэнтеролога и других специалистов; проведении УЗИ органов брюшной полости и малого таза, ФГДС и пр. ЭКГ при постгеморрагической анемии может демонстрировать снижение амплитуды Т-зубца в стандартном и грудном отведении.
Прогноз и терапия
Прогноз зависит от факторов, приведших к кровотечению, скорости и объёма кровопотери. Если потеряно более половины крови – прогноз неблагоприятный.
При острой геморрагической анемии прогнозирование зависит от объема потерянной крови и ее скорости истечения в начале. Даже потеря 75% общего объема, не вызывает смерть, если она течет медленно. А быстрая потеря всего 25% от общего объема приводит к шоку.
Сроки регенерации системы крови после потери различаются. Они зависят от индивидуальной регенераторной функциональности организма.
Первоочередные мероприятия при лечении острой постгеморрагической анемии – остановить кровотечение и нейтрализовать шоковое состояние, а уже потом нормализовать состав. Применяют трансфузионную и заместительную терапию: переливание крови, введение кровезаменители, солевых растворов.
Кровопотеря провоцирует надпочечниковую недостаточность, поэтому назначают кортикостероиды. После выведения больного из тяжелого состояния назначают железосодержащие препараты, диету, витамины, БАДы.
В некоторых случаях требуется срочная операция — перевязать сосуд, ушить язву, произвести резекцию органа, удалить фаллопиеву трубу. При кровопотере, сопровождающейся болевым шоком, сначала необходимо вывести пациента из этого состояния – вводят морфин и сердечно-сосудистые препараты.
Интересно!
Эффективность плазмы обусловлено содержащимися в ней протеинами. Они обеспечивают ее изотонию у пациента, поэтому перелитая плазма надолго задерживается в русле. А при введении большого объема физраствора образуется балласт, т. к. он недолго находится в крови – переходит в ткани и вызывает их отек.
Хроническая форма заболевания требует иного подхода. Необходимо выявить причину постоянной кровопотери и устранить ее.
Вылечить основную патологию можно не всегда (неоперабельная опухоль). Для нормализации концентрации железа назначают соответствующие медикаменты и витамины. Для стимуляции кроветворения потребуются дополнительные переливания эритроцитов.
Иногда назначают препараты, повышающие свёртываемость крови. Переливание любых растворов проводят редко.
Для более эффективного лечения необходимо соблюдать диету. В ежедневное меню необходимо включить продукты, богатые железом. Причем железо из пищи животного происхождения усваивается лучше, чем из растительных продуктов.
| Продукт | Содержание железа, мг/в 100 г продукта |
| Печень свиная | 19,0 |
| Фасоль | 11,0 – 12,5 |
| Горох | 8,0 – 9,5 |
| Печень телячья | 5,5 – 11,0 |
| Шиповник | 11,0 |
| Гречка | 8,0 |
| Почки говяжьи | 7,0 |
| Абрикосы | 2,2 – 4,8 |
| Сердце | 6,3 |
| Орехи (миндаль, фундук) | 6,1 |
| Бобы | 5,6 |
| Курицы | 1,6 – 3,0 |
| Яблоки | 0,6 – 2,3 |
| Говядина | 2,7 |
| Свинина | 1,7 |
| Морская рыба | 1,2 |
Для восполнения объема жидкости необходимо пить не менее 2 л воды в день. Подойдут и натуральные соки из сливы, клюквы, граната и грейпфрута. Для повышения иммунитета назначают иммуностимуляторы на основе растений (женьшень, лимонник, элеутерококк).
Для профилактики возникновения постгеморрагической анемии необходимо вести здоровый образ жизни, соблюдать правила безопасности
Очень важно вовремя лечить возникающие болезни
Постгеморрагическая анемия — заболевание, которое требует обязательного обследования. Рациональная и своевременная терапия поможет предотвратить развитие серьёзных осложнений.
‘;document.body.appendChild(d);document.pnctLoadStarted=(new%20Date()).getTime();document.pnctCnclLoad=function(){document.pnctLoadStarted=0;pl=document.getElementById(‘pnctPreloader’);if(pl)pl.parentNode.removeChild(pl)};document.getElementById(‘pnctCancelBtn’).addEventListener(‘click’,function(e){e.preventDefault();document.pnctCnclLoad()});setTimeout(function(){var%20st=document.pnctLoadStarted;if(st>0&&((new%20Date()).getTime()-st>=14000)){document.pnctCnclLoad();alert(‘%3C%3F%3DYii%3A%3At%28%22uniprogy%22%2C+%22Unfortunately%2C+the+image+search+is+not+available.%22%29%3F%3E’)}},15000);var%20e=document.createElement(‘script’);e.setAttribute(‘type’,’text/javascript’);e.setAttribute(‘charset’,’UTF-8′);e.setAttribute(‘src’,’//postila.ru/post.js?ver=1&m=b&rnd=’+Math.random()*99999999);document.body.appendChild(e)})());”>