Симптоматика и причины панкреатита у мужчин
Содержание:
- Разновидности
- Почему панкреатит у мужчин проявляется чаще, чем у женщин?
- Диагностика недуга
- Причины заболевания
- Лечение
- Панкреатит у мужчин: причины
- Панкреатит у мужчин: особенности лечения
- Причины болезни у мужчин
- Формы панкреатита у взрослого человека
- Какое лечение назначается при симптомах панкреатита у мужчин
- Симптомы острого панкреатита у мужчин
- Панкреатит у мужчин: лечение, осложнения, профилактика
- Профилактика
- По каким причинам развивается панкреатит у мужчин
- Локализация болевых ощущений
- Диагностика и лечение заболеваний поджелудочной железы
- Как проходит обследование
- Причины болезни поджелудочной железы
- Как выявить заболевание?
- Причины возникновения
Разновидности
Такая болезнь поджелудочной, как панкреатит, имеет 2 формы проявления: острую и хроническую. Обычно хроническим становится не вылеченный полностью недуг. Однако, так происходит далеко не всегда. Существует ещё несколько типов панкреатита. К примеру, рецидивирующий острый и хронический обостряющийся. Главное отличие между ними – частота активного проявления симптомов. Если интервал между обострениями составляет меньше полгода, такая форма панкреатита называется рецидивирующей. В случае, когда проявление симптомов происходит через больший промежуток времени, оно считается обостренным хроническим.

Классифицируют болезнь и по месту её «эпицентра». Если недуг локализуется в определенных точках железы, то он считается отечным. Если же воспаления гораздо больше по площади, то они считаются мелко- или средне- или крупноочаговыми.
Почему панкреатит у мужчин проявляется чаще, чем у женщин?
По данным медицинской статистики панкреатит у мужчин диагностируется чаще, сем у женщин. Связан такой фактор с нюансами образа жизни и психологическими особенностями мужского организма. Воспаление поджелудочной железы может происходить на фоне психосоматических отклонений.
Мужчины, подвергаясь стрессовым ситуациям, в редких случаях «дают волю эмоциям». Постоянное внутреннее напряжение провоцирует сбои в работе пищеварительного тракта.
Другие причины склонности мужчин к патологии:
- склонность к употреблению вредной пищи и нарушению режима питания;
- злоупотребление вредными привычками (курение, употребление алкоголя);
- профессиональная деятельность, связанная с тяжелыми физическими нагрузками.
Диагностика недуга
Способы диагностики панкреатита:
- общий анализ крови (нарушение показателей некоторых веществ будет признаком воспалительного процесса в организме);
- анализ крови на амилазу (повышенный уровень вещества указывает на нарушение работы поджелудочной железы);
- биохимический анализ крови (при панкреатите повышается уровень эластазы и липазы);
- анализ мочи на содержание диастазы (можно определить степень тяжести патологического процесса);
- исследование состава каловых масс (на патологию будет указывать наличие жиров, частиц непереваренной пищи, слизи);
- УЗИ (поджелудочной железы, брюшной полости или конкретных органов пищеварительного тракта);
- КТ и МРТ (самые эффективные процедуры диагностики, позволяют определить участки воспаления и степень их поражения);
- эндоскопическая ретроградная панкреатохолангиография (процедура позволяет максимально точно выявить панкреатит);
- копограмма (процедура необходима для определения степени тяжести воспалительного процесса).
Дифференциальная диагностика панкреатита должна быть проведена с острым холециститом, инфарктом миокарда, обострением язвенной болезни и кишечной непроходимостью. Данные заболевания имеют схожую симптоматику.
Болевой синдром в период их обострения сочетается с отклонениями работы пищеварительного тракта. Основным методом диагностики в данном случае является инструментальная методика.
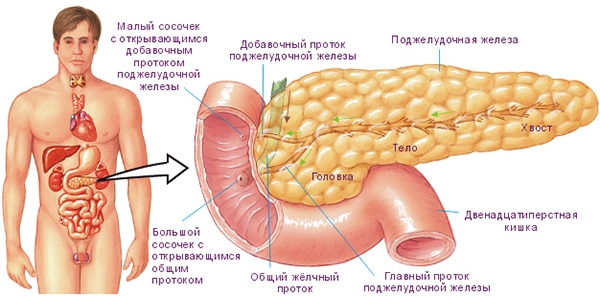 Располагается поджелудочная железа в области эпигастрия, окруженная двенадцатиперстной кишкой. В анатомическом строении выделяют головку, тело и хвост.
Располагается поджелудочная железа в области эпигастрия, окруженная двенадцатиперстной кишкой. В анатомическом строении выделяют головку, тело и хвост.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Лечение
Если панкреатит проявляется несильными болями, его лечение включает только употребление общеукрепляющих препаратов (витамины, лекарства растительного происхождения) и следование правильному режиму питания. Больному не стоит заниматься интенсивными физическими нагрузками.
Часто врачи назначают клизмы. Если такое комплексное лечение не дает ожидаемых результатов, необходимо проводить очищение крови от ядов и стимулировать мочеотделение. Питание обычно проводят через вены посредством введения питательных веществ в кровь. Иногда требуется хирургическое вмешательство.
Дыхательная гимнастика
Вылечить панкреатит можно и нетрадиционными, то есть немедикаментозными, средствами. Обычно применяется дыхательная гимнастика. Упражнения выполняются после приступа в сидячем, лежачем или стоячем положении пару-тройку раз. Со временем количество упражнений можно увеличить до 9.
Первое упражнение: не полностью вдохнуть и задержать дыхание на 3 секунды. Далее, нужно выпятить живот и продолжить вдыхать. После снова задержать дыхание на 3 секунды. За следующие 3 секунды нужно полностью выдохнуть, параллельно втягивая живот. После расслабиться.
Второе упражнение. На выдохе максимально втянуть живот, задержать дыхание на 3 секунды, а после расслабить мышцы. На вдохе надуть живот, на выдохе – втянуть.
Для профилактики болезни стоит вести здоровый образ жизни с некоторыми ограничениями. В частности, не стоит употреблять большое количество алкоголя, острой, жареной и жирной пищи. При появлении первых признаков надо немедленно обратиться к врачу.
Итак, панкреатит – опасное заболевание, которое стоит обязательно лечить. У мужчин оно обычно возникает в результате чрезмерного употребления алкоголя.
Панкреатит у мужчин: причины
Поспособствовать появлению панкреатита у мужчин могут следующие факторы:
1. Частый прием спиртосодержащих напитков — это одна из самых распространенных причин развития панкреатита. Обосновано это тем, что после попадания алкоголя в желудок он повышает концентрацию ферментов в вырабатываемом панкреатическом соке.
Более того, алкоголь способен вызвать спазм сфинктера, который находится под поджелудочной железой, а при злоупотреблении спиртным он и вовсе может не открыться, при этом, перекрыв поступление панкреатического сока.
2. Плохо сбалансированное питание. К этому относиться регулярное употребление вредной пищи (жирного, острого, копченого, жареного и т.п.), переедание, еда всухомятку и т.п. Также характерно то, что панкреатит обычно обостряется именно после праздников, когда человек позволяет себе поедать разные жирные блюда в большом количестве, оказывая этим невероятную нагрузку на всю пищеварительную систему.
3. Камни в почках вызывают панкреатит почти в 20 % всех случаев.
4. Ранее перенесенные травмы брюшной полости. Также к этому относиться тупой удар в живот, падение либо травма, полученная в результате аварии.
5. Хронические заболевания органов брюшной полости способны вызвать сбои в работе поджелудочной железы, которые при запущенном состоянии могут перерасти в панкреатит.
6. Развитие панкреатита как осложнение от тяжелой формы гриппа бывает у людей с ослабленным иммунитетом.
7. Тяжелые инфекционные поражения (вирусные гепатиты и т.п.).
Помимо этого, дополнительными факторами, повышающими риск образования панкреатита у мужчин, являются:
1. Курение.
2. Индивидуальная генетическая предрасположенность человека к данному заболеванию.
3. Длительное лечение некоторыми группами лекарственных средств (анальгетики, спазмолитики и т.п.). Прим этом, ситуация еще больше усложняется, если человек самовольно назначает себе препараты и дозировку их приема.
4. Недавно перенесенные оперативные вмешательства на поджелудочной железе или органах брюшной полости.
5. Паразитарное поражение, которое может вызвать закупоривание протоков поджелудочной железы.
6. Смежные хронические заболевания ЖКТ (язва желудка, колит, энтероколит и т.п.).
Панкреатит у мужчин: особенности лечения
Лечение панкреатита во многом зависит от формы и запущенности заболевания. Традиционная терапия предусматривает следующее:
1. В первые два дня после приступа панкреатита больному показано лечебное голодание. При этом человеку можно пить только воду и зеленый чай. При сильных болях пациенту нужно ложиться на бок и принимать позу эмбриона. Также можно прикладывать грелки с прохладной водой (не дольше, чем на 5 минут).
2. При спазмах назначаются спазмолитики (Но-шпа).
3. При хроническом панкреатите обязательно используются ферментные препараты (Мезим, Панкреатин, Креон).
4. Если панкреатит вызвала инфекция, то тогда больному назначаются сильнодействующие антибиотики для купирования ее активности.
5. Для снижения кислотности в тканях используются антациды и антиоксиданты.
6. Для понижения панкреатической секреции могут применяться Атропин или Платифиллин.
7. Иногда применяется промывание брюшной полости.
8. Если панкреатит был вызван закупориванием протоков желчным камнем, то тогда проводиться операция под названием холецистэектомия.
Кроме того, обязательным условием при лечении панкреатита является соблюдение лечебного питания. Диета предусматривает следующее:
1. Отказ от соли, жирного, жареного и кислого.
2. Запрет на алкоголь.
3. Исключение из рациона продуктов, которые стимулируют выработку панкреатического сока (консервы, колбасные изделия, приправы, соки из фруктов, бульоны).
4. Ограничение употребления грубой клетчатки (капуста, бобовые).
5. Больному показано ежедневное употребление овощных пюре, запеканок и отварного мяса птицы. Также можно кушать каши на воде.
6. Все блюда должны быть постными и перетертыми.
7. Кушать можно часто, но небольшими порциями.
8. Строго запрещены кофе, кондитерские изделия, сладкие газированные напитки и полуфабрикаты.
Причины болезни у мужчин
Пожалуй, самая распространенная причина развития подобного диагноза — злоупотребление алкогольными напитками. Врачи отмечают, что спиртосодержащие напитки угнетают поджелудочную железу, мешая нормальной выработке панкреатического сока. На фоне этого повышается концентрация ферментов в соке, что способствует ухудшению самочувствия.
Дополнительным фактором, влияющим на самочувствие, может стать курение или длительное лечение препаратами некоторых групп
При приеме лекарств важно заранее узнавать подходящую дозировку у врача и не превышать ее
 Другие причины, которые могут стимулировать развитие панкреатической болезни у мужчин:
Другие причины, которые могут стимулировать развитие панкреатической болезни у мужчин:
- Вирусная форма гепатита.
- Травмы брюшной полости.
- В 20% случаев болезнь развивается на фоне мочекаменной болезни.
- Неправильное питание с обилием жирной и острой пищи.
- Поражение брюшной полости паразитами.
- Хирургическое вмешательство.
- Язва желудка, колит и прочие болезни ЖКТ.
Важно понимать, что панкреатит развивается на фоне многих заболеваний, но чаще всего болезнь появляется из-за неправильного образа жизни. Любовь к жирной или острой пище, частые застолья со злоупотреблением алкоголем и курение — все эти вредные привычки со временем приводят к развитию первых тревожных симптомов
Однако истинную причину развития заболевания может установить только врач после полного обследования
Важно изучить состояние всего организма, расспросить пациента об образе жизни и наличии хронических заболеваний
Формы панкреатита у взрослого человека
Определить наличие патологии может только специалист. То, что боли отдают под левыми ребрами, не дает человеку основания самому себе ставить диагноз и начинать лечение по совету фармацевта в аптеке.
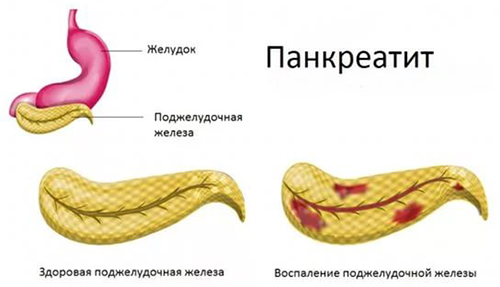
Врачи различают панкреатит в формах:
- острой;
- хронической.
Острая форма панкреатита чаще диагностируется у взрослых мужчин 30-60 лет. Она проявляется особыми симптомами, и лечение требуется активное, особенно людям с наличием лишнего веса.
При остром панкреатите предлагается госпитализация в гастроэнтерологическое отделение, где можно проводить лечение частыми инъекциями, капельницами, контролировать появление болей, купировать болевой синдром.
Нужно ли вызывать скорую при приступе панкреатита – такой вопрос часто задают врачу на приеме. Конечно, надо, именно в этот момент можно на срочной диагностике выявить течение заболевания, подобрать наиболее эффективное лекарство
Важно при этом самому не принимать обезболивающих, чтобы не смазать клинической картины
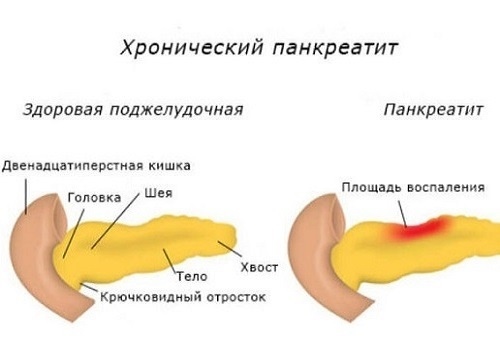
Хроническая форма – если заболевание проявляется не в первый раз. При его обострении лечение назначается в домашних условиях, где основой терапии становится соблюдение диеты, режима дня, прием лекарств по схемам, расписанным врачом.
Какое лечение назначается при симптомах панкреатита у мужчин
Схему лечения врач подбирает на основании формы и характера течения панкреатита
При хроническом заболевании особое внимание уделяют правильному питанию, дополнительно назначаются лекарственные препараты. Подробнее о диете при хроническом панкреатите читайте в статье
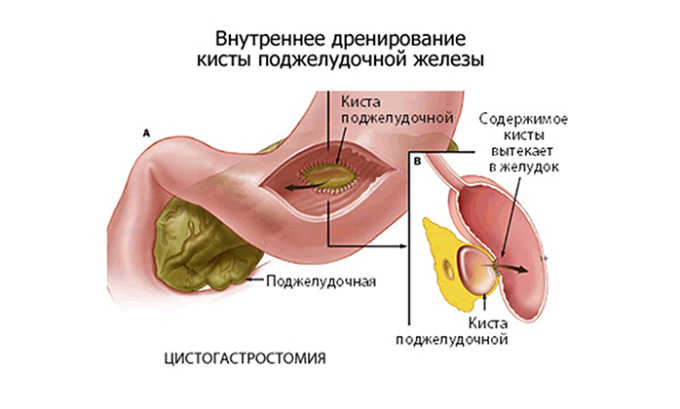
Операция показана в случае развития опасных осложнений: абсцессов, обширных областей некроза, крупных кист, перекрытия желчевыводящих протоков, скопления большого количества воспалительного экссудата. Подразумевает частичное или полное удаление поджелудочной железы.
Медикаментозная терапия
Прием препаратов при панкреатите начинают после отказа от употребления пищи. Медикаментозная терапия включает:
- Обезболивающие средства и спазмолитики (Папаверин, Но-шпа). Купируют болевой синдром.
- Антисекретанты (Омепразол, Сандостатин). Снижают активность поджелудочной железы, устраняют признаки нарушения пищеварения.
- Внутривенное введение белковых и солевых растворов. Предотвращает истощение организма.
- Сорбенты и пеногасители. Устраняют вздутие, выводят токсины.
- Растительные ферменты и гормоны. Нормализуют пищеварение и функции эндокринной системы.
Народные средства
В качестве вспомогательных лекарственных средств при сильных болях в поджелудочной железе используют травяные сборы, в состав которых входит тмин, мята, ромашка, цикорий, череда и девясил.
Мяту, ромашку, тысячелистник и березовые почки берут по 1 ст. л., заливают 200 мл кипятка, настаивают полчаса, принимают по 0,5 стакана 3 раза в день перед едой. Цветки ромашки, полынь горькую и цикорий смешивают в равных пропорциях, 20 г сбора заваривают 300 мл кипятка. Отвар принимают по 100 мл 5 раз в день.
Специальная диета
Без соблюдения принципов правильного питания и отказа от спиртного вылечить панкреатит у мужчин практически невозможно. Питаться нужно маленькими порциями, 5-6 раз в день.
Отказаться необходимо от жирных и острых блюд, алкоголя и газированных напитков, кофе и черного чая, кислых фруктов, ржаного хлеба, шоколада. В рацион нужно включить кисломолочные продукты, нежирное мясо, отварные овощи. Количество потребляемой жидкости доводят до 2 л.
Симптомы острого панкреатита у мужчин
Острую форму болезни заметить гораздо проще, поскольку она сопровождается неконтролируемой болью в области живота, которая может не проходить в течение многих часов. Причем боль может иметь разный характер — от тянущего до резкого.
Еще один явный признак болезни — бледность кожных покровов. Причем со временем кожа обретает неприятный сероватый оттенок. Природный цвет теряют губы и ногти, у человека ухудшается состояние волос.
Часто врачам удается диагностировать проблему по характерному желтому налету на языке. Подобный налет свидетельствует о резком ухудшении работы поджелудочной железы.
На диагноз указывает и вздутие брюшной полости. При проведении пальпации у врача-диагноста возникают проблемы с определением напряженности в мышцах.
 Резкие перепады в артериальном давлении, повышенная температура и общая слабость организма — частые спутники острого панкреатита. Обычно человек чувствует себя настолько плохо, что предпочитает немедленно обратиться к врачу. В таком случае требуется госпитализация и использование многочисленных лекарственных препаратов.
Резкие перепады в артериальном давлении, повышенная температура и общая слабость организма — частые спутники острого панкреатита. Обычно человек чувствует себя настолько плохо, что предпочитает немедленно обратиться к врачу. В таком случае требуется госпитализация и использование многочисленных лекарственных препаратов.
Панкреатит у мужчин: лечение, осложнения, профилактика
При отсутствии своевременного лечения панкреатит способен вызвать такие осложнения в состоянии пациента:
1. Переход заболевания в хроническую форму.
2. Развитие воспаления брюшной полости.
3. Образование гнойников на органах брюшной полости.
4. Нарушение работы внутренних органов бывает из-за сильной интоксикации организма.
5. Внутреннее кровотечение.
6. Образование желтухи.
7. Высокий риск развития сахарного диабета.
8. Сильное истощение организма.
Чтобы снизить риск развития панкреатита, мужчинам следует придерживаться таких рекомендаций гастроэнтеролога:
1. Отказаться от курения и употребления спиртного.
2. Своевременно лечить любые заболевания ЖКТ.
3. При появлении первых признаков панкреатита нужно сразу обращаться к врачу.
4. Соблюдать принципы правильного питания (не переедать, кушать только полезную пищу, не употреблять жирные блюда и т.п.).
5. Своевременно лечить мочекаменную болезнь и вирусные заболевания.
6. Укреплять иммунитет (принимать витамины, иметь полноценный отдых, заниматься спортом).
Полезные ссылки:
Профилактика
Начинать профилактику панкреатита рекомендуют с отказа от курения.
То же касается и алкоголя, который негативно влияет на обменные процессы, приводит к нарушению пищеварения, препятствует поступлению кислорода в жизненно важные органы. Опасны для поджелудочной и чрезмерные физические нагрузки, поэтому от некоторых видов спорта придется отказаться.
 Симптоматика болезни у мужчин и у женщин ничем кардинально не отличается. Диагностика панкреатита у мужчин осложняется психологическим фактором. Женщины чувствительнее к боли и в большинстве случаев не откладывают визит к врачу. Мужчины дольше терпят болевой синдром. При панкреатите несерьезное отношение к своему организму может стать причиной серьезных осложнений.
Симптоматика болезни у мужчин и у женщин ничем кардинально не отличается. Диагностика панкреатита у мужчин осложняется психологическим фактором. Женщины чувствительнее к боли и в большинстве случаев не откладывают визит к врачу. Мужчины дольше терпят болевой синдром. При панкреатите несерьезное отношение к своему организму может стать причиной серьезных осложнений.
Для диагностики воспалительного процесса в поджелудочной железе используются лабораторные и инструментальные методики. Обследование пациента включает в себя ряд процедур, часть которых назначается только при наличии сомнений у специалиста или осложнении клинической картины состояния здоровья мужчины дополнительными заболеваниями.
По каким причинам развивается панкреатит у мужчин
Панкреатит может развиваться в хронической или острой форме. Провоцирующие факторы при данных типах патологии схожи, но в первом случае воспалительный процесс является первичным заболеванием, а во втором — развивается на фоне различных болезней пищеварительной системы и смежных органов. Острый панкреатит можно вылечить и исключить риск повторных приступов. При хронической форме обострение патологии будет происходить одновременно с прогрессированием других воспалительных процессов.
Статистика панкреатита по причинам появления
Причина
Избыточный вес и склонность к перееданию
Инфекционные процессы, заболевания вирусной природы, бесконтрольный прием медикаментов и травмы органов пищеварения
Наследственная предрасположенность, врожденные аномалии и другие факторы
Острая форма
Самой распространенной причиной острой формы панкреатита является желчнокаменная болезнь. Воспалительный процесс провоцируется закупоркой желчного протока. Желчь и желудочный сок попадают в ткани поджелудочной железы. Такой фактор приводит к нарушению функционального состояния органа. Железа начинает переваривать собственные ткани. В результате такого процесса развивается воспаление.
Другие причины острой формы заболевания:
- нарушение режима питания и употребление большого количества вредной пищи (к нарушению работы поджелудочной железы приводит усиление ее желчегонного и сокогонного эффекта);
- прогрессирование инфекционных процессов в системе пищеварения (причиной воспаления становятся патогенные бактерии и вирусы);
- травмирование живота и органов пищеварения;
- осложнения язвенной болезни;
- бесконтрольный прием некоторых лекарственных медикаментов;
- злоупотребление алкоголем (одна из самых частых причин);
- последствия эндокринных отклонений в организме;
- прогрессирование гастрита;
- некоторые последствия патологий нервной системы;
- дискинезия двенадцатиперстной кишки.
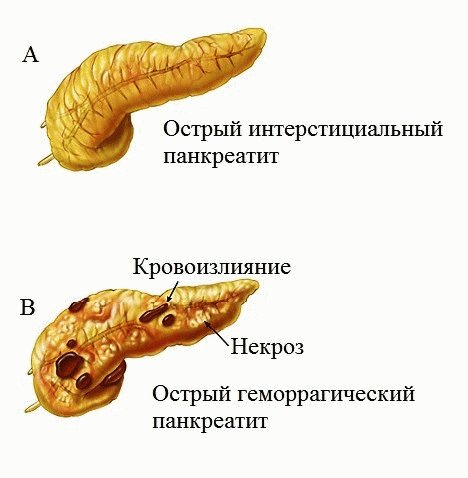
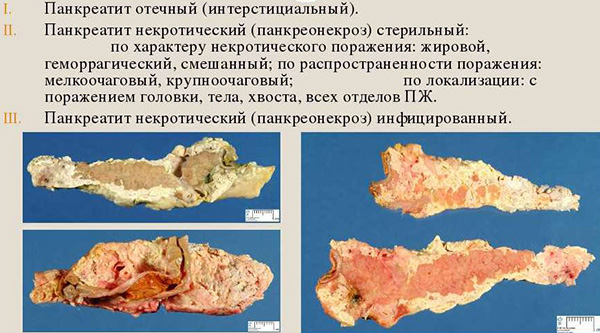 Патологоанатомическая классификация острого панкреатита.
Патологоанатомическая классификация острого панкреатита.
Хронический вид
Панкреатит хронического типа представляет собой сочетание осложнений патологии острого типа и сопутствующих болезней, провоцирующих нарушение функционального состояния поджелудочной железы. Главной причиной заболевания являются воспалительно-дистрофические процессы в организме.
Другие причины хронической формы заболевания:
- Внешне железа при развитии воспалительного процесса отечная, набухшая, матовая, розового цвета. Часто на поверхности отмечаются точечные кровоизлияния. наследственный фактор и аутоиммунные отклонения;
- прогрессирующая стадия муковисцидоза;
- гиперлипидемия (аномалия, при которой уровень липидов в крови в значительной степени превышает норму);
- осложнения печеночных патологий (гепатит, цирроз);
- последствия гипокальциемии (критичная нехватка кальция в организме);
- бесконтрольный прием препаратов с желчегонным действием.
Локализация болевых ощущений
 Зачастую пациенты пытаются узнать, где именно должно болеть при панкреатите и можно ли определить источник неприятных ощущений. Врачи при этом отмечают, что боль может распространяться по всей брюшной полости. Однако чаще всего неприятные ощущения возникают в верхней части пищевода после потребления пищи или воды.
Зачастую пациенты пытаются узнать, где именно должно болеть при панкреатите и можно ли определить источник неприятных ощущений. Врачи при этом отмечают, что боль может распространяться по всей брюшной полости. Однако чаще всего неприятные ощущения возникают в верхней части пищевода после потребления пищи или воды.
Игнорирование необходимости частых приемов пищи приводит к тому, что человека беспокоят боли внизу живота, которые распространяются на почки и верхнюю часть брюшины. При этом ощущения могут усиливаться при потреблении еды в слишком больших количествах.
Врачи отмечают, что пациента может беспокоить изжога, боль справа под ребрами, если болезнь возникает на фоне язвы или гепатита
Тут очень важно определить изначальную причину развития болезни, поскольку она напрямую влияет на симптоматику
Характер неприятных ощущений может изменяться в зависимости от стадии развития болезни и интенсивности лечения. Так, при потреблении алкоголя или тяжелой пищи боли будут усиливаться. Обострение может возникнуть и после курения или употребления большого количества лекарств. При интенсивном лечении неприятные ощущения постепенно должны исчезать. Если же они продолжают беспокоить человека, следует провести повторную диагностику для подтверждения врачебного заключения.
Диагностика и лечение заболеваний поджелудочной железы
Для диагностики панкреатита применяются такие методы, как:
- УЗИ;
- Биохимический анализ;
- Рентгенография;
- Магнитно-резонансную и компьютерную томографию;
- Ангиография;
- Лапароскопия.
В зависимости от степени тяжести заболевания применяют два вида терапии. Лечение поджелудочной железы может быть радикальным и консервативным.
Консервативное лечение начинается с очищения от токсинов внутривенно вводят большое количество жидкости (3 — 6 л/сут) с электролитами (плазмосорбция и гемосорбция). Показано голодание пациента на начальном этапе лечения. Постельный режим, холод на живот; применяют средства, снимающие боли, вплоть до наркотиков. Применяют антибиотики.
Устраняется спазм гладкой мышечной ткани и осуществляется декомпрессия желудка посредством назогастрального зонда.
Для консервативного лечения применяются препараты, угнетающие синтез белка и образование ферментов в поджелудочной железе. Используются также Соматостатин, снижающий панкреатическую секрецию.
Радикальная терапия осуществляется при помощи лапароскопии — операции через небольшой разрез и с использованием эндоскопа— аппарата для визуального наблюдения за ходом процесса. Могут быть установлены дренаж для удаления ядовитых веществ или проведена частичная резекция (удаление) органа.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов
Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Причины болезни поджелудочной железы
Развитие патологических процессов в поджелудочной железе может оставаться незамеченным в течение нескольких месяцев и даже лет. Так как орган постепенно теряет свои функции, болезнь непременно даст о себе знать. Спровоцировать воспаление и вызвать приступ способны некоторые факторы:
- употребление алкоголя;
- желчнокаменная болезнь;
- избыточный вес;
- вирусные гепатиты;
- отравления;
- наследственность.
Симптомы панкреатита у мужчин могут иметь различную степень выраженности, все зависит от характера течения заболевания. Например, при хронической патологии проявления вызываются нарушением кровоснабжения и питания клеток, при острой — отмиранием и воспалением тканей. Неспецифические симптомы панкреатита связаны с интоксикацией организма, вызванной распадом железы.
Как выявить заболевание?
Первые признаки панкреатита у мужчин различны. Проще обнаружить их при острой форме недуга (соответственно, и правильно организовать процесс лечения) чем в хроническом случае.
У мужчин панкреатит, чаще всего, развивается в острой форме. Обусловлена такая закономерность тем, что употреблять алкоголь больше «любят» мужчины, а не женщины. Но симптомы проявления болезни одинаковы для представителей обоих полов.
Наиболее явные признаки:
- Сильная боль вверху живота, которая «опоясывает». Если форма панкреатита острая, то боль при этом очень сильная и терпеть её непросто. Больной стремится найти позу, в которой боль будет не так сильно проявляться. Когда форма хроническая, болевые ощущения несколько приглушенные, но все равно ощутимые.
- Тошнота и рвота, унять которые практически невозможно. После рвотного приступа облегчения больной не чувствует.
- Гипертермия, иногда – лихорадка.
- Активный метеоризм («газы»).
- Сыпь на коже как результат аллергии.
- Слабость и головокружение, иногда – дрожь конечностей.
- Нарушение стула. Часто бывает так называемый «жирный» понос или и вовсе запор.
- Вес больного снижается, так как из-за пониженного аппетита ест он мало. Да и полезные вещества из употреблённой пищи усваиваются хуже.
- Пожелтение кожи.
Вышеперечисленные симптомы нельзя назвать ведущими при постановке диагноза. Необходимо создание семейного анамнеза, который может более точно подтвердить или опровергнуть врожденную форму заболевания. Для окончательной постановки диагноза проводят ряд исследований:
- анализ крови (общий и биохимический);
- анализ мочи;
- ультразвуковое обследование брюшной полости;
- эндоскопия желчного пузыря и его протоков («глотание шланги»);
- компьютерная томография: на «фото», полученных в результате можно рассмотреть все участки органов.
- холангиопанкреатография – «изображение» органов в разрезе.
Причины возникновения
Очень часто панкреатит возникает в связи с излишним употреблением алкоголя. Стоит отметить, что алкоголь не только существенно ухудшает функционирование поджелудочной, но и печени, мозга, желудка и других органов.
Однако, алкоголь – далеко не единственная причина развития недуга. Зачастую панкреатит появляется в связи с наличием камней в желчном пузыре. Кроме того, недуг может развиваться и вследствие заболеваний разнообразной природы. Иногда обусловить появления болезни могут осложнения после перенесенных операций, травмы или ранения.
Недуг может возникать и как результат генетической предрасположенности. Спровоцировать болезнь могут и аллергические реакции какого-либо рода.