Симптомы и лечение острого и хронического пиелонефрита во время беременности, последствия воспаления почек для ребенка
Содержание:
- Лечение и родоразрешение
- Как лечить пиелонефрит у беременных?
- Прогнозы и отдалённые последствия
- Что такое пиелонефрит и чем он опасен для беременных?
- Причины и механизм развития заболевания
- Диагностика гестационного пиелонефрита
- Методы лечения
- Лечение пиелонефрита у беременных
- Диагностика болезни
- Профилактика пиелонефрита во время беременности
Лечение и родоразрешение
Лечением гестационного пиелонефрита занимается врач акушер-гинеколог совместно с урологом (нефрологом). Все будущие мамы с острым процессом или обострением хронического подлежат обязательной госпитализации.
Немедикаментозная терапия Первым этапом в лечении является восстановление пассажа мочи с помощью следующих мер:
- Постельный режим Горизонтальное положение и тепло улучшают кровоток в почках и препятствуют застою мочи в почечных лоханках и мочеточниках. Постельный режим назначается на период в 5 – 7 дней (до исчезновения симптомов интоксикации и снижения температуры). При одностороннем процессе женщину укладывают на здоровый бок с согнутыми коленями и несколько поднимают ножной конец кровати. В таком положении матка отклоняется от воспаленной почки и уменьшается давление на мочеточник. В случае двухстороннего пиелонефрита будущей маме рекомендуется принимать (от 3 до 5 раз в день) коленно-локтевое положение, при котором также матка отклоняется и перестает давить на почки и мочеточники.
- Диета При воспалении почек показано обильное кислое питье, до 3 литров в сутки. Целебными свойствами обладают клюквенный и брусничный морсы, отвар (настой) из листьев толокнянки, брусники, хвоща полевого, овса, шиповника, ромашки аптечной. Следует исключить чай, кофе, сладкие газированные напитки, шоколад, жирные, жареные и острые блюда, копчености и соленья, фаст-фуд. Пища должна быть запеченной, тушенной или отварной.
Медикаментозное лечение
- Антибиотикотерапия Основой терапии заболевания является назначение антибактериальных препаратов. В первые 12 недель назначается ампициллин, оксациллин или пенициллин. Во втором триместре допускается введение антибиотиков цефалоспоринового ряда (кефзол, клафоран) и макролидов (джозамицин, ровамицин) продолжительность до 7 – 10 дней.
- Нитрофураны Начиная со второго триместра к антибиотиками добавляются уроантисептики или нитрофураны (5-НОК, нитроксолин, фурадонин, невиграмон).
- Спазмолитики и десенсибилизирующие препараты Из десенсибилизирующих средств назначаются супрастин, кларитин, в качестве спазмолитиков – но-шпа, папаверин, баралгин. Кроме того, показан прием седативных препаратов (экстракт валерианы или пустырника).
- Мочегонные препараты Для усиления действия антибиотиков назначаются диуретики в малой дозировке (дихлотиазид, фуросемид).
- Инфузионная терапия С целью дезинтоксикации внутривенно капаются реополиглюкин, гемодез, солевые растворы.
- Витамины и препараты железа
Оперативное лечение В случае безуспешности консервативного лечения выполняется хирургическое вмешательство:
- катетеризация мочеточников;
- нефростомия, декапсуляция или резекция почки, а в тяжелых случаях и удаление почки при возникновении гнойно-деструктивного воспаления (апостематозный нефрит, карбункул или абсцесс почки).
Показания к оперативному вмешательству:
- эффект отсутствует после проведения антибиотикотерапии (1 – 2 суток), плюс нарастают признаки интоксикации и воспаления (увеличение лейкоцитоза, СОЭ, креатинина);
- обструкция (закупорка) мочевыводящих путей камнями.
Родоразрешение
Родоразрешение при гестационном пиелонефрите рекомендуется через естественные родовые пути. В план ведения родов входит назначение спазмолитиков, обезболивающих препаратов и профилактика гипоксии плода. Кесарево сечение проводится только по строгим акушерским показаниям.
Как лечить пиелонефрит у беременных?
Если у будущей мамы замечены симптомы, характерные для воспаления почек, следует без промедлений обратиться за помощью к врачу. Своевременная диагностика и качественное лечение снижают риск аномального развития плода, исключают вероятность прерывания беременности.
В первую очередь женщинам рекомендуется так называемая позиционная терапия. Она нацелена на уменьшение сдавливания мочеточников и ускорение оттока мочи. Будущим мамам не рекомендуется спать на спине, лучше предпочесть вариант на левом боку. В течение дня следует занимать коленно-локтевую позу и оставаться в таком положении не менее 10 минут. В это время можно читать книгу, работать на компьютере или играть со старшим ребенком.
Терапия гестационного пиелонефрита также подразумевает изменение питьевого режима. Если нет серьезных отеков и высокого АД, количество потребляемой в сутки жидкости можно увеличить до двух-трех литров. Это может быть самая обычная негазированная вода, компоты или кисели. От крепкого чая и кофе лучше на некоторое время отказаться.
Многие мочегонные травы при беременности категорически противопоказаны. Запрещено употреблять толокнянку, солодку, петрушку. Лучше пить клюквенные/брусничные морсы, заваривать листья березы. Настоящая находка для многих женщин в положении с таким диагнозом — отвар овса. Это средство не повышает тонус матки, но оказывает противовоспалительное действие и предотвращает запоры. Для его приготовления необходимо взять стакан крупы, залить литром воды, прокипятить на медленном огне около двух часов, а затем процедить. Отвар следует пить трижды в день перед непосредственным приемом пищи.

Прогнозы и отдалённые последствия
Опасность пиелонефрита состоит не только в неприятных ощущениях, которые он вызывает, но и в отдалённых последствиях. Они могут негативно сказаться как на здоровье матери, так и на ещё не рождённом малыше. Именно поэтому ведущие акушеры-гинекологи страны советуют избавиться от болезни до планирования беременности. Желательно пройти курс профилактических мероприятий и полностью изменить свой образ жизни за полгода перед зачатием ребёнка. Так можно избежать неожиданного рецидива болезни и полностью обезопасить себя и своего малыша от действия патогенных микроорганизмов, которые могут с током крови попасть в организм плода.
Последствия для женщин
Пиелонефрит — заболевание, которое может вызывать почечную недостаточность у совершенно здорового человека. Организм беременной женщины является довольно уязвимой мишенью для различного рода инфекций. При появлении первых признаков пиелонефрита стоит обратиться в стационар, потому что при необходимости хирургического вмешательства нужно будет пройти множество обследований, а также выбрать методику оперативного разрешения проблемы.
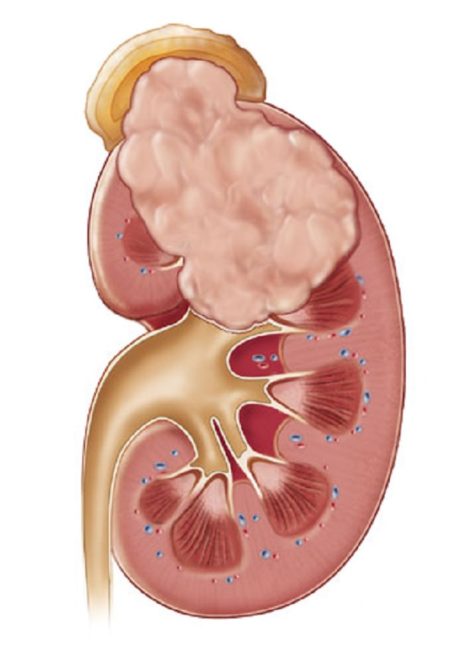
Формирование гнойных очагов часто встречается при пиелонефрите
Основные осложнения пиелонефрита у беременных женщин:
- мелкие гнойничковые образования в ткани почек;
- карбункулы и околопочечная флегмона;
- гнойное расплавление клетчатки органов малого таза;
- гестозы и токсикозы;
- гипертонический криз;
- отёчный синдром;
- инфекционно-токсический шок;
- септическая интоксикация организма;
- острая недостаточность почечного аппарата;
- невынашивание беременности;
- преждевременные роды.
Угроза для малыша
Ребёнок находится в материнском организме в течение всего периода внутриутробного развития. Соответственно, всё, что происходит с женщиной, так или иначе сказывается на её малыше. Последствия перенесённого заболевания очень опасны: происходит недоразвитие систем и органов, ребёнок не набирает вес, а при рождении не может дышать самостоятельно. Чаще всего поражаются сердечно-сосудистая и бронхолёгочная системы, головной мозг. Таких детей необходимо длительное время держать в отделении реанимации новорождённых.
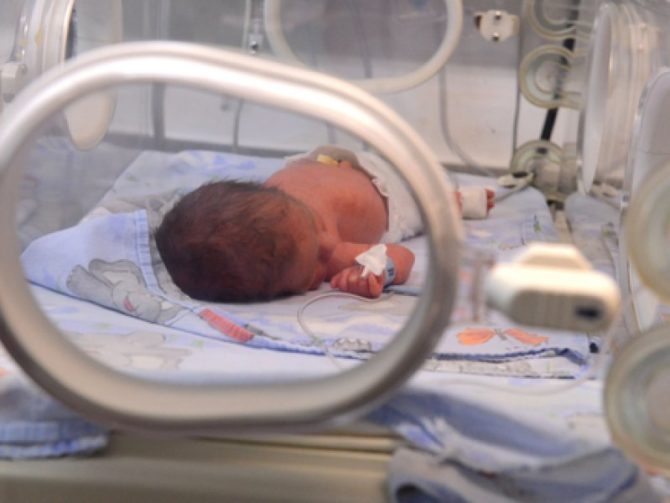
В реанимации можно стабилизировать состояние ребёнка
Основные последствия пиелонефрита во время беременности для плода:
- гипоксия: недостаток кислорода негативно влияет на формирование нервной системы;
- задержка роста: из-за недостаточного питания тканей ребёнок растёт гораздо медленнее установленной нормы;
- желтушность кожных покровов: жёлто-оранжевый цвет кожи и слизистых свидетельствует о нарушениях в системе кроветворения;
- инфицирование околоплодных вод: приводит к заражению ребёнка патогенными микроорганизмами;
- преждевременные роды с длительным безводным периодом: отошедшие воды больше не создают благоприятную среду для ребёнка;
- внутриутробная гибель плода.
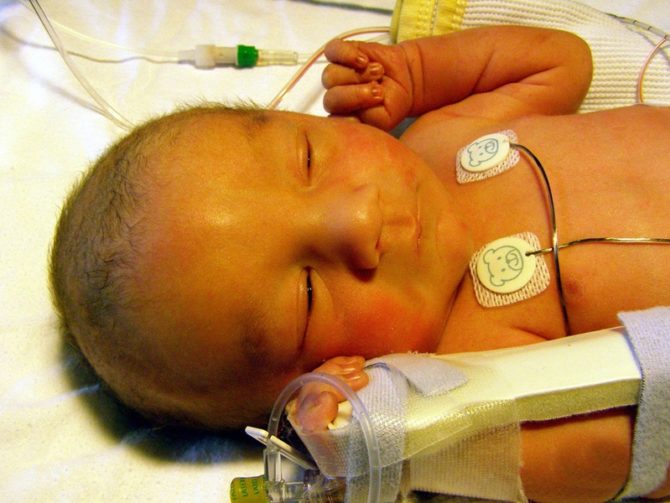
Желтуха новорождённых — частое последствие пиелонефрита
Ведение беременности и роды при пиелонефрите
Диагноз пиелонефрита во время беременности не является приговором. При правильном и своевременном приёме лекарственных средств возможно выздоровление или выход в стадию ремиссии через несколько недель. Физиотерапия также способствует улучшению работы мочеполовой системы. Будущая мама должна регулярно сдавать следующие анализы в поликлинике:
- общие анализы крови и мочи;
- бактериоскопический посев кала;
- биохимический анализ мочи;
- бактериоскопический посев мочи.
При неосложнённом течении беременности с пиелонефритом лёгкой степени женщины могут родить самостоятельно и доносить плод до нужного срока. Если же состояние будущей мамы стремительно ухудшается, можно вызвать преждевременные роды на допустимых сроках с помощью стимуляции матки уколами окситоцина. Кесарево сечение при пиелонефрите проводится только в экстренных случаях острой почечной недостаточности, так как высок риск внутриутробного инфицирования плода при полостной операции.
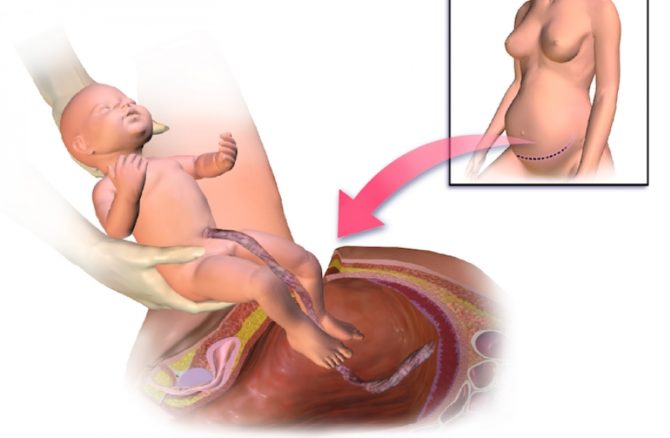
Операция кесарева сечения при пиелонефрите практически не используется
Что такое пиелонефрит и чем он опасен для беременных?
Пиелонефрит – это воспалительный процесс, поражающий почки. Как правило, он затрагивает канальцевую систему органа, в первую очередь поражается почечная лоханка, чашечки и паренхима органа. Пиелонефрит является очень распространенным заболеванием среди взрослых и детей, но у молодых женщин он встречается чаще.
Существует несколько классификаций недуга, которые основаны на различных характеристиках болезни:
- по характеру течения: острый, хронический, обострение хронического пиелонефрита;
- по месту расположения: односторонний и двусторонний;
- по способу проникновения микробов: восходящий (встречается чаще всего) и нисходящий.
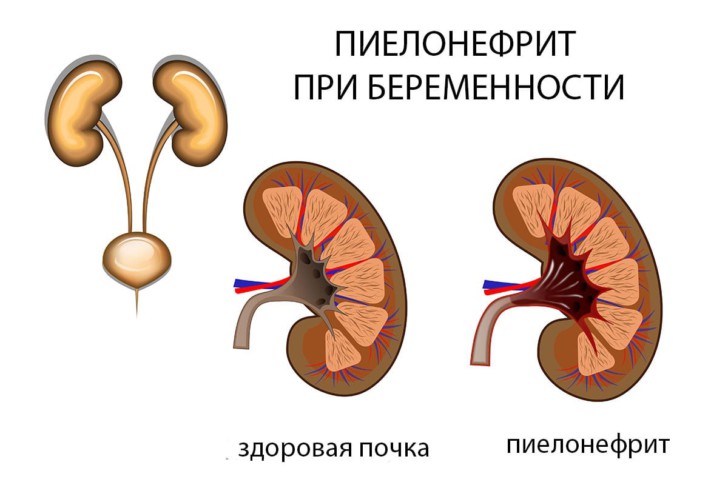
Острый пиелонефрит, в свою очередь, бывает серозным или гнойным. Хронический делится на латентную, гипертензивную, анемичную, азотемичную, бессимптомную формы.
У женщин в интересном положении повышается нагрузка на почки. Инфекция в мочевыделительных органах легко может распространиться на эмбрион, а также повлиять на протекание беременности вплоть до потери ребенка.
Причины и механизм развития заболевания
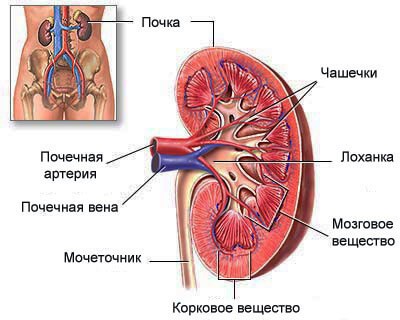
Механизм развития
Отчего пиелонефрит так часто возникает во время беременности? Основным предрасполагающим фактором является механический. Растущая матка сдавливает соседние органы, особенно мочеточники, что нарушает отток мочи из чашечно-лоханочной системы почек, она задерживается там и служит благоприятной питательной средой для роста и размножения инфекционных агентов. В связи с этим пиелонефрит чаще развивается во втором и третьем триместрах беременности.
Второй момент, который предрасполагает развитию заболевания, являются гормональные и гуморальные изменения в организме, связанные с беременностью. Вследствие этих факторов верхние мочевые пути претерпевают анатомические изменения (гипотония, гипокинезия, дискинезия чашечно-лоханочной системы). В частности под влиянием гормона беременности – прогестерона, который призван расслаблять не только мускулатуру матки, но и все остальные гладкие мышцы внутренних органов, мочеточники расширяются, удлиняются и искривляются с перегибами, петлеобразованием. Кроме того, ослабляется связочный аппарат почек, что увеличивает нефроптоз.
В-третьих, возросший уровень эстрогенов у беременных дает толчок к росту патогенной флоры, в первую очередь кишечной палочки. Также не стоит забывать и о несколько сниженном иммунитете в гестационный период – что предупреждает отторжение плода материнским организмом как чужеродного объекта.
Гораздо чаще пиелонефритом болеют первобеременные женщины. В 93% случаев в воспалительный процесс вовлекается правая почка из-за декстраротации беременной матки и анатомических особенностей правой яичниковой вены.
Факторы риска
Спровоцировать возникновение заболевания у беременных могут определенные факторы:
- предшествующая инфекция мочевыводящих путей (цистит, уретрит, бессимптомная бактериурия либо бессимптомная бактериоспермия партнера);
- аномалии развития мочевыделительной системы;
- мочекаменная болезнь (почечные конкременты усугубляют застой мочи в лоханках почки, что приводит к активизации условно-патогенной флоры и развитию воспалительного процесса);
- воспаления женских половых органов (чаще всего это кольпит и вульвовагинит);
- бактериальный вагиноз;
- низкий уровень жизни (плохое питание и условия проживания, тяжелое и вредное производство);
- сахарный диабет;
- хроническая экстрагенитальная патология (болезни щитовидной железы, сердечно-сосудистые заболевания, эндокринные расстройства).
В послеродовом периоде
В первые дни после родов риск возникновения заболевания значительно возрастает, чему способствуют появление новых факторов:
- сокращение (инволюция) матки происходит медленно, что в первые 5 – 6 суток послеродового периода создает компрессию (сдавление) мочеточников;
- сохранение в материнском организме прогестерона (до трех месяцев), что поддерживает дилатацию (расширение) мочеточников и уретры;
- осложнения послеродового периода (поздние кровотечения вследствие гипотонии матки или остатков последа);
- воспаление половых органов;
- урологические расстройства, обусловленные острой задержкой мочи или длительной катетеризацией мочевого пузыря (в первые 2 часа после родов).
Степени риска
гестозовпреэклампсии и эклампсии
- 1 степень (низкий риск) Данная степень риска присваивается беременным с неосложненным пиелонефритом, который впервые появился в гестационный период. При оказании своевременного и адекватного лечения серьезная угроза здоровью матери и плода минимальна. Течение беременности и родоразрешение без осложнений.
- 2 степень (умеренный риск) В анамнезе женщины имеется хронический пиелонефрит, который до 30% случаев становится причиной осложненного течения беременности. Если осложнения не развиваются, то течение беременности и роды завершаются благоприятно, в противном случае возможны преждевременные роды или выкидыши.
- 3 степень (высокий риск) Высокий риск пиелонефрита присваивается женщинам, у которых течение болезни осложнилось почечной недостаточностью и артериальной гипертензией, либо возникло воспаление единственной почки. Дальнейшее пролонгирование беременности противопоказано.
Диагностика гестационного пиелонефрита
Для диагностики пиелонефрита будущим мамам назначают такие обследования:
- Анализ мочи. О воспалении почек свидетельствует патологическое увеличение числа лейкоцитов в образце мочи, обнаружение белка и бактерий.
- Анализ крови. Гестационный пиелонефрит сопровождается возрастанием числа лейкоцитов в крови и изменением СОЭ.
- УЗИ. Ультразвук поможет оценить состояние почек, обнаружить признаки расширения почечных лоханок и другие проявления пиелонефрита.
При подтверждении диагноза воспаления почек проводят также дополнительные анализы. Для определения разновидности патогенных бактерий выполняют посев мочи на флору и на чувствительность к некоторым антибиотикам
По результатам анализа врач сможет назначить наиболее эффективный антибактериальный препарат, что особенно важно при беременности, ведь для будущей мамы излишний прием лекарств небезопасен
В некоторых случаях у беременных диагностируется бессимптомная бактериурия. В этом случае анализы показывают наличие бактерий в моче, но никакие симптомы не проявляются. Подобное состояние также требует обязательного лечения, ведь в противном случае возможно инфицирование плода с появлением сопутствующих тяжелых осложнений.
Методы лечения
Как только у беременной женщины диагностируется гестационный пиелонефрит лечение должно начинаться незамедлительно. Независимо от того в какой стадии находится заболевание лечение беременной женщины должно проводится только в условиях стационара.
Лечение назначается только после тщательной диагностики
В этот период подбору лекарственных препаратов оказывается пристальное внимание. Все лекарства должны быть полностью безопасными, как для женщины, так и плода
Лечение должно быть комплексным и включать в себя следующие препараты:
- лекарственные средства, которые направлены на уничтожение патогенной флоры в мочеполовой системе;
- успокоительные препараты;
- средства, направленные на укрепление иммунитета;
- дезинтоксикацию;
- противовоспалительные лекарственные препараты;
- средства для активизации кровообращения в органах малого таза;
- обезболивающие препараты.
 Лечение подбирается комплексно, в том числе и для укрепления иммунитета
Лечение подбирается комплексно, в том числе и для укрепления иммунитета
Кроме всех перечисленных выше лекарственных средств в обязательном порядке назначается антибактериальная терапия, без которой избавиться от патологии невозможно.
Кроме медикаментозных препаратов для лечения пиелонефрита могут приниматься средства народной медицины. Но делать это самостоятельно категорически запрещено, так как неправильно подобранное лечение может оказать пагубное воздействие на организм не только матери, но и ребенка. Бывают ситуации, когда у беременной женщины отток урины сильно затруднен. В таком случае единственным выходом является установка дренажа.
В процессе лечения обязательно нужно придерживаться определенной диеты, все нюансы которой сможет объяснить только лечащий врач. В такой ситуации категорически запрещается употреблять в пищу следующие продукты:
- специи;
- пряности;
- чеснок;
- лук;
- острые и жареные продукты питания;
- мандарины;
- уксус.
 Обязательно необходимо соблюдать диету и исключить из употребления вредную пищу
Обязательно необходимо соблюдать диету и исключить из употребления вредную пищу
Кроме всех перечисленных продуктов следует обязательно избегать употребления всего, что могло бы раздражать слизистую мочевыводящих органов.
В процессе лечения меню должно составляться лечащим врачом или профессиональным диетологом. Только таким образом можно добиться результатов за короткий промежуток времени. Рацион должен состоять из некислых овощей и фруктов, кисломолочной продукции, злаковых круп, а также постного мяса.
Гестационный пиелонефрит при беременности является серьезной и опасной патологией, которая при несвоевременной диагностике и неправильно назначенном лечении может угрожать жизни и здоровью не только матери, но и ребенка. Поэтому нужно внимательно относиться к своему здоровью и ни в коем случае не игнорировать возникающие симптомы.
 Коленно-локтевая поза поможет беременным в борьбе с патологией
Коленно-локтевая поза поможет беременным в борьбе с патологией
Кроме медикаментозного метода лечения для избавления от патологии беременным рекомендуется находиться в колено-локтевой позе около 5 раз в день приблизительно по двадцать минут.
В том случае если не один из перечисленных выше методов не приносит никаких результатов, а самочувствие с каждым днем все ухудшается, то в таком случае единственным выходом из сложившейся ситуации является хирургическое вмешательство. Для этого врачи прибегают к катетеризации мочеточников. В том случае если у женщины имеется подозрение на развитие абсцессов или карбункула, то в таком случае показано эндоскопическое или полостное вмешательство.
Лечение пиелонефрита у беременных
Если будущая мать заподозрила у себя проблемы с почками, ей нужно сразу же записаться на прием к урологу. Самостоятельно вылечить пиелонефрит практически невозможно, это грозит тяжелыми последствиями для плода и самой женщины. Не стоит опасаться, что терапия повредит малышу, ведь ее отсутствие гораздо хуже скажется на развитии ребенка.
Терапия зависит от срока беременности. Врачи назначают разные лекарственные препараты в зависимости от срока, это обусловлено их возможным воздействием на плод.
Совместно с медикаментозным лечением пациентке важно соблюдать диету. Пить нужно не меньше 2 литров в день
Необязательно выпивать именно воду, можно заменить ее морсами, отварами трав, компотами.
Если в мочевыделительных органах образовались гнойные очаги – абсцессы, то потребуется оперативное вмешательство. Удаляется или пораженная часть органа, или весь орган целиком. Перед операцией доктор решает, можно сохранить беременность или лучше ее прервать. Менее радикальным способом терапии является катетеризация мочеточников. Она позволяет улучшить отток мочи и уменьшить воспаление.
Врачи рекомендуют выполнять специальные упражнения, которые помогают снизить нагрузку на почки. Например, пациентке предписывается вставать на четвереньки на 10 минут 5–6 раз. Лежать разрешается только на здоровом боку, подложив под ноги подушечку.
Хронический пиелонефрит допускает терапию в домашних условиях. Острая форма и обострение хронической предполагают немедленную госпитализацию и лечебные мероприятия в условиях стационара.
В первом триместре

Урологическое воспаление лечится только антибиотиками. Невозможно избавиться от патогенных микроорганизмов без применения таких препаратов. Многие мамы пугаются, когда врач назначает столь мощные средства, и их страхи оправданы, ведь в первом триместре еще не успел сформироваться плацентарный барьер, а значит, любые вещества, попадающие в материнский организм, проникнут и в тело эмбриона. Страшиться не стоит, ведь существуют препараты, которые не причиняют вреда ребенку.
В таблице представлена информация о разрешенных в первом триместре лекарствах:
| № п/п | Название | Действующее вещество | Принцип действия |
| 1 | Ампициллин | Ампициллин – антибиотик из группы полусинтетических пенициллинов | Подавляет синтез клеточной стенки бактерий. Эффективен против стафиллококков, стрептококков, энтерококков. |
| 2 | Амоксиклав | Амоксициллин, клавулановая килота | Обладает широким антибактериалтным действием по отношению к грамположительным и грамотрицательным микроорганизмам. |
| 3 | Но-Шпа (см. также: разрешен ли препарат «Но-шпа» в первом триместре беременности?) | Дротаверин | Обезболивающее, оказывает спазмолитическое воздействие на гладкую мускулатуру. |
| 4 | Парацетамол | Парацетамол | Анальгетик, антипиретик, обладает слабым противовоспалительным и жаропонижающим воздействием. |
Ни в коем случае нельзя назначать препараты группы фторхинолонов, например Нолицин. Также запрещено лечить беременную женщину тетрациклинами (Окситетрациклин, Хлортетрациклин), Бисептолом, Левометицином.
Во втором триместре

Во втором триместре список препаратов, разрешенных для лечения гестационного пиелонефрита, значительно расширяется. Это объясняется несколькими причинами. Во-первых, уже сформировалась плацента, которая способна защитить плод. Во-вторых, активная закладка органов закончена, плод сформирован и продолжает расти и развиваться.
В таблице представлен список разрешенных на втором триместре препаратов:
| № п/п | Название | Действующее вещество | Принцип действия |
| 1 | Цефазолин | Цефалоспориновый антибиотик | Активен по отношению к грамположительным аэробным микроорганизмам, но бесполезен по отношению к анаэробам. |
| 2 | Супракс | Цефиксим | Угнетает синтез клеточной мембраны микробов. |
| 3 | Нитроксолин | Производное 8-оксихинолина | Ингибирует синтез бактериальной ДНК. |
| 4 | Сумамед | Азитромицин | Антибиотик группы макролидов-азолидов, подавляет синтез белка микроба. |
| 5 | Эритромицин | Антибиотик группы макролидов | Аналогичен Сумамеду. |
| 6 | Спазмалгон | Метамизол натрия, Питафенон, Фенпивериния бромид | Болеутоляющее, жаропонижающее, противовоспалительное, спазмолитическое действие. |
| 7 | Баралгин | Метамизол натрия | Анальгетик, антипиретик. |
В третьем триместре

В третьем триместре разрешено принимать практически все те препараты, которые допустимы на более ранних сроках, однако есть исключения. Антибиотики из группы цефалоспоринов можно пить только до 36 недели. Позже они могут негативно повлиять на родовую деятельность матери и спровоцировать возникновение опасной ситуации для плода перед и во время родов. К цефалоспоринам относятся Цефазолин и Супракс.
Диагностика болезни
1. Проверить симптом Пастернацкого – болезненность при постукивании пальцами в области поясницы поочерёдно с двух сторон.
2. Клинический анализ крови с лейкоцитарной формулой.
Наблюдается повышение лейкоцитов и СОЭ, указывающее на развитие в организме инфекционно-воспалительного процесса.
Также важен уровень лимфоцитов — клеток иммунного ответа организма на болезнетворные микроорганизмы.
3. Биохимический анализ крови.
Обнаружение мочевины в крови больше 8,3 ммоль/л говорит о нарушении работы органа.
Высокий уровень альбумина может указывать на наличие хронического заболевания почек.
4. Общий анализ мочи с микроскопией осадка.
Могут быть обнаружены клетки почечного эпителия (при поражении паренхимы), переходного эпителия; зернистые цилиндры (при разрушении эпителиальных клеток почечных канальцев), лейкоцитарные и гиалиновые цилиндры.
Также будет повышено количество лейкоцитов (при наличии воспаления), эритроцитов (при кровотечении в мочевой системе).
Могут быть найдены оксалаты кальция, значительное количество слизи, гной. А обнаружение нитритов говорит об активном протекании инфекции в мочевом пузыре.
5. Сдать анализ мочи по Нечипоренко для выявления или подтверждения скрытого воспаления в почках.
6. Сдать бак посев мочи с антибиотикограммой для определения вида возбудителя инфекции и антибиотика, которым можно убить патогенные микроорганизмы.
7. При острой форме болезни проводиться УЗИ почек с целью оценки их состояния и размеров, степени изменения структуры тканей, обнаружения камней и пр.
При хроническом течении недуга ультразвуковое исследование малоинформативно.

Бессимптомная бактериурия при беременности – не шутки!
Часто беременные женщины игнорируют появление бактерий в моче при отсутствии других каких-либо жалоб. Суждение: «Я же хорошо себя чувствую, значит, заболевание не серьезное/не опасное. Надо доверять своему организму и интуиции», — в корне не верно! При отсутствии лечения бактериурия переходит в пиелонефрит, что становиться причиной внутриутробного инфицирования и задержки развития малыша.
Своевременная и правильная антибактериальная терапия поможет избежать возникновения осложнений и даже спасти жизнь ребёнку.
Профилактика пиелонефрита во время беременности
Чтобы пиелонефрит не беспокоил будущую маму, ей необходимо соблюдать профилактические правила, которые заключаются в:
- Умеренной физической активности. Ежедневно нужно гулять на свежем воздухе не менее 1 часа;
- Занятиях специальной гимнастикой. Найти курсы для беременных сегодня можно практически в каждом фитнес-центре. Благодаря физическим упражнениям, можно укрепить спинные мышцы, улучшить тонус внутренних органов и, тем самым, предотвратить воспалительные процессы в почках;
- Если до беременности женщина уже болела почечными заболеваниями, то, уже с ранних сроков, ей нужно соблюдать диету, которая способствует оттоку мочи;
- Необходимости соблюдения питьевого режима;
- Опорожнении мочевого пузыря не реже, чем каждые 3-4 часа.
Только внимательно относясь к своему здоровью и соблюдая профилактику пиелонефрита, беременная может предотвратить развитие заболевания. Но, если все же его симптомы появились, необходимо как можно быстрее посетить врача и предпринять необходимые меры для устранения патологии.
- Как определить внематочную беременность?
- Плохой анализ мочи при беременности
- Как лечить ГРИПП при беременности?