Перитонит
Содержание:
Симптомы и первые признаки
К местным симптомам перитонита у взрослых можно отнести:
- болевой синдром;
- напряжение мышц живота;
- признаки раздражения брюшины, обнаруживаемые при диагностике.
К общим симптомам перитонита можно отнести:
- повышение температуры тела;
- частая рвота;
- учащённое биение сердца;
- низкие показатели АД;
- снижение диуреза;
- сухость кожи и заострённые черты лица;
- повышенная кислотность;
- спутанность сознания.
Внешние проявления перитонита зависят от симптомов того заболевания, которое стало причиной перитонита, и могут сильно варьировать. Но все-таки, в зависимости от времени, которое прошло от начала воспаления, условно выделяют несколько стадий перитонита.
У взрослых острый перитонит имеет несколько фаз развития:
- Реактивная фаза, длится от 12 до 24 часов;
- Токсическая фаза, длительность от 12 до 72 часов;
- Терминальная фаза, наступает после промежутка от 24 до 72 часов от начала заболевания и длится несколько часов.
Первая стадия
Первая стадия – реактивная – первые сутки развития заболевания. Характеризуется выраженными местными проявлениями. Как правило, боль возникает внезапно, в четко определенной области. Появление и характер боли иногда сравнивают с ощущениями при ударе кинжалом. В это время эпицентр боли определяется, как правило, в области пораженного органа, например, при разрыве червеобразного отростка – в правой нижнебоковой зоне, прободении язвы желудка – левой подреберной области и/или в эпигастральной области. Боль очень интенсивная, с тенденцией к распространению. Часто боль постоянная, но иногда возникает симптом мнимого благополучия. При этом болевые ощущения становятся менее интенсивными, больные успокаиваются. Через 2-3 часа боль появляется снова.
Характерен внешний вид больного – кожа бледная, иногда серо-землистого или синюшного оттенка, покрыта холодным потом, на лице выражение страдания. Больной всячески пытается облегчить страдания – принимает вынужденное положение на спине или на боку с приведенными к животу ногами, пытается при дыхании не надувать живот, сдерживает кашель.
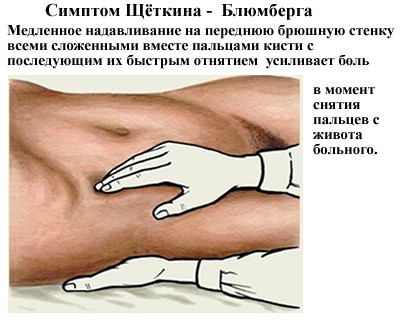
Напряжение мышц настолько выражено, что говорят о доскообразном животе. Как правило, ощупывание живота вызывает значительные болевые ощущения. При перитоните боль усиливается при быстром отнятии руки после надавливания на живот. Этот признак настолько типичный, что был выделен в отдельный симптом – симптом Щеткина-Блюмберга. У больного возможно возникновение многократной рвоты, которая не приносит облегчение, ложных позывов на мочеиспускание, дефекацию. Уже на этой стадии проявляются такие симптомы отравления организма, как повышение температуры тела до 38 градусов, ознобы, частый слабый пульс, сухость языка, щек, выраженная жажда.
Вторая стадия
Вторая стадия перитонита – токсическая – характеризуется более тяжелым общим состоянием с выраженными симптомами отравления организма. Развивается через 24-72 часа от начала заболевания.
При этом местные проявления, такие как боль в животе, напряжение мышц передней брюшной стенки, выражены слабо или вообще отсутствуют. Черты лица заостряются на фоне выраженной бледности губ, кончик носа, ушные мочки, ногти становятся синюшными. Руки и ноги холодные на ощупь. Развивается нарушение сознания (сильное возбуждение, или чаще, полная безучастность). Периодически полная потеря сознания. Больной неподвижно лежит на спине, ощупывание живота не вызывает никаких ощущений. Беспокоит сухость во рту и жажда. Продолжается мучительная рвота, не приносящая облегчение.
Рвотные массы темно-бурые, с неприятным запахом. Резко снижено количество мочи вплоть до её отсутствия. Температура тела до 40-42 градусов, дыхание прерывистое, пульс частый, едва ощутимый.
Третья стадия
Третья стадия – необратимая или терминальная. Развивается спустя 3 суток от начала болезни и, к сожалению, через 2-3 суток заканчивается смертью.
Общее состояние крайне тяжелое. На этой стадии внешние проявления настолько характерны и сходны у всех заболевших, что их объединили под названием «лицо Гиппократа»: влажная бледно-синюшная кожа, запавшие щеки, заострившиеся черты лица. При ощупывании напряжение мышц живота отсутствуют, болевых ощущений нет. Отсутствует или резко нарушено дыхание, артериальное давление и пульс не определяются.
Как правило, в это время больные находятся в реанимационных отделениях в условиях искусственного обеспечения жизнедеятельности.
Лечение
Фото: medichelp.ru
Развитие перитонита является показанием к проведению срочной хирургической операции, цель которой заключается в устранении источника инфекции. Наиболее оптимальным оперативным доступом является срединная лапаротомия, позволяющая визуализировать всю брюшную полость. После вскрытия брюшной полости производится эвакуация экссудата. Далее осуществляется ревизия внутренних органов, чтобы установить причину развития перитонита. После обнаружения источника производится его ликвидация и надежная изоляция. В реактивной фазе перитонита допускаются радикальные операции, в том числе и наложение анастомозов, однако в терминальную фазу объем операции сводится к минимуму. После ликвидации источника развития перитонита выполняется санация брюшной полости, которая осуществляется с помощью промывания полости растворами антисептиков и изотоническими растворами. Объем используемых растворов составляет 4 – 6 литров, в запущенных случаях объем жидкости увеличивается до 8 – 10 литров. Далее выполняется дренирование брюшной полости, то есть устанавливаются дренажи к источнику перитонита и во все отлогие места брюшной полости. Завершается хирургическая операция зашиванием лапаротомной раны. Зашивание раны наглухо без дренажей используется лишь при наличии местного неотграниченного серозного перитонита, во всех остальных случаях осуществляется зашивание раны с использованием дренирования.
Из медикаментозных средств назначаются антибиотики для борьбы с патогенной микрофлорой. Как правило, используется не монотерапия, а комбинация из двух антибиотиков. Кроме того, предпочтение отдается антибактериальным средствам широкого спектра действия, которые оказывают влияние и на грамположительную, и на грамотрицательную флору. Используются следующие пути введения антибиотиков:
- местный (внутрибрюшной) – введение препарата осуществляется через дренаж;
- общий (например, внутривенное введение антибиотика) – данный путь введения позволяет достичь системное воздействие антибиотика на организм человека.
Также используется сбалансированная инфузионная терапия, благодаря которой достигаются следующие эффекты:
- восполнение дефицита ОЦК (объема циркулирующей крови);
- регуляция волемии и нормализация центральной гемодинамики;
- нормализация электролитного состава крови;
- нейтрализация метаболического ацидоза;
- восполнение энергозатрат.
Адекватное обезболивание необходимо в послеоперационном периоде, поскольку пациента беспокоят сильные боли. С этой целью используются нестероидные противовоспалительные средства с выраженной анальгезирующей активностью. При необходимости на помощь прибегают к более сильным препаратам – наркотическим анальгетикам.
Для нормализации микроциркуляции в органах и тканях, а также для профилактики тромбоэмболических осложнений могут использоваться такие препараты, как гепарин, фраксипарин, клексан и так далее.
Также при необходимости назначаются препараты, действие которых направлено на поддержание деятельности сердечно-сосудистой системы.
Острая фаза заболевания
 Острый перитонит
Острый перитонит
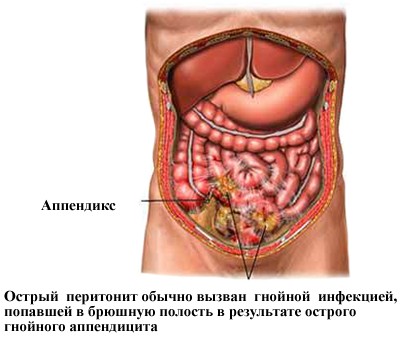
Острый перитонит – это такое заболевание, при обнаружении которого требуется срочная госпитализация. Если вовремя не оказать пациенту медицинскую помощь, то возможен летальный исход.
Способствует развитию этой формы недуга острый гнойный аппендицит, перфорации язвы желудка и кишечника. Различают следующие стадии острого перитонита:
- Реактивная. Длительность фазы составляет 12–24 часа. Проявляется острой болью, которая поражает весь живот. С максимальной интенсивностью болевой синдром воздействует в зоне первичного поражения. При реактивной стадии у пациента отмечается напряжение мышц живота, усиление боли при малейшей попытке сменить пользу, а спит он всегда в позе зародыша. Такое состояние в медицине получило название симптом Щёткина-Блюмберга. Острый панкреатит в реактивной фазе способствует возникновению озноба и лихорадки.
- Токсическая. Она длится 12–72 часа. Для неё характерно улучшение состояние пациента, но все это только кажется. У человека уменьшается выраженность болевого синдрома, уходит напряжённость живота, возникает состояние эйфории и заторможенности. У пациента заостряются черты лица, кожа имеет бледный оттенок. Возникает рвота, чувство тошноты. Перистальтика кишечника и мочевыделение снижаются. Острый перитонит в токсической стадии начинает формировать первые проявления обезвоживания организма – сухость во рту. Принимать жидкость человеку очень сложно по причине рвоты. При диагностировании токсической стадии перитонита смертность составляет 20%.
- Терминальная. Её симптомы начинают поражать человеческий организм спустя 24–72 часа после того, как сформировался вирусный перитонит. Её продолжительность не более нескольких часов. Возникают проявления в нарушении работоспособности всех органов и систем. Пациент находится в прострации и не понимает, что с ним происходит. Западают глаза и щёки, возникает землистый оттенок кожных покровов. Нередко такое состояние сопровождается рвотой гнилостными массами. Помимо представленных проявлений, у человека возникает холодный пот, тахикардия, одышка, резкое падение температуры, вздутие живота. Терапия на терминальной стадии недуга не даёт нужного эффекта, поэтому смертность при таком состоянии около 90%. Перитонит в терминальной фазе приводит к смерти на протяжении 24 часов от начала недуга.
 Симптом Щёткина-Блюмберга
Симптом Щёткина-Блюмберга
Как проявляет себя разлитой перитонит в острой фазе?
Острый разлитой перитонит служит осложнением различных болезней брюшной полости. К таким патологиям можно отнести:
- прободную язву желудка, кишечника;
- гнойный аппендицит;
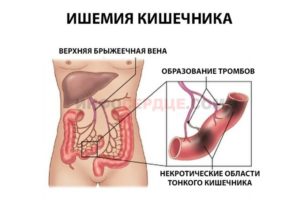
- тромбоз мезентериальных сосудов;
- абсцесс печени.
Причиной развития воспалительного процесса служит наличие в брюшине кишечной микрофлоры: кишечная палочка в комбинации со стрептококками, дизентерийной палочкой, стафилококками. Выделяют следующую классификацию перитонита:
- Прободной – имеется связь с прободной язвой желудка, толстых и тонких кишок, двенадцатипёрстной кишки.
- Жёлчный – причина его развития – это результат перфорации жёлчного пузыря.
- Септический – послеродовой.
- Пневмококковый – возникает при пневмонии и у пациентов с тяжёлым нефритом.
- Послеоперационный перитонит.
- Травматический – возникает по причине механических травм, ранения холодным и огнестрельным оружием.
Такое заболевание имеет следующие проявления:
- болевой синдром;
- резкое усиление боли при малейшем движении, кашель;
- бледные кожные покровы лица;
- падение артериального давления;
- нитевидный пульс.
В дальнейшем может происходить ослабление болей, особенно на момент накопления экссудата в брюшной полости. Отмечается отсутствие отхождения газов и фекалий, усиливается рвота и икота. В рвотных массах присутствуют остатки еды. Если заболевания находится на последней стадии, то рвота приобретает каловый характер.
Характеристика острого гнойного перитонита
Острый гнойный перитонит может возникать по следующим причинам:
- Воспалительное поражение любого из органов брюшной полости. К таким недуга можно отнести аппендицит, холецистит, воспаление внутренних половых органов у женщин, ущемлённая грыжа. В таком случае острый гнойный перитонит возникает по причине распространения инфекции из основного очага на брюшину.
- Прободение брюшных органов. К таким заболеваниям можно отнести прободную язву желудка, тонкой кишки. Результатом такого процесса становится инфицирование брюшной полости.
- Повреждение органов брюшной полости.
- Гематогенное распространение инфекции на брюшину из какого-то воспалительного очага. Острый гнойный перитонит наблюдается при ангине, остеомиелите, сепсисе.
Как проявляет себя недуг?
Внешние симптомы перитонита определяются с учётом проявлений того заболевания, которое способствовало возникновению воспалительного процесса в брюшной полости. Кроме этого, признаки представленного недуга помогают определить стадию, на которой происходит его развитие и тип.
Местные и общие проявления
Такое заболевание, как перитонит, имеет местные и общие проявления. К первым относят те, что служат реакций на раздражение брюшины. Эти признаки служат защитным механизмом, а место их сосредоточения зависит от площади и зоны патологического очага.
К местным проявлениям перитонита можно отнести:
- болевой синдром;
- напряжение мышц живота;
- признаки раздражения брюшины, обнаруживаемые при диагностике.
Болезненные ощущения
Болевой синдром – это один из первых проявлений перитонита. С учётом первопричины заболевания определяется характер и интенсивность боли. Максимальной выраженностью обладает та боль, что возникает при перфорации внутренних органов. Для такого случая она носит резкий, внезапный характер, а по силе напоминает удар кинжалом. Если выражаться медицинской терминологией, то такие боли называют кинжальными.
Интенсивность боли определяется воздействием и составом раздражающего компонента. С максимальной интенсивностью боль пронизывает человека при остром панкреатите. Причина такого состояния объясняется наличием ферментов, которые присутствуют в панкреатическом соке. Именно они и оказывают максимальный, сравнимый с ожогом, эффект на брюшную полость.
Сильный болевой синдром может способствовать обморочному состоянию. В некоторых случаях человек сильно перевозбужден. Боль ограничивает подвижность пациента, в результате чего он должен находиться на протяжении долгого времени в одной и той же позе. Дышать животом становится очень трудно.
 Боль в животе при перитоните
Боль в животе при перитоните
Вначале боль сосредотачивается и действует в поражённом очаге. Но спустя некоторое время она принимает разлитой характер. Такое состояние говорит о том, что воспалительный процесс начинает распространяться по брюшной полости. В это же время может наблюдаться обратный процесс: изначально разлитая боль будет реализовываться.
Болевой синдром при перитоните возникает по причине раздражения листков брюшины. Ведь для неё характерна богатая иннервация и чувствительность к различным видам раздражителей. Переход местной локализованной боли в разлитую связано с переходом воспаления с париетального листка брюшины на висцеральный.
Бывают случаи, когда боль меняет область сосредоточения, что указывает на переход воспалительного процесса. В сложившейся ситуации он носит не разлитой характер, а локализованный. Например, боль будет стихать на некоторое время, а во время похода в туалет усиливаться. Такие симптомы указывают, что патология затронула брюшину, которая покрывает мочевой пузырь
При диагностическом исследовании очень важно определить первичную локализацию болевого синдрома
Уход боли – это неблагоприятное развитие событий при перитоните. Причина такого процесса состоит в накоплении значительного количества жидкости в брюшной полости или парезе кишечника.
Напряжённое состояние мышц живота
Такой симптом очень часто сопровождается болевым синдромом. Возникает напряжение по причине рефлекторного сокращения мускулатуры живота. Напряжённое состояние мышц тоже соответствует зоне иннервации. Если присутствует максимальное напряжение, а все абдоминальные рефлексы исчезли, то такое состояние обусловлено прободением язвы. Используя медицинскую терминологию, такой живот называют «доскообразным». Обнаружить напряжение можно даже визуально без пальпации.
Мышечное напряжение может иметь локальный характер. Если имеет место выпотной жёлчный перитонит, то стенка живота становится плотной в зоне проекции жёлчного пузыря. Мышечная защита относится к ранним признакам перитонита. Такое состояние может возникать и исчезать. Отсутствует напряжённое состояние мышц живота у ослабленных и пожилых людей.
К общим проявлениям перитонита можно отнести:
- повышение температуры тела;
- частая рвота;
- учащённое биение сердца;
- низкие показатели АД;
- снижение диуреза;
- сухость кожи и заострённые черты лица;
- повышенная кислотность;
- спутанность сознания.
Прогноз
Во многом прогноз перитонита зависит от того, насколько оперативно удалось диагностировать болезнь и провести операцию. На смертность от инфекции влияет как возраст пациента, так и наличие иных заболеваний: поражение печени, почек или наличие злокачественных образований.
Известно, что летальность при третьей фазе перитонита уже при неспособности органов брюшной полости поддерживать свои функции составляет 80–90%. Если вовремя обратиться за помощью, то операция, проведенная оперативно в первые несколько часов, спасает жизни людей в 90% случаев. С каждым следующим днем промедления процент выздоровления уменьшается в два раза
Поэтому так важно обращать внимание на первые симптомы инфекции (боль в животе, слабость, сухость во рту, повышение температуры), ни в коем случае не пить обезболивающие и немедленно обратиться за помощью к врачу
Возбудители бактериальных перитонитов
микрофлора Микроорганизмы, которые могут стать причиной перитонита
| Специфическая флора | Неспецифическая флора | |
|
||
|
|
|
| В 50 – 60 процентах случаев перитонита наблюдаются микробные ассоциации. Они представлены одновременно 2 или 3 возбудителями. Чаще всего это кишечная палочка и стафилококк, а также анаэробная неклостридиальная флора. |
Симптомы и признаки
Различают разлитой перитонит, захватывающий большую часть брюшины, и ограниченный (местный) перитонит, при котором воспаление поражает сравнительно небольшие участки брюшной полости.
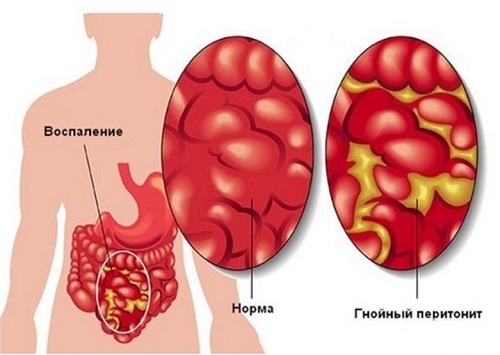
Реакция брюшины на инфицирование выражается в обычных проявлениях воспаления: гиперемия, выпотевание экссудата. Последний из серозного, по мере поступления из капилляров лейкоцитов, мутнеет, превращается в гнойный. Если процесс имеет тенденцию к ограничению воспалительного очага, то происходит склеивание в окружности брюшинных листков, склеивание кишечных петель, сальника. Выпадение из экссудата фибринных пленок способствует склеиванию брюшинных листков. В конечном счете очаг инкапсулируется более или менее плотным инфильтратом, т. е. склеенными между собой кишечными петлями, сальником, ткани которых пропитаны воспалительным экссудатом. Создается грануляционный вал вокруг зоны раздражения. При благополучном течении инфекция в очаге купируется, воспалительная реакция постепенно уменьшается и остаются лишь сращения на месте бывших склеек.
При неблагополучном течении в центре очага ткани расплавляются, образуется абсцесс с гнойным или гнилостным содержимым. Такие остаточные гнойники после ограниченного перитонита особенно часто формируются в поддиафрагмальном пространстве, под нижней поверхностью печени, в районе слепой кишки, в дугласовом пространстве, между петлями тонкой кишки. Абсцессы либо вскрываются в полые органы (кишечник, мочевой пузырь), чем достигается самоизлечение, либо, что бывает гораздо чаще, опорожняются в свободную брюшную полость, вызывая разлитой острый гнойный перитонит. В этом случае гнойное воспаление диффузно распространяется по всей брюшине.
При перитоните возникают расстройства гемодинамики в виде портального застоя со снижением артериализации и гипоксией печени. За гипоксией следует падение белковообразующей функции печени: сначала резко снижается уровень белка, а затем нарушаются его синтез и ресинтез. Падают мочевинообразовательная и дезаминирующая функции печени; в крови нарастает содержание хлористого аммония и гликоколя, истощается запас гликогена в печени; позже расстраиваются ассимиляция печенью моносахаридов и синтез гликогена: первоначальная гипогликемия сменяется гипергликемией. Параллельно развивается дегидратация организма с расстройством электролитного обмена, падением содержания хлоридов, сначала с гипо-, позже с гиперкалиемией, соответственно фазам перитонита.
Все это, будучи вызвано падением функции печени, позже само оказывается причиной нарушения функции ряда органов и систем организма. В эти периоды перитонита, таким образом, уже не бактерийный фактор, сыгравший роль пускового механизма, а вся совокупность обрисованных патолого-физиологических расстройств оказывается основной в патогенезе катастрофического исхода острого перитонита.
В результате возникает общая интоксикация организма, сущность которой заключается в следующем:
1) острое белковое голодание;
2) нарушение белкового метаболизма;
3) нарушение функции печени: накопление промежуточных продуктов обмена, накопление необезвреженных «биогенных аминов» – аммиака и гистамина (место их образования – брюшинный экссудат и паретический кишечник, в котором приостановилось пристеночное пищеварение и доминирует гниение); всасывание этих аминов по воротной вене;
4) нарушение водного, электролитного, углеводного и витаминного обмена.
Лечение
После выявления перитонита пациенту в экстренном порядке проводится хирургическая операция. Ее методика зависит от первопричины возникающего осложнения и всегда направлена на устранение источника инфекционного или другого раздражающего брюшину агента.
- В ходе операции всегда выполняется лапаротомия, которая дает хирургу возможность в достаточной степени осматривать ткани брюшины и выявлять все возможные источники перфораций (например, в кишечнике или желудке). Для устранения перфораций выполняется ушивание, которое при необходимости может дополняться наложением колостомы, резекцией некротизированного участка того или иного органа и другими вынужденными мерами.
- Во время экстренной операции действия хирурга всегда направлены только на устранение причин перитонита, а остальные реконструктивные вмешательства откладываются на более поздний срок, так как их выполнение при создавшихся условиях невозможно из-за гнойно-воспалительного процесса. Во время первого вмешательства врач всегда выполняет интра- и послеоперационную санацию брюшной полости и обеспечивает декомпрессию тонкого кишечника. Для этого применяются антисептические растворы, которые предварительно охлаждаются до +4-6 °C. Их объем может варьировать в зависимости от клинического случая от 8 до 10 литров.
- Декомпрессия части тонкого кишечника выполняется при помощи проведения назоинтестинальной интубации, заключающейся в введении через полость носа зонда в тонкую кишку. В дальнейшем он может применяться в целях энтеросорбции (эвакуации кишечного содержимого) и проведения искусственного питания.
- Дренирование толстой кишки при выполнении операции для устранения перитонита проводится через анус. В конце вмешательства всегда осуществляется установка дренажей из хлорвинила в брюшную полость. В дальнейшем такая система трубок используется для выведения продолжающего накапливаться экссудата и введения антибактериальных препаратов для устранения патогенных микроорганизмов.
После операции пациенту назначается прием антибактериальных препаратов, а устранение последствий интоксикации достигается при помощи инфузий растворов для внутривенного введения. В план медикаментозной терапии добавляются иммунокорректоры, вливания лейкоцитарной массы и озонированных растворов. Кроме этого, назначается симптоматическая терапия, направленная на устранение возникающих симптомов: болей, метеоризма и пр. Для этого могут использоваться:
- наркотические анальгетики;
- препараты калия;
- ганглиоблокаторы;
- антихолинергические средства и др.
Некоторым пациентам показано проведение таких физиотерапевтических процедур, как диадинамотерапия и электростимуляция кишечника.
При возможности в план послеоперационного лечения включаются следующие направленные на очищение крови методики:
- плазмаферез;
- ВЛОК (внутривенное лазерное облучение крови);
- гемодиализ;
- лимфосорбция;
- гемосорбция;
- гипербарическая оксигенация;
- ультрафиолетовое облучение крови и др.
Осложнения и последствия
Осложнениями перитонита в остром периоде болезни являются:
- Легочные осложнения. Развиваются в токсической стадии перитонита, когда токсины и бактерии из полости брюшины разносятся с током крови по всему организму. Попадая в легкие, они вызывают застой крови, нарушая процесс переноса кислорода в них.
- Острая почечная недостаточность. Является тяжелым последствием перитонита, которое характеризуется резким снижением функции почек. Известно, что основная функция почек заключается в выведении токсических продуктов обмена из организма. Из-за поражения почек токсинами бактерий, которые распространяются с током крови из полости брюшины по всему организму, эта функция резко падает. Результатом этого является задержка этих продуктов в организме человека.
- Токсический шок. Является одной из причин летальных исходов при перитоните. Он развивается в токсической стадии, когда происходит распространение токсинов из очага воспаления по всему организму. Известно, что одним из патогенетических звеньев при перитоните, является повышенная сосудистая проницаемость. Бактерии и их токсины с легкостью проходят в кровеносное русло через поврежденную стенку. Вместе с кровью они разносятся по всему организму, вызывая полиорганную недостаточность.
- Обезвоживание организма. Характеризуется потерей жидкости из организма от 5 процентов от нормы и более. При эксикозе наблюдается недостаток воды не только в кровеносном русле, но и во всех клетках организма. Поскольку вода является источником жизни, в организме человека она участвует во всех обменных процессах. Ее недостаток сказывается на работе всех органов и систем. Ткани, потерявшие воду, утрачивают свои функции. Развиваются тяжелые повреждения мозга, почек и печени.
Осложнениями перитонита в послеоперационном периоде болезни являются:
- Инфицирование послеоперационного шва. Риск такого осложнения максимально повышен у людей, страдающих избыточной массой тела или болеющих сахарным диабетом. Нагноение шва наблюдается в раннем послеоперационном периоде. Шов становится красным, отечным и болезненным. Через пару суток из него начинает вытекать гной. Параллельно у пациента появляется температура, озноб, ухудшается общее самочувствие.
- Повторный перитонит. Развивается в одном случае из ста. Такое осложнение ставит необходимость повторной операции. Оно может развиваться при недостаточном дренировании прооперированной полости, неадекватной антибиотикотерапии или по ряду других причин. Как правило, повторный перитонит протекает тяжелее и еще тяжелее подается лечению.
- Парез кишечника. Проявляется отсутствием двигательной активности кишечника. Является грозным осложнением, так как с трудом поддается коррекции. Чаще всего развивается при разлитом перитоните или вследствие длительных операций. При этом пациента мучают болезненное вздутие, длительные запоры. Парез кишечника также может развиваться и в периоде самой болезни. В этом случае он затрудняет диагностику перитонита, так как не дает классических симптомов раздражения брюшины и мышечного напряжения.
- Спайки. Спаечный процесс является практически неизбежным при перитоните. Любое нарушение целостности брюшины, в том числе и ее воспаление, сопровождается развитием спаечного процесса. В результате этого образуются соединительнотканные тяжи, которые соединяют между собой петли кишечника. Спаечный процесс развивается в позднем послеоперационном периоде. Спайки могут вызывать изначально частичную, а потом и полную непроходимость кишечника. Их проявлением являются длительные боли в области живота и запоры.
Последствием перитонита также является длительное истощение больного. Его восстановление продолжается месяцы. Пациенты при этом могут терять значительную часть от массы своего тела. Это происходит, потому что при перитоните происходит усиленный распад всех строительных веществ нашего организма (белков, жиров, углеводов). Этот феномен получил еще название «катаболической бури». Поэтому пациенты, перенесшие перитонит, максимально истощены и ослаблены.
Лечение перитонита
Общая площадь брюшинного покрова составляет 1,5–2 м2. Инфекции есть, где развернуться, а значит и ее лечение должно быть комплексным, включающим сразу несколько мероприятий: инфузионную терапию, антибиотикотерапию и хирургическое вмешательство.
Важно! Болезнь ни в коем случае нельзя лечить самостоятельно. Как первичный, так и вторичный перитонит являются опасными для жизни состояниями
При наличии других инфекций в организме, например цирроза, смертность от перитонита может
Лечение перитонита медикаментами
При перитоните важно повысить иммунитет организма и устранить инфекцию. Для этих целей применяют инфузионные растворы (коллоидные и кристаллоидные) и антибиотики (пенициллины, аминогликозиды, макролиды)
И те, и другие вводят внутривенно. Эти меры служат также подготовкой к операции.
Среди медикаментов при перитоните могут быть также показаны:
- дезинтоксикационные средства и сорбенты,
- мочегонные средства,
- жаропонижающие, противорвотные препараты,
- ферментные препараты,
- анаболические препараты,
- антикоагулянты.
Операция при перитоните
Выявление перитонита — это абсолютное показание к проведению экстренной операции. Чтобы не дать инфекции распространиться, необходимо устранить ее источник. Для этого нужно хирургическое вмешательство.
Задача хирурга в этом случае состоит в устранении очага воспаления, промывании (санации) брюшной полости специальным растворами, удалении излишней жидкости, гноя, желчи и крови (дренировании) устранения перитонита, если это возможно — ушивание прободной язвы кишечника, удаление воспаленного аппендикса или желчного пузыря.
Лечение после операции
После хирургического вмешательства врачи должны убедиться в том, что инфекция полностью удалена. В брюшную полость вводятся дренажные трубки для ее промывания и удаления скопившейся жидкости. Для предотвращения обезвоживания организма по-прежнему показана терапия инфузиями.
От боли вводят наркотические и ненаркотические анальгетики. Продолжается терапия антибиотиками.
Диета
Болезнь затрагивает иммунитет человека, влияет на его жизненные силы. Из-за того, что поражается брюшная полость и органы, находящиеся в ней, нарушается метаболизм. Поэтому большую роль играет правильное питание на разных этапах перитонита, а также в послеоперационный период.
Питание на первом этапе
При обнаружении симптомов перитонита не следует кормить и поить больного. Нужно обратиться к врачу, а при острой боли и трудностях в передвижении — вызвать скорую помощь. По мнению врачей, большинство случаев перитонита происходит из-за позднего обращения за помощью.
Питание на втором и третьем этапах
Для восстановления функций органов брюшной полости врачи еще на этапе до операции проводят внутривенное введение растворов для восстановления количества жидкости в организме и антибиотиков. Перед операцией пациента переводят на стол 0: пища, сваренная или приготовленная на пару. Она должна быть перетертой и разбавлена водой. Во время операции желудок опорожняют с помощью зонда.
Диета после операции
Брюшная полость — пространство с собственной микрофлорой
После операции важно уделить внимание ее восстановлению. Для этого пациент должен получать достаточное количество питательных веществ. В зависимости от типа операции и того, как быстро брюшные органы возвращаются к нормальному усвоению пищи, назначают парентеральное или энтеральное питание
В зависимости от типа операции и того, как быстро брюшные органы возвращаются к нормальному усвоению пищи, назначают парентеральное или энтеральное питание.
При парентеральном — питательные вещества вводятся внутривенно напрямую в кровь. При энтеральном — пациенту дают специальные смеси. Если он не в состоянии самостоятельно есть, смеси доставляются в желудочно-кишечный тракт через зонд.
Дома еда должна быть только кашеобразной. Питаться обязательно нужно дробно, несколько раз в день небольшими порциями. Еда не должна быть горячей или холодной: желудку легче всего переваривать теплую пищу. Необходимо пить много жидкости: воды, киселей, молока. Следует отказаться от жареной, жирной, копченой, острой, чересчур соленой пищи, а также от тех продуктов, которые приводят к газообразованию (бобы, капуста, горох, газированные напитки, сухофрукты, хлеб и т. д.). Подробная информация о разрешенных и запрещенных продуктах представлена на рисунке 2.