Инфаркт миокарда без подъема st
Содержание:
- Симптомы и признаки острого коронарного синдрома (ОКС)
- Стадии инфаркта миокарда (периоды) — ЭКГ, проявления
- Антиагрегантная и антикоагулянтная терапия в послеоперационном периоде
- Методы лечения
- Симптоматика
- Патогенез инфаркта миокарда
- Инфаркт миокарда с подъёмом сегмента ST на ЭКГ — тактика врача в поликлинике
- Диагностика острого коронарного синдрома
- Инфаркт миокарда без подъема сегмента ST (NSTEMI)
- Патогенез инфаркта миокарда без подъема сегмента ST
- Клинические проявления ОКС
Симптомы и признаки острого коронарного синдрома (ОКС)
Клинические проявления ОКС зависят от локализации и выраженности изменений в коронарной артерии и являются довольно вариабельными, Кроме тех случаев, когда ИМ является распространенным, крупноочаговым, судить об объеме ишемизированного миокарда только по данным клиники затруднительно.
После завершения острых проявлений коронарной обструкции возможно развитие осложнений заболевания. Обычно в их число входят электрическая дисфункция (нарушения проводимости, артимии), миокардиальная дисфункция (сердечная недостаточность, разрыв свободной стенки ЛЖ или МЖП, аневризма ЛЖ, псевдоаневризма, формирование тромба в полости ЛЖ, кардиогенный шок) или клапанной дисфункции (обычно проявляется как митральная регургитация). Нарушение электрических свойств миокарда возможно при любой форме ОКС, появление миокардиальной дисфункции обычно указывает на большой объем ишемизированного миокарда. Другие осложнения ОКС включают в себя рецидивирование ишемии миокарда и развитие перикардита. Перикардит обычно развивается спустя 2-10 нед с момента возникновения ИМ и известен как постинфарктный синдром или синдром Дрекслера.
Нестабильная стенокардия. Симптоматика аналогична таковой для стабильной стенокардии, за исключением нескольких особенностей: приступы характеризуются большей интенсивностью, продолжаются дольше, провоцируются меньшим уровнем нагрузки, могут возникать в покое (стенокардия decubitus), прогрессируют по своим характеристикам.
HM6ST и HMcST. Симптомы HMcST и HM6ST схожи. За несколько дней или недель до коронарного события около 2/3 пациентов отмечают продромальные симптомы, которые включают нестабильную или прогрессирующую стенокардию, одышку или усталость. Обычно первым симптомом развития ИМ является интенсивная боль глубоко за грудиной, описываемая пациентами как (давление или ноющая боль, часто иррадирующая в спину, нижнюю челюсть,левую руку, правую руку, плечи или во все указанные области. По своим характеристикам боль аналогична таковой при стенокардии, но обычно более интенсивная и продолжительная, часто сопровождается одышкой, потливостью, тошнотой и рвотой, прием нитроглицерина и покой оказывают только частичный и временный эффект. Однако болевой синдром может быть менее выраженным, около 20% острых ИМ протекают бессимптомно (клиника отсутствует или проявляется неспецифическими симптомами, которые не воспринимаются больным как заболевание), что наиболее часто проявляется у пациентов с сахарным диабетом. У некоторых пациентов заболевание проявляется потерей сознания. Пациенты часто интерпретируют возникшую боль в грудной клетке как нарушение пищеварения, отчасти это связано с положительным эффектом после отрыгивания воздуха и принятия антацидов. у женщин характерно частое развитие атипичной клиники ИМ. Для пожилых пациентов более характерны жалобы на одышку, чем на ангинозный болевой синдром. В тяжелых случаях пациенты испытывают интенсивный болевой синдром в грудной клетке, сопровождающийся беспокойством и страхом смерти. Возможны тошнота и рвота, кожные покровы, как правило, бледные, холодные, влажные из-за потливости. Возможно появление периферического или центрального цианоза.
Возможно появление нитевидного пульса, колебания уровня артериального давления, хотя у многих пациентов регистрируется артериальная гипертензия во время болевого приступа.
При развитии ИМ ПЖ отмечается увеличение давления наполнения ПЖ, расширение югулярных вен (часто с положительным симптомом Куссмауля), отсутствие хрипов в легких и гипотония.
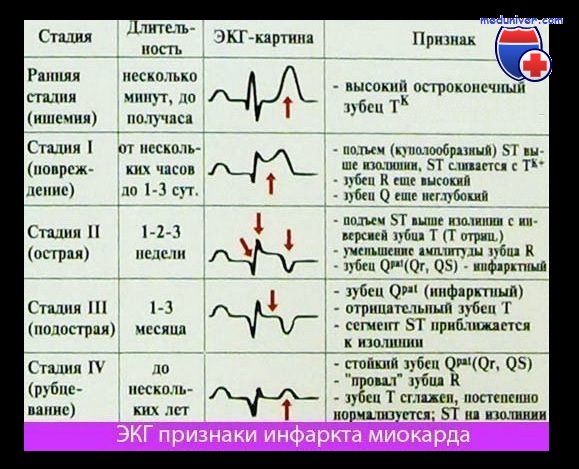
Стадии инфаркта миокарда (периоды) — ЭКГ, проявления
Третья (подострая) стадия отражает изменения на ЭКГ, связанные с наличием зоны некроза, в которой происходят в это время процессы рассасывания, пролиферации, репарации и организации, и с наличием «зоны ишемии», изменения в которой обусловлены в незначительной степени недостаточностью кровоснабжения миокарда и главным образом воспалительной реакцией вследствие контакта с рассасывающимся очагом некроза. Зоны повреждения на этом этапе развития инфаркта обычно уже нет. На ЭКГ в отведениях с положительным электродом над инфарктом отмечается увеличенный зубец Q и отрицательный симметричный зубец Т.
Длительность подострой стадии колеблется от 1 до 2 мес в зависимости от величины инфаркта и течения болезни. На протяжении этого периода на ЭКГ постепенно уменьшается глубина зубца Т в связи с уменьшением «зоны ишемии».
Четвертая стадия — стадия зубца, образовавшегося на месте инфаркта. На ЭКГ имеются изменения только комплекса QRS. Главным из них является увеличенный зубец О, что обусловлено уменьшением электродвижущей силы данной области вследствие замещения миокарда электрически неактивной рубцовой тканью. Кроме того, на ЭКГ отмечаются сниженный или расщепленный зубец R в отведениях над рубцом и высокий зубец Р в противоположных позициях. Сегмент S—Т на изолинии, а зубец Т, как правило, отрицательный. Иногда зубец Т положительный.
Увеличенный зубец Q обычно определяется на ЭКГ в течение многих лет, часто всю жизнь. Однако он может и уменьшиться. Иногда зубец Q довольно быстро (в течение нескольких месяцев) или постепенно (на протяжении нескольких лет) уменьшается до нормальных размеров. В этих случаях на ЭКГ не отмечается никаких признаков перенесенного инфаркта миокарда.
Такую возможность следует иметь в виду, чтобы не ошибиться в сложных случаях. Обычно полное исчезновение электрокардиографических признаков инфаркта наблюдается при относительно небольшом рубце или при расположении его в областях, малодоступных обычным отведениям ЭКГ. Причина такого постепенного уменьшения патологического зубца Q на ЭКГ в динамике, возможно, связана с компенсаторной гипертрофией мышечных волокон внутри рубца или циркулярно по периферии рубца.
Приведенная динамика ЭКГ по стадиям развития инфаркта миокарда имеет практическое значение, так как позволяет правильно определить время возникновения инфаркта и провести в каждом случае сопоставление динамики течения болезни и ЭКГ.
В зависимости от преимущественного поражения той или иной области сердца различают следующие основные локализации инфаркта миокарда: I. Инфаркты передней стенки левого желудочка: а) распространенный инфаркт передней стенки левого желудочка с вовлечением передней части межжелудочковой перегородки и боковой стенки (распространенный передний инфаркт); б) инфаркт передней стенки, прилежащих участков боковой стенки и верхушки левого желудочка (переднебокоЕой инфаркт); в) инфаркт передней части межжелудочковой перегородки; д) инфаркт верхних отделов передней стенки (высокий передний инфаркт); е) распространенный инфаркт верхних отделов передней и боковой стенок левого желудочка (высокий переднебоковой инфаркт).
II. Инфаркты задней стенки левого желудочка: а) инфаркт нижнеправых отделов задней стенки левого желудочка, обычно с вовлечением задней межжелудочковой перегородки (заднедиафрагмальный инфаркт); б) инфаркт нкжнелевых отделов задней стенки и боковой стенки левого желудочка (заднебоковой инфаркт); в) инфаркт верхних отделов задней стенки левого желудочка (заднебазальный инфаркт).
III. Глубокий инфаркт межжелудочковой перегородки и прилегающих отделов передней и задней стенок желудочка (глубокий перегородочный инфаркт).
IV. Инфаркты боковой стенки левого желудочка: а) обширный инфаркт преимущественно нижних отделов боковой стенки левого желудочка (боковой инфаркт); б) инфаркт, ограниченный верхними отделами боковой стенки левого желудочка (высокий боковой инфаркт).
V. Субэндокардиальный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV). VI. Интрамуральный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV). VII. Инфаркт правого желудочка. VIII. Инфаркт предсердий.
Антиагрегантная и антикоагулянтная терапия в послеоперационном периоде
В послеоперационном периоде рекомендовано назначение эноксапарина или фондопаринукса в течение 2-8 суток.
Антиагрегантная терапия в случае имплантации голометаллических стентов
Ацетилсалициловая кислота – 75-100 мг пожизненно;
Клопидогрел – 75 мг 1 раз/сутки или тикагрелор 90 мг 2 раза в сутки курсом 12 мес.
Антиагрегантная терапия в случае имплантации стентов с медикаментозным покрытием
- Ацетилсалициловая кислота – 160-325 мг 1 раз/сутки в течение первых 3-х месяцев. Начиная с 4-го месяца, препарат назначается в дозировке 75-100 мг 1 раз/сутки пожизненно;
- Клопидогрел – 75 мг 1 раз/сутки или тикагрелор 90 мг 2 раза в сутки курсом 12 мес.
Тромболитическая терапия
На сегодня тромболитическая терапия не является методом выбора для лечения инфаркта миокарда. Она проводится, если первичная ангиопластика не может быть выполнена в данном лечебном заведении.
Тромболизис рекомендуют также проводить, если время доставки пациента в сосудистый центр более 2 часов, или у человека находят признаки отѐка лѐгких или кардиогенного шока. Чем быстрее начата терапия от минуты появления симптомов, тем лучшими будут результаты тромболитической терапии.
Лучшее время для начала тромболизиса – первые полчаса после тромбоза коронарной артерии. Приемлемое время — до 6 часов от начала болезни, максимальное — до 12 часов.
ЭКГ показания для тромболизиса: подъем сегмента ST больше или равно 0,1 mV, как минимум в 2-х последовательных грудных отведениях или в 2-х отведениях от конечностей, или появляется блокада левой ножки пучка Гиса. Введение тромболитиков целесообразно проводить в те же сроки при ЭКГ признаках истинного заднего инфаркта миокарда (высокие зубцы R в правых прекардиальных отведениях и депрессия сегмента ST в отведениях V1-V4 с направленным вверх зубцом T).
Назначение антиагрегантов при проведении тромболизиса
До начала тромболизиса:
Ацетилсалициловую кислоту (АСК) дают пациенту в дозировке 150-350 мг, ее нужно разжевать. На следующий день и в дальнейшем показано то же средство по 75-150 мг 1 раз в сутки. Препарат назначают при всех вариантах ИМ. Одновременно с АСК для усиления антиагрегационной эффективности терапии советуют применять ингибиторы P2Y12 рецептора – клопидогрел или тикагрелор.
При инфаркте миокарда у пациентов возраста менее 75 лет, с целью ускорения развития лекарственного воздействия в первые сутки, рекомендуется увеличить дозу клопидогрела до 300 мг/сут, далее делают переход на прием стандартной дозы 75 мг в сутки.
Для пациентов, которым более 75 лет, показан клопидогрел дозеой 75 мг. Назначение нагрузочной дозы препарата не показано. Тикагрелор (нагрузочная доза 180 мг, затем 90 мг два раза в день) назначают вместо клопидогрела. Длительность приема клопидогрела или тикагрелора – минимум 6 месяцев.
Антикоагулянтная терапия при проведении тромболизиса
Одновременно с введением перечисленных ниже тромболитических лекарственных средств, за исключением стрептокиназы, назначают введение нефракционированного или низкомолекулярного гепарина.
В зависимости от ситуации, нужно выбрать один из вариантов:
Методы лечения
Облегчить состояние больного и наладить кровообращение в коронарных сосудах помогают различные приемы – их выбирают в зависимости от формы и стадии болезни. Если резкое ухудшение наступило дома, на работе либо на улице, срочно вызывают медицинскую бригаду, а до ее приезда оказывают человеку неотложную помощь. После доставки в стационар и аппаратной диагностики выбирается направление лечения: интенсивная терапия либо хирургическая операция. При хроническом развитии процесса назначаются препараты для постоянного приема.
Неотложная помощь
Если возник острый коронарный синдром, признаки которого описаны выше, до прибытия врачей действуют быстро, в соответствии со следующим алгоритмом.
1. Больного укладывают на кровать, при сильной одышке или кашле усаживают на стул.
2. Устраняют все внешние причины стеснения грудной клетки. Лучше всего пациента полностью оголить до пояса, поскольку даже небольшой вес одежды может оказывать отрицательное воздействие при удушье.
3. Кладут больному под язык таблетку Нитроглицерина. Сублингвальный прием обеспечивает мгновенное всасывание препарата капиллярами. При попадании в кровь средство снимает спазм мышечных стенок артерий. Благодаря их расслаблению увеличивается просвет в сосудах, кровоснабжение сердца временно налаживается.
4. Дают Аспирин в дозировке 160-325 мг. Таблетку лучше растолочь и запить водой, но можно и разжевать. Ацетилсалициловая кислота разжижает кровь и препятствует усугублению тромбоза, развивающегося в коронарных сосудах.
5. Распахивают окна для поступления в помещение свежего воздуха. Если проявления коронарной недостаточности уже были ранее, неплохо иметь дома кислородный баллон. Во время приступа кислородом дышат через влажную марлю, чтобы не пересушить слизистые.
Медикаментозная терапия
Комплексное лечение хронической коронарной недостаточности проводится по нескольким направлениям.
1. Устранение факторов риска. С этой целью корректируют образ жизни в сфере питания и нагрузок, дают рекомендации для посещения санаториев нужного профиля, лечат основные заболевания – диабет, гипертонию, алкозависимость.
2. Специальное лечение. Оно включает антиангинальные средства для предупреждения и купирования стенокардии, а также препараты от нарушения сердечного ритма.
3. Дополнительная терапия. В нее входят антикоагулянты для разжижения крови, гиполипидемические препараты (снижающие уровень холестерина), средства от сердечной недостаточности.
Все медикаменты, назначаемые больным со слабым коронарным кровообращением, делятся на 5 групп.
- Для расширения сосудов – группа нитратов (Сустак, Нитросорбит, Нитромак Ретард, во время приступов — Нитроглицерин), Дипридамол (Курантил), Лидофлазин, Верапамил, Карбокромен (Интенсаин, Интенкордин).
- Для воздействия на адренергетическую иннервацию сердечной мышцы – Ниаламид (Ипразид), Анаприлин (Индерал, Обзидиан), Амиодарон, Нонахлазин (Оксифедрин).
- Антибрадикининовые препараты для устранения отеков и набухания сосудов при атеросклерозе – Ангинин (Пармидин, Продектин);
- Анаболики назначают в малых дозах для ускорения липидного обмена и уменьшения бляшек – Феноболин, Ретаболил, Метандростенолол, Неробол.
- Дополнительные средства (противогистаминные, антитиреоидные, седативные) – Гепарин, Метилурацил, Пиридинол-глиоксилат.
Медикаменты 4 и 5 групп играют в лечении вспомогательную роль, назначаются в индивидуальном порядке, их подбор зависит от предрасполагающих заболеваний.
Хирургические операции
Острая форма недостаточности коронарного кровообращения требует обязательной госпитализации в кардиологический центр, поскольку очень велика вероятность внезапной смерти. Лечение в острой фазе чаще всего предполагает хирургическое вмешательство с предварительной тромболитической терапией. По результатам обследования может быть проведен один из видов хирургической коррекции коронарных сосудов.
Симптоматика
Симптомы ОКС бывают различными, но почти всегда присутствуют:
- Одышка.
- Резкая слабость.
- Боли в груди. Такие боли обычно длятся более 10-ти минут, они имеют сжимающий или давящий характер. Нередко такие болевые ощущения появляются после сильных физических нагрузок или стресса. Необходимо отметить, что такие боли не пропадают, если пациент примет нитроглицерин или валидол.
- Срыв сердечного ритма.
- Бледность кожных покровов. Нередко на них появляется холодный и липкий пот.
- Головокружение, обморок.
При атипичном течении инфаркта может наблюдаться и безболевая форма, и нетипичная локализация боли, например в области шеи или в животе.
Патогенез инфаркта миокарда
Инфаркт миокарда происходит из-за разрыва или надрыва атеросклеротической бляшки в коронарной артерии. При разрыве фиброзной покрышки атеросклеротической бляшки субэндотелиальная соединительная ткань соприкасается с форменными элементами крови, что ведет к активации тромбоцитов, образованию тромбина и тромбозу.
Это динамический процесс, в котором друг друга сменяют окклюзия, субтотальный стеноз и восстановление кровотока. Тромботическая окклюзия коронарной артерии при неразвитых коллатеральных артериях обычно приводит к инфаркту миокарда с подъемом сегмента ST. Патогенез инфаркта миокарда с подъемом сегмента ST и без такового в общем схожи, поэтому само по себе отсутствие подъема сегмента ST еще не означает, что объем поражения миокарда невелик.
ОКСпST ЭКГ – как правило, следствие окклюзирующего тромбоза КА. Тромб
возникает чаще всего на месте разрыва так называемой ранимой
(нестабильной) атеросклеротической бляшки (А)Б с большим липидным ядром,
богатой воспалительными элементами и истонченной покрышкой, однако
возможно образование окклюзирующего тромба и на дефекте эндотелия
(эрозии) КА над АБ. В большинстве случаев окклюзия развивается в месте
гемодинамически незначимого стеноза КА.
В КА больных с ОКС обычно находят несколько ранимых АБ, в т.ч.
имеющих надрывы. Из-за высокого риска возникновения повторных окклюзий
КА при лечении этих больных локальные воздействия в области АБ,
обусловившей развитие клинической картины ОКС, должны комбинироваться с
общими лечебными мероприятиями, направленными на снижение вероятности
тромбоза.
Следствием ИМ является процесс ремоделирования сердца. Образование
очага некроза в миокарде сопровождается изменение размера, формы и
толщины стенки ЛЖ, а сохранившийся миокард испытывает повышенную
нагрузку и подвергается гипертрофии. Насосная функция изменившего форму
ЛЖ ухудшается, и это способствует развитию СН. Наиболее выраженная форма
ремоделирования ЛЖ при обширных ИМ связана с образованием аневризмы
стенки ЛЖ.
В последнее время предложено различать и другие типы ИМ, отличающиеся механизмами развития (Приложения Г1, Г2 и Г3).
Инфаркт миокарда с подъёмом сегмента ST на ЭКГ — тактика врача в поликлинике
1. Собрать анамнез. Выяснить локализацию и характер боли. Боль в грудной клетке чаще локализуется за грудиной. Иррадиация боли может быть в левую руку, в шею, в нижнюю челюсть, в спину, в эпигастрий, в обе руки. Боль может охватывать одновременно спину, эпигастрий, шею и нижнюю челюсть. Боль чаще всего не купируется нитроглицерином.
Кроме боли могут быть другие жалобы: одышка, потливость, тошнота, боли в животе, головокружение, кратковременная потеря сознания (синкоп), резкое снижение артериального давления (АД), внезапно возникшая аритмия, слабость или синкоп без четкого описания боли (особенно у пожилых и лиц с сахарным диабетом).
2. Обследовать. Измерить пульс и АД, подсчитать число сердечных сокращений (ЧСС), число дыхательных движений, наличие набухших шейных вен, аускультировать легкие для выявления хрипов (острая сердечная недостаточность? пневмония?), аускультировать сердце для выявления шумов или ритма галопа, определить наличие/отсутствие признаков мозгового инсульта, наличие/отсутствие периферического пульса, наличие/отсутствие признаков системной гипоперфузии (холодные, липкие, бледные, серые кожные покровы).
3. Записать ЭКГ. ЭКГ изменения, характерные для острейшей и острой фаз инфаркта миокарда:
— высокоамплитудные зубцы Т, как наиболее раннее проявление острой ишемии миокарда (бывают только в первые минуты от начала развития инфаркта, затем следует динамика в виде элевации сегмента ST);
— новая элевация сегмента ST в точке J в двух соседних отведениях более 1 мм, а в отведениях V2-V3 более 2,5 мм у мужчин до 40 лет, более 2 мм у мужчин старше 40 лет и более 1,5 мм у женщин; полная блокада левой ножки пучка Гиса при наличии соответствующей клиники.
Нормальная ЭКГ не исключает ИМ!
Ниже представлены наиболее типичные изменения ЭКГ при инфаркте миокарда с подъёмом сегмента ST.
Трактовка ЭКГ. На ЭКГ имеется элевация сегмента ST в отведениях II, III, avF (прямые признаки) и депрессия сегмента ST в отведениях I, avL, V1-V4 (реципрокные изменения).Трактовка ЭКГ. Во всех грудных отведениях (с VI по V6) имеется элевация сегмента ST.ЭКГ записана в течение первого часа от начала болевого приступа. Патологические зубцы Q пока не сформировались (раннее обращение пациента за медицинской помощью).Трактовка ЭКГ. Во всех грудных отведениях (с V1 по V6) имеется элевация сегмента ST с сформировавшимися патологическими комплексами QS в этих же отведениях.ЭКГ записана через 8 часов от начала болевого приступа (позднее обращение пациента за медицинской помощью).
4. Провести адекватную аналгезию с помощью имеющихся лекарственных средств — нитратов и наркотических или ненаркотических аналгетиков.
5. Дать разжевать ацетилсалициловую кислоту 150-300 мг.
Противопоказания для однократного приема ацетилсалициловой кислоты — аспириновая астма, желудочно-кишечное или иное кровотечение, индивидуальная непереносимость, болезни крови в анамнезе.
6. Дать внутрь (при наличии) 300 мг клопидогрела, лицам старше 75 лет — 75 мг.
Диагностика острого коронарного синдрома
Диагноз острый коронарный синдром ставится, когда еще нет достаточной информации для окончательного суждения о наличии или отсутствии очагов некроза в миокарде. Это рабочий и правомерный диагноз в первые часы и сутки от начала заболевания.
Диагнозы «инфаркт миокарда» и «нестабильная стенокардия» ставятся, когда имеется достаточно информации для их постановки. Иногда такая возможность есть уже при первичном осмотре, когда данные электрокардиографии и лабораторного исследования позволяют определить наличие очагов некроза. Чаще возможность дифференцирования этих состояний появляется позже, тогда понятия «инфаркт миокарда» и различные варианты «нестабильной стенокардии» используют при формулировании окончательного диагноза.
Определяющими критериями диагноза острого коронарного синдрома на первоначальном этапе служат клинические симптомы ангинозного приступа и данные электрокардиографии, которая должна быть произведена в течение первых 10 минут после первого обращения. В дальнейшем, на основании электрокардиографической картины, все пациенты распределяются на две группы:
- пациенты с острым коронарным синдромом с подъемом сегмента ST;
- пациенты с острым коронарным синдромом без подъема сегмента ST. Это деление определяет дальнейшую тактику терапии.
Следует помнить, что нормальная электрокардиограмма у пациентов с симптомами, дающими повод подозревать острый коронарный синдром, не исключает его. Также надо учитывать, что у молодых (25-40 лет) и пожилых (> 75 лет) пациентов, а также больных сахарным диабетом проявления острого коронарного синдрома могут протекать без типичного ангинозного статуса.
Окончательный диагноз чаще всего ставится ретроспективно. Предсказать на начальных этапах развития болезни, чем закончится обострение ишемической болезни сердца — стабилизацией стенокардии, инфарктом миокарда, внезапной смертью, практически невозможно.
Единственным методом диагностики того или иного варианта ОКС является регистрация ЭКГ. При выявлении подъема сегмента ST в последующем в 80-90% случаев развивается инфаркт миокарда с зубцом Q. У больных без стойкого подъема сегмента ST отмечаются депрессия сегмента ST, отрицательные зубцы Т, псевдонормализация инвертированных зубцов Т или изменения ЭКГ отсутствуют (кроме того, примерно у 10% больных с ОКС без стойкого подъема ST наблюдаются эпизоды преходящего подъема сегмента ST). Вероятность инфаркта миокарда с зубцом Q или смерти в течение 30 дней у больных с депрессией сегмента ST в среднем составляет около 12%, при регистрации отрицательных зубцов Т — около 5%, при отсутствии изменений ЭКГ — от 1 до 5%.
[], [], [], [], [], []
Инфаркт миокарда с зубцом Q
Инфаркт миокарда с зубцом Q диагностируют по ЭКГ (появление зубца Q). Для выявления ИМ без зубца Q необходимо определение маркеров некроза миокарда в крови. Методом выбора является определение уровня сердечных тропонинов Т или I. На втором месте — определение массы или активности MB фракции креатинфосфокиназы (MB КФК). Признаком ИМ считается уровень тропонина Т более 0,1 мкг/л (тропонина I — более 0,4 мкг/л) или увеличение MB КФК в 2 раза и более. Примерно у 30% больных с повышением уровня тропонинов в крови («тропонин-положительные» больные) MB КФК в пределах нормы. Поэтому при использовании определения тропонинов диагноз ИМ будет поставлен большему числу больных, чем при использовании MB КФК. Следует отметить, что повышение тропонинов может отмечаться и при неишемическиом повреждении миокарда, например, при ТЭЛА, миокардите, сердечной недостаточности и хронической почечной недостаточности.
Для рационального проведения лечебных мероприятий целесообразно оценить индивидуальный риск осложнений (ИМ или смерти) у каждого больного с ОКС. Уровень риска оценивают по клиническим, электрокардиографическим, биохимическим показателям и реакции на лечение.
Основными клиническими признаками высокого риска являются рецидивирующая ишемия миокарда, гипотония, сердечная недостаточность, выраженные желудочковые аритмии.
ЭКГ: низкий риск — если ЭКГ в норме, без изменений или имеются минимальные изменения (снижение зубца Т, инверсия зубца Т глубиной менее 1 мм); промежуточный риск — если отмечается депрессия сегмента ST менее 1 мм или отрицательные зубцы Т более 1 мм (до 5 мм); высокий риск — если отмечаются преходящий подъем сегмента ST, депрессия ST более 1 мм или глубокие отрицательные зубцы Т.
Уровень тропонина Т: меньше 0,01 мкг/л — низкий риск; 0,01- 0,1 мкг/л — промежуточный риск; более 0,1 мкг/л — высокий риск.
Наличие признаков высокого риска является показанием для инва-зивной стратегии лечения.
[], [], [], [], [], []
Инфаркт миокарда без подъема сегмента ST (NSTEMI)
Инфаркт миокарда без подъема сегмента ST (non-ST-elevation myocardial infarction — NSTEMI) — клинический вариант ИБС, при котором в результате острой ишемии в миокарде появляется зона некроза, повышается уровень маркеров некроза миокарда (тропонина) в крови, но на кардиограмме нет повышения сегмента ST. На ЭКГ при NSTEMI регистрируют горизонтальную или косонисходящую депрессию сегмента ST на 1 мм или глубже, по крайней мере в двух соседних соседних отведениях, а также формирование отрицательного зубца T.
По изменениям на ЭКГ стенокардия и инфаркт без подъема ST не отличаются. В обоих случаях регистрируют депрессию ST и снижение или инверсию зубца T. Диагностически NSTEMI и затянувшийся приступ стенокардии различают по уровеню маркеров некроза миокарда в крови. При инфаркте уровень тропонина повышается, при стенокардии остается нормальным.
Если сравнивать стабильную стенокардию напряжения, нестабильную стенокардию и начавшийся NSTEMI, то при одинаковой картине на кардиограмме различия будут касаться длительности приступа и результатов анализов уровня тропонина в крови. При стабильной стенокардии приступ и соответственно депрессия ST на ЭКГ продолжается 5-10 минут. При нестабильной стенокардии приступ продолжается дольше и депрессия ST более стойкая. При NSTEMI, помимо затянувшегося приступа и депрессии ST, регистрируют высокий уровень тропонина в крови.
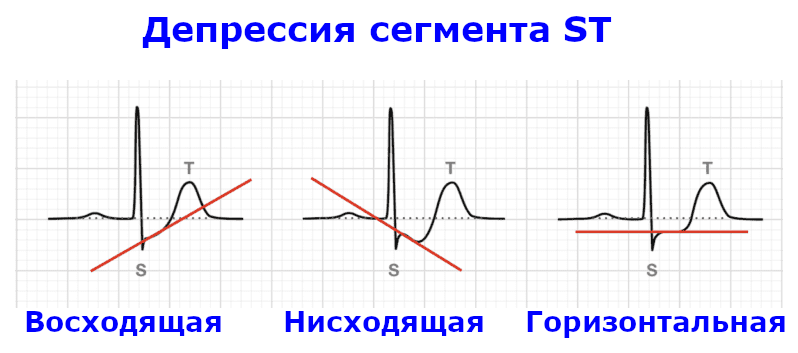
На схеме 1 показаны варианты снижения сегмента ST, которые могут быть зарегистрированы на ЭКГ. При NSTEMI депрессия ST может быть нисходящей или горизонтальной и должна быть зарегистрирована по крайней мере в двух соседних отведениях. Восходящая депрессия ST не характерна для ишемии.
Схема 1. Варианты депрессии ST
Посмотрите на приведенную ниже кардиограмму.
ЭКГ 1. Депрессия сегмента ST при инфаркте без подъема сегмента ST

ЭКГ 1 снята у женщины 84 лет, длительное время страдающей артериальной гипертензией. При обращении в клинику пациентка жаловалась на «нарушения пищеварения».
На кардиограмме есть признаки гипертрофии левого желудочка (высота зубца R в отведении aVL 12 мм), а также на гипертрофии левого предсердия. В отведениях I, II, aVL, V5, V6 видна горизонтальная или нисходящая депрессия ST. В отведении aVL снижение ST можно отнести на счет гипертрофии левого желудочка: сочетание высокой амплитуды R с депрессией ST в этом отведении. Однако в остальных отведениях снижение ST явно указывает на ишемию миокарда. Кроме того, на кардиограмме есть выраженное реципрокное повышение ST в отведении aVR.
При обследовании у пациентки обнаружено повышение уровня маркеров некроза миокарда в крови. Сделана экстренная ангиография, которая выявила окклюзию ствола левой коронарной артерии. Пациентке была выполнена операция шунтирования.
В отличие от инфаркта с подъемом сегмента ST при NSTEMI затруднительно по изменениям на кардиограмме определить разные стадии инфаркта.
По мере развития NSTEMI депрессия ST уменьшается, но увеличивается глубина отрицательного зубца T. Затем, по окончании острого периода в течение нескольких дней или недель глубина зубца T также уменьшается, и он становится сначала изоэлектрическим, а в дальнейшем может стать положительным. Поэтому в последующий период по кардиограмме пациента нельзя определить, что у него в анамнезе был инфаркт без подъема ST.
Наблюдая за динамикой изменений при NSTEMI, врач должен помнить, что быстрое, в течение нескольких часов восстановление положительного зубца T является признаком развития инфаркта с подъемом ST. Этот процесс называют «псевдонормализацией» зубца T. Псевдонормализация T указывает на то, что процесс острой ишемии пошел по более неблагоприятному сценарию: NSTEMI перешел в STEMI. Повышение сегмента ST и появление положительного коронарного T в результате трансмуральной ишемии быстро устраняют характерные для NSTEMI депрессию ST и отрицательный T.
Основные признаки инфаркта без подъема сегмента ST на ЭКГ:
- Горизонтальная или косонисходящая депрессия сегмента ST на 1 мм или глубже, в двух соседних и более соседних отведениях, а также формирование отрицательного зубца T.
- По мере развития инфаркта депрессия сегмента ST уменьшается, а отрицательные зубцы T становятся глубже.
- Со временем, по мере нормализации состояния пациента зубец T становится положительным и в дальнейшем по ЭКГ нельзя определить, что был перенесен инфаркт без подъема ST.
- Быстрая, в течение нескольких часов «псевдонормализация» зубца T может быть признаком развития инфаркта с подъемом сегмента ST.
Патогенез инфаркта миокарда без подъема сегмента ST
Острый коронарный синдром развивается на фоне ряда взаимосвязанных процессов:
- разрыв бляшки;
- формирование тромба (активация тромбоцитов и их агрегация);
- нарушение функций эндотелия;
- спазмирование и перестройка сосудов.
Причины инфаркта миокарда без подъема сегмента ST могут заключаться в разрыве бляшки. После повреждения на бляшке оседают тромбоциты, они агрегируются, происходит активация системы свертывания, в результате чего формируется тромб. К разрыву бляшки может привести воспалительный процесс.
Существует вероятность, что провокатором также может стать инфекция Chlamydia pneumoniae. Бляшки, которые были повреждены, увеличиваются в размерах быстрее даже после стабилизации.
При помощи ангиографии было установлено, что у 85% людей с нестабильной стенокардией, которые использовали исключительно медикаментозный метод лечения, – около 25% поврежденных бляшек. Также была установлена связь между количеством таких бляшек и частотой развития осложнений.
Образование тромба происходит вследствие контакта тромбоцитов с субэндотелием. Ускорение образование тромбина способствует дальнейшему роста тромба.
Спазм сосудов может быть первичным или вторичным. Первичный может сам по себе спровоцировать острый коронарный синдром. Спазмирование сосудов нередко происходит в зоне нестабильной бляшки, считается, что это является предрасполагающим фактором к образованию тромбов.
Дисфункция эндотелия и спазмирование сосудов могут наблюдаться также в случаях отсутствия изменений в сосудах.
Инфаркт миокарда без подъема сегмента ST характеризуется, как правило, наличием единственного поражения. Однако встречаются случаи, когда фиксируются множественные поражения, что говорит о системности патологии.
Клинические проявления ОКС
Боли в правом или левом плече
Признаки предынфарктного состояния это и есть, по сути, симптомы ОКС. Предынфарктное состояние может иметь самые разные клинические проявления. Симптомы будут зависеть от локализации очага поражения, возраста, сопутствующих заболеваний и др. Наиболее частый вариант ОКС проявляется следующими симптомами и синдромами:
- Болевой синдром
- Локализация боли за грудиной, в эпигастрии («под ложечкой»)
- Широкое распространение боли в правое или левое плечо, ключицу, шею, нижнюю челюсть, левую лопатку, межлопаточную область, предплечье
- Боли сжимающего, давящего, жгучего или распирающего характера
- Длительность болевого синдрома от 15-20 минут до нескольких часов
- Отсутствие эффекта от нитроглицерина
- Возбуждение
- Чувство страха
- Двигательное беспокойство
- Потливость
- Повышенное артериальное давление
- Тошнота, рвота
Нетипичные симптомы при ОКС
Наиболее часто предынфарктное состояние возникает при имеющейся ишемической болезни сердца. Поэтому симптомы — предвестники инфаркта, более выражены в сравнении с обычным приступом стенокардии. Кроме типичного болевого синдрома при ОКС, предынфарктное состояние может проявляться следующими вариантами:
- Астматический — симптомы, напоминающие приступ удушья
- Периферический — боли в плече, руке, кистях, лопатке, шее, нижней челюсти более выражены, чем в области сердца или за грудиной
- Обморочный
- Мозговая форма — ведущими симптомами являются головная боль, возможно повышение артериального давления
- Аритмическая форма — проявляется нарушением ритма сердца
- Отечная
- Стертая — проявляется следующими симптомами: слабость, сердцебиение, потливость, головокружение
- Безболевая форма