Лимфогранулематоз: причины возникновения, методы диагностики и лечения
Содержание:
- Лечение Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
- Стадии развития болезни
- Способы диагностирования
- Причины и патофизиология лимфомы Ходжкина
- Лечение лимфогранулематоза, методики
- Симптомы Лимфогранулематоза у детей:
- Причины лимфогранулематоза
- Стадии лимфогранулематоза
- Патологическая анатомия
- Симптомы Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
- Симптомы лимфогранулематоза, первые признаки
Лечение Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Болезнь Ходжкина – злокачественное заболевание, которое может протекать очень быстро (от 4 до 6 месяцев), но иногда длится и гораздо дольше – до 20 лет. В отсутствие лечения менее 10% больных выживает в течение 10 лет от начала заболевания. Однако современные способы лечения могут обеспечить длительную, иногда полную ремиссию. По данным Национального института рака (США), те, у кого полная ремиссия продолжается более 5 лет после окончания лечения, могут считаться окончательно излеченными.
Наиболее эффективные методы лечения – рентгенотерапия и внутривенное введение противоопухолевых средств. В случае поражения одной или двух групп лимфоузлов рентгеновское облучение пораженных участков тела с захватом соседних лимфоузлов может привести к полному излечению. С помощью химиотерапии различными препаратами, особенно при тщательном подборе их комбинаций и правильной схеме введения, удается добиться длительной ремиссии даже в запущенных случаях. При необходимости применяют переливание крови и антибиотики широкого спектра действия, а также другие поддерживающие меры.
Прогноз
В настоящее время терапия болезни Ходжкина, а это всё-таки злокачественное заболевание, осуществляется достаточно успешно (в 70-84 % случаев удаётся достичь 5-летней ремиссии). По данным Национального института рака (США), пациенты, у которых полная ремиссия продолжается более 5 лет после окончания лечения, могут считаться окончательно излеченными. Количество рецидивов колеблется в пределах 30-35 %.
Наиболее часто используются по меньшей мере 3 системы клинических прогностических факторов, предложенных наиболее крупными кооперированными группами: EORTC (European Organization for the Research and Treatment of Cancer), GHSG (German Hodgkin’s lymphoma Study Group) и NCIC/ECOG (National Cancer Institute of Canada и Eastern Cooperative Oncology Group).
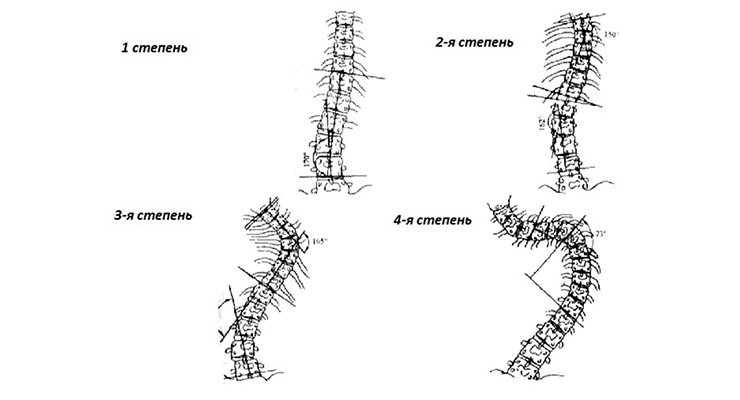
Стадии развития болезни
1 стадия. Опухоль в единственном месте либо органе, но за пределами лимфатических узлов. В медицинской карте стадию отмечают буквой «В».
2 стадия. Опухоль расположена в двух областях и более, но в пределах единственной стороны диафрагмы.
3 стадия. Опухоль в ряде мест, с двух сторон диафрагмы.
3 (I) – воспаление локализуется в брюшной полости.
3 (II) – поражение в паховой полости.
4 стадия: из-за диффузного поражения воспаление распространяется на лимфоузлы и органы. Указанная стадия – самая тяжелая. Метастазы выявляются в костном мозге, печени, почках, кишечнике, в лёгких. В медицинской карте отмечают буквами E, S, X. На поздних сроках терапия порой показывает положительный результат.
Стадирование букв в карте:
- В – наличие одного или нескольких симптомов рака.
- Е – опухоль рядом с органами и тканями лимфоузлов.
- S – селезёнка.
- Х – большой размер образования опухоли.
Без выявления стадии развития доктор не даст точного прогноза выживания пациента.
Способы диагностирования
Диагностика недуга является сложным процессом, так как большинство его симптомов не специфичны. Проводится она в гематологическом отделении стационара. Здесь проводится исследование симптоматики, назначаются вспомогательные лабораторные и инструментальные действия для подтверждения или опровержения диагноза.
Простой анализ крови поможет поставить диагноз
Диагностика состоит из выполнения нескольких пунктов:
- осмотр миндалин;
- пальпация узлов, печени и селезенки;
- общий анализ крови;
- биохимический анализ крови и анализирование функционирования печени и почек;
- инструментальные способы обследования (обзорный рентген, КТ, УЗИ, ПЭТ, ЭКГ, ЭХО-кардиография, эндоскопия);
- пункция, взятая из костного мозга;
- гистология лимфоузлов (изучается биологический материал, взятый при помощи пункциональной, аспирационной, инцизионной биопсии либо биопсии при проведении эндоскопии);
- иммунофенотипирование лимфоцитов (к изучаемому биологическому материалу добавляют особые антитела, взаимодействующие лишь с антигенами опухоли, так злокачественные клетки становятся помеченными, а затем этот материал помещают в особый аппарат и выясняют, есть ли такие метки).
Диагностика при помощи эндоскопии подразделяется на несколько видов:
- бронхоскопия, эндоскоп вводится через ротовую полость и изучается трахея и бронхи;
- фиброгастродуоденоскопия, эндоскоп вводят через ротовую полость, и изучается внутренняя поверхность пищевода, желудка, двенадцатиперстной кишки;
- колоноскопия, эндоскоп вводят через анальное отверстие и изучают стенки толстого кишечника;
- лапароскопия, эндоскоп вводится при помощи проколов передней стенки брюшины, и изучаются внутренние органы и лимфоузлы брюшной полости.
Важно. Узлы увеличиваются и при туберкулезе, саркоидозе (поражение легких гранулезом), сифилисе, коллагенозе (патологический процесс в соединительной ткани), из-за чего специфику узлов определяют морфологическим изучением образцов ткани.
Причины и патофизиология лимфомы Ходжкина
Лимфома Ходжкина является результатом клональной трансформации В-клеток, которая приводит к образованию двуядерных клеток Рид-Штернберга. Причины заболевания неизвестны, но имеется взаимосвязь с наследственностью и внешними факторами (например, профессией, такой как деревообработка; лечением фенитоином, лучевой терапией или химиотерапией; инфицированием вирусом Эпштейна-Барр, Mycobacterium tuberculosis вирусом герпеса типа 6, ВИЧ). Риск заболевания повышен у лиц с определенным типом иммунной супрессии (например, больные, перенесшие трансплантацию, получающие иммуносупрессанты), у больных с врожденными иммунодефицитными состояниями (например, атаксия-телеангиэктазия синдромы Кляйнфелтера, Чедиака-Хигаши, Вискотта-Олдрича), у больных с определенными аутоиммунными заболеваниями (ревматоидный артрит, нетропическая спру, синдром Шегрена, СКВ).
У большинства больных происходит медленно прогрессирующее нарушение клеточного иммунитета (функция Т-клеток), что способствует развитию бактериальных, нетипичных грибковых, вирусных и протозойных инфекций. Гуморальный иммунитет (продукция антител) также нарушен у больных с прогрессированием заболевания. Причиной летальных исходов часто является сепсис.
Лечение лимфогранулематоза, методики

По результатам диагностики составляется индивидуальный лечебный план. Учитываются возрастные особенности пациента и его состояние на данный момент.
Основой лечения лимфогранулематоза являются терапевтические методики в комбинации с ХЛТ (химио и лучевой терапией). Рассчитываются точные дозировки химиотерапевтических средств – внутривенное, либо пероральное введение.
Рецидивирующий процесс лимфогранулематоза лечится высокодозированными методами химиотерапии. При процессах в костном мозге, нужна трансплантация новых незрелых клеток. Самая оптимальная лечебная тактика лимфогранулематоза ранней стадии – лучевая терапия.
Радиотерапевтические сеансы в течении нескольких недель проводятся ежедневно. При тяжелых процессах назначается внутривенная терапия стероидными препаратами.
Результат лечения определяет контрольная диагностика. Для предотвращения рецидивов врачом назначается режим регулярной диагностики.
Прогноз ЛГМ
Прогноз лимфогранулематоза зависит от вовремя начатого лечения, которое обеспечивает пациентам от 85% до 95% пятилетней выживаемости. У большей части больных, наступает полное излечение или устойчивое состояние без рецидивов на протяжении двадцати лет.
Метки: лимфоузлы
Симптомы Лимфогранулематоза у детей:
Болезнь начинается незаметно. Сначала больной ребенок чувствует себя абсолютно нормально. Он находит на шее увеличенный, безболезненный, плотноватой консистенции лимфатический узел. Реже первыми реагируют узлы средостения, паховые или подмышечные. Еще реже лимфогранулематоз у детей проявляется с изолированного поражения желудка, селезенки, легких, кишечника, костей, костного мозга.
При абдоминальной форме гранулематоза, которая в принципе является очень редкой, сначала поражаются забрюшинные лимфоузлы. При пальпации любые узлы не вызывают болевых ощущений. Сначала они имеют плотноэластическую консистенцию, не спаяны между собой и кожей. Постепенно они становятся малоподвижными из-за сращений, уплотняются, не достигая однако степени каменистой плотности и никогда не спаиваясь с кожей.
Распространенный симптом гранулематоза у детей – поражение селезенки. Но для пальпации она доступна примерно в трети случаев. Важным симптомом выступает повышение температуры тела. Сначала лихорадка эпизодическая, потом она наступает волнами, не проходит при приеме ацетилсалициловой кислоты, антибиотиков, анальгина. Вместе с лихорадкой у ребенка появляется потливость, особенно в ночное время суток. Но ознобы не наблюдаются. Лихорадочный синдром наблюдается у 60 детей с данным диагнозом из 100.
В трети случаев болезнь начинается с зуда кожи, который становится все более упорным, его нельзя снять обычными средствами. Дети могут жаловаться на головную боль, скованность в суставах и мышцах, сердцебиение. В начале болезни, как правило, ребенок теряет массу тела, у него возникает слабость, может быть снижение аппетита. Но эти симптомы не называют специфическими. В части случаев бывает и гепатолиенальный синдром.
Иммунитет нарушается, потому часто присоединяются бактериальные и вирусные инфекции. У большинства детей изменен состав: относительная или абсолютная лимфоцитопения, нейтрофильный лейкоцитоз с умеренным палочко-ядерным сдвигом, повышение СОЭ. В начале заболевания тромбоциты в норме. Может быть эозинофилия, нормохромная анемия.
В терминальной стадии лимфогранулематоза симптомы общей интоксикации выражены больше, нарушается функция сердечно-сосудистой, дыхательной, нервной систем. При современных методах лечения больной может прожить 60—80 месяцев от начала заболевания. Но имеются сообщения о случаях полного выздоровления при лимфогранулематозе, когда была проведена адекватная химио- и лучевая терапия. В конце лимфогранулематоз перерождается в саркому в некоторых случаях, что утяжеляет состояние больного. Анемия и истощение прогрессируют быстрыми темпами, появляются тромбоцитопения и кровоточивость.
Абдоминальная форма лимфогранулематоза у детей протекает тяжело. У ребенка наблюдаются такие симптомы:
- проливной пот
- абдоминальные боли
- высокая лихорадка
- лейкопения
- высокая СОЭ
- резкий сдвиг формулы крови влево
Плохим прогностическим признаком служит поражение печени. Наилучший прогноз дают в тех случаях, когда СОЭ нерезко повышена и уровень лимфоцитов достаточен. неблагоприятный прогноз почти во всех случаях болезни детей.
Две формы болезни по скорости клинического течения:
- хроническая
- подострая
Формы негенерализированного лимфогранулематоза у детей:
- локальная
- регионарная
При локальной происходит поражение 1—2 смежных областей, а при регионарной вовлечены 2 и больше лимфатических узла несмежных зон по одну сторону от диафрагмы. Генерализованной стадии свойственно увеличение 2 и более групп лимфатических узлов, расположенных по обе стороны от диафрагмы, а также вовлечение в процесс селезенки.
Лабораторные признаки интоксикации:
- лимфоцитопения
- повышение СОЭ более 30 мм в час
- увеличение содержания С-реактивного белка
- увеличение содержания альфа-2- и гамма-глобулинов, сиаловых кислот
- увеличение содержания церулоплазмина, фибриногена
Причины лимфогранулематоза
Этиология лимфогранулематоза до настоящего времени не выяснена. На сегодняшний день в числе основных рассматриваются вирусная, наследственная и иммунная теории генеза болезни Ходжкина, однако ни одна из них не может считаться исчерпывающей и общепризнанной. В пользу возможного вирусного происхождения лимфогранулематоза свидетельствует его частая корреляция с перенесенным инфекционным мононуклеозом и наличием антител к вирусу Эпштейна-Барр. По меньшей мере, в 20% исследуемых клеток Березовского-Штернберга обнаруживается генетический материал вируса Эпштейна-Барр, обладающего иммуносупрессивными свойствами. Также не исключается этиологическое влияние ретровирусов, в т. ч. ВИЧ.
На роль наследственных факторов указывает встречаемость семейной формы лимфогранулематоза и идентификация определенных генетических маркеров данной патологии. Согласно иммунологической теории, имеется вероятность трансплацентарного переноса материнских лимфоцитов в организм плода с последующим развитием иммунопатологической реакции. Не исключается этиологическое значение мутагенных факторов — токсических веществ, ионизирующего излучения, лекарственных препаратов и других в провоцировании лимфогранулематоза.
Предполагается, что развитие лимфогранулематоза становится возможным в условиях Т-клеточного иммунодефицита, о чем свидетельствует снижение всех звеньев клеточного иммунитета, нарушение соотношения Т-хелперов и Т-супрессоров. Главным морфологическим признаком злокачественной пролиферации при лимфогранулематозе (в отличие от неходжкинских лимфом и лимфолейкоза) служит присутствие в лимфатической ткани гигантских многоядерных клеток, получивших название клеток Березовского-Рид-Штернберга и их предстадий – одноядерных клеток Ходжкина. Кроме них опухолевый субстрат содержит поликлональные Т-лимфоциты, тканевые гистиоциты, плазматические клетки и эозинофилы. При лимфогранулематозе опухоль развивается уницентрически — из одного очага, чаще в шейных, надключичных, медиастинальных лимфатических узлах. Однако возможность последующего метастазирования обусловливает возникновение характерных изменений в легких, ЖКТ, почках, костном мозге.
Стадии лимфогранулематоза
Лимфогранулематоз обычно поражает лимфатические узлы, гораздо реже патологический процесс распространяется на селезенку, печень, легкие и другие органы. Поэтому проявления лимфогранулематоза классифицируют как лимфатические и экстралимфатические.
При «лимфатических» поражаются лимфоузлы, селезенка, вилочковая железа, лимфоидное глоточное кольцо, червеобразный отросток и пейеровые бляшки. Все остальные поражения относятся к экстралимфатическим проявлениям заболевания.
Сегодня наибольшего распространения получила классификация лимфогранулематоза, которая была предложена в 1966 году Лукасем. Она различает четыре гистологических вида лимфогранулематоза: лимфогистиоцитарный, нодулярно-склеротический, смешанно-клеточный и ретикулярный.
Считается, что лимфогранулематоз развивается уницентрически. В первую очередь поражению подвергается один участок лимфоидной ткани в лимфатическом узле, а затем злокачественные клетки распространяются через лимфатическую систему к новым очагам, и там поражают новые лимфоузлы. Поэтому именно этим лимфогранулематоз и отличается от других патологических образований, так как может поражать лимфоидную ткань в отдалённых участках от основного злокачественного очага. В своё время это затрудняло разработку в делении лимфогранулематоза на стадии, которая окончательно была принята международной классификацией в 1971 году. Она рассматривает четыре стадии заболевания.
При первой или локальной стадии лимфогранулематоза поражается одна зона лимфатических узлов или одна экстралимфатическая ткань, а может быть, и орган.
При второй или регионарной стадии лимфогранулематоза поражаются две зоны лимфоузлов, а иногда и больше, локализующиеся с одной стороны диафрагмы. Но могут быть вовлечены в патологический процесс разные зоны лимфатических узлов одновременно с поражениями одной экстралимфатической ткани, органа, находящиеся с той же стороны диафрагмы.
При третьей или генерализованной стадии лимфогранулематоза поражаются зоны лимфатических узлов в единственном или множественном числе с двух сторон от диафрагмы. В этот процесс могут входить поражённая селезёнка, одна экстралимфатическая ткань или орган.
При четвёртой или диссеминированной стадии лимфогранулематоза диффузно поражается один или несколько экстралимфатических тканей или органов с одновременным поражением или без него, лимфоузлов.
Кроме этого, при имеющихся у пациентов симптомах интоксикации, к стадии добавляют индекс – «Б» а при отсутствии – «А». Также известно, что прогноз лимфогранулематоза ухудшается при присоединении этих симптомов к стадиям патологического процесса.
Патологическая анатомия
Обнаружение гигантских клеток Рид — Березовского — Штернберга и их одноядерных предшественников, клеток Ходжкина, в биоптате есть обязательный критерий диагноза лимфогранулематоза. По мнению многих авторов, только эти клетки являются опухолевыми.
Все остальные клетки и фиброз есть отражение иммунной реакции организма на опухолевый рост. Главными клетками лимфогранулематозной ткани, как правило, будут мелкие, зрелые Т-лимфоциты фенотипа CD2, CD3, CD4 > CD8, CD5 с различным количеством В-лимфоцитов. В той или иной степени присутствуют гистиоциты, эозинофилы, нейтрофилы, плазматические клетки и фиброз.
Соответственно различают 4 основных гистологических типа:
- Вариант с нодулярным склерозом — наиболее частая форма, 40—50 % всех случаев. Встречается обычно у молодых женщин, располагается часто в лимфатических узлах средостения и имеет хороший прогноз. Характеризуется фиброзными тяжами, которые делят лимфоидную ткань на «узлы». Имеет две главные черты: клетки Рид — Березовского — Штернберга и лакунарные клетки. Лакунарные клетки большие по размеру, имеют множество ядер или одно многолопастное ядро, цитоплазма их широкая, светлая, пенистая.
- Лимфогистиоцитарный вариант — примерно 15 % случаев лимфомы Ходжкина. Чаще болеют мужчины моложе 35 лет, обнаруживается в ранних стадиях и имеет хороший прогноз. Преобладают зрелые лимфоциты, клетки Рид — Березовского — Штернберга редки. Вариант низкой злокачественности.
- Вариант с подавлением лимфоидной ткани — самый редкий, меньше 5 % случаев. Клинически соответствует IV стадии болезни. Чаще встречается у пожилых больных. Полное отсутствие лимфоцитов в биоптате, преобладают клетки Рид — Березовского — Штернберга в виде пластов или фиброзные тяжи или их сочетание.
- Смешанноклеточный вариант — примерно 30 % случаев лимфомы Ходжкина. Наиболее частый вариант в развивающихся странах, у детей, пожилых людей. Чаще болеют мужчины, клинически соответствует II—III стадии болезни с типичной общей симптоматикой и склонностью к генерализации процесса. Микроскопическая картина отличается большим полиморфизмом со множеством клеток Рид — Березовского — Штернберга, лимфоцитов, плазмоцитов, эозинофилов, фибробластов.
Частота возникновения заболевания — примерно 1/25 000 человек/год, что составляет около 1 % от показателя для всех злокачественных новообразований в мире и примерно 30 % всех злокачественных лимфом.
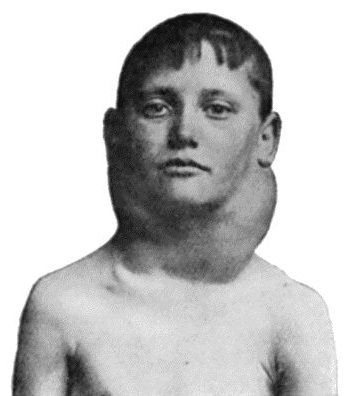
Симптомы Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Поскольку в патологический процесс может вовлекаться любая часть широко представленной в организме лимфоидной ткани, клинические признаки болезни Ходжкина зависят от области поражения. Первой жалобой служит обычно увеличение периферических (легко прощупываемых) лимфатических узлов. Сначала чаще всего поражаются лимфоузлы шеи, а затем подмышечные и паховые. Если их увеличение происходит быстро, они могут быть болезненными. Иногда первыми поражаются узлы грудной и брюшной полости. В таких случаях больные сначала жалуются на кашель, одышку, боли в груди или животе, потерю аппетита или ощущение тяжести в животе. Через некоторое время, от нескольких недель до нескольких месяцев, а иногда и лет, болезнь утрачивает свой локальный характер и распространяется на лимфоузлы всего тела. Увеличивается селезенка, а часто и печень. Лимфоузлы в брюшной полости могут достигать таких размеров, что сдавливают желудок, смещают почки и вызывают боль под ложечкой или в спине. В плевральных полостях вокруг легких может накапливаться жидкость; иногда поражаются и сами легкие. При поражении костей возникают сильные боли.
Помимо местных проявлений наблюдаются и общие симптомы – повышение температуры тела, иногда с потливостью по ночам, кожный зуд, отсутствие аппетита, прогрессирующая слабость, похудание и на поздних стадиях болезни – анемия. Отмечается также бóльшая подверженность инфекционным заболеваниям, особенно вызываемым туберкулезной палочкой, грибками, некоторыми вирусами, такими, как вирус герпеса и поксвирусы, а также простейшими. Повышенная восприимчивость к инфекции проявляется уже на ранних стадиях болезни, усиливается по мере ее прогрессирования и сохраняется через много лет после видимого излечения. Она отражает недостаточность определенных иммунокомпетентных клеток, т.н. Т-лимфоцитов, и нарушение их функции. Пока неясно, является ли повышенная восприимчивость к инфекциям следствием самой болезни Ходжкина или иммунодефицита, присущего людям, у которых развивается эта болезнь.
Стадии заболевания лимфогранулематозом
В зависимости от степени распространённости заболевания выделяют 4 стадии лимфогранулематоза (Энн-Арборская классификация):
- 1 стадия — опухоль находится в лимфатических узлах одной области (I) или в одном органе за пределами лимфатических узлов.
- 2 стадия — поражение лимфатических узлов в двух и более областях по одну сторону диафрагмы (вверху, внизу) (II) или органа и лимфатических узлов по одну сторону диафрагмы (IIE).
-
3 стадия — поражение лимфатических узлов по обе стороны диафрагмы (III), сопровождаюшееся или нет поражением органа (IIIE), или поражение селезёнки (IIIS), или всё вместе.
- Стадия III(1) — опухолевый процесс локализован в верхней части брюшной полости.
- Стадия III(2) — поражение лимфатических узлов, расположенных в полости таза и вдоль аорты.
- 4 стадия — заболевание распространяется помимо лимфатических узлов на внутренние органы: печень, почки, кишечник, костный мозг и др. с их диффузным поражением
Для уточнения расположения используют буквы E, S и X, значение их приведено ниже.
Расшифровка букв в названии стадии
Каждая стадия подразделяется на категорию А и В соответственно приведённому ниже.
- Буква А — отсутствие симптомов заболевания у пациента
-
Буква В — наличие одного или более из следующего:
- необъяснимая потеря массы тела более 10 % первоначальной в последние 6 месяцев,
- необъяснимая лихорадка (t > 38 °C),
- проливные поты.
- Буква Е — опухоль распространяется на органы и ткани, расположенные рядом с поражёнными группами крупных лимфатических узлов.
- Буква S — поражение селезёнки.
- Буква X — объёмное образование большого размера.
Симптомы лимфогранулематоза, первые признаки
Симптомы лимфогранулематоза фото
Первым признаком начала лимфогранулематоза является увеличение лимфоузлов (на рентгене грудной клетки пораженные лимфоузлы занимают 0,3 от ее ширины) с характерным сценарием:
- Локализация — шейные и подключичные (70-75% случаев), подмышечные и лимфатические образования в средостении (15-20%), паховые и брюшной полости (10%);
- Размеры — от грецкого ореха до куриного яйца;
- Безболезненные и эластичные.
Лимфогранулематоз средостения приводит к сдавлению органов дыхания (бронхи, легкие), что провоцирует кашель и затрудненное дыхание, особенно в положении лежа. Пораженные болезнью Ходжкина лимфоузлы брюшной полости нередко вызывает компрессию спинномозговых нервов и неврологическую симптоматику (радикулопатические боли в пояснице), симптомы со стороны ЖКТ.
Общая картина болезни дополняется:
- постоянной слабостью без видимой причины, отсутствием аппетита;
- кожным зудом;
- асцитом;
- болезненностью в костях.
К симптомам лимфогранулематоза, часто указывающим на распространенную онкологию и неблагоприятный прогноз, относятся:
- Периодическое повышение температуры выше 38ºС;
- Проливной пот во время сна;
- Потеря свыше 10% веса за полгода (при нормальном режиме питания, без соблюдения диеты).
В зависимости от локализации пораженных лимфоузлов и распространенности онкопроцесса возможно поражение (на ранних стадиях достаточно редко) печени, селезенки (спленомегалия), легких, спинномозговых нервов грудного и поясничного отделов, реже — почек и костного мозга.
При этом за счет нарушенной функциональности иммунных клеток у больных лимфогранулематозом часто диагностируется опоясывающий лишай (герпетическая инфекция кожи), рецидивирующий кандидоз, неинфекционный менингит, протозойная пневмония и токсоплазмоз.