Краснуха у взрослых
Содержание:
Причины краснухи
Краснуха появляется из-за вируса и передаётся воздушно-капельным путём от заражённого человека. Также болезнь может быть трансплацентарной. В таком случае заражение плода начинается в утробе матери.
Вирус живёт только в человеческом организме. Он может существовать длительное время, но все же, мгновенно умирает от ультрафиолетовых лучей, перепадов давления и низкой влажности. Если микроорганизмы будут развиваться при низкой температуре, то они могут сохраняться не протяжении 3-5 лет.
Что же касается инкубационного периода, то у больного он обычно длиться не более трех недель. Пациент ещё до появления симптомов является основным носителем заболевания.
Симптомы патологи у детей практически отсутствуют. Именно поэтому малыши не замечают каких-то признаков заболевания, и продолжаю находиться в общественных местах.
Вспышки патологии – это очень редкие явления, которые появляются примерно каждые 5-7 лет. Вот обострения происходят ежегодно, или весной, или летом. Они совершенно не предполагают какой-то опасности, а наоборот являются хорошей профилактикой для заражённого организма.
Самая распространённая эпидемия состоялась в 60-е годы в Северной Америке. Заболевание охватило 20 миллионов человек. Последствиями болезни были врождённые уродства, отмеченные у беременных женщин.
Симптомы краснухи
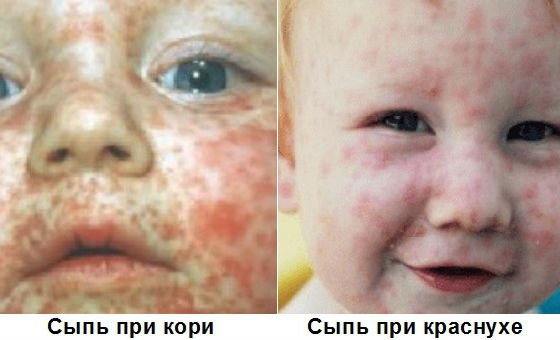
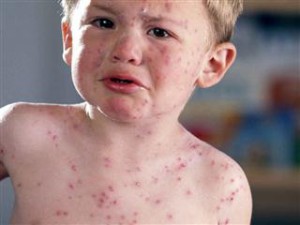
Самыми явными симптомами краснухи можно считать головные боли, недомогание, боли в области суставов, а также повышение температуры. На второй или третий день тело начинает покрывать сыпью, которая имеет красный цвет.
Само же заболевание имеет несколько характерных особенностей. Например, отдельные элементы высыпания, не сливаются между собой, а затем проходят не оставляя при этом следа. Болезнь за своим описанием прохожая на корь.
Ещё одной характерной особенностью является увеличение шейных лимфатических узлов. Обычно заболевание сопровождается слабо выраженными симптомами, что соответственно усложняет диагностику.
Лечение краснухи
Краснуха – это простое инфекционное заболевание
Оно не требует госпитализации или же других мер предосторожности
Очень важно, чтобы ребёнок соблюдал постельный режим, хорошо питался, пил много жидкости и принимал необходимые витамины
Если все же появились какие-то осложнения, то лучше всего обратиться к врачу и пройти медицинское обследование. Обычно, болезнь длиться несколько дней и проходит без каких-либо последствий. После выздоровления, у ребёнка вырабатывается иммунитет к заболеванию, и заразиться краснухой второй раз можно крайне редко. В таком случае, болезнь появляется только в зрелом возрасте и то в связи с индивидуальными особенностями организма.
Предотвратить краснуху можно двумя способами: сделав профилактическую прививку или же изолировав ребёнка от инфицированных детей. Беременным женщинам крайне необходимо ограничить общение с больными, ведь заболевание может привести к нарушению развития плода.
Первая вакцинация проходит на первом году жизни малыша, вторая – на шестом. Благодаря вакцине, иммунитет ребёнка становится более крепким и защищённым.
Что такое краснуха?
Краснуха, как болезнь, относится к разряду инфекционных, поэтому в ее основе всегда лежит вирус. Относится он к семье Тогавиридае и полностью покрыт белковой капсулой, которая после попадания в тело распадается и выпускает на свет РНК вируса, встраиваемый в геном человека.
Вирус отлично переносит холодные температуры, однако моментально гибнет при ультрафиолете или воздействии на него дезинфекции.
В нормальном состоянии функционирует только в человеческом теле, предпочитая поражать клетки, подверженные высокой степенью деления, вне организма вирус отличается неустойчивостью и быстро гибнет.
Пути передачи
Передается воздушно-капельным или контактно-бытовым путями от больного человека, даже если его вирус находиться только в инкубационном состоянии.
Попадает в организм путем вдыхания зараженного воздуха. Встречается во всех странах мира, особенно в тех, где не практикуется вакцинация, отличается краснуха повышением числа больных зимой и весной из-за пониженного иммунитета.
Примечание! Опасность представляет и беременность. В этот период женщины подвержены заболеванию краснухой, распространяющейся на плод.
Инкубационный период
Длится период инкубации от 10 до 25 дней. Врачи считают, что краснуха, протекающая с малой симптоматикой, является более заразной, чем при четко выраженных симптомах и поражениях.
В инкубационный период типичные симптомы не проявляются, они начинают выявляться только после его окончания. За выделенный временной промежуток инфекция поражает слизистую оболочку дыхательных органов и распространяется по телу, делая кожу заразной еще до появления первых симптомов.
Начальная стадия
На данной стадии заболевание во многом симптоматикой напоминает скарлатину или корь, поскольку высыпания характерны для всех из них:
- Первыми симптомами, сигнализирующими о начале краснухи, становятся: небольшая температура, боли в горле, насморк и общая слабость тела.
- Происходит увеличение лимфатических узлов, они начинают опухать, при прикосновении ощутимы боли.
- Пятна имеют красный цвет, распространяются быстро и охватывают все тело. Первые проявления заметны на шее, голове и лице, впоследствии поражаются конечности, спина.
Симптомы и признаки
Симптомы появляются только по окончанию инкубационного периода, хотя дети могут и ранее жаловаться на слабость и сонливость организма.
Временами можно заметить небольшие уплотнения в области лимфатических узлов, особенно тех, что находятся в области затылка из-за малой устойчивости к вирусу краснухи:
- В продромальный период, проходящий не у каждого ребенка, замечается головная боль, слабый аппетит, появление боли в конечностях и мышцах, заложенность носа.
- Через сутки начинает болеть затылочная часть у шеи из-за сильного опухания лимфатических узлов. Появляются сухой кашель и конъюнктивит. Температура повышается до 38 градусов и не спадает минимум 2 суток.
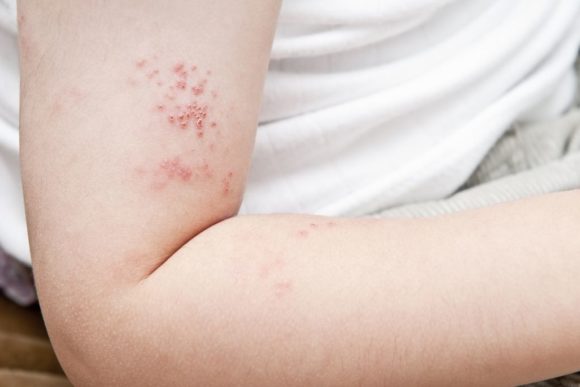
- Начинается период высыпаний. Сыпь при краснухе представляет собой отдельные небольшие пятна размером не более 5 мм в диаметре. Возникают они из-за интоксикации вирусом крови в капиллярах. По телу высыпания распространяются всего за несколько часов, через 3 дня они белеют и исчезают, не оставляя после себя рубцов или пятен. Период длится до недели, после чего ребенок ощущает значительное улучшение. Лимфатические узлы полностью нормализуются через 2 недели после прекращения сыпи.
Формы заболевания
На данный момент ученые выделяют 2 формы краснухи в зависимости от клинической картины:
- типичная форма наиболее характерна для детей. Характер полностью соответствует представленной выше картине симптоматики, различаются только тяжесть перенесенных ребенком симптомов;
- атипичная форма отличается отсутствием характерной сыпи. В некоторых случаях она все же появляется, но исчезает максимум за сутки. Симптомы в основном сосредоточены на токсическом отравлении тела и его реакции на вирус, поэтому происходит путаница, и краснуху путают с простудой. Временами единственной симптоматикой является только опухание узлов лимфы в затылочной части шеи. Характерно и полное отсутствие симптомов для данной формы болезни.
Осложнения краснухи
Специфические осложнения при приобретенной краснухе встречаются редко, преимущественно у взрослых.
Наиболее типичным осложнением являются доброкачественно протекающие острые артриты. Они возникают одновременно с появлением сыпи и могут продолжаться несколько недель. Чаще других поражаются коленные суставы, суставы кисти и лучезапястные суставы. Хронический краснушный полиартрит формируется крайне редко. Вирус краснухи при остром артрите обнаруживается в синовиальной жидкости, при хроническом — в крови.
К серьёзным, но довольно редко встречающимся (1 на 3000 случаев) специфическим осложнениям приобретённой краснухи следует отнести возможные кровоизлияния во внутренние органы (например, в глаза, головной мозг), обусловленные тромбоцитопенией и повышением сосудистой проницаемости. Описаны случаи тромбоцитопенической пурпуры.
К ещё более редким осложнениям относят развитие энцефалита, менингоэнцефалита и энцефаломиелита. Летальность при этих осложнениях достигает 20-50%.
Прогрессирующий краснушный панэнцефалит (ПКПЭ) прежде регистрировался исключительно у лиц с синдромом врождённой краснухи. Начиная с 1976 года были получены данные о возникновении ПКПЭ у пациентов, которые перенесли краснуху не внутриутробно, а в первые 1-2 года жизни и до появления симптомов ПКПЭ были здоровы.
ЭПКП, как правило, развивается на втором десятилетии жизни, протекает как медленная инфекция с летальным исходом. Возникает в результате реактивации персистирующего в нейронах ЦНС вируса краснухи.
Заболевание сопровождается прогрессирующим уменьшением количества нейронов, выраженным астроцитозом с образованием глиальных узелков в коре и других структурах мозга. Обширные процессы демиелинизации объясняются гибелью нейронов в результате реализации цитокиновых и иммунных механизмов, а также цитопатического действия вируса на олигодендроциты, нейроны или аксоны. О роли иммунных механизмов в патогенезе ПКПЭ, в частности, свидетельствует обнаружение в спинномозговой жидкости и сыворотке крови больных в РСК и РТГА противокраснушных антител IgG-класса в высоких титрах.
Проведенный сравнительный анализ соотношения их титров в ликворе и сыворотке крови дал основание говорить о синтезе этих антител в пределах ЦНС (при неповрежденном гематоэнцефалическим барьере). Вокруг сосудов ЦНС образуются лимфоцитарные и плазмоклеточные инфильтраты (муфты), образованные преимущественно CD4+, Т и В клетками. Развитие эксудативно-продуктивного васкулита также способствует прогрессированию дегенеративно-атрофических изменений тканей мозга.
Клинически ПКПЭ характеризуется развитием прогрессирующих нарушений интеллекта, и двигательных расстройств со смертельным исходом. В клинической картине появляются и медленно нарастают моторные и психические расстройства (сенсорных нарушения нет). Развивается парез лицевого нерва, который может сопровождаться подергиванием челюсти, речь замедляется, становится невнятной. Повышается мышечный тонус, развивается клонус стоп, больной не может стоять. Прогрессирует слабоумие.
В терминальной стадии возникают судорожные приступы с утратой сознания.
На ЭЭГ видны нарушения во фронтальных проводящих путях. Диагноз устанавливается, когда развивается прогрессирующее неврологическое повреждение на фоне повышения количества клеток, общего белка и гамма-глобулина в СМЖ, а также при выявлении повышенного титра антител к вирусу краснухи или при выделении вируса из ткани мозга. Специфическое лечение этого заболевания отсутствует.
Неспецифические осложнения при приобретённой краснухе: пневмония, отит, артрит, ангина — встречаются редко и обусловлены присоединением вторичной микробной флоры.
Пути передачи вируса краснухи

Выделяют врожденную и приобретенную формы заболевания.
На сегодняшний день среди детей распространена приобретенная форма заболевания.
Существует несколько путей передачи приобретенной формы краснухи:
- попадание вирусной бактерии на слизистые оболочки рта и дыхательных путей;
- возбудитель способен локализоваться в глотке и лимфоузлах, расположившихся в шейной и затылочной областях;
- распространиться по кровеносной системе всего организма ребенка.
Параллельно с ходом заболевания активизируется иммунитет и возникает процесс выработки антител.
Врожденная форма краснухи встречается очень редко, передается вирус от матери ребенку во время беременности, является тяжелой формой заболеваний, в редких случаях приводит к гибели плода.
Что такое краснуха
Это вирусное заболевание, имеющее характер эпидемии. Период, пока вирус размножается в человеческом организме, может составлять от 15 до 24 дней, и уже в это время ребенок становится заразным, передавая Rubella virus (возбудителя болячки) окружающим. Обычно заболевание не опасно, и затрагивает, в основном, именно деток, так как от природы у них нет специфического иммунитета к этой заразе. И, к сожалению, от мамы к малышу через молоко такой иммунитет тоже не передается. Но если ребенок один раз переболеет, у него сформируется пожизненная защита от этой напасти.
Кроме термина «краснуха», врачи также используют понятие «третья болезнь». Это название родом из времен, когда педиатры впервые составили список всех заболеваний, провоцирующих высыпания на теле ребенка. И в этом списке Rubella virus занял именно третью позицию.
Как понять, что у малыша краснуха
Сложностью в определении у ребенка данного заболевания является тот факт, что первые признаки краснухи начинают проявляться только спустя 2 – 3 недели после заражения.
За это время огромное количество других детей может перенять вирус краснухи. Поэтому в интересах родителей посетить доктора и перестраховать своего ребенка от последствий данного заболевания.
На основе полученной информации от родителей относительно того, контактировал ли малыш с инфицированным человеком, имеется ли прививка от краснухи, посещает ли кроха общественные места и переносила ли его мама в период беременности или до ее наступления данное заболевание, доктор может установить диагноз.
Для его подтверждения маленький пациент проходит осмотр, предусматривающий:
- Изучение гортани, зева, верхнего неба на наличие петехиальной сыпи.
- Прощупывание лимфоузлов на затылке.
Обязательными являются и следующие анализы:
- Изучение крови на определение антител краснухи.
- Общий анализ крови.
Дети в возрасте от 1 до 4 лет, которые были привиты, болеют намного реже, особенно зимой, весной и осенью. А вот когда наступает лето, уязвимость организма вирусом увеличивается, как и вероятность заболеть.
Лечению крохи в этот период необходимо уделить должное внимание. Чем раньше детский организм перенесет данное заболевание, тем с меньшими осложнениями он столкнется либо не столкнется вовсе
Ослабленный иммунитет могут поразить иные инфекции, в результате чего возникают определенные осложнения. Например, малыш может заболеть ангиной или бронхитом. Менингит, энцефалит и воспаление легких также можно отнести к числу возможных осложнений от краснухи.
Несмотря на то, что в раннем возрасте болезнь переносится легко, жизни детей до года грозит опасность. Болезнь развивается весьма стремительно.
Сказаться это может на тромбогеморрагических нарушениях, вызвать судорожный синдром. Поэтому краснуха и ее лечение должно сопровождаться регулярным контролем со стороны специалистов.
Серьёзные последствия
Обычно, такое заболевание как краснуха, проходит без каких-то осложнений и последствий. Самое серьёзное осложнение – это энцефалит. Встречается он очень редко и то, у подростков или взрослых людей. Вообще, все осложнения появляются быстро, задолго до сыпи. Редко когда высыпания появляются раньше аутоиммунного энцефалита.
Энцефалитное осложнение сопровождается ухудшением здоровья, повреждением иммунной системы и спутанности сознания. У больного начинают появляться менингеальные симптомы, а в самых непредсказуемых случаях может возникнуть судорожный синдром, который иногда приводит к остановке дыхания и угнетению сердечно — сосудистой системы. Если в таком случае пациенту не оказать медицинскую помощь, то он может умереть.
Ещё одним осложнением краснухи считают поражение ЦНС, выражающейся в форме параличей и перезов. Обычно, такое осложнение возникает у 25% случаев заболевания и несёт за собой 30% детских смертей.
Если краснуха у ребёнка врождённая, то она может быть причиной серьёзных последствий, которые появляются на протяжении всей жизни. Иногда врождённое заражение оборачивается нарушением мозговой деятельности, речи, умственной отсталости, а также психического расстройства. Кроме всего этого, у ребёнка со временем может ухудшиться развитие интеллекта. Такое осложнение вылечить практически не возможно.
Прививки против краснухи
Самым доступным и эффективным способом профилактики краснухи являются прививки. Вакцинация проходит три раза за жизнь. Первая прививка делается в 12 месяцев жизни, вторая – в 6, а третья – в 12 лет. В подростковом возрасте вакцинация делается обычно девушкам, так как для мальчиков заболевание не опасное, и они могут отказаться от прививки.
В наше время существует много типов вакцин, но все же, профессиональные врачи рекомендуют использоваться комбинированную вакцину, которая может предотвратить не только краснуху, но и также заболевания осыпи, кори и даже паротита. После полной вакцинации, у пациента вырабатывается хороший иммунитет к болезням, сопровождающиеся на протяжении жизни.
Перед тем как планировать зачатие ребёнка, молодым мамам рекомендуется сдать анализ крови на краснуху. Это сможет, остереги беременных женщин от неожиданной болезни, а самое главное отстранить малыша от серьёзных заболеваний и даже смерти.
Краснуха
Краснуха — высокозаразное острое инфекционное заболевание, вызываемое вирусом краснухи.
Наиболее часто краснухой болеют непривитые дети 2-9 лет. Особенно опасна краснуха в первые 3 месяца беременности при этом нередко развиваются тяжелые врожденные пороки развития ребенка, возможна внутриутробная гибель плода. В целом, у взрослых людей краснуха протекает тяжелее, чем у детей.
Источником инфекции является человек с клинически выраженной или стертой формой краснухи. Пути передачи — воздушно-капельный (при разговоре с больным, поцелуях) и вертикальный (от матери к плоду). Возможен также контактный путь заражения— через детские игрушки. Больной становится заразным за 1 неделю до появления сыпи и продолжает выделять вирус в течение 5-7 дней после появления высыпаний. Ребёнок с врождённой краснухой выделяет возбудитель более длительное время (до 21-20 месяцев).
Что происходит при заражении краснухой?
Инкубационный период заболевания длится от 11 до 24 дней (чаще 16-20).
Вирус краснухи проникает в организм через слизистые оболочки дыхательных путей и разносится кровью по всему организму, вызывая увеличение лимфатических узлов, в особенности тех, что расположены на затылке и задней стороне шеи. Иногда возникает незначительный насморк и сухой кашель, чувство першения в горле, слезотечение. Наиболее тяжело краснуха протекает у взрослых: характерно повышение температуры тела (до 38-39°С ), головная боль, боли в мышцах, снижение аппетита.
В первый день болезни у 75-90% больных возникает характерная сыпь на коже, причем высыпания чаще наблюдаются у детей. Элементы сыпи представляют собой круглые или овальные розово-красные мелкие пятна. Чаще сыпь вначале возникает на лице и шее, за ушами и на волосистой части головы, а затем в течение суток она появляется на туловище и конечностях. Особенно типично расположение сыпи на спине, ягодицах, внешней поверхности рук и передней поверхности ног. На подошвах и ладонях сыпь отсутствует. Иногда одновременно мелкие единичные высыпания появляются на слизистой оболочке рта. Сыпь держится два-три дня.
У детей краснуха обычно протекает легко.
Осложнения краснухи крайне редки и встречаются у детей с иммунодефицитом. К ним относятся: пневмонии, отиты, артриты, ангины, тромбоцитопеническая пурпура. Очень редко (в основном у взрослых) возникают поражения головного мозга — энцефалиты и менингоэнцефалиты. Краснуха у беременных не представляет серьезной опасности для будущей матери, но значительно увеличивает риск пороков развития плода.
Диагностика и лечение краснухи
Диагноз краснухи, как правило, ставится, если у ребёнка был контакт с больным краснухой, он не привит, отмечается характерная кожная сыпь, увеличение лимфатических узлов, другие симптомы.
Диагноз подтверждается с помощью анализа крови из вены на противовирусные антитела, который проводится на 1-3-й день болезни и спустя 7-10 дней. О краснухе свидетельствует увеличение антител в 4 раза и более.
Лечение обычно проводится в домашних условиях. В период высыпаний ребенку необходим постельный режим. Специальное лечение не назначают, иногда применяют симптоматические средства (лекарства, устраняющие симптомы заболевания).
При появлении осложнений необходима срочная госпитализация.
Прогноз заболевания в большинстве случаев благоприятный. Повторное заражение краснухой невозможно.
Профилактика краснухи у детей
Для предотвращения распространения инфекции заболевших краснухой изолируют в течение 5 дней с момента появления сыпи. В отношении общавшихся с ними лиц никаких ограничительных мероприятий не предусмотрено, карантин на группы детских учреждений не накладывают
Важно предотвратить контакт больного ребёнка с беременными женщинами
Вакцинация от краснухи входит в календарь прививок. В России наиболее часто применяется тривакцина корь-краснуха-паротит. Вакцину вводят подкожно или внутримышечно в 12 -15 месяцев и повторно в 6 лет. Специфический иммунитет развивается через 15-20 дней почти у 100% привитых и сохраняется более 20 лет.
Чем опасна краснуха для мальчиков и девочек?
В большинстве случаев краснуха отличается доброкачественным течением. Осложнения у детей развиваются крайне редко. Возможно развитие доброкачественного воспаления суставов (при краснушном полиартрите обычно поражаются мелкие и средние суставы), а также тромбоцитопенической пурпуры.
В редких случаях, (как правило, при краснухе у взрослых) может развиться краснушный энцефалит, сопровождающийся появлением:
- генерализированных судорог;
- нарушения сознания;
- менингеальной симптоматикой;
- парезами конечностей;
- поражением черепно-мозговых нервов;
- развитием специфической мозжечковой, диэнцефальной и бульбарной симптоматики;
- расстройством функций органов малого таза;
- непроизвольным мочеиспусканием и дефекацией.
Также возможно сочетание симптомов энцефалита и тромбоцитопенической пурпуры. Краснушные энцефалиты являются единственной причиной летальных исходов при краснухе.
Развитие тромбоцитопенической пурпуры сопровождается появлением кожного геморрагического синдрома, кровоизлияний в слизистые оболочки (как правило, поражаются слизистые неба и миндалин) и кровотечений. Кожные геморрагии при тромбоцитопенической пурпуре отличаются полихромностью (различный цвет пятен, который может варьировать от желто-зеленого до темно-багрового), полиморфизмом (от мелких петихиальных высыпаний до массивных кровоизлияний) и асиметрией.
Главную опасность краснуха представляет для непривитых или не болевших краснухой беременных женщин. Данное заболевание может стать причиной возникновения самопроизвольного аборта, внутриутробной гибели плода или необратимого поражения его органов и тканей.
Врожденная краснуха (ВК) характеризуется формированием:
- пороков сердца (незаращенного артериального протока, стеноза ЛС (легочной ствол), дефектов МЖ и МП (межжелудочковая и межпредсердная перегородки);
- поражений глаз (жемчужных ядерных катаракт, микроофтальмий, врожденных глауком, различных ретинопатий);
- неврологических пороков;
- частичной или полной глухоты.
Также врожденная краснуха у детей может сопровождаться малой массой при рождении, гепатолиенальным синдромом, развитием обильных геморрагических высыпаний, гемолитической анемии, менингита и менингеальной симптоматики, поражения костной ткани. В отличие от выше перечисленных, эти изменения являются обратимыми.
В некоторых случаях, при синдроме ВК, на втором 10-ти летии жизни могут развиваться прогрессирующие поражения нервной системы по типу краснушных панэнцефалитов. У таких пациентов отмечается постепенное снижение интеллекта, мышечная слабость, нарушения координации, эпилептические припадки. При тяжелом течении краснушного панэнцефалита возможен летальный исход.
Симптомы у взрослых
Течение краснухи у взрослых носит более тяжелый характер, чем у детей. При этом у первых диагностируются те же формы патологии, что и у последних.
Симптомы аналогичны проявлениям краснухи у детей:
- появление сыпи на коже;
- симптомы интоксикации.
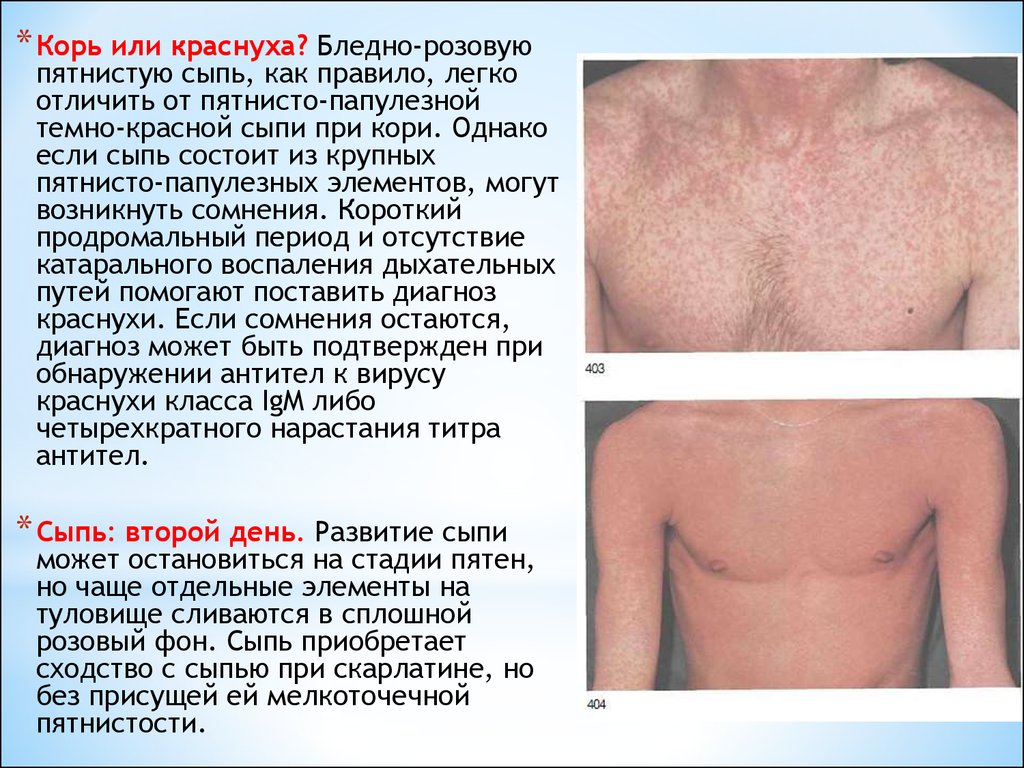
Разница в течении заболевания у взрослых и детей заключается в том, что у первых патология проявляет себя более интенсивно. Также часто у них возникают различные осложнения:
- снижение уровня тромбоцитов в крови;
- поражение суставов;
- появление энцефалита.
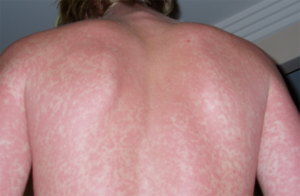
Краснуха: фото у взрослых
Исследователи предполагают, что данная разница в интенсивности протекания патологии обусловлена приверженностью взрослых вредным привычкам и наличием у них заболеваний, затронувших иммунную систему.