Срок беременности: как рассчитать
Содержание:
- Для чего еще нужен расчет недель беременности
- Каков гестационный возраст и возраст плода? 2020
- Для чего нужно определение акушерского срока беременности?
- Как определить правильно?
- Резус-конфликт
- Совет 2 : Как считать срок беременности
- Медицинские способы вычисления сроков
- Первый триместр: 1-13 неделя
- Как развивается будущий малыш
- Как считать?
- Как рассчитать и определить дату родов по месячным?
- Обследования и анализы
Для чего еще нужен расчет недель беременности

Важная роль календаря беременной — сверка результатов обследования УЗИ, анализов и поведения плода в утробе с его сроками. Для плода характерно проявлять определенные признаки в точно установленные сроки. Отклонения могут сообщать врачам об особенностях развития малыша в утробе и делать выводы о его здоровье.
Например, в 5 недель у плода должно появиться сердцебиение, а в 20 недель женщины чувствуют шевеление плода. Такие “маячки” помогают проверять, как протекает беременность и не нуждается ли женщина или плод в медицинской помощи.
После 38 недели женщине следует ожидать родов ежедневно, так как даже имея точную дату последних месячных и день зачатия, невозможно на 100% предсказать день родов. Предполагаемая дата помогает ориентироваться, но не является точной и непреложной. О дне родов женщины узнают, когда он наступает, однако вести календарь и советоваться с гинекологом все равно нужно.
Каков гестационный возраст и возраст плода? 2020
Гестационный возраст против фетального возраста
Определение
Два срока, возраст гестации и возраст плода, используются для описания возраста растущего плода после оплодотворения яйцеклетки спермой. Они вычисляются по-разному. Возраст гестации рассчитывается с первого дня последнего менструального периода. Этот расчет используется для определения ожидаемой даты беременности. Возраст плода рассчитывается с фактической даты зачатия. В идеальном случае зачатие происходит примерно через две недели после последнего менструального цикла, поэтому возраст плода должен быть на две недели меньше, чем гестационный возраст.
Значение гестационного возраста
Гестационный возраст важен, поскольку он помогает рассчитать и ожидать развития плода. Общая длина гестационного возраста делится на три триместра или примерно на 3 месяца каждый. Первый триместр длится с первой недели до конца тринадцатой недели; второй триместр простирается от четырнадцатого до конца двадцать шестой недели. Последний триместр длится до тридцати восьмой или сорок второй недели или до его доставки. Развитие плода варьируется у разных триместров, и поэтому гестационный возраст и возраст плода должны в основном коррелировать с ростом основания и ростом плода. Гестационный возраст должен соответствовать высоте ствола матки, поскольку тело готовится к беременности, и это может быть осмотрено на живот и подтверждено. Если высота основания матки меньше гестационного возраста, он предлагает врачу следить за какой-либо аномальностью. Плод плода, если он меньше 10-го процентиля в гестационном возрасте, доказывает, что плод мал для гестационного возраста. Плод, родившийся до 37-й недели беременности, называется недоношенным ребенком, тогда как если плод рождается после 40-й недели, его называют новорожденным.
Значение эмбрионального возраста
Возраст плода очень важен для врача, чтобы знать, растет ли плод с нормальной скоростью, и если внутренние органы плода растут нормально, без каких-либо аномалий. Рост плода должен всегда соответствовать возрасту плода и может измеряться один раз в месяц после начала беременности. Ультразвук помогает найти возраст плода, и, следовательно, ультразвуки должны проводиться не реже одного раза в месяц после первого триместра. Если возникают некоторые осложнения, возраст плода позволит нам работать на раннем лечении, которое может быть сделано для предотвращения фатальных осложнений у плода. Некоторые медицинские тесты, такие как тесты на затылочную жесткость и сканирование аномалий, должны проводиться в течение 12-й и 13-й недели, чтобы исключить какой-либо аномальный рост плода
Таким образом, оценка эмбрионального возраста имеет важное значение для обеспечения надлежащего роста плода
Гестационный возраст можно легко вычислить, так как можно узнать о первом дне последнего менструального периода, но возраст плода основан на предположениях, поскольку он использует дату фактического оплодотворения для расчетов. Внешних видимых признаков нет, что оплодотворение произошло в утробе матери в первые недели или две. Гестационный возраст может быть рассчитан вручную и путем изучения высоты основания матки, но возраст плода может быть рассчитан только с помощью ультрасонографии. Оба возраста должны соответствовать, это главная цель врачей.
Резюме:
Гестационный возраст рассчитывает период беременности с первого дня последнего менструального цикла и используется для расчета сроков доставки в основном. Возраст плода вычисляет точный возраст плода на основе расчета с использованием даты фактического внесения оплодотворения.
Для чего нужно определение акушерского срока беременности?
Определяется акушерский срок беременности по нескольким причинам:
- Чтобы установить дату, когда должно произойти родоразрешение. Очень часто специалистам удается вычислить точную дату родов — день в день. Небольшие отклонения от установленного срока допустимы — дата может колебаться в пределах 2-4 недель. А вот большая разница будет свидетельствовать о преждевременных или запоздалых родах, в такой ситуации врачи уже будут бить тревогу. В случае если роды произойдут раньше, родившийся малыш будет считаться недоношенным. А если же на 38-й неделе женщина не родила, скорее всего, придется врачам роды «вызывать».
- Чтобы отслеживать ход развития малыша. Именно отталкиваясь от определенного срока, врач будет назначать будущей маме анализы и скриннинги, которые помогают отследить, нормально ли проходит сама беременность, как развивается малыш, не возникают ли какие-нибудь отклонения и патологии.
- Чтобы высчитать дату начала декретного отпуска, который начинается с 30-й недели беременности.
Будущие мамы хотят знать точную дату родов не только для того, чтобы быть спокойными относительно нормального развития малыша
Для них важно вовремя подготовить комнату, в которой будет жить ребеночек, купить все необходимые для роддома вещи, а также решить много других бытовых и организационных вопросов
Способы определения срока:
Определить срок беременности врачи могут, используя и другие методы. Их есть несколько и все они применяются в процессе обследования беременной женщины:
По дате овуляции. Уже давно изобретены такие тесты, которые помогут все проверить дома. Определение овуляции возможно даже без этих приспособлений, всего лишь измеряя базальную температуру (температуру в прямой кишке). В начале цикла ее показатель будет составлять ниже 37⁰ С. За один день до овуляции температура снизится, но уже в тот день, когда произойдет овуляция (и дальнейшие дни), термометр будет показывать 37-37,2⁰С. Если женщине удалось отметить день овуляции, срок беременности определить для нее не составит никакого труда.
По началу последней менструации. Считается, что с помощью акушерского способа врачи определяют день родоразрешения
Важно знать, что такой метод не получится использовать для тех женщин, менструальные циклы которых нерегулярны.
На осмотре у специалиста. Во время первых четырех недель беременности гинекологи могут установить ее срок непосредственно во время осмотра пациенток
Свои заключения они делают, исходя из размеров матки. К слову, опытный врач таким путем определяет срок очень точно — вплоть до одного дня. На поздних этапах такой способ неэффективен, поскольку уже в следующем триместре матки у разных женщин могут не совпадать в размере.
Путем ультразвукового обследования. В период от 8 до 12 недель — на первых неделях беременности — можно точно установить ее срок при помощи УЗИ. Это гинекологи определяют в зависимости от диаметра плодного яйца. А вот уже во втором и третьем триместрах берутся другие данные — размеры живота, головы и грудной клетки ребеночка. В эти месяцы установить верные сроки с помощью УЗИ будет крайне сложно. Ведь у каждой женщины развитие плода может несколько отличаться от нормы по вполне безобидным причинам: если изначально срок беременности был установлен неправильно или генетически обусловлен маленький рост ребеночка (что может быть ошибочно определено во время УЗИ как задержка в развитии плода).
По первым движениям малыша. Обычно женщины, рожающие впервые, чувствуют движения малыша в животе на 20-й неделе. Те, кто рожал ранее — на 18-й неделе. Дата, когда было прочувствовано первое шевеление младенца, поможет подсчитать срок беременности. Для этого к дате первого шевеления следует прибавить 20 недель в случае первой беременности и 18, если эта беременность уже не первая.
Измерением длины матки и плода. Гинекологи практикуют еще один способ — используя тазометр, они измеряют длину матки, которая соответствует количеству недель срока.
https://youtube.com/watch?v=HAPm0O1ujjw
Если женщина заметила так называемую задержку менструации, можно проверить, забеременела она или нет, благодаря специальным тестам. Анализ мочи может показать беременность уже с первого дня. Анализ крови будет результативным через 10 дней после оплодотворения. Выявить беременность помогает гормон гонадотропин, поскольку он в самые ранние сроки начинает выделяться женским организмом.
Все вычисления срока беременности приблизительные. Именно это следует помнить, следуя на прием к гинекологу. Не стоит разочаровываться, если показатели со временем меняются. Природа обязательно сделает все, чтобы ребеночек родился здоровым и в срок.
Как определить правильно?
Определить примерную дату родов не так сложно, как может показаться на первый взгляд. В акушерстве при беременности принято делать это единственным методом — по дате последней менструации
Обратите внимание, что за основу берется не день окончания месячных, а день их начала. Неспроста врачи просят вести женский календарь
Он поможет не запутаться в датах, и без проблем вспомнить, когда началось менструальное кровотечение, когда оно завершилось, сколько длилось. Для расчета не требуются ни день овуляции, ни день зачатия – эти важные для фертильности женщины даты не влияют на методику подсчета. Куда важнее, знаешь ли ты дату начала своих последних месячных. И вот почему.
По циклу женщины трудно определить, когда у нее была овуляция. Процесс созревания фолликулов и выхода яйцеклетки во многом, конечно, зависит от длительности цикла, но в определении даты родов при наступившей беременности он малоинформативен.
Женщина может переболеть гриппом или просто сильно уставать на работе, может понервничать или принимать гормональные препараты, может страдать нарушениями эндокринной системы или воспалительными заболеваниями органов репродуктивной системы — все это может сказаться на дате овуляции. Зачатие, как известно, возможно только в период овуляторный (он начинается с выхода яйцеклетки и длится до 36 часов максимум, но чаще — сутки).
Поэтому женщины, утверждающие, что знают день зачатия, вполне могут пребывать в неведении и заблуждаться. Сперматозоиды способны выживать в женских половых путях до 3-5 дней, и половой акт за 3-4 дня вполне может привести к тому, что выжившие сперматозоиды дождутся яйцеклетку, и один из них оплодотворит ее сразу после выхода. Также есть высокая вероятность, что половой акт в течение овуляторного периода приведет к наступлению беременности. Если же женщина ведет регулярную половую жизнь, то точно понять, какой половой акт привел к зачатию, не представляется возможным.
Чтобы рассчитать дату родов, нужно четко понимать, что первым днем беременности, по акушерским стандартам, считается именно первый день последней менструации (это единственный точно известный день, поэтому за основу взят именно он). Срок беременности считается в акушерских неделях. Согласно этому методу, 2 недели беременности — это предположительное время наступления у женщины овуляции, а 4 недели — это начало задержки и благоприятное время для проведения тестов.
Для того чтобы узнать, на какое время приходится предположительный день родов, можно воспользоваться одной из трех методик, которыми пользуются специалисты:
- к первому дню начала последней менструации добавляют 9 месяцев и вычитают неделю;
- из первого дня последней менструации вычитают ровно 3 месяца и прибавляют неделю;
- к первому дню последней менструации просто добавляют 280 суток.
Во всех случаях получается день, который выпадает точно на финал 40 недели беременности. Его и называют ПДР.
Чтобы сэкономить свое время и не допустить глупой математической ошибки, которая может ввести в заблуждение, можно воспользоваться счетчиком-онлайн или специальным приложением, которое нужно просто скачать и установить на свое мобильное устройство. Пользование калькулятором не требует существенных познаний в биологии, медицине, акушерстве. Нужно всего лишь указать в специальной форме все ту же неизменную постоянную — дату начала последней менструации.
За считанные секунды программа, которая считает срок тем же общепринятым акушерским методом, выдаст текущий срок (с уточнением триместра, месяца, недели, дня), оставшиеся дни до родов, а также ее — ПДР. Плюс в том, что калькулятор сразу предложит вам любопытную подборку материалов о вашем текущем сроке, из которых без лишних поисков и временных затрат можно почерпнуть массу полезной информации. Например, о развитии малыша, о возможных физиологических изменениях в женском организме, о сроках оформления декретного отпуска, родового сертификата, о периодах сдачи необходимых анализов и обследований.
Резус-конфликт
Развивается, когда мама Rh–, а малыш Rh+ (резус наследуется от папы). Иммунная система мамы начинает вырабатывать А/Т, проникающие через плаценту и разрушающие клетки крови малыша.
Для диагностики в крови беременной определяются титры А/Т: до1:4 включительно — норма, 1:64, 1:128 и более — резус-конфликт.
Как часто выполняется исследование?
* При первой беременности: с 18-20 и до 30 недели —1 раз в месяц, с 30 до 36 недели — 2 раза в месяц, с 36 недели и до родов — 1 раз в неделю.
* При повторных беременностях А/Т начинают определять с 7-8 недели. Если титр до 1:4, исследование проводится как при первой беременности, высоких титрах — один раз в 1-2 недели.
Профилактика: женщине вводится антирезусный иммуноглобулин: первый раз — на сроке 28-32 недель, второй — сразу после родов.
P.S. Приведенная информация касается течения нормальной/физиологической беременности. При проблемах со здоровьем у будущей мамы, выявлении отклонений в течение беременности или патологий у плода, составляется индивидуальный план ведения женщины.
врач-ординатор детского отделения
фото: http://globallookpress.com/
Совет 2 : Как считать срок беременности
В течение беременности, как правило, срок будет устанавливаться несколько раз. Сначала врач рассчитывает число недель по первому дню последней менструации и длине матки
Сколько проходили месячные не так важно, главное дата их начала. По этим данным в дальнейшем устанавливается дата рождения ребенка по формуле Негеле
К первому дню последней менструации следует добавить семь дней и вычесть три месяца. Продолжительность нормальной беременности составляет сорок недель. Поэтому рассчитать более точный срок беременности будет не сложно. Нужно отметить, что эта формула «работает» только для женщин, у которых проходит регулярный менструальный цикл, срок которого 28 дней. Если цикл немного больше, то и дата рождения малыша может быть чуть отсрочена, а срок текущей беременности — короче.
Недельный срок беременности равен длине матки в сантиметрах. При беременности десять недель длина матки примерно равна десяти сантиметрам. Длину матки врач, как правило, измеряет с помощью простой сантиметровой ленты. Таким образом, можно считать срок беременности и контролировать развитие плода, чтобы своевременно увидеть задержку развития.
Срок беременности можно рассчитать и по уровню хорионического гонадотропина (XГЧ) в крови будущей мамы. К примеру, на сроке до двух недель уровень XГЧ составляет 150 мЕд/мл, а уже к наступлению восьмой недели равен 70 000 мЕд/мл. Однако, в случае несоответствия уровня XГЧ настоящему сроку беременности, это может свидетельствовать о возможном нарушении или патологии: замедленное развитие плода или внематочная беременность.
Более точный срок беременности можно узнать с помощью обследования УЗИ. Самые точные данные можно получить в ходе проведения УЗИ на раннем сроке, потому как уже к 12 неделям каждый ребенок начинает развиваться индивидуально. При установлении срока врач основывается на данных о размере плода – копчико-теменному размеру (KTP).
Как правило, первое шевеление малыша будущие мамы, рожающие первый раз, чувствуют на 20 неделе срока, а беременные во второй раз — в 18 недель. Дата первого шевеления вносится в обменную карту беременной женщины для дальнейшего определения срока и даты рождения ребенка.
Медицинские способы вычисления сроков
В настоящее время в медицине используются различные методы точного определения времени зачатия. Это такие способы:
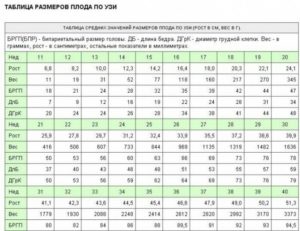
- Ультразвуковое исследование плода. Уже длительное время этот метод используется в диагностике гестации. Самый точный срок определяется на раннем обследовании – до 8 недель. Так как здоровый зародыш развивается в этот период аналогично другим, возможно по размерам эмбриона выставить точный срок беременности (вплоть до суток). Спустя время начинается индивидуальное развитие каждого плода, которое может показать метод исследования ультразвуком. Любые отклонения можно заметить на экране, и врач, зная норму развития, ставит соответствующие диагнозы. Например, отклонением от нормы может быть длина тела плода или размер головки. В таком случае допускается отклонение от нормы в пределах недели или десяти дней. Если же разница между развитием плода и нормой составляет две недели и больше, врач может поставить такой диагноз, как задержка внутриутробного развития. Тогда лечащий врач дает рекомендации по питанию, рекомендует вести здоровый образ жизни.
- Измерение ректальной температуры. Этот метод основывается на ежедневном измерении температуры лежа путем введения градусника в анус. В обычные дни она едва ли достигает 37С, но во время, когда происходит овуляция, она поднимается до 37,3С. День, когда происходит оплодотворение, может не совпадать с днем, когда произошла половая близость. Сперматозоид может жить в женском организме еще трое суток, ожидая появления яйцеклетки. Если половой контакт случился на несколько дней раньше овуляции, оплодотворение может произойти на пару дней позже контакта. Поэтому, по мнению специалистов, такой метод определения реального срока не совсем точный.
- Акушерский способ определения. Исходит из даты последней менструации. Неточность составляет от недели до двух. Высчитывается по формуле – ко дню начала менструации перед беременностью добавляется 10 месячных циклов в среднем, то есть 280 дней (28˟10). Или если известна точная дата овуляции (12-16 день цикла), прибавляют 264 дня.
- Консультация и осмотр у гинеколога. В самом начале беременности врач еще не может определить размеры матки и положение плода. Такой метод является эффективным во втором и в третьем триместре.
- Анализ крови на ХГЧ. Такой метод в первую очередь помогает определить возможные осложнения развития плода на раннем сроке. Серьезные отклонения от нормы являются сигналом аномалии развития, замершей или внематочной беременности.
- Первые шевеления. По утверждениям медиков, малыш подает первые признаки своего нахождения в животике у мамы в среднем в 20 недель. Это тоже является методом определения сроков беременности. Первые шевеления особенно чувствуются в горизонтальном положении, когда крохе неудобно и он старается повернуться.
- Размеры матки. С началом второго триместра врач начинает измерять размеры матки. Здесь есть свои нормы и таблицы, по которым врач может поставить точный период беременности.
- Сердцебиение плода. Вначале оно определяется только на УЗИ, затем доктор прослушивает его специальной трубкой (акушерским стетоскопом). По этим измерениям определяется положение плода, плаценты.
http://vseproberemennost.ru/www.youtube.com/watch?v=uMQpcwznLP4
Первый триместр: 1-13 неделя
На «старте» после зачатия формируется зародыш, но признаки слабо ощутимы мамой. Подробности:
1 неделя — чтобы появилась беременность, необходимо прикрепление яйцеклетки, идущей по трубам к стенке матки. Будущая мама глубже ощущает мир, становится задумчивей. Многие женщины на этой стадии ощущают симптомы, как перед месячными — тянет поясницу, ноет в животе. Для определения срока беременности в неделях и вычисления даты родоразрешения по последним менструальным дням используйте наш калькулятор беременности. Старайтесь не пить таблетки и правильно питаться;
2 неделя — в яичниках созревает фолликул во время овуляции, затем он лопается, яйцеклетка выходит наружу, становится чувствительной грудь, немного повышается раздражительность, но и повышается либидо. Никаких саун и бань в этот период! Никакого подъема тяжестей! Только зарядка, плавание, отказ от курения, оранжевые соки и зеленые овощи, богатые фолиевой кислотой, помогающей усваивать железо! Изменяются вкусовые привычки, часто хочется в туалет, снижается давление;
3 неделя — зародыш живет в теле матери, яйцеклетка оплодотворяется сперматозоидом, делится, через 2,5 недели достигает матки, которая к концу это срока становится рыхлой. Ничто не мешает яйцеклетке надежно прикрепиться к слизистой оболочке. Изменяется обмен веществ, грубеют молочные железы. Нужно заменить конфеты орехами, употреблять продукты, богатые кальцием, белками, фолиевой кислотой, железом;
4 неделя — мама обнаруживает задержку менструации, может появиться подташнивание, недомогание. Гормоны, выделяющиеся при беременности, можно заметить уже в моче при лабораторном анализе. У зародыша закладываются внутренние органы, маме необходимы витамины;
5 неделя — утолщается матка, кроха похож на головастика, но у него уже формируются глаза и ноздри, уже имеется сердце, образуется основа скелета. Малыш получает из крови матери питание и кислород. Яичники женщины активно выпускают прогестерон, снижается иммунитет у матери. За 7 дней эмбрион вырастает до половины сантиметра;
6 неделя — идет формирование плодного пузыря, защищающего эмбрион от любых неприятностей, ежечасно развивается нервная и кровеносная системы. Происходят процессы создания головного мозга, печени, органов дыхания, поджелудочной железы. Малыш вырастает до 1,3 см;
7 неделя — размер головы зародыша достигает 0,8 см. Образуется зрительная система, нервные трубки утолщаются, верхняя часть кишечника выделяет пищевод, желудок и глотку, под нижней заметен мочевой пузырь, прямая кишка, у мужских эмбрионов — простата. У женщины кожа лица может стать жирной в этот период, как у подростка. Гормональные изменения могу вызывать зуд. При любых неприятностях лучше обращаться к врачу за консультацией;
8 неделя — максимальное развитие получает нервная система, продолговатый мозг готов к работе, уже окончательно сформировался спинной и головной мозг, глаза еще без век, имеется носик, на ручках появляются пальчики и локтевые суставы. Матери стоит беречься от инфекций;
9 неделя — начинается третий месяц, лицо обретает человеческие черты, образуются веки, появляется сосательный рефлекс, циркулирующая внутри крошечного организма кровеносная система, сердечко обретает три камеры, бронхи ветвятся. Грудь мамы увеличивается настолько, что требуется следующий номер бюстгальтера. Матка увеличивается, связки растягиваются, тянущие ощущения внизу живота для этого периода — норма;
10 неделя — 5-сантиметровый эмбрион уже считается плодом, на УЗИ можно рассмотреть его пол. Его нервная система разделилась на центральную и периферическую, полушария мозга становятся более самостоятельными. Увеличенная матка нащупывается даже руками, постоянно хочется в туалет;
11 неделя — тело малыша постепенно распрямляется, достигает 5,9 см, ножки начинают активно догонять ручки, у глаз образуется радужка, появляются лимфоциты. Почки матери испытывают двойную нагрузку, выводя продукты обмена за двоих;
12 неделя — 50-граммовый плод вырос до 7 с лишним сантиметров, заметно движение грудной клетки при дыхании, сердце бьется более 150 ударов в минуту, формируются молочные зубы, голосовые связки, диафрагма. Матери нужно высыпаться, заниматься физкультурой, хранить спокойствие;
13 неделя — плацента достигла 16 мм, став надежной защитой для малыша. С этого момента организм выдержит даже прием антибиотиков, если это будет необходимо. Для костей и ребер нужен кальций. Без подкожной жировой клетчатки кожа выглядит сморщенной. У мамы могут появиться запоры, снизится давление, беспокоят почки
Важно правильно питаться, чтобы набрать за всю беременность не более 11 кг, для многоплодной беременности — не более 17 кг;
Как развивается будущий малыш
Половые клетки (сперматозоид и яйцеклетка) содержат половинный набор хромосом. При их слиянии образуется зигота, которая имеет уже полноценный набор хромосом, то есть свой собственный уникальный генотип.
Оплодотворение и первые 3 дня развития зародыша происходят в маточной трубе. Первое деление зиготы (на 2 клетки) оканчивается через 30 часов после оплодотворения. До 3 дня развития любая клетка может дать начало любому органу. Разделение клеток на этой стадии может привести к развитию однояйцевой двойни.
В матку зародыш в виде группы делящихся клеток попадает лишь на 4-й день после оплодотворения. Транспорт зародыша в матку происходит благодаря перистальтическим сокращениям стенки трубы. Зародыш на этой стадии называется бластоцистой. В бластоцисте есть 2 вида клеток. Часть клеток, расположенных в центре, образуют эмбриобласт, из которого образуется в дальнейшем сам эмбрион. А те, которые находятся снаружи, образуют трофобласт – питающую оболочку зародыша.
Прикрепление зародыша к стенке матки называется имплантацией. Имплантация происходит на 5-9 день после оплодотворения и длится около 40 часов. С момента имплантации зародыша начинается эмбриональный период, который продолжается до 8-й недели.
После имплантации из трофобласта развивается хорион, из которого в дальнейшем формируется плацента. Благодаря хориону происходит сообщение кровеносной системы плода и матери и питание плода.
Из эмбриобласта образуется 2 зародышевых листка (эктодерма и энтодерма), желточный мешок и амнион. Позже между экто- и энтодермой образуется третий зародышевый листок – мезодерма. Из этих трех слоев развиваются различные типы органов и тканей.
Амнион – это полый орган, заполненный жидкостью. Эта жидкость со всех сторон окружает зародыш и предохраняет его от высыхания и механических воздействий, а также защищает от инфекции. Из амниона образуется плодный пузырь с околоплодными водами. Желточный мешок выполняет кроветворную функцию до 7-8 недели беременности, а дальше рассасывается.
В период с 18 по 28 день после зачатия образуется нервная пластинка, края которой смыкаются и образуют нервную трубку. Она дает начало нервной системе. На 17-20 день закладывается система костных позвонков. С начала четвертой недели после оплодотворения возникает печень, появляется зачаток дыхательной системы. На 4й неделе появляются первые признаки сердца.
Как считать?
Менструальный цикл у женщин разный. У одной длится 26 дней, у другой — 35 дней, и это можно считать индивидуальной особенностью, над которой медицина не властна. В основе акушерского метода лежит понимание одной простой истины — беременность не может наступить фактически ни в один из дней цикла, кроме овуляции. Именно в период выход зрелого ооцита из фолликула на поверхности яичника, где половая клетка зрела в первой половине цикла, происходит оплодотворение. До этого оно невозможно, поскольку для зачатия нужны две половые клетки — мужская и женская.
После выхода ооцит живет от 24 до 36 часов, и если за это время оплодотворение не происходит, женская половая клетка погибает, и зачатие в текущем цикле становится невозможным.
Но сперматозоиды живут дольше ооцита, а потому способов осуществления слияния клеток по сути два.
- Произошла овуляция, и сперматозоиды уже ожидали женскую клетку в половых путях (если незащищенный половой контакт был не позднее, чем за 3-4 дня до овуляции).
- Произошла овуляция, и в течение суток-полутора сперматозоиды прибыли в маточную трубу после эякуляции в результате незащищенного полового акта.
Как бы ни было, сам процесс слияния половых клеток родителей, который и дает начало новой жизни, происходит только в период овуляции, не позднее и не раньше нее.
Но акушеры не считают беременность по овуляции, поскольку это может привести к существенным ошибкам. Дело в том, что овуляция может случиться как раньше предполагаемого срока, так и позднее. Если же женщина специально не отслеживает ее, не ведет учет всем половым актам в течение цикла, то факт смещения овуляции вообще установить никаким образом невозможно. Поэтому и используется акушерский метод — беременность начинают отсчитывать от первого дня менструации, которая была последней до задержки.
Акушерский подсчет не дает возможности установить срок беременности с точностью до дня, но для составления календаря беременности этого и не требуется.
Может показаться странным, что первый день месячных — это и есть первый день беременности, ведь эмбриона тогда еще даже не существовало. Поверьте, никакой ошибки нет — акушерский срок отличается от гестационного (срока существования малыша с момента слияния половых клеток родителей в день овуляции) примерно на две недели.
С вопроса о дате последней менструации начинается каждый визит беременной женщины к врачу. Это позволяет специалисту и будущей маме «сверить часы».
Таким образом, первый день последних месячных — это и есть первый день беременности. Далее отсчет ведут неделями, которые ничем не отличаются от календарных. Средняя продолжительность беременности в акушерских неделях — 40 недель.
Отдельно нужно сказать об акушерских месяцах и триместрах. В беременности три триместра, в каждом — по 3 календарных месяца.
- первый триместр начинается с 1 недели и заканчивается 13 неделей включительно;
- второй — с 14 недели по 26 неделю;
- третий — с 27 недели и до родов.
В одном календарном месяце больше, чем 4 недели, и это не сложно заметить, просто посмотрев в календарь. А вот акушерский месяц сродни лунному: в нем 4 недели ровно, а потому в вашей беременности будет 9 месяцев в общепринятом календарном исчислении и 10 месяцев в акушерском исчислении срока.
Чтобы определить дату родов, можно воспользоваться одной из акушерских формул.
- К первому дню последних месячных нужно прибавить девять календарных месяцев и еще семь дней.
- Из первого дня последних месячных можно вычесть три месяца и к полученному значению прибавить семь дней.
- К первому дню ваших последних месячных можно просто прибавить 280 дней.
Полученная дата будет именоваться заветной для всех беременных аббревиатурой ПДР — предполагаемый день родов. На практике, роды могут начать в любой из дней, начиная с 38 недели беременности и заканчивая 42 неделей.
Рассмотрим пример составления календаря своими силами.
- Цикл у женщины длится 28 дней, месячные — 4 дня, последняя менструация началась 1 января 2019 года.
- Из 28 вычтем 14, получим 14 день цикла. Это означает, что предположительно овуляция случилась 14 января, и эмбриональный срок считаем с этого дня.
- Для определения срока беременности ведем отсчет с 1 января. Получаем, что на день овуляции было 2 недели беременности, а в день начала задержки – 4 акушерских недели.
- Для определения срока родов пользуемся одной из приведенных выше формул и получаем, что это 8 октября 2019 года.
Как рассчитать и определить дату родов по месячным?
Определение примерной даты родов возможно по месячным. Именно таким способом сегодня пользуются гинекологи. Он называется расчётом по формуле Негеле.
Как определить:
- Женщина вспоминает точный день начала месячных.
- К числу прибавляется 38 недель.
Важно! Стоит помнить, что прибавляется именно 38 недель из-за того, что сам эмбрион развивается на протяжении 40 недель. 2 из которых уходит на оплодотворение и закрепление в матке. Поэтому прибавляя 38 недель, гинекологи автоматически отсчитывают эти 2 недели, отведённые для прикрепления плодного яйца к эндометрию
Данным способом вычитывается день рождения крохи и после эко.
Обследования и анализы
В течение срока вынашивания малыша женщина сдает самые разные анализы и проходит разные обследования. Но наибольшей информативной ценностью и достоверностью отличаются именно те анализы и обследования, которые назначают в первом триместре.
При постановке на учет
Получая на руки обменную карту при постановке на учет, женщина вместе с ней получает солидную пачку направлений на анализы. Это первое обследование, своего рода знакомство врача с женщиной и ее лабораторными показателями. Нужно отметить, что все анализы делаются бесплатно, рекомендовать платные анализы врач не имеет права. Что же требуется сдать:
- анализы крови — общий и биохимический;
- анализ на свертываемость крови;
- анализы на определение группы и резуса (при отрицательном резус-факторе аналогичное обследование проходит отец будущего ребенка);
- кровь на гепатит В и С;
- кровь на сифилис и ВИЧ-принадлежность;
- анализ крови на ТОРЧ-инфекции;
- общий анализ мочи;
- лабораторное исследование влагалищного мазка.
Женщину взвешивают, измеряют давление — это теперь будут делать при каждой явке в консультацию.
При прохождении первого скрининга
Первый пренатальный скрининг — важное обследование, которое завершает первый триместр. По рекомендации Минздрава, проводится он с 11 по 13 неделю беременности и включает два вида обследования — исследование биохимии материнской сыворотки и для поисков маркеров хромосомных патологий
Скрининг позволяет установить индивидуальные, с учетом возраста и состояния здоровья, риски врожденных пороков нервной трубки плода, а также трисомии 21, 18 и других синдромов, более известных, как синдром Дауна, синдром Эдвардса и другие врожденные хромосомные болезни, многие из которых несовместимы с жизнью.
Расшифровка скрининга проводится не людьми, а компьютером, в который поступают данные о результатах анализа крови и ультразвуковом сканировании, риски оцениваются в виде дроби — соотношения вероятности, например, 1:46 — высокий риск, который говорит о том, что 1 из 46 таких же женщин того же возраста и состояния здоровья одна родит ребенка с указанной трисомией или другим синдромом. Риск 1:2000 — невысокий, не вызывающий опасений.
Риск трисомии 21 (синдрома Дауна) повышается с возрастом мамы и папы, как и большинство других хромосомных болезней. При выявлении высокого риска женщине предлагают пройти дополнительное обследование, например, сделать биопсию ворсин хориона или амниоцентез (забор околоплодных вод на генетический анализ). Инвазивные методы довольно опасны, но имеют высокую точность — с вероятностью 99% будет получен ответ на вопрос, есть ли у малыша тяжелый хромосомный синдром.
Прокол передней брюшной стенки длинной иглой для забора материала проводят с применением местной анестезии и под контролем УЗИ. Но также существуют неинвазивные методы — так называемый тест НИПТ, который проводят после 9 недель беременности. Он подразумевает забор на анализ крови беременной, в ней выделяют эритроциты малыша и из них получают ДНК, способное ответить на все вопросы.