Острый лейкоз: что это, причины, симптомы по стадиям, лечение и прогноз
Содержание:
- Виды лейкоза
- Симптомы острого лейкоза
- Лечение острого лимфобластного лейкоза у детей
- Симптомы хронического лимфобластного лейкоза
- Симптомы острого лимфобластного лейкоза
- Инфекции — результат отсутствия здоровых лейкоцитов
- Последствия болезни и прогноз
- Прогноз
- Особенности показателей
- Острый лимфобластный лейкоз у детей: что это такое?
- Как отличить острую и хроническую лейкемию по анализу крови
- Виды лейкемии
- Лечение патологии
- Диагностика и лечение лейкемии
Виды лейкоза
Острые и хронические лейкозы делятся на лимфобластные и миелобластные.
Лимфобластные лейкозы
- Острый лимфобластный лейкоз (ОЛЛ). Острый лимфобластный лейкоз в 80 % случаев диагностируется у детей от 3 до 6 лет и лишь в 20 % — у взрослых. Проявления заболевания соответствуют указанным выше симптомам. Для детей (из-за увеличения селезенки и печени) характерно увеличение живота, а также сильные боли в костях и суставах, из-за которых ребенок может отказываться ходить.
- Хронический лимфобластный лейкоз (ХЛЛ). ХЛЛ чаще всего встречается у людей старше 55 лет. Один из основных симптомов этой разновидности лейкоза — увеличение лимфатических узлов и селезенки, боли в левом подреберье. В остальном проявления ХЛЛ схожи с проявлениями острого лимфобластного лейкоза, только симптомы при хроническом типе развиваются медленно. Хроническое течение лимфобластного лейкоза может длиться от 3 до 7 лет.
Миелобластные лейкозы
Острый миелобластный лейкоз (ОМЛ). Этот вид лейкоза характерен для взрослых и пожилых людей, причем заболеваемость с возрастом увеличивается. Проявления ОМЛ также соответствуют общим симптомам лейкоза — пациенты отмечают геморрагии, кровотечения, боли в костях и суставах, а также увеличение селезенки и печени.
Хронический миелобластный лейкоз (ХМЛ). Хронический миелобластный лейкоз — самый распространенный вид лейкоза у взрослых. Специалисты предполагают, что предрасположенность к ХМЛ определяется наследственностью и связана с дефектом хромосом. Симптомы ХМЛ развиваются медленно и не имеют специфических, отличных от других видов лейкоза проявлений
Важно отметить, что хронический миелобластный лейкоз хорошо поддается медикаментозной терапии, и следование рекомендациям лечащего врача увеличивает шансы пациента на длительную и устойчивую ремиссию.
Симптомы острого лейкоза
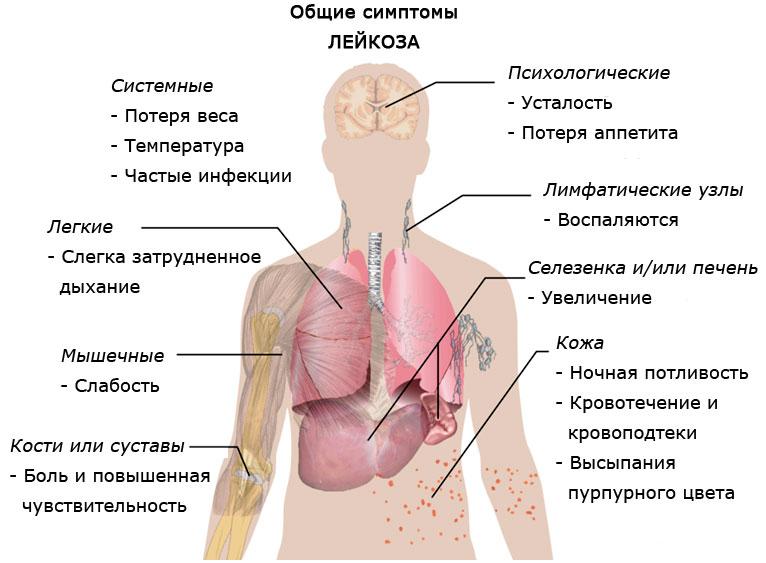
В течение острого лейкоза выделяют пять стадий:
- Предлейкоз, который часто остается незамеченным.
- Первую атаку – острую стадию.
- Ремиссию (полную или неполную).
- Рецидив (первый, повторный).
- Терминальную стадию.
С момента мутации первой стволовой клетки (а именно с одной клетки все и начинается) до появления симптомов острого лейкоза в среднем проходит 2 месяца. За это время в костном мозге накапливаются бластные клетки, не дающие созревать и выходить в кровяное русло нормальным форменным элементам крови, вследствие чего появляются характерные клинические симптомы недуга.
Первыми «ласточками» острого лейкоза могут быть:
- Лихорадка.
- Ухудшение аппетита.
- Боль в костях и суставах.
- Бледность кожи.
- Повышенная кровоточивость (геморрагии на коже и слизистых, носовые кровотечения).
- Безболезненное увеличение лимфатических узлов.
Эти признаки очень напоминают острую вирусную инфекцию, поэтому не редко больных лечат от нее, а в ходе обследования (включающего общий анализ крови) обнаруживают ряд изменений, характерных для острого лейкоза.
В целом картина болезни при острой лейкемии определяется доминирующим синдромом, их выделяют несколько:
- Анемический (слабость, одышка, бледность).
- Интоксикационный (ухудшение аппетита, лихорадка, снижение массы, потливость, сонливость).
- Геморрагический (гематомы, петехиальная сыпь на коже, кровотечения, кровоточивость десен).
- Костно-суставный (инфильтрация надкостницы и суставной капсулы, остеопороз, асептический некроз).
- Пролиферативный (увеличение лимфатических узлов, селезенки, печени).
Помимо этого, очень часто при острых лейкозах развиваются инфекционные осложнения, причиной которых является иммунодефицит (в крови недостаточно зрелых лимфоцитов и лейкоцитов), реже – нейролейкемия (метастазирование лейкозных клеток в головной мозг, которое протекать по типу менингита или энцефалита).
Описанные выше симптомы нельзя оставлять без внимания, поскольку своевременное выявление острого лейкоза значительно повышает эффективность противоопухолевого лечения и дает шанс больному на полное выздоровление.
Лечение острого лимфобластного лейкоза у детей
Лечение ОЛЛ обычно проходит в несколько этапов:
- Первый этап
– индукционная терапия (лечение при помощи электромагнитных волн). Цель этой фазы – убить как можно больше бластных клеток в крови и костном мозге;
- Второй этап
– консолидирующая химиотерапия. Во время этой фазы необходимо уничтожить бласты, оставшиеся после первого этапа. Они могут быть неактивными, однако, обязательно начнут размножаться и вызовут рецидив;
- Третий этап
– поддерживающая терапия. Цель здесь та же самая, что и на втором этапе, но дозы лекарств значительно ниже. При этом поддерживающая терапия крайне важна, чтобы избавиться от негативных последствий химиотерапии.
На протяжении всего курса лечения у ребенка будут регулярно брать новые анализы крови и костного мозга. Это необходимо, чтобы выяснить насколько хорошо организм реагирует на лечение.
Стратегия борьбы с ОЛЛ будет варьироваться в зависимости от возраста ребенка, подтипа заболевания и степени риска для здоровья. В общих чертах для лечения острого лимфобластного лейкоза у детей используют пять видов лечения:
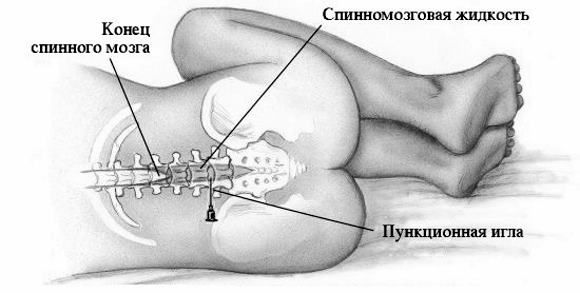
- Химиотерапия. Это наиболее распространенный метод лечения ОЛЛ и лейкемии. Она обычно предполагает комбинацию из нескольких препаратов (антиметаболиты, винкаалкалоиды, синтетические производные подофиллина, алкилирующие агенты и т.д.). При этом в каждом случае комбинация препаратов подбирается индивидуально. Лекарства для химиотерапии могут приниматься перорально, либо вводиться в вену или мышцы. В отдельных случаях препараты могут вводить непосредственно в спинномозговой канал (дефектные клетки могут «прятаться» внутри спинного мозга).
- Лучевая терапия. Представляет собой метод лечения ионизирующей радиацией, которая убивает раковые клетки и останавливает их рост. Источником излучения может быть специальный аппарат (внешняя лучевая терапия) или радиоактивные вещества, доставляемые в организм или непосредственно к источнику раковых клеток (внутренняя лучевая терапия). При лечении ОЛЛ онкологи назначают лучевую терапию только в самых крайних случаях с высоким риском, поскольку радиация крайне негативно сказывается на развитии мозга, особенно у детей младшего возраста.
- Таргетная (молекулярно-таргетная) терапия. Используется для целевого выявления и уничтожения раковых клеток без ущерба для всего организма. Препараты, называемые ингибиторами тирозинкиназы, блокируют фермент, который стимулирует рост бластных клеток, вызванный специфическими генетическими мутациями.
- Химиотерапия в сочетании с трансплантацией стволовых клеток. Она призвана убить собственные бласты организма и заменить кроветворящие клетки донорскими. Это может быть необходимо, если была замечена генетическая аномалия собственных стволовых клеток или они серьезно пострадали после предыдущих этапов лечения. Собственные стволовые клетки пациента (или клетки донора) замораживают, а затем приступают к интенсивному курсу химиотерапии. После этого сохраненные стволовые клетки пересаживают обратно в костный мозг. Трансплантация стволовых клеток может иметь тяжелые краткосрочные и долгосрочные побочные эффекты, поэтому редко применяется для лечения ОЛЛ у детей и подростков. К ней прибегают при рецидиве болезни.
- Кортикостероиды. Детям с ОЛЛ часто назначают курс кортикостероидных препаратов, таких как преднизон или дексаметазон. Однако у этих препаратов могут быть различные побочные эффекты, включая набор веса, повышение сахара в крови, опухание лица.
Новым подходом при лечении острого лимфобластного лейкоза у детей является так называемая CAR-T терапия, или адаптивная клеточная терапия. Препарат изготавливается из крови самого пациента. Клетки модифицируются таким образом, чтобы позволить им идентифицировать аномальные бластные клетки и устранить их.
Нужно понимать, что лечение острого лимфобластного лейкоза всегда рискованно и сопровождается множеством побочных эффектов. Они могут включать:
- анемию (падение уровня эритроцитов);
- легкое кровотечение;
- тошноту, рвоту;
- язвы во рту;
- выпадение волос;
- диарею;
- истончение костей;
- снижение иммунитета и сопутствующие инфекции.
Пациенту с ОЛЛ необходимо крайне тщательно соблюдать личную гигиену во время всего курса лечения и восстановления. Любая болезнь (даже обычная ОРВИ) может спровоцировать тяжелейшие последствия
Ребенок будет нуждаться в регулярных осмотрах и после успешного лечения, чтобы избежать рецидива.
Симптомы хронического лимфобластного лейкоза
Хронический лимфолейкоз (ХЛЛ) является онкологическим заболеванием, при котором характерно накопление опухолевых лимфоцитов в костном мозге, печени, селезенке, крови периферического уровня. Опухоль растет незаметно для больного человека, а нарушения, связанные непосредственно с кровью происходят, чаще всего, на самой последней стадии. В группу риска входят люди после 50 лет.
Симптомы:
- увеличение селезенки;
- уплотнение лимфоузлов;
- ощущение тяжести в животе;
- потеря веса;
- слабость во всех членах организма.
ХЛЛ проходит несколько стадий своего развития. У каждой свои показатели.
- «A» стадия – лимфоузлы либо не поражены, либо не более пары групп. Отсутствуют анемические признаки, тромбоциты не снижены.
- «B» стадия – поражены нескольких лимфатических групп, нет вышеуказанных признаков.
- «C» стадию отличает присутствие анемии, тромбоциты повышены.
К буквенному ряду могут добавлять цифровые значения:
- I – при обширном поражении лимфатической ткани;
- II – при проблемах с селезенкой;
- III – при сильном снижении гемоглобина;
- IV – при резком увеличении тромбоцитов;
Лимфобластный лейкоз требует незамедлительного медицинского вмешательства.
Симптомы острого лимфобластного лейкоза
Симптомы лимфобластного лейкоза сопровождаются нарушением кровообращения. На фоне патологии в кровеносной системе появляется большое количество лимфобластов. Стремительное размножение затрудняет функциональность органов. Вначале поражается селезенка и печень, прослеживается увеличение лимфатических узлов.
Скрытый период болезни длится от одной недели до пары месяцев. Лимфобластный лейкоз у детей протекает скрыто, а симптомы появляются через 2-3 недели после начала размножения бластных клеток.
Первые признаки лимфолейкоза у детей:
- Увеличение шейных, подмышечных, паховых лимфоузлов;
- Необоснованное повышение температуры до 37,6 градусов;
- Постоянное чувство усталости;
- Боли костей.
Скрытый период белокровия может достигать нескольких месяцев. Затем все симптомы лейкоза крови у взрослых резко усиливаются. У детей может пройти более длительный срок перед тем, как появится острая клиника болезни.
Начало болезни скрытое. Длительность – до нескольких месяцев. Из-за невозможности локализовать жалобы нозология пропускается врачами. Постоянное чувство усталости, периодическая температура около 37 градусов – самые частые симптомы лимфобластного лейкоза.
Следующий этап – увеличение лимфоузлов (паховые, подмышечные, шейные). У части пациентов прослеживаются периодические суставные боли. Данные проявления не затрудняют трудовые будни, поэтому человек редко обращается к врачу. Затем наступает момент резкого усиления симптоматики лимфолейкоза:
- Анемический синдром – развивается из-за потери крови из эрозивного сосуда. Скрытое кровотечение постоянного характера сложно диагностировать. Когда гемоглобин опускается ниже 90 г/л, косвенно можно судить о внутреннем кровоизлиянии;
- Язвенно-некротический синдром – опасное проявление, сопровождающееся образованием язвенных дефектов. Состояние необратимо. На месте деформаций появляются некротические очаги;
- Геморрагия – кровоизлияния на слизистые оболочки из внутренних органов: кишечник, почки, матка. Финальной стадией болезни могут быть плевриты (воспаление плевры), пневмония (воспалительные экссудаты альвеол);
- Спленомегалия – увеличение печени, селезенки, лимфатических узлов.
Патология характеризуется образованием лейкемических инфильтратов. Костная ткань глазной впадины на фоне лимфобластного лейкоза разрушается при образовании лейкемоидных инфильтратов (облаковидное скопление лейкоцитов).
Инфекции — результат отсутствия здоровых лейкоцитов
Отсутствие здоровых лейкоцитов приводит к снижению способности организма эффективно бороться с патогенами. В результате люди, страдающие хронической лейкемией, склонны к частым инфекциям.
Пациенты плохо себя чувствуют. Например, они жалуются на симптомы гриппа или серьезные воспалительные заболевания. К ним относятся:
- Лихорадка,
- Головная боль,
- Пневмония,
- Бронхит (бронхиальный катар),
- Воспаление десен (гингивит) также
- воспаленные корней зубов.
Другими возможными источниками воспаления являются слизистая оболочка полости рта, миндалины и кишечник. Основной причиной повышенного и рецидивирующего воспаления является уменьшение моноцитов (наибольшие клетки крови в периферической крови), гранулоциты (крупные белые кровяные клетки с мелкозернистой протоплазмой) и иммуноглобулины (отталкивающие белые).
Если есть дефицит тромбоцитов , это отрицательно влияет на способность коагуляции крови. Коагуляция крови относится к физиологическому затвердеванию крови после выхода из кровеносного сосуда.
В результате, если значение меньше 80 г/мл, есть повышенная тенденция к кровотечению. Из-за этого геморрагического диатеза (прохождение крови) происходит: увеличение менструального кровотечения. Так называемая в медицине «болезнь крови» относится к малой пятнистости кожи, подкожному (подкожному) и слизистому кровотечению из капилляров. Склонность к гематомам также частое кровотечение десен и носа и трудно остановить кровотечение (например, после посещения стоматолога).
Если количество тромбоцитов падает ниже 20 / нл, это приводит к внутреннему кровотечению с отсутствием заметной причины запуска.
Опухоль лимфатических узлов под мышками, пахом и шеей почти без исключения возникает как симптомы хронического лейкоза. Часто врачи находят у своих пациентов увеличенную селезенку (спленомегалию), которая, в свою очередь, вызывает чувство давления и боли в верхней части живота.
При спленомегалии вес селезенки превышает 350 г. Еще один признак спленомегалии — это превышение максимальных нормальных значений. Это четыре сантиметра в ширину и максимум семь сантиметров поперечного диаметра. Длина селезенки не превышает 11 сантиметров как часть спленомегалии.
Другие симптомы хронического лейкоза:
- Обесценение почек и печени (гепар),
- Потеря веса и потеря аппетита,
- Лихорадка, которая, кажется, без причины
- сильный, ночной пот,
- Боль в костях.
Ни один из симптомов лейкемии не является диагнозом болезни. Редко встречаются всем признакам болезни. Обследование крови и костного мозга пациента дает информацию о том, является ли врач правильным при подозрении на лейкемию. Если это так, в лаборатории обнаружены незрелые клетки.
Последствия болезни и прогноз
Лейкоз опасен негативным влиянием на процесс кровообращения в организме. Нарушение в процессе кровотока отличается сбоями в работе жизненно важных органов – печени, почек, сердца, поджелудочной железы и других. Последствия болезни могут быть печальными при отсутствии лечения. Отличие данного заболевания от других подобных опухолей заключено в агрессивном распространении раковых клеток.
Прогноз при правильно проведенном лечении зависит от стадии течения болезни, вида злокачественных патогенов и физического состояния пациента. Дети после терапии живут в среднем дольше взрослых людей. Они переносят курсы химиотерапии на раннем сроке выявления патологии легче. Современная медицина сделала большой рывок вперед. Пациенты получили шанс на долгий срок жизни после опасного заболевания кровеносной системы.
Особых профилактических мер по предотвращению болезни врачи не выделяют. Рекомендуется соблюдать здоровый образ жизни и сбалансированное питание богатое растительной клетчаткой. После курса терапии требуется регулярный осмотр в стационаре – это позволит предотвратить рецидив.
Прогноз
Сроки пятилетней выживаемости пациентов с лейкозом по данным медицинской статистики приведены в таблице.
|
Форма лейкемии |
Процент выживаемости |
|
Хроническая миелобластная |
58% |
|
Хроническая лимфобластная |
85% |
|
Острая миелобластная |
24% |
|
Острая лимфобластная |
65% |
Врачи не применяют термин «вылечиться», так как заболевание склонно к рецидивам. По этой причине после полноценного лечения человек два раза в год сдает общий, биохимический и онкомаркерный анализ крови.
Лейкемия в организме у взрослого человека лечится сложнее. Это можно объяснить тем, что ребенок быстрее адаптируется, регенерирует. То же самое касается восстановления после полного курса лечения. У взрослых оно протекает тяжелее, при этом скорость развития заболевания выше и приходится чаще проводить курсы лечения.
Особенности показателей
Хронический тип патологии отличается длительностью и бессимптомностью. Непораженные клетки могут заменяться раковыми на протяжении многолетнего периода. Только исследование кровяной жидкости позволяет выявить начало разрушительного процесса в организме.
При остром лейкозе метастазирование осуществляется за минимальные сроки. Молодые клетки выступают в качестве основы, клеточного субстрата.
У взрослых
Еще не так давно белокровие диагностировалось у людей, достигших 60 лет. На сегодняшний день более чем у половины всех больных отмечается острая лейкемия миелобластного типа.
Заболевание затрагивает не только население пенсионного возраста, но и молодых, 30-50-летних людей. Основной причиной этого является неблагоприятная внешняя среда.
При развитии лейкоза показатели у взрослых выглядят следующим образом:
- эритроциты стремительно снижаются, отмечается заметное увеличение скорости их оседания;
- происходит постепенное падение количества ретикулоцитов;
- показатель лейкоцитов может быть повышенным или пониженным в зависимости от формы заболевания;
- снижается количественный показатель тромбоцитов;
- отсутствуют переходные формы клеток при хронической стадии болезни;
- понижается гемоглобин.
При проведении биохимического анализа в сыворотке заметно повышаются:
- билорубин;
- мочевая кислота;
- мочевина;
- гамма-глобулины.
Кроме того, отмечается высокая активность лактатдегидрогеназы и аспартатаминотрансферазы. Вместе с этим снижается фибриноген, глюкоза, альбумин.
В детском возрасте
По сравнению со взрослыми, дети в большей степени подвержены лимфобластному лейкозу острой формы. Чаще всего заболевание диагностируется у малышей трех-четырех лет.
Хроническая форма белокровия также начинает развиваться без проявления каких-либо признаков. У детей при наличии лейкемии будут выявлены следующие отклонения:
- занижение эритроцитов;
- увеличение СОЭ;
- анемия;
- понижение или повышение лейкоцитарного уровня;
- уменьшение тромбоцитов;
- снижение ретикулоцитов.
Острый лимфобластный лейкоз у детей: что это такое?
Суть заболевания заключается в следующем. До того, как пойти по одному из путей развития и стать полноценным лимфоцитом, клетка находится в красном костном мозге в зародышевом состоянии. Ее называют клеткой-предшественницей или незрелой клеткой.
Если на этой стадии клетка подверглась мутации, она перестает развиваться по предусмотренному сценарию и приобретает черты атипичности. Такие видоизмененные клетки называют бластами или лимфобластами.
Бластная клетка начинает активно делиться и размножаться, угнетая деление других, здоровых клеток. Множественные лимфобласты заполняют собой костный мозг, затем выходят за его пределы, в кровяное русло пациента, и с током крови разносятся по всему организму. В результате состав крови меняется, а органы и ткани не получают нужного питания. Первыми в такой ситуации страдают лимфоузлы, печень, селезенка и головной мозг – именно сюда в первую очередь направляются лимфобласты.
Сопутствующей патологией, ускоряющей развитие злокачественного процесса в красном костном мозге и крови, являются мутации генов, отвечающих за апоптоз, – гибель клеток с нарушениями в ДНК.
В среднем, время от начала деления бласта до появления первых выраженных симптомов при ОЛЛ составляет 2-3 года.
Стадии ОЛЛ у детей
Теперь, рассказав в целом о том, что это – лимфобластный лейкоз у детей, можем детализировать информацию. В медицинской классификации выделяют несколько стадий этой онкологической патологии.
- Начальный период со слабовыраженными симптомами. На этом этапе ОЛЛ у детей диагностируется в единичных случаях.
- Развернутая стадия патологии. Ее также называют первично-активной. Симптомы становятся заметными, более того, они появляются одновременно или один за другим. Именно на этой стадии у детей чаще всего и выявляют острую лейкемию лимфобластного типа.
- Стадия ремиссии. Для нее характерно удовлетворительное самочувствие пациента и снижение количества бластных клеток в крови. Если этот показатель колеблется в пределах 5-20%, принято говорить о неполной ремиссии. Если же атопичных клеток в крови больного менее 5% — можно вести речь о полной ремиссии.
- Стадия рецидива. О ней врачи говорят при обострении болезни в стадии ремиссии, а также при проявлении вторичных нарушений, связанных с основным заболеванием.
- Терминальная стадия. Самый сложный и тяжелый этап детского рака крови по лимфобластному типу с большим количеством бластных клеток, критичным угнетением кроветворной системы и жизнеугрожающими состояниями.
- Стадия выздоровления. Встречается нечасто, чаще всего, у пациента наступает длительная устойчивая ремиссия. Тем не менее в отдельных случаях врачи имеют основание говорить о полном выздоровлении. Его подтверждают нулевой уровень бластов в крови, полное отсутствие клинических проявлений ОЛЛ и последствий заболевания.
Детская острая лейкемия лимфобластного типа: предпосылки возникновения
Достоверно причины острого лимфобластного лейкоза у детей до сих пор не известны. При одинаковых исходных данных и жизненных обстоятельствах у одного ребенка процесс может запуститься, а у второго – нет.
Предположительно предпосылками для проявления ОЛЛ являются:
- наследственные факторы. Сюда входят генетические мутации, хромосомные патологии, врожденные дефекты генов, а также наличие иных генетических заболеваний, например, синдрома Дауна, анемии Фанкони, некоторых других;
- врожденный иммунодефицит;
- воздействие ионизирующего излучения (радиации) как на самого ребенка, так и на мать во время беременности;
- накапливание в организме солей тяжелых металлов, а также пестицидов, гербицидов и промышленных канцерогенов;
- определенные вирусы – Эпштейн-Барр, вирус папилломы человека некоторых видов, герпес и другие;
- прием ребенком или женщиной во время вынашивания плода большого количества нестероидных противовоспалительных препаратов и антибиотиков, а также иммуносупрессоров и цитостатиков, например, в рамках лечения другого онкологического заболевания.
В группу высокого риска по острому лейкозу лимфобластного типа входят дети мужского пола европеоидной расы в возрасте от 2 до 5 лет, близким родственникам которых уже было диагностировано данное заболевание.
Как отличить острую и хроническую лейкемию по анализу крови
Острый лейкоз характеризуется:
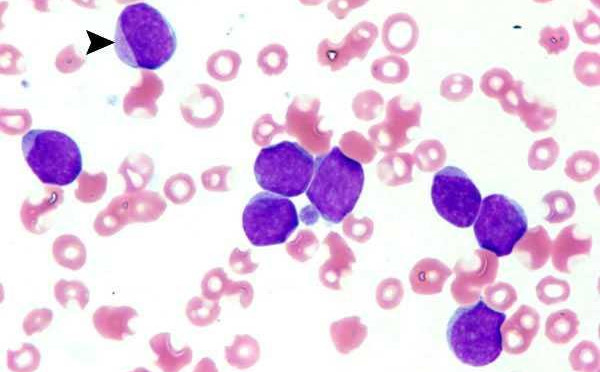
- Увеличение уровня лейкоцитов незрелой формы и бластов – незрелые эритроциты, промиелоциты с миелоцитами и лимфоцитов. Уровень незрелых превышает количество зрелых патогенов.
- Выявляется отсутствие промежуточного звена лейкоцитов или минимальный объём.
- Главные клетки крови уменьшаются.
Хронический лейкоз определяется:
- Повышение значений лейкоцитов обусловлен зрелыми формами. Присутствуют в тканях печени, селезёнки и лимфоузлов. Бласты представлены в уменьшенном объёме.
- Остальные клетки характеризуются минимальным объёмом.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник
Виды лейкемии
В зависимости от того, какие клетки поражаются злокачественным процессом, рак крови классифицируют на острый и хронический.
При острой форме процесс начинается в одной стволовой клетке костного мозга. Мутировав, она создает неполноценное потомство – молодые клетки уже не могут стать полноценными стволовыми и продолжают существовать в недозрелом виде.
Как правило, признаки острого лейкоза проявляются резко и являются ярко выраженными.
Хроническая лейкемия диагностируется в том случае, если уже созревшие клетки крови начинают мутировать одна за другой. Такая форма заболевания характеризуется менее выраженной симтоматикой, а также чередованием ремиссий и обострений.
И в первом, и во втором случае раковые клетки из костного мозга попадают в кровь и воздействуют на различные органы и ткани. Таким образом и развивается лейкемия.
По происхождению мутирующих стволовых клеток острые лейкозы бывают лимфобластными и миелобластными, хронические имеют лимфоцитарное, миелоцитарное либо моноцитарное происхождение. А по степени дифференцированности пораженных стволовых клеток выделяют недифференцированную, бластную и цитарную формы.
Несмотря на довольно сложную классификацию, признаки лейкоза у взрослых мало зависят от его разновидности и являются общими для всех форм рака крови. Далее об этом – более подробно.
Типичные симптомы лейкоза у взрослых в начальной стадии
Состояния, позволяющие заподозрить развитие в организме пациента рака кроветворной системы, неспецифичны. Это значит, что они могут свидетельствовать о целом ряде иных заболеваний. Так наиболее частые признаки лейкемии в своем большинстве аналогичны симптомам, проявляющимся при тромбоцитопенической пурпуре – аутоиммунной патологии совершенно иного происхождения и течения, инфекционном мононуклеозе, ревматоидном артрите, нейробластоме и других
Поэтому для пациента крайне важно обратиться к врачу как можно раньше – дабы провести качественную и тщательную дифференциальную диагностику и точно выявить причину плохого самочувствия
Итак, первые признаки лейкоза у взрослых пациентов – это:
- субфебрильная температура более недели, причину которой выяснить не удается;
- склонность к частым простудным заболеваниям;
- обильное потоотделение во время сна и сразу после пробуждения;
- общая слабость, утомляемость, головокружения, потери сознания;
- снижение аппетита и, как следствие, потеря веса;
- сонливость, слабость и усталость, ощущаемые сразу же после ночного сна;
- побледнение кожных покровов;
- увеличение лимфатических узлов. При этом органы, увеличиваясь в размере, остаются мягкими и безболезненными, а кожные покровы над ними сохраняют привычный оттенок;
- постоянные беспричинные головные боли разной степени интенсивности.
Все вышеперечисленные признаки лейкемии у взрослых свидетельствуют об общей интоксикации организма, одной из причин которой как раз и может быть злокачественный процесс в системе кроветворения человека.
К более поздним симптомам лейкемии у взрослых больных относят:
- боли в костях, суставах и позвоночнике. Особенно часто болезненные ощущения возникают в трубчатых костях – начиная от бедренной, мало- и большеберцовой, лучевых, локтевых, плечевых и заканчивая более мелкими пястными и плюсневыми. Боль может ощущаться даже в фалангах пальцев;
- значительное увеличение печени и селезенки;
- иногда – болезненные ощущения по типу сдавливания в области средостения. Они вызваны гипертрофией тимуса (вилочковой железы), являющейся частью лимфатической системы человека и продуцирующей Т-лимфоциты;
- кровотечение из десен и носа, кровоподтеки, появляющиеся сами по себе, а не вследствие внешних воздействий, внутренние кровотечения, а также точечные подкожные покраснения. Симптомы лейкоза крови этой группы возникают вследствие нарушения свертываемости крови – одного из сопутствующих признаков болезни.
Вышеописанная симптоматика проявляется и при острой, и при хронической формах онкопатологии – разница лишь в ее выраженности.
Дабы не довести заболевание до запущенной стадии с неблагоприятным прогнозом, важно знать о том, как проявляется лейкемия. Это позволит своевременно обратиться за медицинской помощью
Поскольку, как уже было сказано ранее, симптоматика является крайне неспецифичной, целесообразно начать с визита к терапевту или семейному врачу для исключения иных заболеваний и состояний.
Лечение патологии
При остром лимфобластном лейкозе основными мерами являются:
- Химиотерапия, которая проводится в несколько этапов.
- Лучевая терапия.
- Иммунотерапия.
- Пересадка.
Химиотерапия
Прием специальных препаратов разделяют на следующие этапы лечения:
- Период индукции. Может составлять нескольких недель или месяцев. Обычно назначают цитостатики, которые способствуют разрушению лейкемических клеток и восстанавливают нормальное кроветворение. Из препаратов наиболее популярны Винкристин, Глюкокортикостероиды, Антрациклин, Аспарагиназ. В большинстве случаев эта терапия позволяет добиться ремиссии.
- Период консолидации. Может продолжаться месяцы. В это время пациенту назначают специальные препараты, которые окончательно убирают патогенные клетки. Чаще всего используют Метотрексат, Винкристин, Преднизолон, Аспарагиназ, Цитарабин.
- Период ремиссии, поддерживающей терапии. Обычно этот этап самый длительный, он может составлять несколько лет. Терапия заключается в поддержании организма для предотвращения рецидива. Из препаратов обычно назначают Метотрексат, 6-меркаптопурин.
Чтобы следить за эффективностью терапии, часто после назначения курса препаратов (через 1-2 недели) проводится биопсия костного мозга. Если бластные клетки уменьшаются наполовину или больше, это указывает на достаточно хороший результат лечения. Дальнейшие взятие материала происходит через месяц после лечения.
Спустя определенное время после достижения результата препараты оставляют для закрепления эффекта, но их дозы уменьшают в два раза.
Иные методы лечения
В случае если болезнь поражает маленького ребенка, наряду с химиотерапией обязательно назначается иммунотерапия. Клинические рекомендации включают введение специальных вакцин по возрасту, необходимых для укрепления иммунитета БЦЖ. Вводят интерфероны и иммунные лимфоциты.
У детей лечение может проводиться наряду с пересадкой костного мозга, которая даёт очень хороший результат.
Лучевая терапия заключается в применении рентгеновского излучения для удаления раковых клеток и остановки их роста. Такая процедура может быть как внешней, так и внутренней.
В первом случае аппаратом производится фокусировка излучения в зоне новообразования. При внутренней лучевой терапии применяют препараты радиоактивного действия, которые герметично упакованы в капсулы, катетеры. Их необходимо разместить в месте новообразования.
Внешняя терапия чаще всего применяется при лечении взрослых с острым лимфобластным лейкозом, когда существует тенденция к распространению патогенных клеток в спинной мозг.
Диагностика и лечение лейкемии
Первое, что назначит врач на приеме, это общий анализ крови. На основании его показателей можно с высокой долей вероятности предположить диагноз «лейкемия». В его пользу будут свидетельствовать отклонения в количестве лейкоцитов, эритроцитов, тромбоцитов и других клеток крови, а также СОЭ.
Кроме того, для определения, насколько далеко зашло заболевание, назначают биохимический анализ крови. Его результаты информируют о состоянии внутренних органов и работе всех систем организма.
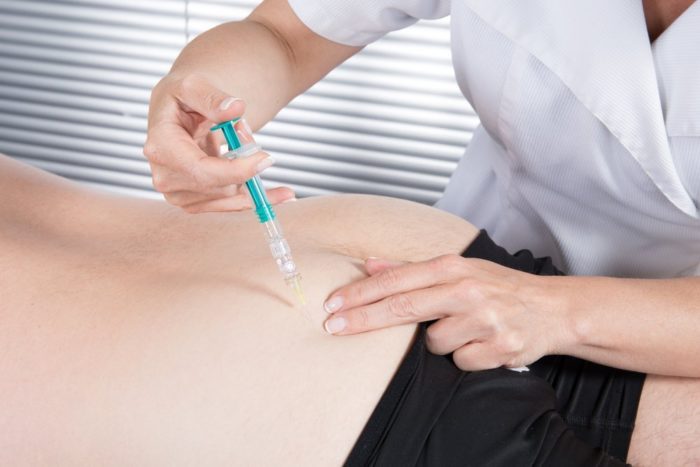
Также показательным исследованием в постановке диагноза «рак крови» является забор и исследование костного мозга. Как правило, забор осуществляют из тазовой кости под местной анестезией. Процедура достаточно простая, практически безболезненная и не требует госпитализации.
Помимо вышеперечисленных исследований, исходя из особенностей состояния больного, врач может рекомендовать:
- биопсию селезенки либо лимфоузла – для определения экспрессии антигенов В-лимфоцитов;
- цитогенетическое исследование – с его помощью определяют кариотип злокачественных клеток;
- другие молекулярные и генетические обследования.
В большинстве случаев основные методы диагностики дополняются аппаратными исследованиями: рентгенографией, КТ, ПЭТ-КТ, МРТ, УЗИ внутренних органов, в первую очередь, печени, селезенки и лимфоузлов. На основании обобщенных данных устанавливается диагноз «лейкемия», а также определяются форма и стадия заболевания.

Лечение системных гемобластозов напрямую зависит от того, какая форма заболевания имеется у пациента, на какой стадии выявлен патологический процесс, каково общее состояние организма больного и какие он имеет сопутствующие хронические заболевания.
В целом, в протокол лечения входят:
- медикаментозная химиотерапия с использованием препаратов-цитостатиков. Она назначается курсами с перерывами и может длиться от нескольких месяцев до года. Препараты вводятся внутривенно, принимаются перорально или поставляются в организм иными методами. Химиотерапия уничтожает мутировавшие клетки и постепенно восстанавливает нормальный состав крови. Проблема подобного лечения заключается в том, что цитостатики – препараты с очень низким избирательным действием, поэтому вместе с раковыми они уничтожают и здоровые клетки. Вследствие этого самочувствие больного ухудшается, ему необходимо дополнительное восстановительное лечение;
- лучевая терапия. Она позволяет уничтожать раковые клетки с помощью ионизирующего излучения. Проблема здесь в следующем: облучение всего организма крайне нежелательно – оно может привести к образованию вторичных опухолей. Поэтому радиологи предпочитают действовать точечно, чаще всего воздействуя только на костный мозг. Оптимальный результат дает сочетание лучевой терапии с химиотерапией;
- трансплантация клеток костного мозга. Цель процедуры заключается в том, чтобы заселить костный мозг здоровыми донорскими стволовыми клетками. Для того, чтобы их не вытеснили раковые элементы, в процессе подготовки к пересадке пациент проходит несколько курсов высокодозной химиотерапии и облучения.
В качестве дополнительных методов борьбы с болезнью может назначаться целевая терапия, позволяющая отслеживать специфические изменения в клетках и предотвращать их пролиферацию, а также биологическая терапия, направленная на контроль развития заболевания.
В отдельных случаях, когда селезенка увеличена до критических размеров, ее удаляют посредством оперативного вмешательства.
Если лейкоз крови обнаружен на поздней стадии и не подлежит излечению, пациент получает паллиативную терапию, направленную на купирование болевого синдрома и поддержание приемлемого качества жизни в течение максимально возможного времени.
В заключение стоит сказать, что прогноз на жизнь всецело зависит не только от формы онкологического заболевания, возраста и общего состояния организма пациента, но и от того, насколько рано был установлен диагноз и начато адекватное лечение. Поэтому, имея представление о том, что это за заболевание – лейкоз крови, каждый человек должен осознавать его серьезность, не игнорировать изменения в самочувствии и своевременно обращаться к профильным специалистам за качественной медицинской помощью.