Хирургическое лечение вальгусной деформации стопы: операция по удалению шишки
Содержание:
- Операции на мягких тканях
- Эффективность применения массажа детям
- Лечебные мероприятия
- Лечение
- HALLUX VALGUS — Большая Медицинская Энциклопедия
- Лечение Хальгуса вальгуса
- Клиническая картина
- Причины и механизм развития халюс вальгус
- Диагностика
- Клиническая картина
- Какие существуют виды фиксаторов при вальгусе
- Диагностика
Операции на мягких тканях
Операция Сильвера (Silver)
Суть методики — отсечение сухожилия приводящей мышцы большого пальца стопы. Как правило является одним их этапов комбинированных методик.
Операция Мак-Брайда (Mc.Bride)
Сухожилие приводящей мышцы не просто отсекается, а переносится. Довольно часто сочетается с операцией Шеде.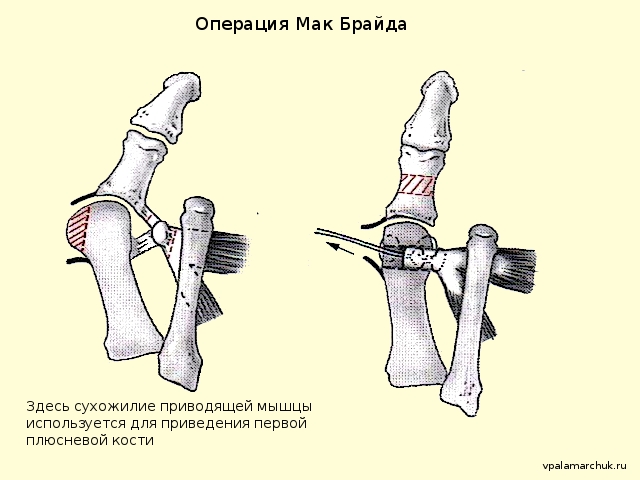
На рисунке изображено создание «тоннеля» через головку плюсневой кости и проведение сухожилия приводящей мышцы через него. В разных модификациях Мак Брайда сухожилие может подшиваться к капсуле и головке плюсневой кости, либо фиксироваться на тыльной стороне головки. У модификаций та же цель: уменьшить угол между плюсневыми костями.
Операция Манна (R.A. Mann)
Операция дистального высвобождения мягких тканей (Distal soft tissue procedure). Является на настоящее время неотъемлемой частью многих комбинированных операций. Цель процедуры — восстановление положения сесамовидных костей в области большого пальца.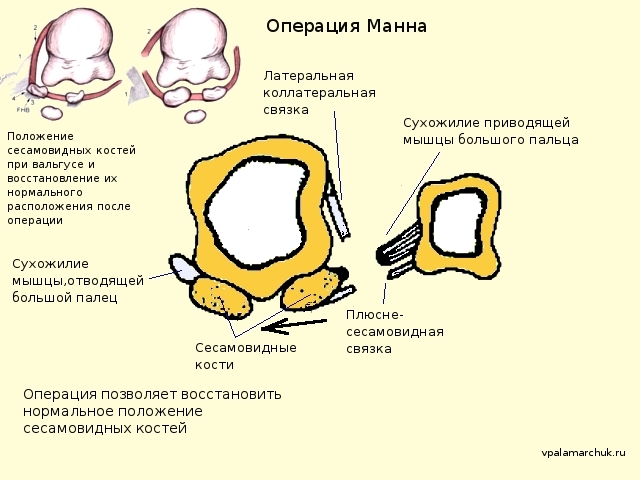
Сесамовидные кости при вальгусной деформации смещаются латерально. Возврат их в прежнее анатомическое положение осуществляется путем отсечения сухожилия приводящей мышцы большого пальца от латеральной сесамовидной кости, иссечение латеральной коллатеральной связки, выполнение послабляющих разрезов на наружной поверхности капсулы сустава и пересечение плюснесесамовидной связки. Возможно выполнение ее через артроскоп. В таком случае значительно уменьшается травматичность операции.
Эффективность применения массажа детям
Диагноз вальгусной (Х–образной) деформации часто пугает родителей. Доктор Комаровский советует в этом случае не паниковать, а действовать. Особенность маленьких деток – плоские стопы, которые формируются постепенно, по мере роста, нагрузок на нижние конечности. С помощью массажа, ЛФК, ортопедической обуви можно решить несложные проблемы с деформацией до 12 летнего возраста, когда ступня уже сформируется.
Массаж играет важную роль при вальгусной деформации в детском возрасте. Благодаря массированию вальгусных стоп удается снять напряженность в мышцах, укрепить, нормализовать кровообращение. Такой способ лечения позволяет отрегулировать правильное развитие и рост ступни, укрепить свод.
Для лечения плоского свода используются общеукрепляющие упражнения и массирование проблемного участка. Они помогут расслабить напряженные мускулы
Внимание уделяется стопе, пояснично-крестцовой зоне, ягодицам, спине, мышцам на бедрах и голенях. Для массирования, растирания тела младенца привлекается высококвалифицированный специалист, поскольку самостоятельное вмешательство может негативно сказаться на малыше
Эффективен метод на начальных стадиях вальгусной деформации. Длительность курса зависит от выраженности заболевания. При легкой форме курс состоит из 12 сеансов, при средней тяжести количество сеансов увеличивается до 20, тяжелая форма лечится массажными курсами с перерывом в две недели.
Лечебные мероприятия
Так как симптомы вальгусной деформации стопы могут напоминать множество прочих болезней, лучше всего проконсультироваться со специалистом. Определить патологические изменения стопы можно лишь по результатам различных исследований.
Консервативные методы не помогут полностью избавиться от «шишки»
Лечат либо консервативными путями, либо хирургическим методом. Консервативные методы хороши при первых двух стадиях деформации, но избавиться от «шишки» полностью они не помогут. Правда, этот способ позволяет существенно замедлить болезнь, отдаляя необходимость обращения к хирургу.
В тяжелых случаях показана операция
Методы консервативной терапии.
- Ношение ортопедической обуви, использование супинаторов, шин, специальных стелек, межпальцевых прокладок.
- Физиотерапия.
- В сустав могут вводить гормональные средства (например, «Дипроспан»), чтобы избавиться от воспалительных процессов.
«Дипроспан»
Специальную обувь следует выбирать с умом – она должна быть мягкой, без узких носков и высоких каблуков.
Искривление большого пальца ноги практически всегда диагностируется одновременно с плоскостопием. Ось стопы нарушается, своды становятся меньше. Если отмечается данная патология, нужно подобрать обувь с высоким и твердым задником, а супинатор должен быть достаточной плотности.
Как подобрать обувь при плоскостопии?
При физиотерапии используют ударно-волновые процедуры. В результате кровообращение приходит в норму, болевые ощущения ослабляются, спадает отек.
С помощью ударно-волновой терапии можно привести кровообращение в норму
Если деформация уже не исправляется с помощью физиотерапии и прочих консервативных процедур, ситуацию можно исправить только с помощью хирургического вмешательства. Рано или поздно операцию придется сделать, так как в определенный момент лекарства и ударно-волновые процедуры перестают давать желаемый результат, а «шишка» может начать приносить излишние неудобства. Операция помогает практически всем людям, так как в ходе нее исправляется неправильная форма стопы, и они перестают постоянно испытывать боль. Сначала оперируют одну пораженную стопу, а через полгода – вторую, если в этом есть необходимость.
В ходе операции врач убирает наросты на костях, тем самым возвращая суставу возможность выполнять свою функцию
Цель вмешательства хирурга – приведение костевой оси в норму, избавление от нарастаний кости, возвращение суставу возможности выполнять свою функцию. Прежде чем делать операцию, нужно тщательно осмотреть стопу, сделать рентгеновский снимок, вычислить угол, сформированный костями стопы, а также понять, как далеко зашли деформационные процессы. Затем хирург определяется с тем, как именно будет проводить операцию.
Если деформация первой степени, можно сделать пластику сухожилий (операция МакБрайда) и удалить «шишку» с плюсневой кости. Если диагностирована вторая степень болезни, помимо предыдущих махинаций нужно будет вмешиваться еще и в структуру костей. Третья стадия деформации исправляется рассечением плюсневой кости, а потом ее фиксируют с помощью двух винтов.
Операция МакБрайда
Вообще, видов лечения деформации с помощью операции огромное множество. Самые распространенные – это:
- экзостэктомия. Позволяет иссечь совсем маленький кусочек головки плюсневой кости;
-
остеотомия. Требует удаления куска пальцевой фаланги либо участка плюсневой кости. Если деформация совсем небольшая или умеренная, используют шевронную остеотомию или зигзагообразную остеотомию. В иных случаях нужна проксимальная или комбинированная остеотомия;
- артродез. Суставная часть первого пальца ноги удерживается неподвижно. Если деформации сильно выраженные, нужно сделать артродез первого клиновидно-плюсневого сустава;
-
резекционная артропластика. Удаляют маленькую часть плюснефалангового сустава со стороны плюсны;
- хирургическая операция для регенерации связок около плюснефалангового сустава первого пальца;
- замена травмированного сустава протезом.
Пораженный сустав могут заменить протезом
Первые десять дней нужно держать ногу в покое, потом можно начать осторожно ходить, стараясь не оказывать нагрузку на сустав, который оперировали. В целом, реабилитация занимает около трех месяцев, а в работоспособность сустав приходит не ранее, чем через год
Рецидива можно не допустить, если следовать всем рекомендациям врача
Лечение
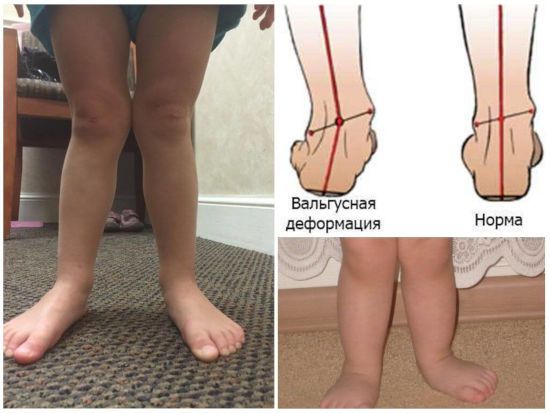
Лечение варусной деформации стопы зависит от того, насколько рано была выявлена патология. На ранних стадиях заболевания у маленьких детей коррекция стопы возможна консервативными методами. У детей старшего возраста и взрослых требуется хирургическое лечение.
У детей
При ранней диагностике варусной деформации коррекция стопы возможна консервативными методами. Прежде всего малышу подбирают специальную ортопедическую обувь. Она сконструирована таким образом, чтобы стопа постоянно принимала физиологичное положение. Такую обувь необходимо изготавливать индивидуально, по форме ножки ребенка. Ботинки должны иметь жёсткий задник, чтобы прочно фиксировать пятку.
Лечебный массаж позволяет устранить мышечный спазм, повысить эластичность связок. Благодаря пластичности детских костей с помощью массажа можно добиться полного устранения деформации.
Приемам лечебного массажа родителей обучает врач. Его требуется делать ежедневно, уделяя процедуре около получаса. В массажный комплекс входят следующие приёмы:
- Поглаживание стопы с обеих сторон;
- Сначала медленное, затем более энергичное растирание подошвы и тыла стопы;
- Разминание подошвы, направленное от внутренней стороны к наружной;
- Снова поглаживание.
На каждый этап приходится по 5-6 минут. Если ребёнок не выдерживает получасовой сеанс, можно проводить процедуру три раза в день по 10 минут.
Гимнастика – один из важнейших этапов лечения варусной деформации. Физические упражнения способствуют улучшению кровообращения в стопе, тренировке мышечно-связочного аппарата. Лечебную гимнастику рекомендуется проводить ежедневно, время занятия составляет 20-30 минут. Перед выполнением упражнений проводят лёгкий разминочный массаж. Сами гимнастические приёмы выполняются из положения сидя, затем стоя.
Гимнастический комплекс определяет врач-ортопед в зависимости от выраженности деформации. Основные упражнения, используемые для коррекции варусной деформации:
- Сидя на стуле и упираясь ногами в пол, перекатывать стопы с внутренней стороны к наружной;
- Сидя на стуле, выполнять червеобразные движения стопами;
- Перекатывать ступнями по полу мячик или гимнастическую палку;
- Поднимать пальцами ног с пола мелкие предметы;
- Стоя на полу, поочередно подниматься на пяточках и носочках;
- Приседать, расставив ноги на ширину плеч;
- Ходить на внутренней и внешней стороне стоп поочередно.

Гимнастика при варусной деформации стопы
Заканчивать занятие рекомендуется массажем и тёплой ванночкой для ног.
При неэффективности консервативного лечения детям проводят операцию по исправлению варусной стопы. Заключается она в подрезании сухожилий с одной стороны голеностопного сустава, после чего нога устанавливается в правильное положение и фиксируется гипсовой повязкой. Через несколько месяцев происходит восстановление формы ноги. В течение полугода после операции потребуется ношение ортопедической обуви, занятия лечебной гимнастикой.
У взрослых
Для лечения варусной патологии у взрослых применяется операция остеотомии. Рассекаются искривлённые кости и на них накладывают аппарат Илизарова. В течение нескольких месяцев кости выпрямляются и ноги приобретают правильную форму.
В восстановительном периоде рекомендуется использовать ортопедическую обувь, заниматься лечебной гимнастикой и массажем.
Варусная деформация стоп – патология, формирующаяся в детском возрасте и приводящая к О-образному искривлению конечностей. У взрослых это заболевание проявляется артрозами коленных и тазобедренных суставов. Лечение осуществляется консервативными и хирургическими методами.
HALLUX VALGUS — Большая Медицинская Энциклопедия
Патогенез
Квалифицированная медицинская помощь поможет вылечить дефект, устранить его причину и восстановить ногу.
ношение специальной ортопедической обуви, которая устраняет взаимодействие между болезненной «шишечкой» и самой обувью,
Очевидная деформация стопы – головка первого плюсневатой косточки смещена кнутри, а сам большой палец смещен кнаружи.
Патологическая анатомия
Подписаться на уведомления о новых комментариях
Шишки у больших пальцев ног могут достаться вам по наследству, кроме этого, Hallux valgus (бурсит большого пальца стопы) может быть вызван слабостью сухожилий, а также суставными изменениями при перегрузках в результате плоскостопия, косолапости, искривления ноги, хроническим воспалением или повреждениями, полученными при травмах. Если вы постоянно носите узкую обувь с острыми носами или обувь на высоких каблуках, это также может способствовать развитию Hallux valgus.
Клиническая картина
1 степень
Комбинированные операции на костях и мягких тканях.
3 степень — отклонение 1 пальца кнаружи на 30 градусов. по отношению к первой плюсневой кости.
Лечение
(показано при первой степени H. v.): теплые ножные ванны, массаж, леч. гимнастика (захват пальцами ног мелких предметов, растягивание большим пальцем резинового кольца), прокладки (из пенополиуретана, сиэлиста) для удержания большого пальца в корригированном положении (рис. 3), защитник на головку I плюсневой кости (рис. 4.) из эластичного полиуретана, покрытый трикотажем и прошитый нитками, ортопедические стельки с поддержкой продольных и поперечных сводов; при второй и третьей степени H. v.— ношение ортопедической обуви (см. Обувь, ортопедическая).ношение межпальцевых прокладок,
ОбновитьСуществует довольно простая клиническая классификация, согласно которой существует четыре степени развития Hallux valgus:
– угол между плюсневыми костями менее 12 градусов, угол отклонения I пальца менее 25 градусов.Операции на мягких тканях эффективны только при I степени деформации. Возможно проведение операции Сильвера, при которой отсекается сухожилие приводящей мышцы I пальца, или операции Мак-Брайда, при которой это сухожилие перемещается. Цель таких вмешательств – восстановить равномерность тяги приводящей и отводящей мышц. Нередко перечисленные хирургические операции выполняются в сочетании с иссечением костного нароста и подкожной слизистой сумки в области I плюснефалангового сустава (операция Шеде).
2 степень
В норме до 10 градусов. Основным симптомом при халюс вальгус являются боли, особенно при ношении обуви, возникающие в головке первой плюсневой кости вследствие давления. Типично наличие бурситов у головки 1 плюсневой кости, характеризующихся покраснением и припухлостью, часто с наличием синовиальной (суставной) жидкости. Консервативное лечение сводится к ношению ортопедической обуви различных конструкций. В более легких случаях (1 степень) можно прокладывать валик ниже располжения натоптышей.
Рис. 5. Схема реконструктивной операции стопы при hallux valgus: слева — до операции (удаляемые участки костей заштрихованы, стрелкой указана линия распила); справа — после операции (клиновидный трансплантат — заштрихован).
Распластывание переднего отдела стопы при поперечном плоскостопии вызывает приведение й наружную ротацию I плюсневой кости. Вследствие этого m. abductor hallucis смещается в подошвенную сторону и выполняет функции сгибательной мышцы большого пальца, а отводящая функция этой мышцы частично или полностью утрачивается. В результате имеет место преобладание m. abductor hallucis и отклонение большого пальца кнаружи.
коррекция образа жизни, она заключается в нормализации веса, регулярных физических нагрузках,Наличие большой мозоли, которая формируется в месте сдавливания мягких тканей «шишки».
Отменить
xn--90aw5c.xn--c1avg
Лечение Хальгуса вальгуса
 Для снижения избыточного веса больному нужно перейти на диетическое питание.
Для снижения избыточного веса больному нужно перейти на диетическое питание.
Когда рентген показывает небольшие отклонения от нормы, которые еще возможно ликвидировать безоперационными методами, назначают терапевтические курсы, включающие медикаментозное лечение, физиопроцедуры и ЛФК. Длительность терапии рассчитывает врач. Эффективное лечение hallux valgus без операции проводится только на раннем этапе развития недуга. Пациенту рекомендуют комплекс мер:
- Бандаж и ортезы для снижения нагрузки на ступню. Выравнивать палец советуют с помощью специальной прокладки между 1 и 2 пальцами. И также используется специальный ортез в виде люльки, который отодвигает большой палец на исходное положение.
- Снижение избыточного веса переходом на диетическое питание.
- Ношение ортопедической обуви.
- Физкультурные упражнения для укрепления мышц и связок ступни.
Фармацевтические лекарства
Консервативное лечение hallux valgus медикаментозными препаратами имеет малую эффективность и практикуется на ранних стадиях выявления отклонений. Терапия состоит в обезболивании и купировании развития болезни. Вернуть палец в исходное положение без операции нельзя. Из фармсредств используют мази с анальгетическим действием и хондропротекторы, когда вальгусный недуг сопровождается артрозом. Популярны также согревающие гели и компрессы.
Хирургическая операция
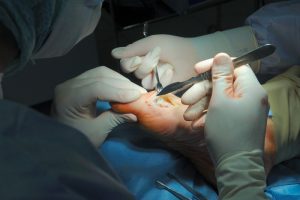 Если из-за патологии стопа сильно деформируется, то проблему исправляют хирургическим путем.
Если из-за патологии стопа сильно деформируется, то проблему исправляют хирургическим путем.
Когда деформация большого пальца и сустава необратимы, привести кости в стопах в здоровое положение можно только хирургическим путем. Вариантов оперативного вмешательства существует около 300, но суть всех манипуляций — исправить неестественное положение пальца. В зависимости от затрагиваемого слоя операции подразделяются на три категории:
- коррекция мягких тканей;
- вмешательство в положение костей;
- выполнение манипуляций на первом и втором уровне.
Из операций наиболее часто практикуют метод Мак-Брайда, состоящий в перемещении сухожилия с целью восстановления тяги мышц, приводящих в движение большой палец. Популярна операция Шеде при hallux valgus, предполагающая хирургическое устранение «нароста» с головки 1-й плюсневой кости. Методика Скарф или шевронной остеотомии основана на коррекции непосредственно костей и предполагает их подпиливание и сдвигание.
ЛФК и физиотерапия
Минимизация болевого синдрома и остановка прогресса болезни производится с помощью курса физиотерапевтических процедур и специальных лечебных упражнений. Лечить заболевание у детей и взрослых рекомендуют в клинике и проходя раз в год санаторно-курортное лечение. Эффективны следующие виды терапии:
 Улучшить состояние стопы можно с помощью озокеритовых аппликаций.
Улучшить состояние стопы можно с помощью озокеритовых аппликаций.
- фонофорез с лекарствами («Диклофенак», «Гидрокортизон»);
- парафиновые аппликации (можно с добавлением озокерита);
- магнитотерапия;
- электрофорез (с теми же препаратами, что и фонофорезное воздействие);
- индуктотермия;
- УВЧ.
Лечебная физкультура состоит в укреплении мышечного корсета и сухожилий ступни для повышения ее амортизирующих свойств и избавления от поперечного плоскостопия. Практикуется разработка сустава больших пальцев, особенно если имеются дополнительные артрозные проявления. Выполнять комплексы упражнений можно в кабинете ЛФК и дома.
Лечение народными средствами
Когда рентген показывает, что заболевание находится в первой стадии, возможно его купировать способами альтернативной медицины, применяя для лечения рецепты целителей. Преимущественно народными средствами лечат халюс вальгус у ребенка. Практикуют прокладки между пальцами для возвращения стопе природного положения, а также спиртовые растирки с добавлением трав для снятия опухлости и покраснения кожи в местах, где обувь начинает натирать ногу из-за ее неправильного положения.
Клиническая картина
Каждая степень Hallux Valgus имеет свои клинические проявления. Основным симптомом проявления вальгусной деформации является отклонение первого пальца кнаружи — Hallux Valgus. Больных также беспокоит боль в области первого плюсне-фалангового сустава, где они отмечают увеличивающуюся косточку, отек сустава, покраснение кожи в области данного сустава. В дальнейшем формируется, так называемая поперечно-распластанная стопа, которая не способна выполнять функцию амортизатора веса тела. Таким образом, развивается стойкая патологическая деформация переднего отдела стопы. От степени деформации и клинических проявлений безусловно зависит тактика и подходы к лечению Hallux Valgus.
Начало заболевания постепенное, течение длительное.
Появившаяся деформация склонна к прогрессированию. Степень выраженности деформации определяется величиной угла латерального отклонения большого пальца по контурограмме (обчерку стопы) или рентгенограмме стопы. Проводится касательная к внутреннему контуру стопы и контуру большого пальца. Угол между касательными характеризует степень отклонения.
Первая степень — отклонение большого пальца кнаружи на 20—29°; I плюсневая кость отклонена медиально с выступанием головки; утомляемость ног; признаки поперечного плоскостопия.
Вторая степень — угол отклонения большого пальца — 30—39°; боли носят постоянный характер; над головкой I плюсневой кости омозолелость, бурсит; выражено поперечное плоскостопие формируются молоткообразные пальцы.
  Третья степень — большой палец отклонён на 40° и более и располагается над или под II пальцем и ротирован внутрь; рецидивирующие бурситы в области головки I плюсневой кости; резко выражено поперечное плоскостопие, молоткообразные пальцы. Резко выраженная, запущенная деформация может привести к инвалидности.
Рентгенологическое исследование позволяет распознать Hallux вальгус и его степень, проследить за течением заболевания под влиянием консервативного и хирургического лечения.
В норме фаланги большого пальца по отношению к продольной оси I плюсневой кости расположены под небольшим углом. При поперечном распластывании стопы большой палец отклоняется кнаружи, а I плюсневая кость — кнутри.   Величина отклонения большого пальца пропорциональна степени смещения плюсневой кости кнутри. Вследствие смещения большого пальца наступает подвывих в плюсне-фаланговом сочленении и ротация I плюсневой кости кнаружи.   Одновременно с отклонением большого пальца и I плюсневой кости происходит смещение сесамовидных костей. Для определения величины отклонения костей, образующих I плюсне-фаланговое сочленение, производят рентгенографию переднего отдела стопы в прямой подошвенной проекции при положении больного лёжа и стоя. Разница в степени отклонения костей при ненагруженной и нагруженной стопе указывает на функциональную недостаточность её.  
Следствием Hallux вальгус является развитие деформирующего артроза в I плюсне-фаланговом сочленении, проявляющегося сужением суставной щели, субхондральным склерозом суставных поверхностей костей и развитием в них очагов кистозной перестройки и зон локального остеопороза (смотри). Аналогичные изменения затем возникают и в других плюсне-фаланговых сочленениях и могут сопровождаться вывихами и подвывихами фаланг пальцев.
Причины и механизм развития халюс вальгус
Искривление формируется исподволь, на протяжении долгого времени. Заметным становится обычно в старческом возрасте. Разные степени халюс вальгуса дают отличимые признаки.
Основной причиной выступает дефект прочности соединительной ткани, ввиду которого формируется поперечное плоскостопие.
Дополнительные причины:
- большая суставная подвижность;
- варикоз;
- отягощенная наследственность по степеням Hallux valgus.
Вторичным отягчающим фактором является хождение в чрезмерно узких туфлях на шпильке. Иногда причиной выступает болезнь, которая затрагивает нормальную нервную работу мышц конечностей.
Важную роль в развитии патологического процесса играет неровное мышечное натяжение, обеспечивающее приведение и отведение пальца. При формировании экзостоза мышечный дисбаланс обостряется, плюснефаланговый сустав теряет стабильность. Нарост является следствием постоянного нажима обуви на боковую поверхность. Давление перераспределяется на головки III и II плюсневых костей, которые перегружаются во время хождения.
Диагностика
Вальгусное искривление стоп у ребенка можно выявить при личном осмотре врачом (при ежемесячном профилактическом осмотре). Задача педиатра в этом случае – обязать родителей ребенка пройти обследование у ортопеда. Последний, в свою очередь, должен проводить более углубленный осмотр и назначить необходимые обследования. Только на основании всех результатов обследований ортопед поставит окончательный диагноз и назначит необходимое лечение.
Личный осмотр врачом заключается в определении таких показателей, как угол отклонения пальцев и пятки стопы, характер сглаженности свода стопы.
Для постановки окончательного диагноза необходимо проходить и специальные тесты, а также рентген и компьютерную плантографию. Рентгенологическое исследование необходимо провести в 3 проекциях, чтобы полно оценить реальную картину деформации. На снимке можно четко увидеть, насколько изменилось положение стопы.
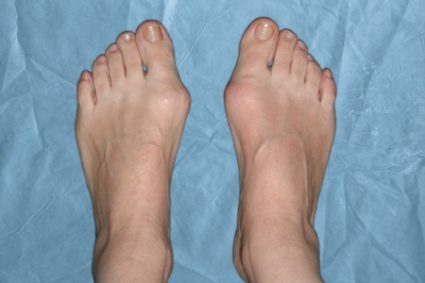
Компьютерная плантография поможет правильно определить различные параметры стоп в соответствии с возрастом ребенка, а также провести сравнение полученных результатов с нормальным значением. Подометрия – метод диагностики, который можно провести и на компьютере, что позволит выявить такой диагноз еще до явных симптомов и признаков вальгуса.
Некоторые случаи требуют проведения УЗИ суставов. Обязательно показывают ребенка неврологу, чтобы тот исключил патологии центрального или периферического отделов нервной системы.
Клиническая картина
Рис. 1. Двусторонний hallux valgus (III степень). Большой палец расположен над вторым пальцем и ротирован внутрь.
Начало заболевания постепенное, течение длительное. Появившаяся деформация склонна к прогрессированию. Степень выраженности деформации определяется величиной угла латерального отклонения большого пальца по контурограмме (обчерку стопы) или рентгенограмме стопы. Проводится касательная к внутреннему контуру стопы и контуру большого пальца. Угол между касательными характеризует степень отклонения. Первая степень — отклонение большого пальца кнаружи на 20—29°; I плюсневая кость отклонена медиально с выступанием головки; утомляемость ног; признаки поперечного плоскостопия. Вторая степень — угол отклонения большого пальца — 30—39°; боли носят постоянный характер; над головкой I плюсневой кости омозолелость, бурсит (см.); выражено поперечное плоскостопие, формируются молоткообразные пальцы. Третья степень — большой палец отклонен на 40° и более (рис. 1) и располагается над или под II пальцем и ротирован внутрь; рецидивирующие бурситы в области головки I плюсневой кости; резко выражено поперечное плоскостопие, молоткообразные пальцы. Резко выраженная, запущенная деформация может привести к инвалидности.
Рентгенологичeскоe исследование позволяет распознать H. v. и его степень, проследить за течением заболевания под влиянием консервативного и хирургического лечения.
Рис. 2. Двусторонний симметрично выраженный hallux valgus. Первые пальцы отклонены кнаружи, первые плюсневые кости — кнутри. Подвывихи в первых плюсне-фаланговых суставах (рентгенограмма).
В норме фаланги большого пальца по отношению к продольной оси I плюсневой кости расположены под небольшим углом. При поперечном распластывании стопы большой палец отклоняется кнаружи, а I плюсневая кость — кнутри. Величина отклонения большого пальца пропорциональна степени смещения плюсневой кости кнутри. Вследствие смещения большого пальца наступает подвывих в плюсне-фаланговом сочленении и ротация I плюсневой кости кнаружи (рис. 2). Одновременно с отклонением большого пальца и I плюсневой кости происходит смещение сесамовидных костей. Для определения величины отклонения костей, образующих I плюсне-фаланговое сочленение, производят рентгенографию переднего отдела стопы в прямой подошвенной проекции при положении больного лежа и стоя. Разница в степени отклонения костей при ненагруженной и нагруженной стопе указывает на функциональную недостаточность ее. Следствием H. v. является развитие деформирующего артроза в I плюснефаланговом сочленении, проявляющегося сужением суставной щели, субхондральным склерозом суставных поверхностей костей и развитием в них очагов кистозной перестройки и зон локального остеопороза (см.). Аналогичные изменения затем возникают и в других плюсне-фаланговых сочленениях и могут сопровождаться вывихами и подвывихами фаланг пальцев.
Какие существуют виды фиксаторов при вальгусе
Все вальгусные фиксаторы делятся на три большие категории:
 Любой жесткий бандаж для косточки на большом пальце ноги нужно применять только после консультации с врачом
Любой жесткий бандаж для косточки на большом пальце ноги нужно применять только после консультации с врачом
- Силиконовые или гелевые.
- Шарнирные.
- Жесткие ортезы (ночные).
Фиксатор из силикона
Силиконовые (гелевые) фиксаторы – это внешне небольшая эластичная накладка с уплотнениями в патологической области стопы. Изделие состоит из двух частей:
- «Лепестка». Он фиксируется непосредственно на косточке.
- Небольшого уплотнения-кнопки. Она располагается между первым и вторым пальцами ноги.
Описанные фиксаторы можно использовать круглосуточно, поскольку они практически незаметны и не вызывают дискомфорта во время передвижений. Недостаток таких изделий в том, что они применяются только при начальных стадиях патологии и для ее профилактики.
Преимущество данных фиксаторов состоит в:
- уменьшении боли и ее дальнейшем предотвращении;
- эффективном распределении нагрузки на всю стопу;
- защите шишки от натирания;
- предотвращении появления мозолей и натоптышей;
- удерживании фаланг в правильном положении;
- незаметном использовании с любым типом обуви (вставки могут быть телесного цвета или же полностью прозрачные).
 Бандажи для большого пальца ноги
Бандажи для большого пальца ноги
Гелевые фиксаторы гипоаллергенны, они не натирают. Существуют конструкции для разных конечностей и универсальные. Но при грибковых поражениях стоп, экземе, дерматитах, данные изделия лучше не использовать.
Шарнирный фиксатор
Еще одним видом лечения косточки на ногах являются шарнирные фиксаторы. Лечение с их использованием требует особого внимания.
Внешне шарнирный фиксатор – это более сложная, по сравнению с силиконовыми, конструкция, которая имеет несколько точек крепления и состоит из двух-трех, а то и больше частей, корректировать которые в зависимости от размера и ширины ноги практически нельзя. Главная функция шины – корректирующая, из-за чего большой палец ноги крепко фиксируется в специальном чехле, однако сохраняет небольшую подвижность.
Несмотря на то, что в данных приспособлениях врачи позволяют передвигаться, делать это достаточно трудно из-за чувства скованности и небольшого давления на косточку.
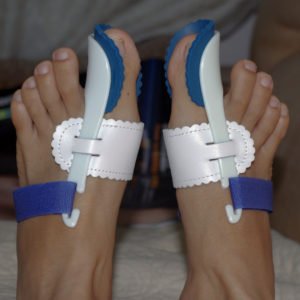 Бандаж Valgus Pro ортопедический для выпрямления пальцев ноги
Бандаж Valgus Pro ортопедический для выпрямления пальцев ноги
Главным преимуществом фиксатора является надежное крепление (именно поэтому их чаще всего назначают после операций) и ускорение процесса выздоровления. К тому же, это приспособление позволяет:
- снять давление с сустава;
- уменьшить чувство дискомфорта и боли;
- ускорить процесс восстановления после операции;
- умеренно распределить нагрузку на всю стопу.
Однако пользователи выделяют и недостатки устройства:
- отсутствие регулировки наклона пальца (только максимально приближенное к нормальному положению);
- во время ходьбы они натирают ногу, вызывают дискомфорт и болевые ощущения, а иногда и вовсе ломаются;
- их нельзя надевать под обувь;
- впервые их довольно сложно собрать самому;
- высокая стоимость;
- в обычных магазинах можно наткнуться на дешевую некачественную подделку.
 Ортопедические средства от шишек на ногах: фиксаторы, стельки, шины
Ортопедические средства от шишек на ногах: фиксаторы, стельки, шины
Несмотря на все это, шарнирные фиксаторы являются довольно эффективными и востребованными.
Ночной, или жесткий ортез
Радикальным методом выравнивания ступни и удаления косточки на ноге является использование жесткого ортеза. Его накладывают ночью или в период полного покоя. Из-за неподвижности конструкции в приспособлении невозможно ходить – все движения сковываются до минимальных.
Несмотря на испытываемый дискомфорт, данная конструкция имеет такие преимущества:
- быстрое исправление деформации;
- возможность регулировки угла отклонения большого пальца;
- снятие болевых ощущений и воспаления;
- долгий срок службы из-за отсутствия подвижных элементов;
- универсальный размер;
- доступная цена;
- надежное крепление.
Диагностика
Шишка на участке ноги у большого пальца определяется визуально, но для постановки диагноза и назначения лечения потребуется обследование больного. Для оценки патологических изменений ортопеды и хирурги используют:
- аккумулирование анамнеза. Информация нужна доктору, чтобы подобрать оптимальный протокол лечения. Врач изучает жалобы больного, симптомы и места локализации патологии. Анализируются проведенные терапевтические процедуры;
- изучение сосудов. На стопе пульсация артерии должны быть в норме. Чтобы понять сложность диагноза, замеряется температура стоп и фиксируется их окрас;
- оценку неврологического состояния. Специалист изучает тактильную реакцию мышц и тонус голени;
- осмотр кожи на предмет дерматологических разрывов и повреждений;
- лабораторные тесты. Перед операцией сдается анализ крови и мочи. Определяются биохимические параметры плазмы и проводится коагулограмма;
- рентген поврежденных конечностей. Снимок изучает ортопед.
Если возникает необходимость в дополнительных исследованиях, врач назначает прохождение подографии или динамометрии. Не помешает консультация у терапевта или невролога. Перед операцией посещение анестезиолога обязательно!