Диабет гестационный
Содержание:
Причины гестационного диабета у беременных
Этиологическая база в отношении данной патологии не является до конца изученной в настоящий период развития науки. Однако отдается определенная роль таким возможным причинам, как:
- генетическая предрасположенность;
- аутоиммунные процессы;
- носительство вирусной инфекции;
- неверный режим питания и образа жизни.
Также особо выделены факторы риска, при воздействии которых возможно развитие гестационного сахарного диабета беременных. К ним относятся:
- курение;
- злоупотребление алкогольными напитками;
- возраст старше 30 лет;
- повышенная масса тела как до беременности, так и во время нее;
- наличие обычного сахарного диабета в анамнезе.
Существуют особые группы риска по гестационному сахарному диабету беременных, в которые входят женщины, у которых имеется:
- избыток массы тела;
- отягощенная наследственность по диабету;
- особая этническая принадлежность (негры, азиаты, латиноамериканцы, американцы);
- ранее установленный диагноз гестационного диабета;
- гипергликемия в биохимическом анализе крови и глюкозурия по результатам общего анализа мочи;
- раннее рождение ребенка с высокой массой тела;
- мертворождение в анамнезе.
Патогенез гестационного сахарного диабета
Во время здоровой беременности организм матери изменяется, чтобы обеспечить потребности растущего плода: адаптируется сердечно-сосудистая, почечная, дыхательная, метаболическая и эндокринная системы. Изменяется и чувствительность к инсулину: она увеличивается, способствуя усвоению глюкозы и её отложению в виде жировых запасов. Однако в дальнейшем также увеличивается выработка материнских и плацентарных гормонов, таких как эстроген, прогестерон, лептин, кортизол, плацентарный лактоген и плацентарный гормон роста. Они подавляют действие инсулина и приводят к развитию физиологической инсулинорезистентности — устойчивости к инсулину. В итоге уровень глюкозы в крови слегка повышается. Эта глюкоза легко транспортируется через плаценту к плоду, она необходима для его роста.
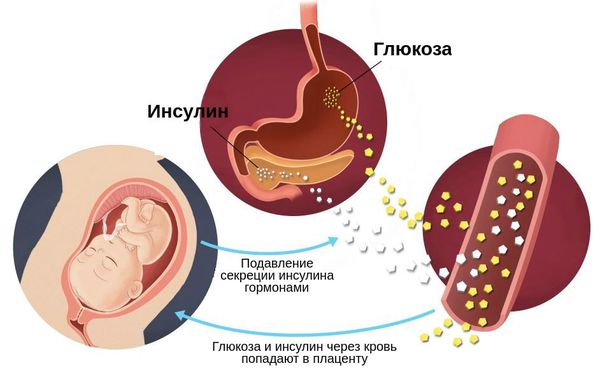
Такие изменения при беременности в норме компенсируются за счёт увеличения и новообразования клеток поджелудочной железы, а также постепенного увеличения вырабатываемого инсулина β-клетками.
К дисфункции β-клеток во время беременности может привести множество факторов, перечисленных выше (например, увеличение жировой ткани, снижение физической активности, усиление деградации инсулина и другие). Каждый фактор риска прямо или косвенно связан с нарушенной работой клеток и/или чувствительностью к инсулину — гормону, который регулирует обмен углеводов в организме. В итоге развивается уже патологическая инсулинорезистентность, которая является основополагающим звеном в развитии гипергликемии (высокого уровня глюкозы в крови) во время беременности.
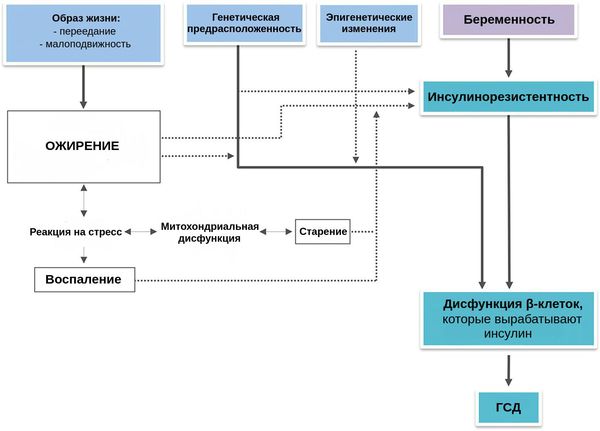
В большинстве случаев эти нарушения существуют ещё до беременности и могут прогрессировать. По этой причине повышается риск развития сахарного диабета 2-го типа после беременности, осложнённой ГСД.
ГСД и микробиота кишечника
Появляются доказательства того, что кишечный микробиом — сообщество микробов, обитающих в кишечнике — может воздействовать на метаболические заболевания, в том числе на развитие ГСД.
На состав кишечного микробиома влияют как события в начале жизни (преждевременные роды, кормление грудью), так и события в более позднем возрасте (диетические привычки и пристрастия, применение антибиотиков).
У людей со здоровым метаболизмом и пациентов с ожирением микробиом кишечника различен. Анализ бактерий кала у женщин с ГСД в анамнезе выявил более низкое содержание бактерий семейства Firmicutes и более высокую долю бактерий семейства Prevotellaceae по сравнению с женщинами с нормальным углеводным обменом во время беременности. Подобные ассоциации наблюдаются при ожирении, сахарном диабете 2-го типа, НАЖБП и гиперхолестеринемии.
Firmicutes перерабатывают растительные полисахариды, поэтому высокое содержание клетчатки в пище увеличивает концентрацию этих бактерий, а животные белки, наоборот, снижают. По-видимому, это свойства Firmicutes имеют отношение к патогенезу ГСД, хотя механизмы, лежащие в основе этого влияния, неизвестны.
Prevotellaceae — это бактерии, разрушающие муцин (основной компонент слизистой кишечника). Эти микроорганизмы могут способствовать увеличению проницаемости кишечника. Считается, что повышение проницаемости облегчает движение медиаторов воспаления из кишечника в кровоток, содействуя развитию и прогрессированию системной инсулинорезистентности.
Диагностика заболевания
Для диагностики сахарного диабета пользуются тестом ОГТТ, суть которого заключается в следующем. Для того чтобы выявить повышенный сахар у беременных женщин тест необходимо проходить натощак.
Берется кровь и определяется уровень глюкозы. После этого выпивается стакан воды с сахаром и снова берется кровь через определенные интервалы времени.
До 2010 года для диагностики сахарного диабета установленные ВОЗ нормы были такими: глюкоза в крови не более 6,7 ммоль/л, а через 2 часа после нагрузки глюкозой не более 7,8 ммоль/л. Так удавалось обнаружить только часть женщин, которые были подвержены ГСД.
Возникла необходимость изменения критериев и введение ранней диагностики для своевременного вмешательства, прежде чем он вызовет
- повышенный рост плода
- полигидрамнион (большее количество околоплодных вод)
- или изменения в плаценте.
С 2010-го поступили новые руководящие принципы для того, чтобы диагностировать гестационный диабет.
Анализ на сахар на 20 неделе не должен превышать 5,1 ммоль/л, а по результатам ОГТТ на 24-32 недели значения глюкозы не должно превышать 5,1 ммоль/л , не более 10,0 ммоль/л через 1 час после нагрузки глюкозой и не более 8,5 ммоль/л по прошествии двух часов.
В настоящее время рекомендуется каждой женщине при беременности проходить ОГТТ между 24-32 неделями, что бы вовремя диагностировать диабет.
Если результаты теста в любом из трех замеров значений отличается от эталонного интервала, то считается что женщина подвержена гестационному диабету.
Методы диагностики ГСД.
Лечение гестационного диабета
Терапия этой формы заболевания требует обязательной коррекции рациона питания, адекватной физической нагрузки и инсулинотерапии. При любом методе необходимо проводить самоконтроль уровня сахара при помощи глюкометра.
Диетотерапия
Коррекция показателей сахара исключительно этим методом разрешена только при постпрандиальной гипергликемии (той, что возникает после поступления пищи в организм), а также при компенсированной форме патологии, когда уровень глюкозы не превышает 7 ммоль/л.
 Коррекция рациона питания – основа лечения гестационного диабета
Коррекция рациона питания – основа лечения гестационного диабета
Особенности диеты беременных заключаются в следующем:
- углеводов должно быть в рационе не более 40%;
- моно- и полисахариды должны быть равномерно разделены на все приемы пищи (3 основных + несколько перекусов);
- позволено повысить количество углеводов до 60%, но при условии потребления продуктов исключительно с низкими цифрами гликемического индекса;
- калораж на сутки рассчитывает эндокринолог или диетолог, учитывая пропорции тела женщины, вес и рост.
Примерное меню беременной с установленным гестационный диабетом:
- Завтрак – овсянка на воде, яблоко, чай с молоком, кусочек хлеба из муки грубого помола со сливочным маслом.
- Перекус – творог, кефир.
- Обед – овощной суп, гречневая каша, кусочек вареного куриного или говяжьего мяса, отвар шиповника.
- Перекус – чай с молоком.
- Ужин – тушеная рыба с овощами, морковные котлеты на пару, чай.
- Перекус – кефир.
Физическая активность
Ученые доказали, что нормальная физическая активность благотворно влияет на чувствительность клеток и тканей организма к инсулину. Также доказано, что беременные с ожирением, которые имеют гестационный сахарный диабет, соблюдают диету и поддерживают необходимую физическую активность, нуждаются в инсулинотерапии в несколько раз меньше остальных.
| Рекомендовано | Необходимо отказаться |
| Ходьба, танцы, плаванье, легкий бег. Активность должна иметь средний или легкий уровень, продолжаться не более получаса в день. | Ходьба на лыжах, бег на коньках, баскетбол, футбол, катание на лошадях, плаванье под водой. |
Инсулинотерапия
Переход на этот метод лечения необходим в случае отсутствия изменений на фоне коррекции рациона питания (больше 2-х недель), при обнаружении признаков макросомии плода на ультразвуковом обследовании, если заболевание выявлено на 32-й неделе и позже.
Постпрандиальная гипергликемия требует назначения инсулина короткого действия, если высокие показатели сахара наблюдаться натощак, показано использование инсулина продолжительного действия. Смешанная гипергликемия требует комбинированной схемы лечения.
Лечение гестационного диабета в домашних условиях
Благополучное протекание беременности во многом зависит от Вас. Гестационный диабет, как и другой тип диабета, невозможно вылечить только с помощью медицинских препаратов. Ваш лечащий врач и диетолог дадут рекомендации, как изменить свой образ жизни, чтобы справиться с заболеванием. Владение всей информацией об этом заболевании — первый шаг к здоровой беременности. Если Вы знаете, как питание и физические упражнения влияют на уровень сахара в крови, Вы можете сами его контролировать, и, следовательно, предотвратите много проблем в будущем.
Лечение гестационного диабета в домашних условиях предполагает здоровое питание, регулярное занятие физическими упражнениями и постоянный контроль уровня сахара в крови.
Здоровый рацион питания
Здоровый рацион и режим питания поможет удерживать уровень сахара в крови в пределах нормы. Как только Вам поставили диагноз «гестационный диабет», следует немедленно проконсультироваться с диетологом, который разработает специальный план питания именно для Вас. Вам порекомендуют записывать все, что Вы едите, с целью контроля веса. Диетолог также научит, как подсчитывать и распределять употребляемые углеводы в течение дня.
[], []
Регулярные физические нагрузки
Постоянная умеренная активность в период беременности помогает организму лучше использовать инсулин, что способствует контролю уровня сахара в крови. Часто при гестационном диабете достаточно просто физических упражнений и употребления полезных продуктов. Постарайтесь умеренно быть активной, по крайней мере, 2.5 часа в неделю. Можно заниматься по 30 минут 5 дней в неделю или распределить нагрузку на несколько раз по 10 минут каждый день.
Если Вы до беременности вели пассивный образ жизни, поговорите с врачом по поводу того, как лучше начать заниматься спортом. Для беременных женщин, например, подойдет езда на велосипеде в положении лежа. Можно записаться в специальную спортивную группу для беременных или начать посещать бассейн.
Если активный и здоровый образ жизни способствуют нормализации уровня сахара в крови, нет необходимости во введении инсулина. Если врач все же рекомендует вводить инсулин, во время занятий физическими упражнениями следует всегда иметь под рукой сладкие продукты быстрого действия на случай проявления симптомов низкого уровня сахара в крови. В этом случае нужно прекратить занятие, проверить уровень сахара в крови и перекусить.
[], [], [], [], [], [], [], [], [], []
Проверка уровня сахара в крови
Неотъемлемой частью лечения гестационного диабета является контроль уровня сахара в крови. Каждый день нужно делать тест на сахар 4 раза (утром перед завтраком и по истечению часа после каждого приема пищи). Если Вы вводите инсулин, контролировать уровень сахара следует 6 раз в день (до и через час после еды). Частый контроль сахара в крови кажется иногда изнурительным занятием, но осознание того, что его уровень находится в пределах нормы, поможет успокоиться и отбросить все негативные мысли.
[], [], [], []
Другие важные моменты
Если здоровое питание и активный образ жизни не способствуют нормализации уровня сахара в крови, врач порекомендует вводить инсулин.
- Не пытайтесь сбросить вес во время беременности, если до этого Вы были крупной. Просто проконсультируйтесь с врачом, сколько можно Вам набрать килограмм в период беременности.
- Врач может порекомендовать следить за шевелением плода, чтобы узнать, не уменьшилось ли количество толчков. Как правило, плод начинает шевелиться на 18 недели и двигается несколько раз в день. Если Вам кажется, что давно не ощущали шевеления, полежите на левом боку 30 минут или дольше. Если шевеления не ощущаются, свяжитесь с врачом.
- Если Вы вводите инсулин, уровень инсулина может падать до критического предела. Хотя это и случается достаточно редко при гестационном диабете, беременная женщина должна помнить о симптомах низкого уровня сахара в крови и иметь всегда под рукой сладкие продукты быстрого действия.
Что следует принять во внимание?
В большинстве случаев уровень сахара в крови беременной женщины возвращается к норме на протяжении нескольких часов после рождения ребенка. Если у Вас уже диагностировали гестационный диабет, велик риск его повторения во время следующей беременности. Не исключается также возможность развития диабета типа 2 в старшем возрасте. Переход на здоровый образ жизни во время беременности (и последующее его соблюдение) — профилактика диабета и залог здоровья. Если Вы обеспокоены состоянием здоровья, своего или ребенка, проконсультируйтесь с врачом.
[], [], [], []
Коротко об осложнениях
Несмотря на то, что сам гестационный диабет не особо беспокоит женщину, но он приносит множество проблем, что говорит о том, насколько он опасен.
При гестационном диабете под угрозой находятся здоровье и жизнь ребенка и здоровье матери.
От хронически повышенного сахара в организме матери страдает ребенок. Дело в том, что в первом триместре, когда идет закладка и развитие основных органов, повышенный сахар и нехватка инсулина мешают ребенку нормально развиваться. Переизбыток глюкозы скапливается в крови, в то время как клетки страдают от ее нехватки, это приводит к сбоям в развитии внутренних органов плода.
На следующем этапе развития, когда органы ребенка уже начинают работать, его поджелудочная железа вынуждена работать с большой нагрузкой. Ведь ей приходится синтезировать инсулин за двоих – за себя и за мать. Это сильно перегружает ее, что впоследствии может привести к развитию сахарного диабета новорожденных, за счет того, что поджелудочная железа просто не выдерживает такой огромной нагрузки.
Второй вариант развития событий – поджелудочная железа работает с удвоенной силой, привыкает работать в таком режиме. После рождения ребенка его поджелудочная продолжает так же работать, что приводит к гиперинсулинемии, а это очень опасно, так как постоянные гипогликемии у такого маленького ребенка сложно уловить, а ценой пропущенной гипогликемии может быть жизнь ребенка.
Если компенсация матери во время беременности плохая и случаются частые гипогликемии, это тоже отрицательно сказывается на развитии ребенка.
При низком сахаре возникает нехватка кислорода, что мешает нормальному развитию ребенка и может привести к развитию многочисленных пороков развития плода. Нехватка кислорода также плохо сказывается на развитии и работе головного мозга ребенка, тормозя его нормальное развитие и приводя к необратимым последствиям.
Некомпенсированный гестационный диабет приводит к таким серьезным последствиям, как:
-
- многоводие
- гестоз
- повышенный риск развития замерших беременностей
- развитие очень крупного плода
- развитие гиперинсулинемии
- развитие гипогликемий новорожденных
- заражение плода инфекционными заболеваниями половых путей, которые развиваются у матери из-за постоянно повышенного сахара
- отравление плода ацетоном, который выделяется в большом количестве в организме матери из-за постоянной гипергликемии
Для матери плохая компенсация гестационного диабета тоже чревата плохими последствиями.
В самую первую очередь от повышенного сахара в совокупности с той нагрузкой, которую оказывает беременность на организм, страдают сосуды.
Излишек глюкозы выделяется почками, с мочой выходит большое количество глюкозы. Это оказывает воздействие на само почки, нарушая их работу и приводя к различным нарушениям, таким как нефропатия, инфекции моче-выделительной системы. Крайней степенью поражения является хроническая почечная недостаточность, которая может привести к полному отмиранию почек и необходимости диализа для дальнейшего поддержания жизни.
Декомпенсация не проходит бесследно и для ног женщины – отеки, боли, судороги, нейропатия (нарушение сосудов) – все это весьма болезненные осложнения, от которых впоследствии будет сложно, а подчас, и невозможно избавиться.
Высокий сахар приносит вред и для глаз – нарушение кровообращения глаз, приводит к нарушениям в сетчатке, хрусталике. Возможно развитие нарушения зрения, повышение глазного давления, отслоение сетчатки, повышение хрупкости сосудов, развитие глаукомы и катаракты.
Многие из этих нарушений невозможно будет скомпенсировать на нормальный уровень, если во время не взяться за компенсацию диабета.
При хорошей компенсации матери во время беременности месяцы ожидания малыша должны пройти легко, родоразрешение будет назначено в срок и, скорее всего, будут показаны естественные роды.
Диагностика гестационного диабета
Все беременные женщины, которые находятся в группе высокого риска по развитию диабета, должны пройти скрининговое обследование на гестационный диабет.
При первом визите к врачу, он задаст вам ряд вопросов, чтобы определить, насколько высок ваш риск заболеть диабетом во время беременности. Если риск низкий, скрининговое обследование на диабет не требуется. Достаточно сдать кровь на глюкозу натощак. На сроке 24-28 недель, даже при низком риске, может быть назначен скрининг на гестационный диабет.
Если врач при первом посещении выявит у вас средний или высокий риск развития гестационного диабета, потребуется пройти скрининг на диабет. Скрининг — это простое обследование, которое позволяет выявить заболевание у людей, не имеющих симптомов. В случае положительного результата могут потребоваться дополнительные исследования.
Скрининг на диабет
Скрининговое обследование назначается беременным женщинам с высоким риском диабета при первом визите к врачу. Гестационный сахарный диабет выявляется с помощью перорального теста на толерантность к глюкозе (ПГТТ). У вас возьмут два анализа крови: один — перед тем как вы выпьете раствор глюкозы, а второй — через два часа после этого, чтобы определить, как ваш организм прореагирует на глюкозу.
Если гестационный диабет уже был у вас во время предыдущей беременности или имеются другие факторы высокого риска диабета, тест на толерантность к глюкозе следует пройти при первом обращении к врачу (желательно, на 8-12 неделе беременности). Если результат окажется нормальным, нужно будет повторно пройти этот тест на сроке 24-28 недель.
Самоконтроль уровня глюкозы в крови
Вы можете самостоятельно следить за уровнем глюкозы в крови с помощью простых тестов: анализа крови из пальца и анализа мочи.
Вот что вам понадобится, чтобы делать его самостоятельно:
- тест-полоски;
- глюкометр;
- устройство прокола пальца;
- ланцеты;
- дневник наблюдений за уровнем глюкозы в крови;
- коробка для утилизации игл.
Перед тем как сделать анализ крови из пальца убедитесь, что все необходимое для него находится в сухом и чистом месте. Тщательно вымойте и ополосните руки в теплой воде (грязь с рук может повлиять на результаты теста). Выберите палец и помассируйте его, чтобы улучшить кровообращение.
Взятие анализа крови из подушечки пальца может причинить боль. Вместо этого лучше колоть в боковую поверхность пальца, желательно — не большого. После прокола слегка сожмите палец, чтобы получить каплю крови.
Диагностика
Понять, как врачи выявляют ГСД — не сложно. Как и диагностика любого другого заболевания все начинается со сбора анамнеза. Оцениваются критерии, а также симптомы, характерные для заболевания.
После этого проводится физикальное обследование. Важный момент на этом этапе — измерение массы тела. При первом посещении врача по поводу беременности, должен быть составлена кривая предельно допустимого набора веса. Определение избытка массы позволит сказать о степени риска для плода.
Для точной диагностики заболевания используется лабораторный метод.
Так, для постановки диагноза ГСД и определения степени тяжести заболевания, назначаются следующие анализы:
- общий анализ мочи;
- биохимический анализ крови с определением холестерина, липидного профиля, креатинина;
- коагулограмма;
- определение скорости клубочковой фильтрации;
- подсчет гликемического профиля.
Определение состояния плода и матери проводят следующими обследованиями:
- суточное мониторирование артериального давления;
- УЗИ плода;
- доплерометрия;
- кардиомониторное наблюдение за будущим ребенком.
Для постановки диагноза и определения лечебной методики проводят тщательное обследование беременной женщины и плода. Только так специалист сможет правильно оценить ситуацию.
Признаки на УЗИ
Проведение УЗИ плода необходимо, чтобы определить наличие признаков диабетической фетопатии, к которым относят:
- крупный плод;
- двухконтурная головка;
- утолщение подкожно-жировой клетчатки;
- увеличение печени и селезенки.
В целом, УЗИ необходимо исключительно для оценки состояния плода и не влияет на постановку диагноза.
Анализы
Общий анализ мочи при сахарном диабете назначается с целью оценки ряда показателей. Больший интерес представляют кетоновые тела, которые появляются в моче при обострении заболевания. В норме должны отсутствовать.
Основной метод обследования — подсчет уровня глюкозы крови. Анализы при ГСД можно разделить на 2 основных этапа.
- Первое обследование крови на сахар проводится при обращении беременной на сроке до 24 недель. Может определяться натощак, так и вне зависимости от давности трапезы. Возможно назначение исследования на определение гликозилированного гемоглобина.
- Второй этап обследований назначается только в том случае, если при первом были выявлены отклонения от нормы. Врач отправляет беременную женщину на глюкозотолерантный тест. Данный утренний тест позволяет четко выявить нарушение углеводного обмена.
Глюкозотолерантный тест имеет ряд противопоказаний.
Так, его не допускается проводить в следующих ситуациях:
- токсикоз, сопровождающийся тошнотой или рвотой;
- если больная находится на лечении с постельным режимом;
- обострение хронических патологий, в частности панкреатита;
- острые инфекционные заболевания.
Нескольких анализов вполне достаточно, чтобы поставить правильный диагноз и контролировать эффективность назначенного лечения. Самое главное — не пропускать профилактические осмотры и сдавать анализы, которые назначает специалист.

Что предстоит сделать
Расшифровка
Если говорить о нормальных анализах, то можно составить простую таблицу, которая сообщит об отсутствии ГСД или о выраженном эффекте от терапевтических мероприятий. Необходимо учитывать несколько параметров, таких как наличие кетонов в моче, уровень гликозилированного гемоглобина, а также обычные показатели глюкометра.
| Показатель | Норма |
| Кетоновые тела в общем анализе мочи | Отсутствуют |
| Глюкоза натощак, перед едой, а также перед сном | ниже 5,2 ммоль/л |
| Спустя час после приема пищи | не более 7,0 ммоль/л |
| Гипогликемия | Отсуствует |
Осторожно!
Если имеются отклонения от показателей, следует говорить о возможном наличии ГСД. Для оценки уровня глюкозы в крови не нужно постоянно ходить к врачу для сдачи анализов
Можно использовать показатели глюкометра — специального прибора, необходимого для быстрого определения уровня сахара.
Гликозилированный или гликированный гемоглобин, в норме не должен быть меньше 6,5%. При снижении данного параметра повышается вероятность развития гестационного диабета.
Диагностика
Физикальное обследование
Специалист собирает анамнез жизни и заболевания пациентки, уточняет наличие «сладкой болезни» у ближайших родственников, а также хронических болезней у самой беременной.
Врач оценивает телосложение женщины, измеряет акушерские показатели (высоту стояния дна матки, окружность живота, размеры таза), уточняет рост и массу тела. Контроль веса беременной очень важен, особенно в случае определения заболевания. Врач составляет специальный график допустимой прибавки массы тела для женщины, тщательно контролируя, чтобы набор веса не выходил за границы позволенного.
 Регулярный контроль веса – способ профилактики развития заболевания
Регулярный контроль веса – способ профилактики развития заболевания
Важно! В случае если на протяжении месяца показатели прибавки выходят за грани, риск развития осложнения для ребенка и матери повышается в десятки раз
Лабораторная диагностика
Чтобы оценить состояние беременной, проводят ряд лабораторных исследований, на основании результатов которых подтверждают диагноз или контролируют состояние больной в динамике.
Истинная глюкоза в периферической крови
Согласно данным ВОЗ, норма сахара в крови (периферической) находится в пределах от 3,5 до 5,7 ммоль/л, в плазме – до 6 ммоль/л. Нарушение толерантности к глюкозе подтверждается при следующих показателях (в ммоль/л):
- периферическая кровь – повышение до 7;
- плазма – повышение до 7,2.
Оценка показателей используется не только для того, чтобы подтвердить или опровергнуть диагноз, но и для того, чтоб определить наличие компенсации. Кровь сдают из вены или из пальца утром перед поступлением пищи в организм.
Глюкоза в моче
Если в периферической крови количественные показатели сахара превышают 10-12 ммоль/л, глюкоза определяется и в моче. Важными диагностическими показателями является уточнение глюкозурии не только в утреннем анализе, но и в суточном, и в порции мочи за определенное время.
Отсутствие сахара в моче не может опровергнуть заболевание, а ее наличие – доказать присутствие. Параллельно оцениваются и другие диагностические критерии.
Пероральный тест на толерантность к глюкозе
С помощью этого метода можно не только определить скрытую форму патологии, но и уточнить наличие диагноза при сомнительных показателях других исследований. ТТГ является обязательным методом диагностики для всех беременных во второй половине внутриутробной жизни плода.
 Исследование показателей крови – достоверный метод диагностики сахарного диабета
Исследование показателей крови – достоверный метод диагностики сахарного диабета
Подготовка для сдачи материала заключается в следующем:
- На протяжении трех дней до анализа получать не меньше 250 г углеводов в сутки.
- С разрешением врача отменить прием всевозможных медикаментов.
- Сдавать венозную кровь утром до приема пищи. Можно пить только воду.
Важно! Беременной не проводят тест, если натощак в крови обнаружены показатели сахара выше 11 ммоль/л.
После первого забора материала женщина выпивает 75 г порошка глюкозы, который растворяют в теплой воде или чае. Следующую порцию крови берут через 2 часа таким же способом, как и в первый раз. По назначению врача материал могут брать через 30 минут, через 1 час с момента поступления сладкого раствора в организм.
Иммунореактивный инсулин (ИРИ)
Определение уровня инсулина в крови позволяет судить о состоянии его секреции и функциональной работе клеток поджелудочной железы. Нормальные показатели варьируются от 6 до 24 мкЕД/мл. На фоне гестационного диабета результаты будут в норме или немного повышены.
Биохимия крови
Позволяет оценить такие показатели:
- общий белок;
- уровень мочевины;
- креатинин;
- АЛТ, АСТ;
- показатели глюкозы;
- билирубин;
- фосфотазу;
- остаточный азот;
- уровень электролитов.
Гликированный гемоглобин
Этот метод определяет процентное количество белка гемоглобина, связанного с глюкозой. Позволяет уточнить показатели сахара за последний квартал. В норме у беременных уровень гликированного гемоглобина составляет не более 6, 5%. В плане обследований проведение диагностики в динамике – каждые 6 недель.
Важно! Параллельно с вышеперечисленными методами диагностики врачом назначается определение количественных показателей плацентарного лактогена, прогестерона, эстриола, гормонов коры надпочечников, альфа-фетопротеина.
Особенности гестационного диабета
Патогенез развития диабета беременных складывается из нескольких компонентов. Важнейшую роль при этом играет функциональный дисбаланс между гипогликемическим действием инсулина и гипергликемическим эффектом группы других гормонов. Постепенно нарастающая инсулинорезистентность тканей усугубляет картину относительной инсулярной недостаточности. А гиподинамия, повышение массы тела с приростом процента жировой ткани и нередко отмечаемое увеличение общей калорийности пищи становятся провоцирующими факторами.
Фоном для эндокринных нарушений при беременности являются физиологические метаболические изменения. Уже на ранних сроках гестации происходит перестройка обмена веществ. В результате при малейших признаках снижения поступления к плоду глюкозы основной углеводный путь энергообмена быстро переключается на резервный липидный. Этот защитный механизм называют феноменом быстрого голодания. Он обеспечивает постоянный транспорт глюкозы через фетоплацентарный барьер даже при истощении доступных запасов гликогена и субстрата для глюкнеогенеза в печени матери.
В начале беременности такой метаболической перестройки достаточно для удовлетворения энергетических потребностей развивающегося ребенка. В последующем для преодоления инсулинорезистентности развивается гипертрофия β-клеток островков Лагнерганса и повышение их функциональной активности. Увеличение количества вырабатываемого инсулина компенсируется ускорением его разрушения, благодаря усилению работы почек и активизации инсулиназы плаценты. Но уже во втором триместре беременности созревающая плацента начинает выполнять эндокринную функцию, что может повлиять на углеводный обмен.
Антагонистами инсулина являются синтезируемые плацентой стероидные и стероидоподобные гормоны (прогестерон и плацентарный лактоген), эстрогены и выделяемый надпочечниками матери кортизол. Они считаются потенциально диабетогенными, причем наибольшее влияние оказывают фетоплацентарные гормоны. Их концентрация начинает нарастать с 16-18 недель гестации. И обычно уже к 20 неделе у беременной с относительной инсулярной недостаточностью появляются первые лабораторные признаки гестационного диабета. Чаще всего заболевание выявляется на 24-28 неделях, причем женщина может и не предъявлять типичных жалоб.
Иногда же диагностируется лишь изменение толератности к глюкозе, что считается предиабетом. В этом случае недостаток инсулина проявляется лишь при избыточном поступлении углеводов с пищей и при некоторых других провоцирующих моментах.
Согласно современным данным, диабет беременных не сопровождается гибелью клеток поджелудочной железы или изменением молекулы инсулина. Именно поэтому возникающие у женщины эндокринные нарушения являются обратимыми и чаще всего самостоятельно купируются вскоре после родов.