Причины и симптомы дмжп у новорожденного, методы лечения
Содержание:
- Разновидности дефектов
- Профилактика ДМПП: информация для беременных
- Особенности гемодинамики при дефекте межжелудочковой перегородки
- Осложнения
- Прогноз
- Как определить болезнь
- Течение болезни
- Как лечить
- Консервативное лечение
- Общие сведения о патологии
- Диагностика
- Влияние ДМЖП на кровоток
- Классификация
- Кровоток у новорожденных
- В заключение
Разновидности дефектов
В зависимости от того, где образовалось отверстие у ребенка, отклонение разделяют на несколько видов. Порок межжелудочковой перегородки образуется, где ее кольца соединяются с клапанами. Отклонение часто сопровождает патологии сердца, встречается у детей с генетическими расстройствами.
Мышечный
Отверстие образуется на сравнительно большом расстоянии от аорты, далеко от сердечных клапанов, обычно обладает маленьким размером.
Мембранозный
Чаще всего отверстие локализуется в верхней половине перегородки, формируется ниже выхода в аорту. Обычно отличается маленьким диаметром, исчезает само по себе. Мембранозный тип дефекта диагностируют у ¾ четверти детей с ВПС.
Надгребневый
Особую опасность для жизни младенца несет порок, когда отверстие сформировалось недалеко от сосудов, что отходят от правого желудочка. Кровь регулярно протекает через дырку, препятствует ее зарастанию. Надгебневый вид дефекта обнаруживают у малышей нечасто.
По размерам
На проявление патологии, состояние ребенка влияет и место расположения отверстия в перегородке, и величина его диаметра.

Малый
Дефект размером меньше 3 мм, не представляет опасность для жизни младенца, не вызывает неприятных ощущений. Со временем дырка затягивается. Иногда в межжелудочковой полости образуется множество отверстий размером около 1 мм, они не всегда зарастают.
Большой
Дефекты, которые меньше 1 см, но больше 3 мм, препятствуют нормальной работе, но иногда затягиваются самостоятельно, и состояние у малыша улучшается. Если размер отверстия в полости больше сантиметра, ребенку необходимо не консервативное, а хирургическое лечение, иначе он погибнет или будет страдать от патологий сердца.
Профилактика ДМПП: информация для беременных
Для того чтобы течение беременности не осложнялось, а внутриутробное развитие проходило без отклонений, необходимо устранить все негативные факторы. Избежать появления врожденных дефектов сердца поможет соблюдение следующих правил:
- вести здоровый образ жизни;
- соблюдать клинические рекомендации;
- регулярно наблюдаться в женской консультации;
- нормализовать режим работы и отдыха;
- избегать контакта с заболевшими людьми;
- при планировании беременности вылечить все хронические заболевания, своевременно делать прививки.
Внимательное отношение к своему здоровью в этот важный для каждой женщины период, поможет избежать многих осложнений беременности. Материнская ответственность – гарантия рождения здорового малыша.
Иван Грехов
Окончил Уральский государственный медицинский университет по специальности «Лечебное дело». Врач-терапевт
Особенности гемодинамики при дефекте межжелудочковой перегородки
Межжелудочковая перегородка образует внутренние стенки обоих желудочков и составляет примерно 1/3 площади каждого из них. Межжелудочковая перегородка представлена мембранозным и мышечным компонентами. В свою очередь, мышечный отдел состоит из 3-х частей — приточной, трабекулярной и отточной (инфундибулярной).
Межжелудочковая перегородка, наряду с другими стенками желудочков, принимает участие в сокращении и расслаблении сердца. У плода она полностью формируется к 4-5-ой неделе эмбрионального развития. Если этого по каким-либо причинам не происходит, в межжелудочковой перегородке остается дефект. Нарушения гемодинамики при дефекте межжелудочковой перегородки обусловлены сообщением левого желудочка с высоким давлением и правого желудочка с низким давлением (в норме в период систолы давление в левом желудочке в 4 — 5 раз выше, чем в правом).
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия. При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается. Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков.
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии . Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера).
В возрасте 3-4-лет, по мере нарастания сердечной недостаточности , у таких детей появляются жалобы на сердцебиение и боли в области сердца, склонность к носовым кровотечениям и обморокам. Транзиторный цианоз сменяется постоянным пероральным и акроцианозом; беспокоит постоянная одышка в покое, ортопноэ, кашель (синдром Эйзенменгера). На наличие хронической гипоксии указывают деформация фаланг пальцев и ногтей («барабанные палочки», «часовые стекла»).
При обследовании выявляется «сердечный горб», развитый в меньшей или большей степени; тахикардия , расширение границ сердечной тупости, грубый интенсивный пансистолический шум; гепатомегалия и спленомегалия . В нижних отделах легких выслушиваются застойные хрипы.
Осложнения
Значительный размер отверстия в межжелудочковой перегородке или отсутствие адекватной терапии — основные причины развития тяжелых осложнений.
- Гипотрофия — патология, обусловленная нарушением трофики тканей и приводящая к потере массы тела. При этом у ребенка нарушается правильное развитие и функционирование органов и систем. Пороки внутренних органов, в том числе и сердца, — одна из основных причин гипотрофии. В тяжелых случаях при наличии большого дефекта гипотрофия переходит в дистрофию, что связано с тканевой гипоксией и недоеданием. Ее лечение направлено на восстановление водно-солевого баланса и поступление питательных веществ в организм в соответствии с возрастом и массой тела ребенка. Больным назначают ферменты, средства, стимулирующие пищеварение и повышающие аппетит, гормоны, препараты для парентерального питания.
- Синдром Эйзенменгера — следствие стойкой и необратимой легочной гипертензии, которая в сочетании с ДМЖП приводит к развитию тяжелой кардиологической патологии. Кроме симптомов астении заболевание проявляется давящей болью в сердце, потерей сознания, кашлем. Лечение синдрома — хирургическое.
- Бактериальный эндокардит — воспаление внутренней оболочки сердца стафилококковой этиологии. Заболевание проявляется симптомами интоксикации, высыпаниями на коже, лихорадкой, нарушением дыхания, миалгией и артралгией, астенией. Лечение патологии — антибактериальное, дезинтоксикационное, тромболитическое, кардиопротекторное, иммуностимулирующее.
- Легочная гипертензия — повышение кровяного давления в сосудах малого круга кровообращения. Симптоматика заболевания неспецифична: одышка, утомляемость, кашель, боль в сердце, обмороки.
- Аортальная недостаточность — врожденная или приобретенная патология, вызванная неполным смыканием створок клапана. Больным показано хирургическое лечение — пластика или протезирование аортального клапана.
- Псевдоаневризма аорты.
- Рецидивирующие пневмонии.
- Аритмия.
- Сердечная недостаточность.
- Эмболия коронарных и легочных сосудов, приводящая к инфаркту и абсцессу легкого.
- Инсульт.
- Внезапная смерть.
- Блокада сердца.
Прогноз
Если дефект не сочетается с другими пороками, то благодаря своевременной диагностике, наблюдению и правильной терапии, можно скорректировать проблему.
Если у ребенка обнаружили мышечную форму порока маленького или среднего размера, то существует вероятность того, что патологическое сообщение самостоятельно закроется в течение первых нескольких лет. Иногда дефекты закрываются и в большее позднем возрасте.
При перимембранозных пороках наблюдается самостоятельное закрытие отверстий у 40% больных. Но на месте закрывшегося окна может сформироваться аневризма.
 В случае инфундибулярного дефекта нет шансов на то, что окно между желудочками самостоятельно закроется. При умеренных или больших дефектах нужно обязательно проводить хирургическое лечение после достижения шестимесячного возраста.
В случае инфундибулярного дефекта нет шансов на то, что окно между желудочками самостоятельно закроется. При умеренных или больших дефектах нужно обязательно проводить хирургическое лечение после достижения шестимесячного возраста.
При небольших размерах отверстий нет необходимости в операции. Но за состоянием ребенка должны наблюдать.
Так как данное заболевание повышает вероятность инфекционного поражения внутренней оболочки сердца. Поэтому перед стоматологическим вмешательством обязательно нужно проводить антибактериальную профилактику.
Умеренные и большие окна в перегородке между желудочками требуют ограничения физических нагрузок до полного устранения пороков. После хирургического вмешательства ребенок должен наблюдаться у кардиолога. Если на протяжении года не возникнет рецидив, то запрет на ограничение нагрузок снимают, и больной может вести привычный образ жизни. Но все же повышенных нагрузок следует избегать.
Летальный исход при наличии подобных нарушений, в том числе и после оперативных вмешательств, наблюдается в десяти процентах случаев.
Как определить болезнь
Диагноз «приходит» к каждому по-разному. Вы можете, еще нося под сердцем малыша, узнать об имеющейся у него патологии, либо неонатолог сразу после рождения сообщит вам про вторичный дефект межпредсердной перегородки у новорожденного, а иногда бывает, что подростка вдруг начинают беспокоить неприятные ощущения в области грудной клетки, и обследование выявляет ДМПП.
Симптомы и признаки
Я ни в коем случае не призываю «искать болезни» у ребенка. Лишь хочу напомнить, что своевременная диагностика и коррекция нарушений позволят малышу сохранить здоровье, обеспечить полноценную работоспособность, качество жизни, избежать инвалидности. Советую обратиться к педиатру, если Вы вдруг заметите следующие симптомы у ребенка:
- чрезмерную усталость;
- одышку после физической нагрузки;
- жалобы на учащение сердцебиения;
- бледность или цианоз (синеватый оттенок кожи).
Дошкольник не всегда способен точно описать свое состояние. Вы можете обнаружить, что малыш чаще присаживается отдохнуть, чем другие дети, чаще простужается. А банальная вирусная инфекция у него вдруг осложняется пневмонией. «Перебои в сердце» при латентном течении ДМПП обычно проявляются в подростковом возрасте.
К счастью, обычно ДМПП характеризуется бессимптомным течением, ребенка ничего не тревожит, но если врачи диагностировали дефект межпредсердной перегородки, важно проходить профилактические медицинские обследования, чтобы не пропустить первые клинические признаки легочной гипертензии
УЗИ-критерии
При аускультации, скорее всего, Ваш педиатр выявит систолический, реже – диастолический шум, расщепление второго тона. Но достаточно часто, даже при дефектах больших размеров, в случае ДМПП уловить ухом изменение мелодии сердца не всегда возможно.
Диагностические возможности УЗИ в случае ДМПП включают:
- Непосредственное определение дефекта, его размеров, формы, локализации. Благодаря двухмерному изображению осматривается вся межпредсердная перегородка. Отдельные авторы рекомендуют оценивать отверстие в трех проекциях.
- Увеличение размеров правого предсердия и желудочка.
- При цветном доплеровском картировании определение сброса через дефект крови слева направо, скорость кровотока.
- Выявление парадоксального характера движения межжелудочковой перегородки – наблюдается в случае отсутствия легочной гипертензии при сбросе крови слева направо. Если объем шунтированной крови невелик, а легочное систолическое давление высокое, данный симптом обычно не выявляется (часто в период новорожденности).
- Исключение других врожденных аномалий (комбинированного порока).
Детальная визуализация дефекта и изменений гемодинамики необходимы для определения дальнейшей тактики ведения пациента. Иногда Ваш кардиолог может направить ребенка повторно на эхокардиографию через какое-то время после первого обследования. Это нужно, чтобы уточнить, насколько имеющееся отверстие в межпредсердной перегородке влияет на функциональное состояние сердца и динамику кровообращения.
Дополнительные методы диагностики
Электрокардиографическое исследование не даст представления об анатомических аномалиях главного насоса организма. На ЭКГ будут отражаться изменения, характеризующие гипертрофию правых отделов сердца и нарушения ритма:
- отклонение электрической оси вправо;
- блокада ножки пучка Гиса;
- аномальная ось зубца Р.
На рентгенографии органов грудной клетки специалист увидит увеличение правого предсердия и желудочка, выбухание дуги легочной артерии, усиление легочного рисунка. Иногда требуется магнитно-резонанстная томография. Дополнительные методы исследования помогают оценить, насколько отверстие в межпредсердной перегородке влияет на деятельность сердца.
Течение болезни
У большей части пациентов врожденные нефизиологические отверстия величиной не более 8 мм самостоятельно зарастают к 6 месяцам. Более крупные отверстия так и остаются открытыми, симптомы при этом могут отсутствовать. Признаки сердечной недостаточности, а также легочной гипертензии проявляются через 2-3 недели после рождения. Новорожденным с таким диагнозом показана медикаментозная коррекция. Лекарственная терапия в таком возрасте эффективна и часто способствует спонтанному зарастанию отверстия.
После 40 лет клиническая картина порока сердца дополняется застойной сердечной недостаточностью. Патология сопровождается предсердной экстрасистолией, а также мерцательной аритмией. В более молодом возрасте такие отклонения регистрируют только у 1% пациентов.
При врожденных нарушениях формирования внутренней стенки сердца больные в большей части случаев доживают до 30-40 летнего возраста. Однако, общая продолжительность жизни значительно снижена. В 25% случаев летальный исход наступает до 30 лет, еще половина пациентов умирают, не достигнув 35 летнего возраста. До 60 лет не доживают 90% пациентов. Главная причина смерти практически во всех случаях – сердечная недостаточность.
Как лечить
При выявлении ДМЖП кардиолог ставит ребенка на учет, наблюдает за его состоянием.
Самостоятельное закрытие
Маленькая дырочка в полости обычно не требует вмешательства, не вызывает у младенца неприятных ощущений, не влияет на его развитие. Со временем дефект исчезает, это может произойти через 2 года или 4. Лекарств, которые бы способствовали закрытию отверстия, пока не создано, но при необходимости врач предписывает препараты типа «Дигоксина», поддерживающие работу сердца, улучшающие поступление кислорода в кровь. Чтобы уменьшить вероятность образования тромба, ребенку дают «Аспирин». Диуретики назначаются при нарушении водного баланса, для облегчения состояния используют ингибиторы АПФ.
Хирургическое вмешательство
Если дырка не затягивается, обладает большим диаметром, еще в дошкольном возрасте выполняют операцию. После ее проведения малыш сможет нормально расти, не бояться физических нагрузок, уменьшается вероятность возникновения тяжелых осложнений.
Операция на закрытом сердце
При маленьком размере отверстия его удается устранить путем ушивания краев дефекта, используя малоинвазивные методики. При катетеризации полости желудочков устанавливается заплатка в виде сетки, которая затягивается собственными тканями. Эндоваскулярная операция проводится под местной анестезией, легко переносится детьми. Оклюдер или спираль помещают в тонкую трубочку катетера, через прокол на бедре по сосудам вводят в полость органа. Разрез на грудной клетке не делают, не используют аппарат искусственного кровообращения. Через 2 или 3 дня ребенка выписывают из стационара, наложив стерильную повязку.
На открытом сердце
Не во всех случаях возможна малоинвазивная операция. Когда дырка располагается рядом с сосудами, вблизи аорты, в грудине делают надрез, запускают систему кровообращения. В полость устанавливают стерильную заплатку, вырезанную из синтетического материала или из перикарда. Процедура, выполняемая на открытом сердце, имеет свои преимущества:
- Проводится в раннем и позднем возрасте.
- Устраняет разные пороки, удаляет тромбы.
- Убирает дефекты, располагающиеся в любом месте.
Вмешательство тяжело переносится, процедура длится около 6 часов. Период полного восстановления ребенка занимает продолжительное время.
Послеоперационный уход
Когда маму с малышом выпишут домой, рекомендуют чаще носить его на руках. Это успокаивает ребенка, улучшает циркуляцию крови. Шов необходимо обрабатывать настойкой календулы, защищать от попадания солнечных лучей. В послеоперационный период нужно стараться не ходить с малышом в многолюдные места, чтобы он не подцепил инфекцию, следить надо, чтобы ребенок не перегревался, не перемерзал.
Первое время придется измерять температуру, давать малышу средства, предписанные врачом, при купании добавлять кристаллы перманганата калия. Детей до года лучше кормить грудным молоком, которое легче усваивается, постепенно добавлять фрукты, мясо, увеличивать порции. Раз в квартал полагается обследование, на время откладываются прививки. Спустя полгода снимаются все ограничения.

Консервативное лечение
Его используют при небольшом размере дефекта межжелудочковой перегородки у новорожденного или при подготовке к операции. Больному назначают сердечные гликозиды, кардиотрофики, мочегонные препараты. Они препятствуют образованию осложнений, не вылечивая порок.
Лечение назначают в виде раствора «Строфантина» в дозе 0,01 мг/кг массы тела или «Дигоксида» — 0,03 мг/кг в первые три дня, после чего дозировку уменьшают в 4 раза, предназначены для помощи пациенту в перекачивании крови.
Для новорожденных используют следующие кардиометаболические средства: «Кокарбоксилаз», «Кардонат», «Фосфаден». Они питают мышцу сердца, предотвращая кислородное голодание, улучшают процессы метаболизма. Курс лечения составляет от 3 недель до 3 месяцев. Для совсем маленьких детей содержимое капсулы растворяют в подслащенной воде и дают один раз в день.
Диуретики необходимы для вывода излишней жидкости из селезенки, сердца и легких. При даче лекарств нужно не допустить обезвоживания организма и давать в дозе 2-5 мг/кг тела один раз в день до обеда.
При спазмировании бронхов назначают «Эуфиллин», который также выписывают при отеке легких. Раствор может применяться в виде микроклизм или внутривенно в дозе 1 мг на 1 год жизни.
Ребенок не должен тужиться, плакать, испытывать другие физические нагрузки на организм.
Общие сведения о патологии
ДМЖП относится больше к детским врожденным патологиям. Он составляет 10-24 % всех пороков врожденного характера. В тяжелом состоянии диагностируют не более 20% дефектов, при этом практически не играет роли половая принадлежность.
При патологии перегородки кровь под давлением из левых отделов перебрасывается в правые, происходит так называемый лево-правый шунт. Он формируется еще во внутриутробном периоде у плода, в промежутке между 4 и 18 неделями.
Патология может развиваться как самостоятельная болезнь, так и в совокупности с рядом других недугов артериального ствола, атрезии трехстворчатого клапана, транспозиции магистральных сосудов, тетрады Фалло. Единственный желудочек диагностируют крайне редко, в этом случае совсем нет перегородки.
Диагностика
Диагностика заболевания включает общий осмотр и обследование больного. Во время аускультации специалисты обнаруживают , что позволяет заподозрить наличие у пациента ДМЖП
. Чтобы поставить окончательный диагноз и назначить адекватное лечение, проводят специальные диагностические процедуры.
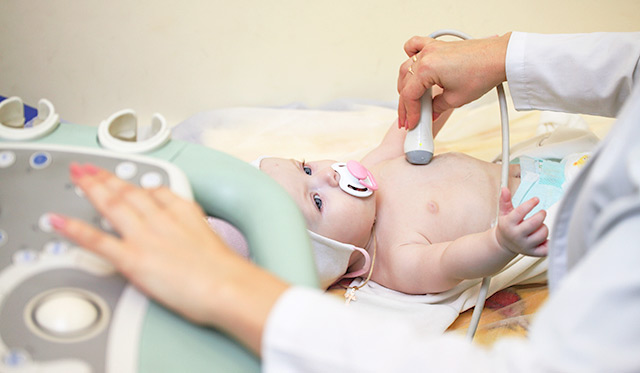
- проводится с целью обнаружения дефекта, определения его размера и локализации, направления тока крови. Этот метод дает исчерпывающие данные о пороке и состоянии сердца. Это безопасное высокоинформативное исследование полостей сердца и параметров гемодинамики.
- Только при наличии большого дефекта на появляются патологические изменения. Электрическая ось сердца обычно отклоняется вправо, появляются признаки гипертрофии левого желудочка. У взрослых регистрируется аритмия, нарушения проводимости. Это незаменимый метод исследования, позволяющий выявить опасные нарушения ритма сердца.
- позволяет обнаружить патологические шумы и измененные тоны сердца, которые не всегда определяются при аускультации. Это объективный качественный и количественный анализ, не зависящий от особенностей слуха врача. Фонокардиограф состоит из микрофона, который преобразует звуковые волны в электрические импульсы, и регистрирующего устройства, которое их записывает.
-
Допплерография
— первостепенная методика для постановки диагноза и выявления последствий клапанных нарушений. Она оценивает параметры патологического кровотока, обусловленного ВПС. - На рентгенограмме
сердце при ДМЖП значительно увеличено, отсутствует сужение посередине, выявляется спазм и переполнение сосудов легких, уплощение и низкое стояние диафрагмы, горизонтальное расположение ребер, жидкость в легких в виде затемнения по всей поверхности. Это классическое исследование, позволяющее обнаружить увеличение тени сердца и изменение ее контуров. -
Ангиокардиография
проводится путем введения контрастного вещества в полости сердца. Она позволяет судить о локализации врожденного дефекта, его объемах и исключить сопутствующие заболевания. - — методика определения количества оксигемоглобина в крови.
-
Магнитно-резонансная томография
— дорогостоящая диагностическая процедура, которая является реальной альтернативой эхокардиографии и допплерографии и позволяет визуализировать имеющийся дефект. -
Катетеризация сердца
— визуальный осмотр полостей сердца, позволяющий установить точный характер поражения и особенности морфологического строения сердца.
Влияние ДМЖП на кровоток
Размер отверстия может достигать от 0,5 до 3-4 см. Форма бывает как в виде окружности, так и наподобие щели. При маленьком дефекте кровоток не нарушается, если отверстие большое, то величина патологического осложнения прямо пропорциональна диаметру окна.
Когда наблюдается промежуток в левосторонней систоле желудочка, кровь под давлением поступает в правый желудочек, что вызывает патологические изменения и гипертрофию стенок в этом участке.
Помимо этого, расширяется легочный сосуд, куда поступает венозная кровь. В этой зоне возрастает давление, что передается и на артериальное русло органа. Чтобы легкое не перегрузилось кровью, организм отвечает спазмированием артерий, что чревато легочной недостаточностью.
Левый желудочек лучше функционирует, при его диастоле крови здесь меньше, чем у правостороннего сородича.
Левосторонний орган может получить кровь вновь из одноименного предсердия или правостороннего желудочка посредством ее просачивания через дефект перегородки.
Такие нарушения кровообращения могут приводить к тромбообразованию с последующим перемещением сгустков и закупорке сосудов. Также опасно состояние кислородным голоданием мозга и, как следствие, гипоксией клеток.
Классификация
В межжелудочковой перегородке выделяют 3 отдела: верхняя часть — мембранозная
, прилегает к центральному фиброзному телу, средняя часть —мышечная , и нижняя —трабекулярная . Соответственно этим отделам называют и дефекты межжелудочковой перегородки, однако большинство из них имеют перимембранозную локализацию (до 80 %). На долю мышечных ДМЖП приходится 20 %.
По размерам дефекты подразделяют на большие
,средние ималые . Для правильной оценки величины дефекта его размер надо сравнивать с диаметром аорты. Мелкие дефекты размером 1-2 мм, расположенные в мышечной части межжелудочковой перегородки, называются болезнью Толочинова-Роже. Вследствие хорошей аускультативной картины и отсутствия гемодинамических нарушений для их характеристики уместно выражение: «много шума из ничего». Отдельно выделяют множественные большие дефекты межжелудочковой перегородки, по типу «швейцарского сыра», имеющие неблагоприятное прогностическое значение.
Кровоток у новорожденных
Сообщение между желудочками не всегда является патологическим отклонением. У плода при внутриутробном развитии легкие не участвуют в обогащении крови кислородом, поэтому в сердце есть открытое овальное окно (ооо), через него выполняется перетекание крови из правой части сердца в левую.
У новорожденных легкие начинают работать и ооо постепенно зарастает. Полностью окно закрывается в возрасте около 3 месяцев, у некоторых не считается патологией зарастание к 2 годам. При некоторых отклонениях ооо может наблюдаться у детей в 5 – 6 лет и старше.
Как похудеть после родов?
Многие женщины после родов сталкиваются с проблемой появления лишнего веса. У кого-то он появляются еще во время беременности, у кого-то – после родов.
- И вот Вы уже не можете себе позволить носить открытые купальники и короткие шорты…
- Вы начинаете забывать те моменты, когда мужчины делали комплименты вашей безупречной фигуре…
- Каждый раз, когда Вы подходите к зеркалу, Вам кажется, что былые времена уже никогда не вернуть…
Как похудеть после родов?
Многие женщины после родов сталкиваются с проблемой появления лишнего веса. У кого-то он появляются еще во время беременности, у кого-то – после родов.
- И вот Вы уже не можете себе позволить носить открытые купальники и короткие шорты…
- Вы начинаете забывать те моменты, когда мужчины делали комплименты вашей безупречной фигуре…
- Каждый раз, когда Вы подходите к зеркалу, Вам кажется, что былые времена уже никогда не вернуть…

В норме у новорожденных ооо не больше 5 мм, при отсутствии признаков сердечно-сосудистых заболеваний и других патологий это не должно вызывать опасений. Доктор Комаровский рекомендует постоянно следить за состоянием малыша, регулярно посещать детского кардиолога.
Если же размер отверстия 6 -10 мм, это может быть признаком дмжп, требуется хирургическое лечение.
В заключение
Дефект межжелудочковой перегородки наиболее часто является врожденным, хотя может наблюдаться и у взрослых, особенно перенесших инфаркт миокарда. В случае наличия небольших отверстий в этой перегородке между правым и левым желудочками, они могут ликвидироваться самостоятельно. Особо крупные дефекты приводят к летальным исходам. В остальных случаях рекомендуется проведение консервативного лечения, после которого осуществляют хирургическое вмешательство
Важно вовремя сделать операцию, чтобы предотвратить отрицательное действие этого дефекта на жизнедеятельность человека