Диета при хроническом колите
Содержание:
- Почему при колите должно быть правильное питание
- Что можно есть при хроническом колите?
- Меню на неделю при колите и энтерите
- Значение и разновидности диеты при воспалении слизистой кишечника
- Классификация заболевания
- Диета при колите кишечника с диареей
- Общие правила
- Крупы
- Колит: общие сведения
- Народные рецепты
- Правила питания
- Питание при остром колите
Почему при колите должно быть правильное питание
Неблагоприятные факторы вызывают острое или хроническое воспаление слизистой оболочки кишечника. Это приводит к затруднению всасывания полезных веществ и воды. Нарушается баланс микрофлоры. Происходит уменьшение количества полезных бактерий, которые учувствуют в процессе переработки химуса, выработки витаминов группы B и поддержании иммунитета. Отмечается рост условно-патогенных микроорганизмов, которые провоцируют повышенное газообразование в кишечнике, приводят к изменению характера стула.
Диета при колите кишечника оказывает щадящее действие на раздраженный эпителий, уменьшает нагрузку на нижние отделы ЖКТ, способствует восстановлению биоценоза.

Поэтому диетическое меню является обязательным условием лечения пациента. Рассмотрим, какие продукты разрешены, что можно есть, и какие запрещенные блюда нужно исключить из рациона.
Что можно есть при хроническом колите?
Известно ли вам, что можно есть при хроническом колите? На самом деле это тяжелый вопрос. Потому как каждая диета имеет свои особенности, показания и противопоказания. В целом, при колите можно употреблять отвар шиповника, яблочный, вишневый, мандариновый, апельсиновый соки разведенный пополам с кипяченой водой
Обратить внимание необходимо на сладкие сорта ягод и фруктов без шкурки. Желательно, чтобы они были печеные или протертые
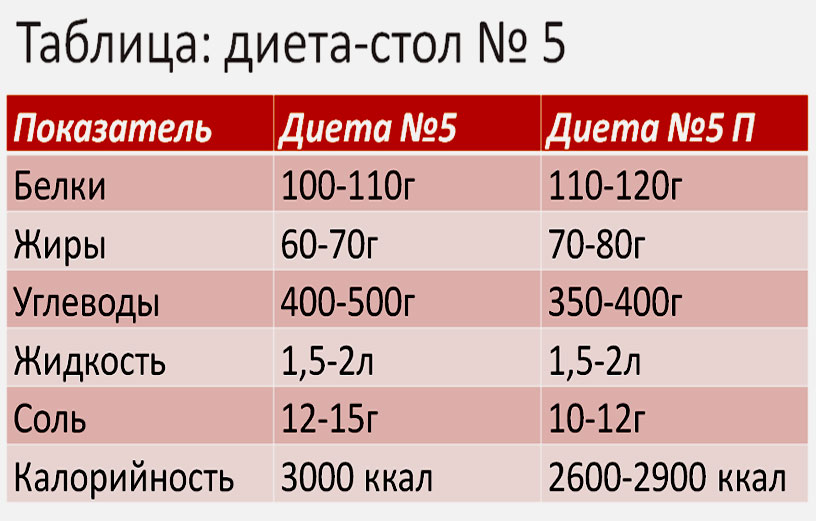
Диета полностью зависит от стадии заболевания, наличия поносов или запоров. Пища должна быть отварной или приготовленной на пару. Более того, употреблять ее необходимо в протертом или измельченном виде. В составе диеты должно быть 100 грамм белков, 70 грамм жиров, 250 грамм углеводов. Ежедневная энергетическая ценность не превышать 2000 – 2100 ккал. В день необходимо употреблять 1,5 литра воды и не более 10 грамм кухонной соли. Режим питания, стандартный 6-7 раз в сутки.
Что касается разрешенных продуктов, то обратить внимание следует на черствый пшеничный хлеб, протертые супы, протертые ягоды и фрукты без кожицы, соки — пополам с кипяченой горячей водой, молоко (только в блюдах), свежий сыр, сырные пудинги, отвар шиповника, чай. Как только симптоматика начнет уходить, можно постепенно включать в рацион мясо отварное, каши рассыпчатые, пироги с мясом или яблоками, ватрушки с сыром, джемы из сладких сортов ягод и фруктов, чаи, кофе с молоком или сливками
Рекомендуется кушать 3-4 раза в день по 50-100 грамм свежих яблок или моркови перед сном. При этом нужно все тщательно пережевывать
Как только симптоматика начнет уходить, можно постепенно включать в рацион мясо отварное, каши рассыпчатые, пироги с мясом или яблоками, ватрушки с сыром, джемы из сладких сортов ягод и фруктов, чаи, кофе с молоком или сливками. Рекомендуется кушать 3-4 раза в день по 50-100 грамм свежих яблок или моркови перед сном. При этом нужно все тщательно пережевывать.
Меню на неделю при колите и энтерите
Ниже будут представлены основные варианты ежедневного меню, которые используются с лечебно-профилактической целью при остром и хроническом энтероколите.
| Завтрак. Паровой омлет из яичных белков, каша из овсяных хлопьев, приготовленная на воде, узвар из плодов шиповника.Второй завтрак. Небольшая горсть ягод черники или чёрной смородины, 100 г нежирного творога, протертого через сито, 1 запечённое яблоко.Обед. Суп-пюре, приготовленный из отварной куриной грудки или отварной телятины, каша из гречневой крупы, сваренная на воде, 1 стакан чая из цветков ромашки или узвара из плодов шиповника.Полдник. Творожное суфле на пару, 2-3 шт. диетического или галетного печенья, 1 стакан тыквенного или морковного сока.Ужин. Жидкое картофельное пюре, 1-2 сухарика из вчерашнего пшеничного хлеба, пюре из отварной куриной грудки, 1 стакан чая из цветков ромашки. | |
| Завтрак. Винегрет из разрешенных овощей, гречневая крупа с добавлением сливочного масла, напиток из обжаренных корней цикория с сахаром.Второй завтрак. Небольшая горсть кураги, 1-2 запеченных яблока, компот из сухофруктов.Обед. Гуляш из куриного филе или телятины, пюре из отварной моркови, 1-2 галетных печенья, компот из высушенных абрикос, яблок, инжира или узвар из плодов шиповника.Полдник. Небольшая горсть предварительно размоченного чернослива, 1 стакан чая из цветков ромашки.Ужин. Заливное из рыбы с минимальным содержанием жира, паровая запеканка из яблок и тыквы, компот из сухофруктов. Перед сном допустимо употребить 1 стакан домашнего кефира или простокваши. | |
| Завтрак. 2 куриных яйца, сваренные всмятку, каша из гречневой крупы, приготовленная на воде.Второй завтрак. Узвар из плодов шиповника.Обед. Диетическая рыба, приготовленная на пару, рыбная уха с добавлением овсяных хлопьев.Полдник. Пюре из запеченных яблок.Ужин. Паровые куриные или говяжьи кнели, каша из рисовой крупы. | |
| Завтрак. Напиток из какао порошка без добавления молока, порция обезжиренного творога.Второй завтрак. Отвар из черничных ягод.Обед. Паровые котлеты из куриного фарша, куриный суп с добавлением овсяных хлопьев.Полдник. Манный пудинг, узвар из плодов шиповника.Ужин. Отварная рисовая крупа, паровые котлеты из говяжьего или куриного фарша. | |
| Завтрак. Паровой яичный омлет, каша из овсяных хлопьев.Второй завтрак. 1-2 запечённых яблока.Обед. Суп с фрикадельками из куриного фарша с добавлением пшеничных сухариков.Полдник. 1 запечённое яблоко, чай из цветков ромашки.Ужин. Суфле из диетической рыбы, пюре из картофеля. | |
| Завтрак. Каша из гречневой крупы, фруктовый кисель.Второй завтрак. Фруктово-ягодное желе.Обед. Говяжьи паровые котлеты с добавлением отварной гречневой крупы, рисовая каша в качестве гарнира.Полдник. Отвар из плодов черемухи.Ужин. Паровой яичный омлет, фрикадельки из рыбного фарша. | |
| Завтрак. Некрепкий чёрный кофе, обезжиренный творог с добавлением яблочного пюре.Второй завтрак. Кисель из разрешенных фруктов или ягод.Обед. Куриный бульон с добавлением яичных хлопьев или пшеничных сухариков.Полдник. Узвар из плодов шиповника.Ужин. Суфле из куриного или индюшиного мяса, манная каша, сваренная на воде. |
Значение и разновидности диеты при воспалении слизистой кишечника
Колит – одно из проявлений воспалительных заболеваний желудочно-кишечного тракта, например, энтероколита (когда одновременно воспаляется тонкий кишечник) или гастроэнтероколита (добавляется воспаление слизистой желудка). Может выступать и как самостоятельное заболевание. Выделяют острое и хроническое течение болезни.
При колите диета назначается индивидуально и зависит от протекания заболевания.
Стол №2 показан при хроническом колите. Направлен на восстановление микрофлоры и нормализацию пищеварения.
Стол №3 с преобладанием клетчатки рекомендован при запорах.
Стол №4 назначается при неспецифическом язвенном и остром колите. Предполагается исключение пищи, приводящей к усилению работы кишечника и желудка, а также желчеотделения. Это щадящая диета, в ней ограничены продукты, раздражающе действующие на стенки кишечника.
Диету №4 делят на несколько видов
Это деление важно, так как каждый из столов назначается с учетом сопутствующих симптомов и предполагает исключение или добавление тех или иных групп продуктов
Стол №4 А (колиты с брожением)
Рацион состоит из следующих блюд:
- яйца отварные или паровые омлеты из них – не более 2 в сутки;
- слизистые супы;
- протертые каши (рисовая, манная);
- нежирные сорта мяса и рыбы (отварные, приготовленные на пару);
- отвары, желе, кисели из смородины, черники.
Ограничивается употребление углеводов. Увеличивается содержание белков (творог, нежирное мясо).

Стол №4 Б (хронический колит в период ремиссии, острый колит)
К списку ранее разрешенных блюд добавляются другие группы продуктов:
- картофель, капуста цветная и брокколи, кабачки, морковь тушеные или отварные;
- макаронные изделия;
- сметана, кефир, сливки пониженной жирности;
- сладкие ягоды и отвары, кисели, десерты из них.
Увеличивается количество белков и углеводов для восстановления организма, допускается увеличение жиров до 100 г в сутки.
Стол №4 В (период выздоровления при остром колите)
В диету включаются жиры, в основном растительные, расширяется список овощей, фруктов и ягод. Разрешенные блюда:
- протертые негустые каши (рисовая, манная, гречневая, овсяная) на воде;
- подсушенный пшеничный хлеб в небольшом количестве;
- сухари, несладкое сухое печенье;
- супы на нежирном бульоне с протертыми овощами и перемолотым мясом;
- блюда из мясного нежирного фарша (паровые котлеты, фрикадельки и прочее);
- отварная говядина, индейка и курица без видимого жира и кожи;
- нежирная морская рыба в тушеном или запеченном виде;
- яйца всмятку или паровой омлет;
- из творога желательно готовить запеканки;
- небольшое количество отварных или тушеных овощей;
- яблоки в протертом или запеченном виде (не более 1 в день);
- травяные отвары, ягодные морсы, фруктовые компоты.
Замечание: Это практически полноценное питание с ограничением или полным исключением продуктов и блюд, которые ведут к раздражению кишечника.
Классификация заболевания
В медицинской практике классификация хронического колита помогает правильно определиться с тактикой лечения, оценить прогноз заболевания, возможные последствия и осложнения.
По этиологическому (причинному) фактору колит бывает:
- инфекционный – вследствие кишечной инфекции;
- алиментарный – на фоне неправильного питания;
- аллергический – вследствие аллергизации организма;
- интоксикационный – в результате отравления;
- радиационный – после воздействия ионизирующего излучения;
- врожденный – вследствие врожденных аномалий развития толстой кишки.
По патоморфологическому (строение стенки кишечника) признаку:
- хронический катаральный колит – воспаление слизистой оболочки кишки;
- хронический атрофический колит – истончение слизистой, нарушение функции секреторных желез;
- хронический эрозивный колит – дефекты слизистой, склонные к кровоточивости;
- хронический язвенный колит – язвы слизистой, приводящие к кишечным кровотечениям.
По функциональному признаку:
- хронический спастический колит – вызывает склонность к поносам;
- хронический атонический колит – взывает склонность к запорам.
По статистике, на приеме у гастроэнтеролога у 40% пациентов диагностируют хроническую форму заболевания.
Для того чтобы в полной мере оценить серьезность данного заболевания для организма и понять, что такое хронический колит, необходимо разобраться с общей картиной его симптомов.
- Наиболее часто заболевание сопровождается ощущениями тупых, ноющих или схваткообразных болей в животе, которые локализуются в его нижних и боковых отделах, могут и не иметь определенного расположения. Боли усиливаются, как правило, после приема пищи, или же перед дефекацией. Иногда после этого ненадолго ослабевают, в особенности, если, отошли газы или была поставлена клизма.
- Симптомы заболевания сопровождаются диспепсическими расстройствами, наблюдается отсутствие аппетита, появление отрыжки и тошноты, чувство горечи во рту. При длительных сроках заболевания замечено снижение массы тела.
- Больные часто страдают метеоризмом, вызванным расстройствами процесса переваривания пищи. Главным же симптомом служит нарушение стула, сопровождающегося диареей (он может стать учащенным до 15 раз в день), или наоборот, появление запоров. Эти состояния могут чередоваться. Жалобы больных поступают на наличие ощущений неполного опорожнения. В каловых массах присутствует слизь. Возможны ложные позывы, они сопровождаются отхождением газов, выделением маленьких комочков кала, а также слизи, содержащей прожилки крови.
Люди с хроническим колитом в целом могут чувствовать себя вполне удовлетворительно, но при тяжелом протекании заболевания могут появляться признаки недомогания, слабости, снижения трудоспособности.
Диета при колите кишечника с диареей
Воспалительный процесс в нижних отделах ЖКТ, который сопровождается поносом, доставляет больному много неприятностей. В тяжелых случаях отмечаются спастический болевой синдром, кал с примесью крови, что говорит об эрозивном или язвенном поражении слизистой оболочки. При колите кишечника с диареей диета помогает восстановить стул, способствует заживлению эпителия, дефектов тканей, нормализует микрофлору пищеварительного тракта. Назначают стол № 4 по Певзнеру, который содержит продукты закрепляющего действия. Ограничивают соль и сахар.
Что можно кушать
Когда имеет место диарея и вздутие при воспалении кишечника, питание рекомендуют небольшими порциями до 5 раз в сутки. Можно есть при колите блюда в отварном, запеченном виде, которые не стимулируют моторную функцию, проявляют щадящее действие на эпителий. Разрешают такие продукты:
- сухари из белого хлеба, галеты;
- супы слизистые, некрепкие мясные отвары в сочетании с вермишелью, крупами, овощами, мясными фрикаделями;
- мясо кролика, телятины, птицы и рыбу нежирных сортов в виде котлет, тефтелей, пюре;
- хорошо разваренные крупы — рисовую, гречневую, овсяную, манную;
- протертый творог, обогащенный кальцием;
- отварные овощи в виде пюре из картофеля, моркови, кабачка;
- яблоки, запеченные или в виде пюре без кожуры, бананы в небольшом количестве;
- компоты, кисели и желе из кизила, айвы, черники, черемухи, груш, чай черный, отвар шиповниковый;
- масло сливочное;
- яйца в виде парового омлета.
Что нельзя есть
Если воспалительный процесс ЖКТ сопровождается диареей и вздутием, не следует есть блюда, которые раздражают слизистую оболочку и усиливают моторику. Убирают питание, которое содержит растительную клетчатку, жареные, маринованные, острые продукты, сырые овощи и фрукты. При колитах нельзя кушать такие компоненты:
- свежую выпечку и хлебные изделия из ржаной муки;
- грибы, мясо жирное кусочками, колбасу;
- супы на отварах из мяса, грибов и овощей;
- жирную и соленую рыбу;
- перловую, пшеничную кашу;
- бобовые;
- макароны;
- молоко цельное, кефир, сметану;
- овощи и фрукты в сыром виде;
- кофе, газировку.
Общие правила
Колит – это воспаление слизистой толстого кишечника. Он может быть самостоятельным заболеванием или входить в симптомокомплекс, когда дополнительно вовлечены в воспалительный процесс тонкий кишечник (энтероколит) и желудок (гастроэнтероколит).По течению заболевания выделяют:
Если острый развивается вследствие употребления пищи, обсемененной микроорганизмами, то при псевдомембранозном, который тоже протекает остро, причиной является прием медикаментов (в частности, антибиотиков цефалоспоринов, Клиндамицина, Тетрациклина и Эритромицина).
На начальной стадии острого колита появляется общее недомогание, тошнота, снижение аппетита, боли в животе и понос. Боль чаще локализуется в подвздошных областях. Испражнения частые, зловонные, и сначала имеют каловый характер, а затем становятся скудными со слизью и примесью крови. В первые дни заболевания нужно соблюдать постельный режим и диету помимо медикаментозного лечения. Острый колит не вызывает грубых морфологических изменений слизистой кишечника.
Хронический колит сопровождается воспалительно-дистрофическими изменениями в кишечнике и обязательно присутствует нарушение его функций.
Причинами хронической формы заболевания являются:
- перенесенные кишечные инфекции;
- бесконтрольный прием лекарственных средств;
- постоянная эндогенная интоксикация;
- злоупотребление алкоголем;
- нарушения питания (употребление острых и грубых, плохо перевариваемых блюд, однообразное, белковое или углеводное питание).
Основные симптомы хронического колита — чередование запоров с поносами или кашицеобразный стул, сопровождающийся болями, которые усиливаются при акте дефекации. Боли имеют ноющий или спастический характер и локализуются в нижних и боковых отделах живота. Возникает чаще всего через 7 часов после еды, характерно их уменьшение после отхождения газов. Многих больных беспокоит тошнота, вздутие живота и отрыжка.
При нарушении пищеварения в кале обнаруживаются зерна крахмала, нейтральный жир, непереваренные мышечные волокна. При длительном течении хронический колит характеризуется прогрессированием нарушений кишечного пищеварения, что сопровождается потерей веса, развитием атрофии жировой клетчатки и скелетных мышц, нарастанием дефицита белка и витаминов.
Лечение заболевания должно быть комплексным, включающим противовоспалительные препараты (Сульфасалазин, Месалазин), обволакивающие и вяжущие лекарственные средства (при поносах), физиотерапевтическое лечение (электрофорез, диатермия, озокерит, радоновые ванны). Обязательным условием является лечебное питание.
При симптомах колита на разных стадиях и при нарушениях функций кишечника лечение диетой назначается дифференцированно.
Так, при остром колите и при обострении хронического, протекающих с поносом, рекомендуется Диета №4. Она предусматривает исключение продуктов, которые вызывают усиленную перистальтику кишечника (овощи, отруби, клетчатка) и стимулируют секрецию поджелудочной железы, желудка и желчеотделение. Также исключаются все продукты, вызывающие брожение и гниение.
Если же при колите преобладают запоры, назначается Стол №3, обогащенный клетчаткой (хлеб с отрубями, овощи, винегреты, соки из овощей).
Диета №2 показана при хронических колитах (вне обострения) и сопутствующих хронических гастритах с пониженной секрецией, поэтому включает блюда и продукты, стимулирующие секрецию (кисломолочные напитки, бульоны, соки, ягоды, овощи и жаренные без грубой корочки блюда).
Диета №4 при колите с поносом обеспечивает щажение кишечника, уменьшает воспаление и нормализует пищеварение, потому что в ней ограничены всевозможные раздражители (механические, химические и термические).
Основные правила:
- шестиразовое питание, основа которого — протертые, слизистые супы, пюреобразные, кашицеобразные, полужидкие блюда;
- уменьшение количества жиров (до 70 г) и углеводов (250 г);
- физиологическое содержание белка (90 г);
- исключение продуктов, содержащих клетчатку (овощи, фрукты, ржаной хлеб, цельнозерновой хлеб и с отрубями);
- исключение очень горячей, а также холодной пищи;
- отварной (паровой) способ приготовления;
- запрет на твердую и густую пищу;
- выполнение водного режима (1,5-2 л);
- соль в количестве 8-10 г.
Крупы
Крупы подходят любые. Бобовые запрещены. Овощи тоже можно есть любые, за исключением богатых эфирными маслами и кислотой (белокочанная капуста, баклажаны, редька, редиска, лук, чеснок, щавель). В рамках составления примерного меню для стола №5 допускается потребление некислых фруктов с ягодами, а вот шоколад наряду с мороженым и кондитерскими изделиями нужно исключать. Пить разрешается соки наряду с компотами, морсами, киселем, травяным и другим некрепким чаем. В особенности полезен настой шиповника. Утолять жажду посредством крепкого чая и кофе, или газировкой не рекомендуют. Не место в рационе, разумеется, и алкоголю.
Колит: общие сведения
Колит кишечника — серьезное заболевание
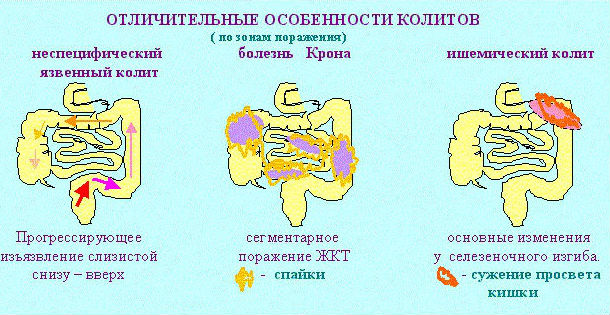
Колитом называют воспаление слизистых оболочек толстой кишки. Классификация колитов осуществляется по нескольким признакам.
В зависимости от степени выраженности симптомов и характера протекания выделяют острую и хроническую форму колита. Острый приступ сопровождается воспалениями желудка (гастритом) и тонкого кишечника (энтеритом).
Хронический колит протекает с теми же симптомами, что и острый, только в менее выраженной форме. При этом возможны периодические обострения.
В зависимости от условий развития заболевания различают:
- Ишемический колит – сопровождается нарушением работы брюшной аорты и, как следствие, кровоснабжения органов ЖКТ.
- Инфекционный колит – возникает в результате жизнедеятельности патогенных микроорганизмов.
- Язвенный колит – возникает под воздействием факторов внешней среды и под влиянием генетических особенностей организма.
- Токсический колит – развивается в связи с употреблением ряда лекарственных препаратов.
- Радиационный колит – развивается как одно из следствий хронической лучевой болезни.
Воспалительный процесс может охватывать как часть толстой кишки, так и весь орган полностью. В зависимости от пораженного отдела различают следующие виды колитов:
- проктит (воспалена прямая кишка нижний отдел толстой кишки);
- сигмоидит (воспалена сигмовидная кишка – отдел перед прямой кишкой);
- трансверзит (воспалена поперечная ободочная кишка – отдел перед сигмовидной кишкой);
- тифлит (воспалена слепая кишка – верхний отдел толстой кишки);
- панколит (воспалены все отделы толстой кишки).
Возможно развитие воспалительных процессов в двух смежных отделах прямой кишки. Среди факторов, повышающих риск развития колита, можно выделить следующие:
- пониженная сопротивляемость иммунитета;
- инфекции пищеварительной системы;
- генетические патологии;
- пищевые и другие виды отравлений;
- механические травмы толстой кишки;
- подверженность стрессам;
- неправильное питание.
Независимо от этиологии колита можно выделить общие симптомы проявления болезни. Острая форма сопровождается сильными болями в брюшине, поносом, возможно с кровянистыми и слизистыми выделениями, постоянными позывами к дефекации, вздутием и урчанием в животе.
Хронический колит сопровождается чувством тяжести и сдавливания в брюшной полости. Боли имеют преимущественно схваткообразный характер, при этом возникают позывы к дефекации. После испражнения боль стихает, но иногда может проявляться еще на протяжении нескольких часов.
Понос сопровождает поражение правого отдела толстой кишки, запор – левого. При запоре повышается выделение слизи со стенок кишки. Во время дефекации она выходит частицами фекалий и кровью. Этот процесс носит название ложного поноса.
Диагностика колита осуществляется на основании анализа анамнеза и жалоб пациента, физикального осмотра, данных лабораторных анализов и инструментальных исследований (ректороманоскопия, эндоскопия).
После установления точного диагноза назначают консервативную комплексную терапию. В нее входит диетическое питание, антидиарейные или послабляющие препараты для нормализации стула, пробиотики и пребиотики для восстановления микрофлоры кишечника, витамины, иммуномодуляторы, лекарства, выводящие токсины, минеральные воды и лечебная физкультура.
Хирургическое лечение назначают по показаниям в связи с прогрессией ишемического колита, тромбоза или эмболии брюшной аорты. Неправильное лечение колита ведет к тяжелым последствиям. Происходит обезвоживание организма, интоксикация и усиление дисбактериоза. Одним из самых серьезных осложнений колита является перфорация кишечника – повреждение стенок и попадание его содержимого в брюшную полость.
Народные рецепты

Колит поддается лечению народными средствами. Но это не значит, что нужно отказаться от официальной медицины. Воздействие должно оказываться со всех сторон для полного выздоровления.
При колите рекомендуют пить отвары из трав, которые помогают снять симптомы сильного обострения, уменьшить болевые ощущения.
Для этого подойдет ромашка аптечная, шалфей или мята. Эти напитки пропивают курсами по полстакана два раза в день на протяжении двух недель.
Отвар тысячелистника способен также снять воспаление, притупить боль. Его необходимо применять по три столовых ложки три раза в день целый месяц.
По утрам при хроническом обострившемся колите рекомендуют есть отваренный на воде рис без добавления соли и сахара с кусочками лимона. Лечение продолжается неделю, приносит неплохие результаты.
Однако при выборе народных способов лечения нелишней будет консультация врача, которая поможет вам не навредить своему здоровью.
Правила питания
 Правильным является профессиональное составление лечебного меню. Многообразие колитов кишечника и проявлений патологии требует тщательного и индивидуального подхода
Правильным является профессиональное составление лечебного меню. Многообразие колитов кишечника и проявлений патологии требует тщательного и индивидуального подхода
Правила питания при разных видах колита и раздраженного кишечника несколько отличаются. Так, при язвенном колите огромное значение имеет полужидкая пища, насыщенная обильным белковым компонентом. При спастическом колите следует употреблять в пищу продукты, стимулирующие перистальтику кишечника.
При смешанных колитах подход к диетическому питанию должен быть особенно тщательным. Разнообразие видов и форм патологии требует индивидуального подхода к каждому пациенту, чтобы построить составить правильный лечебный процесс. Общими правилами питания при всех типах колита являются:
- соблюдение режима питания (частыми небольшими порциями в одинаковое время);
- последний прием пищи не позднее 19.00 вечера;
- тщательная температурная обработка (продукты готовят методом варки, тушения, паровой обработки).
Организму требуется больше витаминов и минеральных веществ, поэтому вместе с диетой обязательно назначают специальные пищевые добавки, пробиотические и пребиотические комплексы. Из рациона убирают лактозу, которая провоцирует сильное брожение и усиливает воспалительный процесс.
Запрещенные продукты
Список запрещенных продуктов для каждого пациента с колитами индивидуален. Раздражение кишечника может быть вызвано различными пищевыми ингредиентами. Стойкая диспепсия развивается на фоне непереносимости лактозы, глютена, кофеина или моносахаридов. Приступы колита с выраженными болями вызывают:
- овощи;
- цитрусовые фрукты;
- копчености (мясные или рыбные);
- алкоголь и мучные блюда.
Все эти блюда пагубно отражаются на перистальтике кишечника, провоцируют атрофию слизистых, способствуют усилению воспалительной симптоматики. Обострение колита с запорами и метеоризмом провоцируют следующие продукты:
- все бобовые культуры;
- отруби или отрубная мука;
- семечки подсолнечника, орехи;
- кукуруза в любом виде, включая попкорн.
Развитию диареи наряду с запорами способствует употребление в пищу щавелевой кислоты. Ингредиент усиливает воспаление, является пусковым механизмом к развитию язвенно-эрозивного поражения слизистых. Среди таких продуктов особенно выделяют ревень, щавель, шпинат, петрушка, кинза.
Продукты, раздражающие кишечник, усиливают воспалительный процесс, мешают нормальному и скорому восстановлению. Лечебную диету назначают уже на стадии катарального поражения слизистой (начальный этап покраснения) с поносом или запорами, чтобы исключить развитие серьезных осложнений.
Из питья исключают сладкую газированную воду, кислые концентрированные соки, черный крепкий кофе, чай.
Питание при остром колите
Острый колит возникает из-за употребления в пищу некачественных продуктов или после приема некоторых медикаментозных препаратов (в частности, антибиотиков). Проявляет себя общим недомоганием, тошнотой, вялостью, отсутствием аппетита, диареей. Стул при остром колите частый, с неприятным запахом, с примесями слизи и крови.
Первый день диеты рекомендовано обильное теплое питье, по возможности, пищу лучше исключить полностью. Предпочтение отдается травяным отварам (ромашка), морсам и компотам, некрепкому чаю, теплой чистой воде.
Важно: Можно употреблять очень слабые бульоны (например, куриный, говяжий), жидкие каши (манная, рисовая), перетертые супы с крупами без мяса. Со второго дня болезни переходят к диете 4 Б, после значительного улучшения состояния – к столу 4 В
Основные правила диеты при остром течении болезни и в период восстановления сводятся к следующему:
Со второго дня болезни переходят к диете 4 Б, после значительного улучшения состояния – к столу 4 В. Основные правила диеты при остром течении болезни и в период восстановления сводятся к следующему:
Основу составляют супы, разваренные каши, пюре
Предпочтение отдается слизистым блюдам, так как они обволакивают стенки ЖКТ, не раздражают, а напротив, успокаивают воспаленные оболочки.
Количество жиров и углеводов (в особенности простых) уменьшается.
Незначительно снижается количество животного белка, предпочтение отдается белку растительному (в умеренном количестве).
Исключаются продукты, обогащенные клетчаткой.
Важно соблюдение температурного режима. Нельзя есть очень горячую или очень холодную пищу.
Предпочтение отдается приготовленным на пару блюдам, а также тушеным и отварным продуктам
Жарение полностью исключается.
Употребление жидкости увеличивается до 2.5 литров в день.
Пища принимается небольшими порциями до 6 раз в сутки.
Ограничивается употребление соли.

Из рациона убирают продукты, которые способны вызвать процессы брожения и гниения в организме. Меню составляется так, чтобы снизить нагрузку на кишечник, уменьшить воспаление, восстановить нормальную работу пищеварительной системы.