Причины и ранняя диагностика внематочной беременности
Содержание:
- Основные причины состояния
- Ультразвуковое исследование
- Лечение внематочной беременности на ранних сроках
- Общая информация
- Признаки беременности выявляются следующими методами:
- Срок беременности определяют:
- Диагностика беременности: биохимический скрининг
- Другие методы диагностики
- Как просто выявить беременность
- Инвазивные методы диагностики беременности
- Признаки беременности
Основные причины состояния
Развитие плода
Какие бы ни были причины возникновения патологической беременности, всегда проще и намного безопаснее предотвращать такие случаи. Но если патология случилась, необходимо обращаться к специалистам. По статистике лишь четыре процента женщин сталкиваются с такой проблемой.
Основные причины – это:
- заболевание матки, придатков или мочевого пузыря, которые перенесла женщина;
- воспаления яичников, труб матки;
- перенесенный аборт, трудные роды.
Впоследствии это может привести к фиброзу, рубцовым изменением, появлению спаек.
Любые хирургические вмешательства тоже могут привести к патологии. Часто это бывает после перевязывания фаллопиевых труб, пластических операций, которые могут привести к воспалению внутренних органов.
Еще одна причина – врожденная недоразвитость маточной трубы. Это заболевание называется инфантилизм. Внематочная беременность, последствия, которые могут за ней последовать, часто вызваны эти заболеванием. Трубы не могут нормально функционировать по причине слишком большой извилистости или длины – это мешает яйцеклетке добиться до матки.
Изменения в гормональном развитии женского организма также приводят к вышеуказанной патологии, что способствует сужению труб, их изменению.
Часто – это:
- эндокринные расстройства;
- использование препаратов, которые влияют на гормональный фон;
- длительное использование средств для стимуляции овуляции или для улучшения фертильности.
Наличие в организме как доброкачественных, так и злокачественных ухудшает проходимость труб и может привести к развитию патологии.
Проявление патологии возле матки
Существуют определенные группы риска, которые более подвержены к образованию смещенной беременности:
- возраст женщины от 35 до 45 лет;
- женщины, у которых есть хронические воспалительные заболевания, которые были вызваны инфекционными болезнями (хламидии, микоплазм, уреаплазма);
- те, кто проходил лечение трубного или гормонального бесплодия;
- те, кто использует для контрацепции внутриматочную спираль.
Врожденные болезни матки и придатков
Аномалии строения репродуктивной системы осложняют или затрудняют движение яйцеклетки по маточным трубам, повышают риски наступления ВБ.
В числе потенциальных диагнозов, присущих женщине с рождения, следующие.
- Генитальный инфантилизм. Физиологически маточные трубы длиннее привычных размеров, поэтому зигота не достигает полости матки.
- Стеноз маточных труб. Это патологическое сужение маточных труб, что становится основной причиной бесплодия, подобной беременности.
- Дивертикулы маточных труб и матки. Это «выпячивания» в маточной стенке, которое препятствует транспортировке оплодотворенной яйцеклетки.
Физические нарушения в организме
Патология может развиться на фоне сильной интоксикации организма, вредных привычек будущей мамы. В числе провоцирующих факторов – табачный дым, наркотики, алкоголь, соли тяжелых металлов, ядовитые пары и другие токсины.
Другие физические факторы, влияющие на имплантацию зиготы и развитие ВБ:
- спаечные процессы, кисты в органах таза;
- предшествующая эктопическая беременность;
- перенесенные операции на фаллопиевых трубах, рубцы;
- травмирование органов малого таза;
- онкологические процессы по-женски;
- половые инфекции;
- малоподвижный образ жизни.
Вам обязательно помогут
Некоторые виды контрацепции
Прием оральных контрацептивов и постановка внутриматочной спирали – распространенная причина ВБ. В первом случае пилюли не содержат эстроген, поэтому не способны полностью блокировать оплодотворение и дальнейшее развитие яйцеклетки.
Что касается спирали, основная цель – предотвратить проникновение оплодотворенной яйцеклетки в матку, но она может начать развитие вне ее полости. Особенно опасно несвоевременное удаление внутриматочной спирали, которая ставится на 5 лет.
Искусственное оплодотворение
Наблюдение
В этом случае уже оплодотворенную яйцеклетку принудительно вводят в матку, но практика показывает, что она может проникнуть дальше, развиваться вне полости. С такой проблемой сталкивается каждая 20 женщина, которая решилась родить ребенка методом ЭКО.
Другие причины
Помимо врожденных аномалий детородной системы и участия инфекционно-воспалительных показателей врачи выделяют следующие патогенные факторы:
- операции на органах брюшной полости;
- стимуляция овуляции;
- диагностированное бесплодие;
- беспорядочные половые связи;
- частые аборты;
- лечение методом спринцевания;
- возраст будущей мамы старше 35 лет;
- неврологические нарушения, стресс.
Ультразвуковое исследование
УЗИ является ценнейшим инструментом диагностики беременности на ранних сроках. Этот метод служит для подтверждения факта беременности, определения локализации плодного яйца, его размеров, формы и других параметров, свидетельствующих о нормальном развитии.
На 10-12 неделе ультразвуковое сканирование позволяет судить о наличии/отсутствии у эмбриона пороков ЦНС, патологий позвоночника, синдрома Дауна, грубых аномалий.
Ультразвуковая диагностика плода на ранних сроках беременности позволяет определить:
- длину тела эмбриона (копчико-теменной размер), объем грудной клетки, размер головки и конечностей;
- вес зародыша;
- симметричность мозговых полушарий плода;
- местоположение сердца, печени, почек;
- частоту сердечных сокращений;
- строение сердца и головного мозга;
- состояние пуповины (в норме в ней находятся две артерии и одна вена);
- внешние признаки генетических нарушений (толщина воротникового пространства);
- состояние стенок и шейки матки.
Во время УЗИ обращают внимание на состояние плаценты, количество амниотической жидкости, состояние шейки матки, маточных мышц.
Лечение внематочной беременности на ранних сроках
Внематочная беременность на ранних сроках лечится в зависимости от того, на каком именно органе прикреплено плодное яйцо, от возраста женщины, её желания иметь ребенка в дальнейшем, а также от сопутствующих заболеваний мочеполовой системы.
При незначительных кровопотерях чаще всего проводят лапароскопическую операцию, при котором через небольшой надрез на коже вводится специальный инструмент, на котором есть оптическая система и врач может на мониторе видеть собственные манипуляции и место операции. Такая операция за счет миниатюрности инструментов и минимальных повреждений позволяет орган целым и полноценным.
Туботомия – операция по вскрытию маточной трубы и удалению эмбриона, после такого рода вмешательства труба сохраняется практически целой и в дальнейшем может выполнять свои функции в полном объеме.
Тубэктомия используется, когда маточная труба подверглась необратимым изменениям, при этом возможности сохранить орган целостным и работоспособным, нет. При такой патологии возможна туботомия, однако маточная труба будет слишком поврежденной, чтобы полноценно функционировать и, вероятней всего, снова спровоцирует внематочную беременность. Лапароскопические методы позволяют точно оценить состояние маточной трубы при развитии в ней плодного яйца, тубэктомия проводится только в крайних случаях, когда сохранность трубы представляет большую опасность, чем её полное удаление.
При лапароскопии брюшина обязательно очищается от крови, которая в неё попала, чтобы предотвратить развитие спаечного процесса. Помимо непосредственной операции по удалению плодного яйца, хирург может оценить и состояние другой трубы и при необходимости восстановить проходимость.
Если женщина потеряла много крови, что обычно наблюдается при разрыве трубы, проводится срочная операция по устранению негативных последствий внематочной беременности. В этом случае метод лапароскопии не применяется, поскольку такая операция требует предварительной подготовки пациентки.
Раньше применялся медикаментозный метод лечения внематочной беременности, когда в плодное яйцо вводился препарат, блокирующий развитие клеток, но такой метод имел множество осложнений, поэтому в настоящее время не используется.
После операции по устранению отрицательных последствий внематочной беременности, женщине необходимо восстановить репродуктивную функцию. Обычно в этих целях проводится предотвращение спаечного процесса, восстановление гормонального фона.
Для предупреждения спаек используются физиотерапевтические процедуры: низкочастотный ультразвук, лазерная терапия, электростимуляция маточных труб, импульсивное магнитное поле и т.п.
После окончания курса противовоспалительной терапии женщине рекомендуется использовать контрацептивные средства. Длительность контрацепции решается в в каждом отдельном случае, в зависимости от состояния детородной функции женщины и её возраста. Обычно рекомендуется использовать гормональную контрацепцию минимум шесть месяцев после перенесенной операции.
После того, как окончилась реабилитация женщины после внематочной беременности, если женщина предполагает вновь зачать ребенка, рекомендуется диагностическая лапароскопия, при которой возможно оценить текущее состояние половых органов в малом тазу, в частности состояние маточных труб. Если при диагностике не будет выявлено патологий, то противопоказаний к зачатию нет. Профилактика внематочной беременности на ранних сроках
Внематочная беременность на ранних сроках, прежде всего, предупреждается соответствующим и своевременным лечением возникающих воспалительных процессов в мочеполовой системе. Если беременность входит в ближайшие планы, необходимо перед тем, как зачать ребенка сдать необходимые анализы на инфекции, которые могут спровоцировать патологический процесс развития (уреаплазм, хламидии и пр.).
Самой главной причиной большинства внематочных беременностей является аборт. В этом случае, необходимо пользоваться контрацептивами, выбор которых в настоящее время довольно велик. В случае, если беременность наступила «не по расписанию» рекомендуется проводить операцию по прерыванию на ранних сроках, до 8 недель, после аборта обязательно пройти курс послеабортивного восстановления.
Внематочная беременность на ранних сроках достаточно тяжелое состояние, которое грозит женщине бесплодием в будущем. Снизить риск нарушения репродуктивной функции поможет своевременное лечение патологии с обязательным курсом последующей восстановительной терапии.
Общая информация
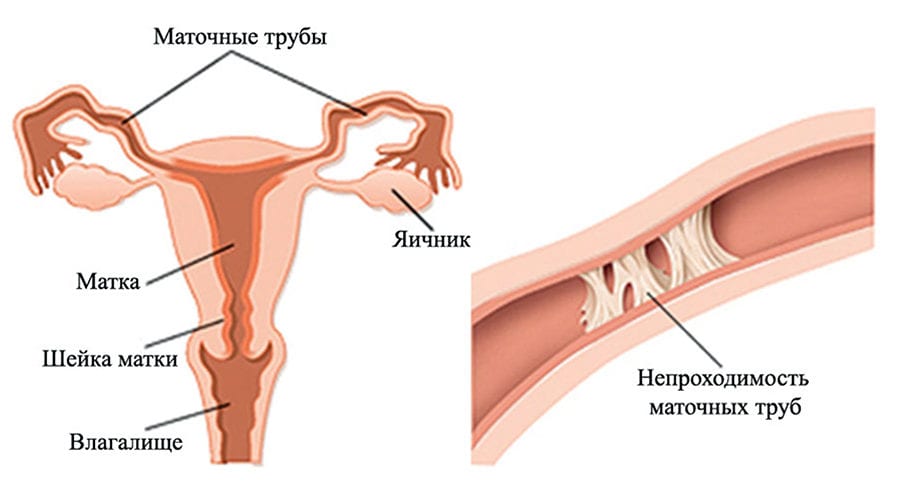
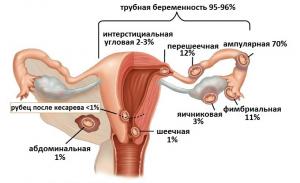
Внематочная беременность возникает из-за патологического прикрепления плодного яйца вне полости матки. Оно может прикрепиться к слизистой трубу, яичнику, в брюшной полости, или спустится к шейке матки. Чаще всего возникает трубная локализация (98%). Причем плодное яйцо может прикрепиться как в ампулярном, так и истмическом отрезке трубы, рядом с углом матки.
Плодное яйцо начинает расти, это приводит к растяжению и впоследствии разрыву трубы с возникновением кровотечения. При локализации в ампулярном отделе плодное яйцо может выпасть в брюшную полость – это так называемый трубный аборт. В любом случае требуется оперативное вмешательство, чтобы остановить кровотечение и убрать остатки зародыша.
Причины развития внематочной беременности
- острые воспалительные заболевания, в том числе инфекционного характера, эндометриоз;
- оперативные вмешательства в области малого таза, аборты;
- спаечные процессы в брюшной полости.
Факторы, способствующие развитию патологии:
- бесплодие, лечение при нем, например, стимуляция овуляции;
- применение внутриматочной спирали, при других методах контрацепции, риск значительно снижается;
- курение, использование более 1,5 пачки сигарет в день, увеличивает риск в 4 раза;
- спринцевание влагалища, повышает риск в 2 раза.
Также замечено, что у пациенток младше 25 лет внематочную беременность обнаруживают в 3 раза чаще.
Клиническая картина заболевания
Течение зависит от локализации и типа развития. При разрыве трубы симптоматика появляется внезапно, сильная боль, сопровождается кровотечением в брюшную полость, геморрагическим шоком. Если плодное яйцо расположено в шейке, то основные проявления патологии — кровянистые выделения, вплоть до профузного кровотечения из влагалища, но боли, обычно отсутствуют. При трубном аборте, когда плод расположен в ампулярной части и выбрасывается в брюшную полость, боли незначительны или отсутствуют.
Но не всегда имплантация происходит правильно, и если эмбрион прикрепляется в другом месте, то развивается патология. Плод не может полноценно развиваться вне полости матки, где для него созданы благоприятные условия. Слизистая труб, шейки, брюшная полость, яичники не имеют эндометрия, ворсинки которого, пронизанные кровеносными сосудами, и питают эмбрион. То есть развитие зародыша будет замедленным из-за недостатка питательных веществ.
Кроме того, матка после зачатия может многократно увеличиваться в размере, а растяжение трубы или шейки ограничено, то есть появляется риск разрыва органа. У женщин с патологиями развития, например, при двурогой матке, или рудиментарном роге беременность также развивается по типу внематочной.
Если яйцо расположено в большем по размеру роге, еще есть шанс, что по мере растяжения матки ее форма изменится, и можно будет доносить малыша хотя бы до безопасного срока. Когда плод прикрепляется в рудиментарном роге, его рост может привести к разрыву матки и тогда требуется сделать выскабливание по медицинским показаниям.
В каждом случае при такой патологии требуется медицинская помощь. Она заключается в удалении плодного яйца, остановке кровотечения, борьбе с геморрагическим шоком. 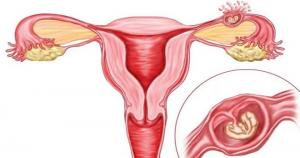 При трубной локализации, фаллопиеву трубу или рассекают (сальпинготомия), или удаляют (сальпингоэктомия). В некоторых случаях, если кровотечение остановить не удается, требуется удаление матки (гистерэктомия или экстирпация).
При трубной локализации, фаллопиеву трубу или рассекают (сальпинготомия), или удаляют (сальпингоэктомия). В некоторых случаях, если кровотечение остановить не удается, требуется удаление матки (гистерэктомия или экстирпация).
Но если вовремя обнаружить внематочную беременность, есть шанс медикаментозно прекратить развитие плода и предотвратить возникновение осложнений. Существуют препараты, которые действуют на клетки растущей плаценты, уничтожая их, например, Метотрексат. При их приеме клетки плода гибнут и постепенно рассасываются, это позволяет сохранить трубу в целости.
Но женщины, хоть один раз перенесшие внематочную беременность входят в группу риска. При последующих попытках забеременеть, даже после органосохраняющих оперативных вмешательств, возможность рецидива патологии составляет более 40%. Это не значит, что нормальное зачатие невозможно, хотя в таких случаях, чтобы избежать опасности, которую представляет патология, врачи рекомендуют проведение экстракорпорального оплодотворения.
Признаки беременности выявляются следующими методами:
- Обследование с помощью зеркал;
- Осмотр входа во влагалище и наружных половых органов;
- Опрос;
- Выдавливание молозива и ощупывание молочных желез;
- Обследование женщины (двуручное влагалищно-абдоминаьное или влагалищное).
С наступлением беременности постепенно увеличиваются размеры матки. Метаморфозы происходят и с формой матки. У небеременной женщины она грушевидной формы, а форма матки с плодным яйцом претерпевает следующие изменения:
- 5-6 неделя — шаровидная форма;
- 7-8 неделя — асимметричная с выпячиванием одного из углов;
- 10 неделя — шаровидная;
- Конец беременности — овоидная форма.
Срок беременности определяют:
- по последней менструации, отсчитывая количество недель (дней) от начала последней менструации до момента обследования женщины. Данный способ не применим для женщин, имеющих нерегулярный менструальный цикл;
- по овуляции. Иногда женщина может назвать дату зачатия по разным причинам (нечастые половые контакты, использование спермы донора и др.)
- по первой явке к акушеру. Постановка на учет предполагает обязательное влагалищное исследование, по результатам которого, пользуясь таблицей, можно с достаточной точностью назвать срок беременности;
- по первому шевелению. Первородящие женщины чувствуют шевеление с 20 недели, а повторнородящие — начиная с 18 недели;
- по данным УЗИ. В I триместре определение срока зачатия по данным УЗИ дает более точные результаты. Далее возможны некоторые неточности;
- также в I триместре характерно определенное расположение матки в малом тазу. Начиная с 16 недели, дно матки можно прощупать над лоном, а срок можно рассчитать при помощи сантиметровой ленты, измеряя высоту дна матки над лоном.
Диагностика беременности: биохимический скрининг
Исследование представляет собой развернутый анализ крови, которую берут у беременной из вены. Его главная цель — исключить такие пороки развития плода, как синдром Эдвардса, пороки нервной трубки, синдром Дауна.
Женщина сдает такой анализ по рекомендации наблюдающего ее гинеколога, в т. ч. в случае:
- наличия хромосомных нарушений;
- предыдущих выкидышей;
- угрозы прерывания беременности;
- наследственных заболеваний и др.
Так называемый «двойной тест» проводят на 11-13 неделе. Он крайне важен для диагностики беременности и включает в себя анализ на два гормона:
- ХГЧ (вырабатывается оболочкой плодного яйца уже на 6-8 день после оплодотворения и говорит об успешном зачатии);
- РАРР-а (гормон, вырабатываемый организмом беременной женщины, может рассказать о развитии эмбриона).
Повторный биохимический скрининг проводят на 15-20 неделе, если результаты первого показались врачам сомнительными. Этот «тройной тест» включает в себя анализы по трем показателям:
- ХГЧ (хорионический гонадотропин);
- АФП (белок, вырабатывающийся в печени и ЖКТ эмбриона);
- НЭ (неконъюгированный эстриол, вырабатывается плацентой).
Другие методы диагностики
Измерение базальной температуры. Начальные месяцы беременности характеризуются базальной температурой несколько выше 37°С. Измерения осуществляют в постели утром.
Исследование шеечной слизи. На самих ранних сроках беременности секрет, выделяемый из шейки матки, при высушивании не содержит крупных кристаллов.
УЗИ диагностика. Такую диагностику проводят, начиная с 4-5 недели. Плодное яйцо при этом определяют как округлое образование, расположенное внутри эндометрия, имеющее диаметр 0,3-0,5 см. Первый триместр характеризуется еженедельным приростом (0,7 см) яйца. К 10 неделям плодное яйцо заполняет уже всю маточную полость.
К 7 неделям в полости яйца просматривается эмбрион в виде отдельного образования до 1 см длиной. В это время возможна визуализация участка, имеющего слабо выраженную двигательную активность и ритмичные колебания.
Это сердце эмбриона. Основной задачей биометрии I триместра является определение диаметра яйца и КТР (копчико-теменного размера) эмбриона. Эти величины находятся в жесткой корреляции со сроком беременности. Самым информативным методом УЗИ можно назвать трансвагинальное сканирование. Трансабдоминальный вид сканирования применяют только при полном мочевом пузыре для создания «акустического окна».
Как просто выявить беременность
Самый простой способ проверки (положительный результат)
Самый доступный, простой способ определения беременности – это тест. Его можно купить в абсолютно любой аптеке. Диапазон цен огромен. Часто это небольшая узкая полоска, которая обрабатывается специальным реактивом.
Этот вид диагностики является достаточно точным. Многие производители утверждают, что точность может составлять до 99%. Но это еще зависит от того, когда по времени будете делать диагностику. Через какое количество дней после зачатия тест сможет показать беременность? На упаковках пишут, что начиная с первого дня отсутствия менструации вы можете воспользоваться тестером.
Но ведь многие начинают ощущать внутренние изменения еще до наступления месячного цикла. Специалисты говорят, что точность таких способов зависит от времени проведения и есть более чувствительные полоски, есть менее. Но если сделать все вовремя, то покажет результат практически любой тест.
Не стоит проводить исследования сразу после зачатия. Уровень хорионического гормона, благодаря которым и определяется беременность, будет расти только через некоторое время. Обычно достаточный период — это семь дней для того, чтобы тест показал беременность, ведь многих интересует вопрос – через сколько дней можно им пользоваться после зачатия. Поэтому можно, но все же не рекомендуется использовать тестом для определения беременности до задержки. Не всегда это будет точный результат (нужно быть готовой к тому что он будет ложным), но иногда можно определить и заранее.
Положительный и отрицательный результат
Пользоваться тестом при овуляции нет смысла, если только оплодотворение (оплодотворение наступает после зачатия!) произошло в прошлом цикле. Она длится всего от 24 до 48 часов. В этот период шансы забеременеть очень высоки. Когда овуляция закончилась шансы забеременеть практически отсутствует. Исключение – поздняя овуляция, перед месячными.
При отсутствии менструации нужно сделать диагностику и если она показывает положительный результат — значит беременность удалось определить. При отрицательном стоит повторить процедуру еще через некоторое время, для исключения ложного результата.
Домашние способы диагностики
Планшетный вариант теста
Сейчас существует множество способов определить свое состояние самостоятельно дома, которые помогут выявить беременность уже через пару дней по прошествии овуляции с помощью использования теста. На полках аптек мы можем увидеть несколько разновидностей тестов:
- стрип-тест, ожидание реакции от трех до пяти минут;
- планшетные, реакции через пять минут;
- струйные, достаточно пары секунд;
- цифровые или электронные, действует по принципу струйного.
Удобен тем, что нет смысла высматривать появление полоски. Результат показывается на экране.
Инвазивные методы диагностики беременности
В целях уточнения состояния эмбриона на ранних сроках и в более позднем периоде вынашивания могут проводиться такие виды исследований:
- биопсия хориона (забор части хориона для исследования на предмет хромосомных нарушений);
- амниоцентез (анализ амниотической жидкости, полученной через прокол в зародышевой оболочке);
- плацентоцентез (получение ткани плаценты с помощью пункции через переднюю брюшную стенку для генетической диагностики);
- кордоцентез (анализ пуповинной крови плода).
Обследования, проведенные на раннем сроке беременности, позволяют убедиться в нормальном развитии плода, исключить генетические аномалии и пороки. В случае настораживающих признаков можно провести своевременную коррекцию отклонений.
Вы можете получить консультацию по прохождению исследования в клинике «За Рождение» в удобное для вас время. Записывайтесь на прием по телефону 8 800 555-39-66.
Признаки беременности
Увеличение матки. Матка заметно увеличивается в размерах, начиная с 5-6 недели. На конец II месяца, она имеет размер с гусиное яйцо.
Признак Горвица-Гегара. Признаком матки в положении является ее мягкая консистенция, особенно сильно это выражено в области перешейка. Пальцы рук при исследовании встречаются на уровне перешейка без всякого сопротивления. Данный признак характеризует начальные сроки беременности.
Признак Снегирева. Матка с плодным яйцом способна изменять свою консистенцию. Если на размягченную матку воздействовать механически при двуручном исследовании — она становится боле плотной и сокращается, уменьшаясь в размерах. После прекращения воздействия она возвращается к первоначальной консистенции.
Признак Пискачека. Для начальных сроков беременности характерна асимметрия матки, как следствие куполообразного выпячивания одного из углов. Происходит это на 7-8 неделе срока. Именно в месте выпячивания осуществляется имплантация яйца. К 10 неделе выпячивание исчезает.
Гаус и Губарев наблюдали едва заметную подвижность в ранние сроки шейки матки. Это связано в основном с размягчением перешейка.
Признак Гентера. В начале беременности наблюдается перегиб матки вперед, что является результатом повышенного размягчения перешейка, и появление выступа в виде гребневидного утолщения на передней части матки в области средней линии. Этот выступ определяют не всегда.
Диагноз беременности в основном определяют при клиническом обследовании. Но при некоторых случаях применяют лабораторные методы. Суть лабораторных исследований заключается в определении специфических для организма беременной женщины веществ в биологических жидкостях.