Дерматомиозит
Содержание:
- Причины
- Симптомы и фото синдрома Готтрона
- Лечение дерматомиозита во время беременности
- Степени проявления дерматомиозита
- Акрогерия семейная — симптомы, причины, лечение и профилактика
- Лечение дерматомиозита в домашних условиях
- Причины и симптомы
- К каким докторам обращаться, если у Вас дерматомиозит
- Симптомы заболевания
- Симптомы и формы
- Виды дерматомиозита у детей
Причины
Синдром Вернера передается по аутосомно-рецессивному признаку. Человеческие черты, в том числе классические генетические заболевания, являются продуктом взаимодействия двух генов, одного от отца, а другого от матери.
Рецессивные генетические расстройства возникают, когда человек наследует аномальный ген от каждого родителя. Если человек получает один нормальный ген и один патологический ген болезни, он будет носителем заболевания, но обычно бессимптомным. Риск для обоих родителей-носителей передать аномальный ген и, следовательно, иметь больного ребенка, составляет 25% при каждой беременности. Риск иметь ребенка-носителя, как и родителей, составляет 50% при каждой беременности. Вероятность того, что ребенок получит нормальные гены от обоих родителей, составляет 25%. Риск одинаков для мужчин и женщин.
Родители некоторых людей с синдромом Вернера были близки по крови (кровные родственники). В этих случаях, если оба родителя несут один и тот же ген заболевания, существует более высокий, чем обычно, риск того, что их дети могут унаследовать два гена болезни, необходимые для развития заболевания.
Синдром Вернера вызывается аномальными (патологическими) изменениями (мутациями) в гене WRN. У людей с этим заболеванием выявлено более 80 различных мутаций гена WRN.
WRN ген кодирует белок «геликаза», что позволяет предположить, что нарушение метаболизма ДНК участвует в преждевременном старении, наблюдаемом у людей с этим заболеванием. Метаболизм относится к химическим процессам, происходящим в тканях тела. ДНК или дезоксирибонуклеиновая кислота несет генетический код в клетках, имеет спиральную лестничную структуру и состоит из цепей определенных химических групп. Считается, что белки «геликазы» ДНК способствуют «раскручиванию» ДНК во время определенных клеточных действий, таких как восстановление поврежденной ДНК и разделение идентичных хромосом (хромосомная сегрегация) на две «дочерние клетки» во время деления и размножения клеток. Исследователи предполагают, что синдром Вернера возникает из-за полной потери функции белка геликазы, кодируемого WRN ген. Специфическая функция белка геликазы в предотвращении преждевременного старения остается неясной.
Однако в ходе лабораторных (in vitro) исследований образцов клеток кожи (культивируемых фибробластов человека) исследователи продемонстрировали, что клетки людей без заболевания могут размножаться примерно в 60 раз («удвоение популяции»), тогда как фибробласты с синдромом Вернера могут воспроизводиться только в примерно в 20 раз. На основании таких результатов некоторые исследователи предположили, что WRN по сути является «счетным геном», регулирующим общее количество раз, которое клетки человека могут делиться и воспроизводиться. Такие исследователи предполагают, что мутации гена WRN могут привести к преждевременному ингибированию процессов репликации ДНК (синтеза) и раннему клеточному старению — событиям, которые обычно происходят позже в нормальных стареющих клетках человека.
Исследователи также наблюдали высокую частоту хромосомных аномалий (например, случайные транслокации) в культивируемых клетках кожи (фибробластах) и культивируемых лейкоцитах (лимфоцитах), полученных из определенных клеточных линий (клонов) у людей с синдромом Вернера. Такие данные (иногда называемые «мозаицизмом с разнообразными транслокациями») предполагают, что «поломка хромосом» может быть характерной чертой или играть определенную роль в процессе болезни. Однако конкретные последствия таких открытий остаются неизвестными, и требуются дальнейшие исследования.
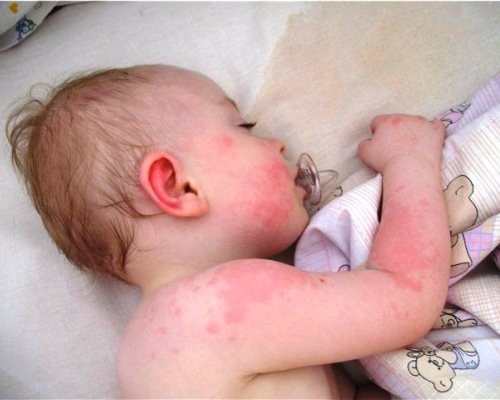
Симптомы и фото синдрома Готтрона
Данное заболевание проявляется нарушениями:
- кожными;
- внекожными.
Чаще всего поражены кожные покровы:
- кистей;
- стоп;
- предплечий;
- иногда лица (особенно в области носа).
Обратите внимание
Признаки акрогерии семейной преимущество выявляют у девочек – в частности, сразу же после рождения или в первые годы жизни ребенка. Высказывается предположение, что мужчины заболевают с той же частотой, что и женщины, но возникнувшие морфологические изменения кожи у них прогрессируют медленнее, и ее видимые нарушения проявляются позже, чем у женщин.
 Кожа на пораженных участках становится более тонкой (а нередко и хрупкой – развивается так называемая ломкость кожи), становится желтоватой по цвету, приобретает «пергаментный» вид, который наблюдается в норме у стариков. Через истонченную кожу хорошо видно кровеносные сосуды.
Кожа на пораженных участках становится более тонкой (а нередко и хрупкой – развивается так называемая ломкость кожи), становится желтоватой по цвету, приобретает «пергаментный» вид, который наблюдается в норме у стариков. Через истонченную кожу хорошо видно кровеносные сосуды.
В ряде случаев выявляются другие нарушения – так, на лице больных может возникнуть яркая эритема (покраснение кожи).
Характерным является то, что придатки кожи (сальные и потовые железы) на пораженных участках не изменены и функционируют в обычном режиме – выделение пота и кожного жира не нарушается.
Из внекожных проявлений акрогерии семейной типичными являются:
- акромикрия;
- микрогнатия;
- нарушение формирования зубного ряда;
- склеродермия;
- ломкость и тонкость кровеносных сосудов;
- атрофический гастрит.
Акромикрией, которая появляется при описываемой патологии, называют уменьшение размеров кистей – они выглядят недоразвитыми. Особенно характерное изменение пальцев – они истончены, в ряде случаев имеют форму конусов. При этом форма и размеры стоп остаются неизмененными, нарушения касаются только их кожного покрова.
Микрогнатия встречается так же часто, как и акромикрия. Это уменьшение размеров верхней челюсти – она выглядит словно недоразвитая. Нередко создается впечатление, что человеку с нормальной формой лица «прикрепили» верхнюю челюсть плода на поздних сроках развития.
Нарушение формирования зубного ряда может возникать при акрогерии семейной как на фоне микрогнатии, так и при нормальных размерах верхней челюсти. Такое нарушение заключается в том, что зубы:
- расположены не на одной линии;
- частично развернуты по оси;
- могут располагаться не перпендикулярно по отношению к нижнему краю челюсти, а под углом;
- имеют неправильную форму.
Помимо таких дефектов нередко наблюдается задержка смены молочных зубов на постоянные.
При акрогерии семейной может развиться склеродермия. Это диффузное нарушение со стороны соединительной ткани, для которого характерными являются фиброзно-склеротические изменения разных тканей – их уплотнение. Чаще всего поражаются:
- кожа;
- суставы;
- мышцы;
- внутренние органы;
- сосуды.
Типичными признаками склеродермии (а значит, и внекожных проявлений акрогерии семейной) являются:
-
синдром Рейно – расстройство артериального кровообращения стоп и кистей под воздействием холода или эмоционального волнения, которое связано с нарушениями иннервации сосудов;
- маскообразное лицо;
- телеангиэктазии – стойкое расширение мелких сосудов кожи (артериол, венул и капилляров) в виде звездочек или сеточек;
- полимиозит – системное воспалительное поражение мышечной ткани (преимущественно поперечно-полосатой мускулатуры конечностей), которое сопровождается болевым синдромом, прогрессирующей слабостью и атрофии пораженных мышц;
- контрактуры – уменьшение амплитуды (размаха) движений в суставах;
- патологии пищевода, сердца, легких, почек.
Из-за ломкости и тонкости кровеносных сосудов, которые сопровождают акрогерию семейную, в тканях даже при незначительном воздействии могут возникать гематомы.
Обратите внимание
При акрогерии семейной нередко появляется атрофический гастрит – воспалительное поражение слизистой оболочки желудка на фоне ее атрофических изменений. Патология развивается из-за ранней инволюции слизистой желудка – ее обратного развития, которое в норме возникает как возрастное явление.
Лечение дерматомиозита во время беременности
Дерматомиозит относится к заболевание, лечение которых во многом определяется употреблением гормонсодержащих средств. Беременность у женщин с дерматомиозитом допускается лишь в тот период, когда была достигнута стойкая ремиссия заболевания, а доза глюкокортикоидов сведена к минимуму.
Медицинская практика показывает, что болезнь на фоне родов обостряется крайне редко, однако принимать решение о планировании таковой следует совместно со своим лечащим врачом, о диагнозе следует предупредить и врачей, ведущих беременность. Любые терапевтические мероприятия проводятся под руководством медиков.
Степени проявления дерматомиозита
Если вашему ребенку поставили диагноз дерматомиозит, вы должны знать, что данное заболевание может развиваться с разной степенью активности. Всего специалисты выделяют 3 степени:
- I степень – первично-хроническая, при которой поражаются только кожа и мышцы. При ней у ребенка:
- температура тела не повышается
- кожа приобретает в некоторых участках (в том числе на веках) лиловый оттенок
- плохо разгибаются суставы
- мышцы слабеют только в том случае, если ребенок их начинает напрягать
- меняется голос – он становится гнусавым
- может развиться миокардит, проблемы с сосудами
- II степень – подострая, при которой все органы поражаются в течение 7 месяцев активного развития недуга. При этой форме дерматомиозита у ребенка:
- субфебрильная температура тела
- поражение мышц и кожных покровов более сильное, чем при I степени
- ребенок теряет двигательную активность
- начинают воспаляться все внутренние органы, особенно страдают сердце и сосуды
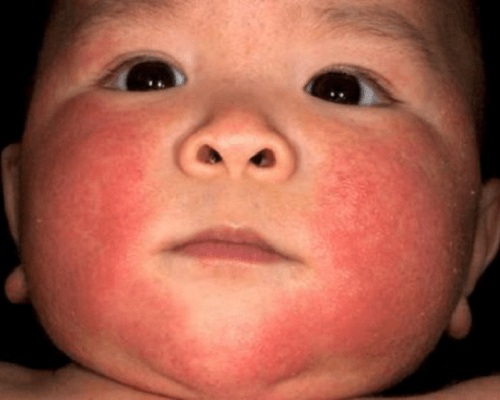
- III степень – острая, при которой заболевание активно развивается всего за 1,5 месяца. При этой форме дерматомиозита у ребенка:
- фебрильная температура тела (очень высокая)
- очень сильно деформируются кожные покровы и мышцы (все это сопровождается сильной болью)
- анализы крови и мочи все время плохие
- внутренние органы сильно воспалены
Какую бы степень заболевания вам не диагностировали, ее обязательно необходимо лечить срочно. Правильно подобранное лечение поможет вашему ребенку жить полноценно в дальнейшем.
Акрогерия семейная — симптомы, причины, лечение и профилактика
Акрогерия семейная является очень редким наследственным заболеванием, входящим в группу атрофических дерматозов. Заболевание называется еще синдромом Готтрона, потому что первым его описал в прошлом веке врач-дерматолог из Германии Х. Готтрон.
При данной редкой форме атрофического дерматоза в основном поражается кожа:
- на кистях;
- на стопах;
- на предплечьях;
- реже на лице — область носа.
Процент встречаемости акрогерии не определен, в связи с ее редкостью, но замечено, что преимущественно ей подвержены женщины, что тоже является пока загадкой. О жизнеспособности теории Готтрона свидетельствуют наследственность заболевания, симптомы и пороки развития, свойственные прогерии.
Проводится терапия с витаминными препаратами и биогенными стимуляторами.
Симптомы
Проявления заболевания могут возникать непосредственно после появления ребенка, особенно женского пола, на свет, либо в первый год жизни. Симптоматика следующая:
- Кожные покровы кистей и стоп истончены, желтоватого цвета с видом «пергамента», что аналогично старческим изменениям, а истончившаяся кожа не скрывает кровеносные сосуды. Дерматологические изменения в виде яркой эритемы могут затрагивать лицо, часто страдает кончик носа. Однако процессы потоотделения остаются неизменны и кожные придатки в зонах поражения сохраняются.
- К прочим частым симптомам относится акромикрия, при которой размеры кистей уменьшаются, пальцы истончаются, с изменением формы на конусовидную.
- В отдельных случаях наблюдается микрогнатия, заключающаяся в неправильном формировании зубов с искривлениями и дефектами, задержке перемены молочных зубов на постоянные.
- Частый спутник болезни — склеродермия. Кровеносные сосуды ломкие и тонкие, поэтому кожа склонна к образованию кровоподтеков в результате незначительного воздействия.
- Во взрослом возрасте диагностируется атрофический гастрит, связанный с ранней инволюцией слизистой.
Причины
Патогенез также находится на уровне теорий, одна из которых, основная, сводится к нарушению функций клеток соединительной ткани – фибробластов, структурным и коллагенобразующим дефектам, недостаточности гипофиза.
Эти причины аналогичны прогерии, но, в отличие от нее, затрагивают только определенные участки тела, с отсутствием прочих характерных проявлений синдрома Гетчинсона-Гилфорда, типа нанизма, тонкости волос, ранней алопеции, гипоплазии половых органов.
Диагностика и лечение
- Осмотр кожных покровов.
- Гистология с биопсией.
- Рентгенология.
- Выявление симптомов у родственников.
Гистологические исследования пораженных участков выявляют типичность проявлений атрофического дерматоза в виде атрофии дермы, дегенеративности и беспорядочной расположенности коллагеновых и эластиновых волокон, но при этом сохранении подкожной клетчатки в обычном и здоровом состоянии.
Фиксируются изменения костной структуры, чаще в дистальных отделах конечностей. Рентгенограммы показывают наличие уплотнения компактного слоя, костного инфантилизма, в некоторых случаях процессов склерозирования.
Расспрос больного помогает в составлении наследственного анамнеза, при котором выявление родственников с акрогерией указывает на генетическую природу болезни и требует консультации специалиста-генетика. Дифференциальная диагностика проводится при наличии приобретенных форм геродермии, атрофического хронического акродерматита и прочих дегенеративных кожных патологий.
Это препараты:
- с витаминной основой, типа Токоферола и Ретинола;
- гемодериват крови телят;
- ангиопротекторы.
Лекарства имеют разную степень эффективности у разных пациентов, но даже при их успешности не гарантируют выздоровления, оставляя прогноз благоприятным в плане жизни, но неопределенным либо неблагоприятным для исцеления.
Лечение дерматомиозита в домашних условиях
Острое течение дерматомиозита характеризуется лихорадкой, генерализированным миозитом до полной неподвижности, эритемой, дисфагией, висцеропатией, при отсутствии лечения — летальный исход через 2-6 мес. В связи с этим больному показана госпитализация. При ранней адекватной терапии вероятный переход дерматомиозита в подострое или хроническое течение.
В случае подострого течения симптомы нарастают постепенно, типичной является цикличность течения, а развернутая клиническая картина возникает через 1-2 года от дебюта.
Хроническое течение более благоприятное, циклическое, оно характеризуется умеренной мышечной слабостью и миалгией, временами локальными. Поражение кожи или отсутствуют, или проявляются в виде гиперпигментации, гиперкератоза. Преобладают процессы атрофии и склероза мышц, висцеральные проявления наблюдают редко.
Течение дерматомиозита крайне неоднородно и зависит от варианта дебюта, иммунологического субтипа, своевременности диагностики и начала лечения. Чаще всего заболевание, особенно у лиц пожилого возраста, имеет тенденцию к прогрессированию, волнообразному течения. У лиц молодого возраста возможно достижение полной стойкой ремиссии.
В среднем пятилетняя выживаемость при идиопатическом дерматомиозите составляет 85%. Главными составляющими вторичной профилактики, направленной на недопущение генерализации процесса и последующих обострений, является как можно более ранняя диагностика, своевременное активное и длительное лечение, избежание действия провокационных факторов. Большое значение имеют адекватное лечение острой инфекции и санация очагов хронической инфекции.
Причины и симптомы
Причины и происхождение патологии до конца не известно, но выделяют следующие рисковые факторы:
- инфекционные (пикорнавирус, цитомегаловирус, грипп, энтеровирус, токсоплазма, ВИЧ, парвовирус) и бактериальные триггеры (боррелиоз, бета-гемолитический стрептококк группы А);
- при сопутствующих процессах с нарушениями щитовидной железы, неоплазии, аутоиммунные патологии;
- поствакцинальные реакции, генетическая предрасположенность;
- воздействие длительного переохлаждения или злоупотребление солнечными ваннами;
- необратимые деструктивные процессы в организме при алкоголизме, наркомании;
- во время перестроек организма при беременности.
Общий симптомокомплекс включает:
- Общая слабость, повышение температуры тела, болевые ощущения при физических нагрузках или даже в состоянии покоя, трудно вставать с постели, головные боли, тошнота, рвота, озноб.
- Полиморфные изменения кожного покрова с явлениями дерматита – папулезно-пустулезные высыпания, эрозии дермы, отечность, телеангиэктазии и петехии, покраснение вокруг глаз, зональная пигментация, обесцвечивание, возникновение гиперкератоза, сухость кожи (шелушения, трещины).
- Спазм сосудов с отеком и синюшности кончиков пальцев, онемения, покалывания, на ощупь они холодные.
- Разрушение мышечной ткани с уплотнением их и разбуханием, что проявляется болями в мускулах, симметричной слабости шейного отдела (невозможно удержать голову вертикально), дорсальной области (ограничение прямохождения), глоточного отдела идет изменение голоса с гнусавостью, невозможностью проглатывания пищи и воды, отказ работоспособности рук, ног, отвисание брюшного пресса.
К каким докторам обращаться, если у Вас дерматомиозит
- Вертебролог
- Кардиолог
- Ревматолог
- Семейный доктор
- Хирург
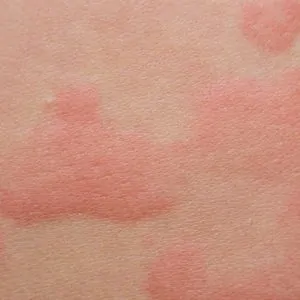
Диагностика дерматомиозита или полимиозита базируется преимущественно на клинических данных и результатах биопсии мышцы. Главными клиническими изменениями, которые могут быть основанием для установления диагноза, является слабость в проксимальных группах мышц и шеи, нарушение глотания, периорбитальный гелиотропный дерматит, симптом Готтрона, эритема типа шали, декольте, на разгибательных поверхностях суставов.
Диагностические критерии дерматомиозита приведены ниже:
- кожные критерии
- гелиотропная сыпь — пурпурно-красная отечная эритема на веках;
- признак Готтрона — пурпурно-красная, с шелушением, атрофическая или макулезная эритема на разгибательной поверхности суставов пальцев кистей;
- эритема кожи на разгибательной поверхности локтевых и коленных суставов;
- критерии полимиозита:
- проксимальная мышечная слабость (верхних и нижних конечностей и туловища);
- повышение сывороточной КФК или альдолазы;
- мышечная боль спонтанная или при пальпации;
- миогенные изменения на электромиограмме;
- выявление анти-Jo-l-антител;
- недеструктивные артриты или артралгии;
- признаки системного воспаления;
- данные микроскопии биопсийного материала (воспалительная инфильтрация скелетных мышц с дегенерацией или некрозом миофибрилл, признаки активного фагоцитоза или активной регенерации).
Для диагноза дерматомиозита нужны минимум один из 3 кожных критериев и 4 из 8 критериев полимиозита. Для диагноза полимиозита нужны минимум 4 из 8 критериев полимиозита.
Лабораторные данные при дерматомиозите не показывают существенных изменений в общем анализе крови. У части больных возникают умеренная анемия, лейкоцитоз с незначительным сдвигом формулы влево, реже отмечают лейкопению, эозинофилию. Только у половины больных умеренно увеличивается СОЭ, у остальных она остается неизменной.
Важнейшими лабораторными изменениями является повышение концентрации в крови «мышечных» ферментов — креатинфосфокиназы (КФК), альдолазы, лактатдегидрогеназы, аланиновой и особенно аспарагиновой аминотрансфераз, а также миоглобина. Наиболее специфический и чувствительный маркер воспаления и повреждения мышечной ткани — КФК, активность которой у большинства больных возрастает в 10 раз и более. Уровень этого фермента является главным лабораторным ориентиром при оценке тяжести заболевания и эффективности лечения.
Нередко отмечают гиперурикемию, креатинурию, миоглобинурию.
Иммунологические исследования выявляют у 20-40% больных ревматоидный фактор, антинуклеарный фактор в невысоких титрах, снижение активности комплемента, иногда — Le-клетки. Важным аргументом в пользу дерматомиозита является наличие в крови высоких титров миозитспецифических антител. Примечательно, что отсутствие этих антител не может быть препятствием для установления диагноза, поскольку всего их обнаруживают только у 35-40% больных.
Больным с мышечной слабостью без кожной сыпи, особенно при нормальном уровне КФК, с целью дифференциальной диагностики с дисфункцией щитовидки и надпочечников показано определение Т3, Т4, ТТГ, кортизола, а также уровня электролитов.
Биопсию скелетных мышц, вовлеченных в патологический процесс, рекомендуют проводить для подтверждения диагноза всем больным. Учитывая очаговость воспаления, наиболее пораженную зону можно определить с помощью магнитно-резонансной томографии или сцинтиграфии.
Электромиография показана, прежде всего, в случае сомнительных результатов клинического и лабораторного обследования. Метод обладает высокой чувствительностью при диагностике воспалительной миопатии (более 90%), однако имеющиеся изменения не специфичны.
Всем больным нужно проводить рентгенографию легких или рентгеновскую компьютерную томографию, в том числе для выявления рака легких. Показана ЭКГ, при нестабильных нарушениях ритма и проводимости — суточное мониторирование ЭКГ. С целью поиска опухолевых процессов по показаниям назначают рентгенологическое и эндоскопическое обследование пищеварительного тракта, ультразвуковое исследование органов малого таза и брюшной полости, маммографию и т.п.
Симптомы заболевания
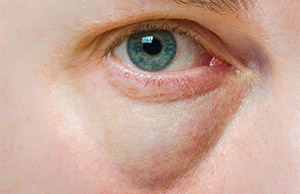 Начало заболевания не прогрессирующее, симптомы дерматомиозита проявляются постепенно. Слабость в мышцах ног и рук неуклонно растет, в некоторых случаях мышечная слабость проявляет себя в течение 5 лет в качестве редких, неназойливых болевых синдромов. Больные жалуются на следующие проявления симптомов:
Начало заболевания не прогрессирующее, симптомы дерматомиозита проявляются постепенно. Слабость в мышцах ног и рук неуклонно растет, в некоторых случаях мышечная слабость проявляет себя в течение 5 лет в качестве редких, неназойливых болевых синдромов. Больные жалуются на следующие проявления симптомов:
- болевой синдром в мышцах,
- слабость в конечностях,
- повышение температуры тела, лихорадочное состояние,
- кожные сыпи, в том числе гелиотропный вид сыпи,
- ходьба по лестнице, подъем с кровати сопровождаются трудностями в виде болевых ощущений и дискомфорта,
- отечность мышц, локализованная очагом поражения,
- синдром Рейно.
В редких случаях симптоматика набирает резкие обороты. В течение 2-4 недель организм человека выдает полную клиническую картину болезни.
Дерматомиозит, как и многие аутоиммунные заболевания, протекает в трех формах:
- Острая, для которой характерен пик проявления симптомов. В этот период в организме больного может происходить распад мышечной ткани, который вызывает интоксикацию организма. Мускулатура подвергается обездвиживанию, существует риск поражения сердечно-сосудистой системы вплоть до летального исхода. Острое течение болезни развивается стремительно, для проявления осложнений достаточно 2-3 месяца.
- Подострая , с наблюдением снижения активности развития поражения. Проявляется после удачного на первый взгляд лечения дерматомиозита. Однако, по прошествии некоторого времени, болезнь рецидивирует, поражая внутренние органы. Симптомы развиваются достаточно медленно, проявление полной клинической картины может занять от года до двух лет.
- Хроническая, развивается, когда болезнь приобретает частый или постоянный характер, но имеющей более благоприятный вариант течения болезни. Поражение происходит лишь на небольшом участке мышц, что не мешает человеку вести обычный образ жизни. Если наблюдается кальциноз, существует огромный риск обездвиживания конечностей.
Помимо форм течения дерматомиозита, патологический процесс имеет три основных периода, которые отличаются степенью активности заболевания:
- Продромальный период. Он считается первой и начальной ступенью, во время которой наблюдаются признаки: отеки век, лихорадка.
- Манифестный период. Кожные проявления дерматомиозита в это время особо выражены.
- Дистрофический или кахектический период, во время которого проявляются осложнения. Третий период наступает вследствие бездействия на начальных стадиях болезни.
Когда отсутствует кожная сыпь, это говорит о полимиозите. Лечение полиомиозита отличается от терапии дерматомиозита только отсутствием методов, направленных на избавление кожи от покраснения и зуда. В остальном, симптоматика, диагностика и лечение этих болезней схожи. Дерматомиозит может поражать области, подверженные инфекционным заболеваниям:
- слизистая глаза, что ведет за собой конъюктивит,
- ротовая полость, вызывая стоматит,
- глотка, с вытекающим фарингитом.
При возникновении дерматомиозита самостоятельно, его классифицируют как первичную форму. Вторичный дерматомиозит развивается на фоне опухолевых процессов. Опухоль и поражение мышц имеют прямую связь друг с другом.
Болезнь развивается у взрослых и детей. Воспалительный процесс мышц в детском возрасте называется , ювенильный дерматомиозит. Заболевание может протекать с васкулитами – опухолями, склонными к рецидиву. От ювенильного дерматомиозита страдают одинаковое число мальчиков и девочек.
На начальных стадиях дерматомиозита, симптомы могут быть неярко выражены, эта стадия дает больше шансов на быстрое восстановление мышечной активности.
Симптомы и формы
Различают две формы дерматомиозита: острую и хроническую (пойкилодерматомиозит).
Чаще заболевание начинается остро в сопровождении катара верхних дыхательных путей и лихорадки, чему иногда предшествуют роды, фокальная инфекция и т.д., либо с болей и слабости мышц, астении, либо с зудящей отечной эритемы. Иногда эти явления развиваются одновременно и быстро в течение нескольких дней или более медленно – на протяжении нескольких месяцев.
При острой форме дерматомиозита начальные высыпания локализуются на лице (чаще на нижних веках), волосистой части головы, задней и боковых поверхностях шеи, на тыле кистей и пальцев рук, разгибательных поверхностях области коленных суставов, а потом на туловище и других частях конечностей. Зоны поражения кожи и мышц могут не совпадать.
Симметричные красные или лиловато-красные пятна, ограниченные или диффузные, возникают на здоровой или отечной коже, иногда зудящие, могут сопровождаться нежным отрубевидным шелушением. На эритематозном фоне разной интенсивности могут быть точечные кровоизлияния, пигментации, телеангиоэктазии, атрофия и гиперкератоз, в редких случаях отложение солей. На ушных раковинах бывают мелкие, очень болезненные некрозы. Возможны случаи с понижением поверхностных видов чувствительности на высыпаниях. Локализованные или генерализованные плотные отеки, которые могут затруднять движения в суставах, появляются приступами и держатся несколько дней или недель. Иногда наблюдается сухость слизистой оболочки полости рта, стоматит, лейкокератоз, эритема на миндалинах.
При дерматомиозите наблюдаются боли в мышцах разной интенсивности, усиливающиеся при давлении. Некоторые движения, например поднимание рук, становятся невозможными. Прежде всего поражаются мышцы плечевого пояса, затем шеи, туловища и конечностей, вызывая скованность. Сила их уменьшается, они легко утомляются. Постепенно выявляется тенденция к развитию контрактур: локти полусогнуты, плечи неподвижны, присутствует затрудненная походка мелкими шагами. Сухожильные рефлексы часто снижены, иногда отсутствуют. Резкие боли усиливаются при малейшем изменении положения. В старых случаях возможен кальциноз мышц. Электровозбудимость мышц обычно понижена, хронаксия слегка увеличена. Электромиограмма показывает резкую полифазность потенциалов, пониженный вольтаж, укороченную кривую фибрилляции.
Если процесс генерализуется, то развивается дисфагия, поражение мышц гортани и глотки, глазных яблок (диплопия), диафрагмы, кишечника, сердца, преходящее расстройства сфинктеров. Наблюдается увеличение лимфатических узлов, селезенки, реже печени, остеопороз длинных костей. В тяжелых случаях состояние больного близко к прострации.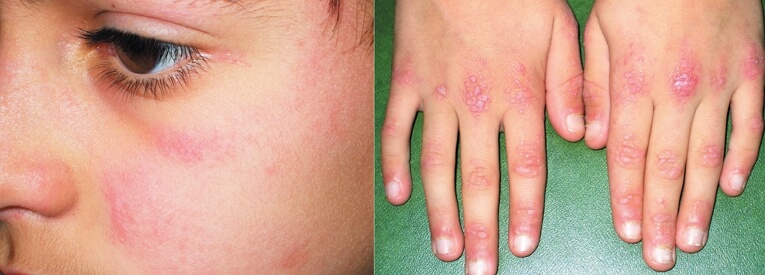
В пальцах рук иногда бывают парестезии, акроцианоз, нередко умеренная лихорадка, усиливающаяся в периоде обострений, профузный пот, похудание. Кровяное давление (особенно максимальное) часто понижено. В крови наблюдается нерезкая анемия, моиоцитоз, лимфоцитоз, иногда эозинофилия. РОЭ обычно ускорена. В моче обнаруживается белок, цилиндры, креатин. Нередко содержание протеинов в сыворотке крови понижено, но уровень гамма-глобулинов в противоположность другим коллагенозам не повышается. Молочная кислота выше нормы, содержание хлористого натрия и железа, щелочной резерв снижены. Содержание сахара в артериальной и венозной крови после инъекции глюкозы и инсулина различно, что свидетельствует о неспособности мышц фиксировать сахар.
У детей процесс начинается обычно с нижних конечностей. У них чаще страдают мышцы глотки и нередко развивается сильный кальциноз.
Хроническая форма дерматомиозита – пойкилодерматомиозит, начинается незаметно и длится много лет. Начальные симптомы в виде ригидности и болей в мышцах, кожных высыпаний сначала бывают на лице, шее, разгибательных поверхностях конечностей, а потом могут распространяться на все тело. Эритема, иногда в сочетании с шелушением, сеткой телеангиоэктазий, пигментированными пятнами, атрофией и мелкими, едва выступающими папулами, может сопровождаться изъязвлениями, покрытыми корками и сетью некротизированных капилляров. Нередко при этой форме поражения мышц определяются только гистологически или электромиограммой.
Виды дерматомиозита у детей
Дерматомиозит может быть 3 видов:
- Идиопатический дерматомиозит – его еще называют первичным. При нем, кроме внешних проявлений, никаких других симптомов заболевания не обнаруживается. У человека на коже появляются солевые отложения, которые приобретают красный оттенок и сильно чешутся. Чаще всего этот признак возникает у маленьких деток и стариков.
- Паранеопластический дерматомиозит – вторичный вид заболевания, при котором, кроме сыпи уже фиолетового цвета, начинают слабеть мышцы. При такой форме заболевания очень часто образовываются злокачественные опухоли не только на коже, но и на внутренних органах.
- Ювенильный дерматомиозит – это детская форма заболевания, о которой мы и будем подробно разговаривать в нашей статье. Для нее характерны все симптомы недуга, которые встречаются и у взрослых (чаще всего поражается кожа и мышцы). Однако они проявляются с некоторыми особенностями, о которых мы вам расскажем более детально далее.
Врачи также выделяют еще и четвертый вид дерматомиозита. Его называют полимиозит, потому что, кроме симптомов этого недуга, активно проявляют себя и признаки других диффузных патологий.