Болезнь меньера
Содержание:
Клиническая картина
П. Меньер в своем описании клин, проявлений болезни называл три основных симптома: нарушение слуха, шум в ухе (см. Шум в ушах) и приступообразное головокружение (см.), сопровождающееся расстройством равновесия, тошнотой, рвотой, изменениями деятельности сердечно-сосудистой, пищеварительной, мочевой систем, усилением потоотделения (см. Вестибулярный симптомокомплекс). Одновременное нарушение слуховой и вестибулярной функций, т. е. классическая картина М. б., встречается только у 35—46% больных, примерно в половине случаев заболевание начинается со слуховых расстройств и в 15—20% случаев — с вестибулярных. Временной разрыв между слуховыми и вестибулярными (или между вестибулярными и слуховыми) нарушениями может быть различным — несколько дней, недель, месяцев, лет.
Нарушения слуха при М. б. обозначают как тугоухость при эндолимфатическом гидропсе. Для тугоухости (см.) характерно следующее. 1. Равномерное повышение порогов слуха по всему диапазону частот как при воздушном, так и при костном звукопроведении. 2. Преимущественно низкочастотная потеря слуха на ранних стадиях заболевания при сохранности слуховой чувствительности к ультразвуку и нормальных у большинства больных порогах ультразвукового раздражения. 3. Колеблющийся слух или флюктуирующая тугоухость (колебания остроты слуха, результатов тональной пороговой аудиометрии, а также ушного шума и заложенности уха); шум в ухе и заложенность уха возрастают перед приступом, часто являясь его предвестником, достигают максимума во время приступа, а после него заметно уменьшаются, сопровождаясь нередко улучшением слуха. 4. Положительный феномен ускорения нарастания громкости (см. Аудиометрия), обнаруживаемый очень рано и почти в 100% наблюдений. 5. Нарушение четкого восприятия речи, к-рое касается обычно повышения порогов разборчивости; у небольшой части больных отсутствует стопроцентная разборчивость речи.
Самым тяжелым симптомом М. б. являются приступы головокружения. Головокружение чаще проявляется ощущением вращения или смещения окружающих предметов (зрительное), реже — ощущением проваливания, вращения собственного тела (осязательное). Тяжесть состояния больных во время приступа в значительной степени определяется выраженностью вегетативных симптомов (тошнота, рвота, усиленное потоотделение, понижение АД, температуры тела, учащенное мочеиспускание). Во время приступа часто отмечается спонтанный нистагм (см.), к-рый при визуальном наблюдении выявляется у 65—70% больных, при нистагмографии (см. Электронистагмография) — более чем у 90%.
По мнению большинства исследователей, преобладающим типом нарушения функции вестибулярного анализатора при экспериментальных пробах является гипорефлексия, свидетельствующая о понижении возбудимости рецепторов полукружных каналов. У 12% больных выявляется симптом преобладания экспериментального нистагма по направлению, у 2% — общая гиперрефлексия. Предполагают, что при М. б. может быть обратимая и необратимая стадия эндо лимфатического гидропса. Обратимая стадия гидропса (пока эндолимфатическая система может расширяться за счет перилимфатической) клинически характеризуется типичными приступами со светлыми промежутками, вестибулярная дисфункция в период ремиссии полностью купируется, а нарушение слуховой функции проявляется флюктуирующей тугоухостью с признаками более выраженного поражения звукопроводящей системы внутреннего уха. При необратимой стадии приступы становятся очень частыми и продолжительными, светлые промежутки почти полностью исчезают, слух быстро и резко ухудшается, приобретая черты нейросенсорной тугоухости, спонтанные вестибулярные расстройства определяются и в межприступном периоде. О стадии гидропса можно судить также по глицеролтесту (прием внутрь смеси глицерина пополам с водой или фруктовым соком из расчета 1 г глицерина на 1 кг веса тела). Положительным считают тест, при к-ром пороги тонального слуха улучшаются не менее чем на 10 дб и не менее чем на трех частотах, а параметры нистагменных реакций при вестибулярных пробах изменяются не менее чем на 25% по отношению к исходным величинам.
Положительный глицерол-тест говорит об обратимости гидропса.
Хирургическое лечение
К этому виду лечения прибегают в случае неэффективности консервативных способов. Целью хирургического лечения является улучшение оттока эндолимфы, снижение возбудимости вестибулярных рецепторов, сохранение и улучшение слуха.
Все оперативные вмешательства при болезни Меньера подразделяют на несколько видов (по механизму операции):
- Дренирующие (декомпрессионные): направлены на улучшение оттока эндолимфы (дренирование лабиринта через среднее ухо, фенестрация полукружного канала и другие);
- Разрушающие (деструктивные): позволяют прервать передачу импульсов (удаление или деструкция лабиринта, пересечение ветви VIII черепно-мозговых нервов, разрушение клеток лабиринта ультразвуком);
- Операции на вегетативной нервной системе (удалении шейных симпатических узлов, резекция барабанной струны).
К сожалению, часть операций, осуществляемых на структурах внутреннего уха, приводит к потере слуха на стороне операции. Это обстоятельство стало стимулом для поиска альтернативных способов борьбы с болезнью. К таковым относят химическую лабиринтэктомию (абляцию): введение в барабанную полость (среднее ухо) малых доз гентамицина. Гентамицин – это антибиотик, который вызывает отмирание клеток вестибулярного аппарата. Таким способом достигается перерыв импульсов от пораженной стороны, а функцию равновесия берет на себя здоровое ухо. С этой же целью могут использоваться спирт, стрептомицин.
Двусторонняя болезнь Меньера постепенно приводит к полной потере слуха. В этом случае показано слухопротезирование.
Инвалидность при болезни Меньера
Инвалидность при болезни Меньера чаще всего не присваивают. Ее получить могут лишь те пациенты, которые имеют иные неизлечимые хронические заболевания на фоне болезни Меньера, а также при следующих условиях:
- Выраженная и необратимая потеря слуха;
- Наличие тяжелого сопутствующего заболевания;
- Отсутствие эффективности от проводимого лечения на фоне частых длительных приступов, которые были зафиксированы документально;
- Наличие вестибулоатактического синдрома умеренной (3 группа), выраженной (2 группа) или резко выраженной (1 группа) степени.
В любом случае, решение о присвоении больному той или иной группы инвалидности будет решаться специальной медицинской комиссией. Чаще всего инвалидность получают люди пенсионного возраста, у которых болезнь дебютировала в молодости или в детстве.
Симптомы
 Характерным признаком болезни являются приступы сильного головокружения.
Характерным признаком болезни являются приступы сильного головокружения.
Выделяют три формы заболевания, которые зависят от имеющихся у больного симптомов:
- кохлеарную: когда среди клинических симптомов преобладает нарушение слуха;
- вестибулярную: основными проявлениями являются нарушения равновесия и координации;
- классическую: сочетающую и слуховые, и координаторные нарушения.
В целом, заболевание имеет приступообразное течение. Если между приступами состояние больного полностью восстанавливается, то говорят об обратимой стадии болезни Меньера. Если даже в межприступный период сохраняются нарушения координации и слуха, хотя и менее выраженные, чем в момент приступа, то тогда это уже необратимая стадия.
Кроме того, по частоте и длительности приступов выделяют несколько форм заболевания. Назовем их:
- легкая: при этой форме приступы очень короткие (несколько минут — пара часов), повторяются один раз в несколько месяцев или даже лет;
- средней тяжести: длительность приступа составляет до 5 часов, после приступа в течение нескольких дней больной нетрудоспособен. Приступы повторяются не чаще одного раза в неделю;
- тяжелая: приступ длится более 5 часов, возникает от одного раза в сутки до одного раза в неделю. Трудоспособность больного в таком случае стойко утрачивается.
Какими же симптомами проявляется приступ болезни Меньера? Это могут быть:
- внезапное резкое головокружение. Возникает чувство вращения предметов окружающего мира, чувство проваливания, качки. «Мир переворачивается», — так описывают свои ощущения в момент приступа больные. При любых, даже незначительных, движениях головы головокружение усиливается. Головокружение почти всегда сопровождается тошнотой и неукротимой рвотой. Больные не в состоянии ни сидеть, ни тем более стоять. Они лежат с закрытыми глазами, стараясь не шевелиться. Если попросить больного дотронуться указательным пальцем своего носа в положении лежа с закрытыми глазами, то он не сможет выполнить просьбу. Больные не попадают даже в область лица, столь резким бывает промахивание. Движения конечностями также могут усиливать тошноту и рвоту. Таким образом, координация в момент приступа резко нарушена;
- изменение слуха. Возникает невосприимчивость к звукам низкой частоты. Громкие звуки и шум вызывают неприятные ощущения в голове и боль. Также возникают шум и звон в ушах без непосредственного источника звука;
- ощущения в области уха. Заложенность, давление, распирание, просто дискомфорт в ухе;
- вегетативные симптомы. Тошнота и рвота, повышенная потливость, увеличение частоты сердечных сокращений, снижение артериального давления (очень редко может быть повышение), побледнение лица, одышка;
- нистагм. Колебательные непроизвольные движения глазных яблок.
Перед приступом может возникать незначительное нарушение координации, проявляющееся в неустойчивости больного, шум или звон в ушах, ощущение прилива чего-то к уху (или его наполнение).
После приступа, который длится от нескольких минут до нескольких часов (чаще 1-8 часов), больные чувствуют себя разбитыми, уставшими, жалуются на головную боль и тяжесть в голове, сонливость. Какое-то время сохраняется нарушение координации и неустойчивость, снижение слуха, походка шатающаяся. По мере развития болезни период существования постприступных явлений удлиняется, а со временем промежуток нормального самочувствия утрачивается полностью. В таком случае болезнь приобретает необратимый характер.
Если вначале заболевания нарушается восприятие только звуков низкой частоты, то постепенно утрачивается слышимость всего диапазона звуковых колебаний. Каждый новый приступ приводит к еще большему нарушению слуха. В конце концов, наступает глухота. Обычно с утратой слуха приступы головокружения исчезают.
Существуют факторы, провоцирующие приступы :
- стресс;
- прием алкоголя;
- употребление кофе;
- курение и вдыхание табачного дыма;
- повышение температуры тела;
- недосыпание;
- избыток соли в пище.
Иногда приступ развивается внезапно без каких-либо предвестников, что может стать причиной падения больного и нанесения самому себе травм. Особенно опасным может быть падение на улице на проезжей части, поскольку встать и двигаться в результате вестибулярных расстройств больные не могут (даже если падение не привело к травмированию).
Болезнь Меньера характеризуется непрогнозируемым течением. Частота приступов, их длительность и выраженность могут как увеличиваться, так и уменьшаться.
Описание, классификация, причины
Патология имеет невоспалительный патогенез и заключается в увеличении объема эндолимфы во внутреннем ухе. Это приводит к повышенному давлению на клетки, обеспечивающие способность тела ориентироваться в пространстве. В большинстве случаев наблюдается проблема с одним ухом, но при отсутствии лечения через несколько лет она переходит и на второе. Также примерно у 15% больных страдают оба органа слуха с момента заболевания.
Болезнь протекает эпизодами. Сначала она обостряется, потом начинается период ремиссии с полным или частичным восстановлением слуха и исчезновением симптомов, но после патология вновь дает о себе знать. С каждым разом заболевание проявляется более тяжелыми образом, а ремиссии становятся менее выраженными, т.к. симптомы перестают исчезать.
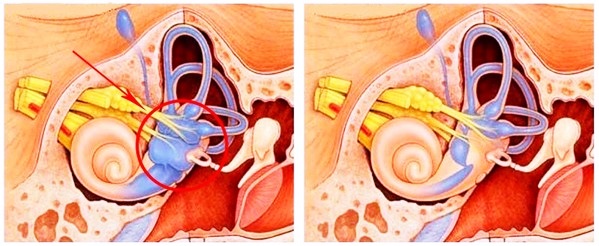
Классификация
Синдром выделен в отдельную категорию МКБ и имеет код H81.0. Также он классифицируется на несколько форм и стадий, которые определяют особенности протекания патологии. Они определяются на этапе диагностики и постановки диагноза.
Формы синдрома соответствуют преобладающим симптомам, которые испытывает больной. Всего выделяют 3 формы:
- Кохлеарная. Явление вызывает только слуховые симптомы.
- Вестибулярная. Началом синдрома являются проблемы с вестибулярным аппаратом.
- Классическая. Проявляются симптомы первой и второй формы.
Для классической формы, с которой сталкиваются более 30% пациентов, существует дополнительная классификация, разделяющая болезнь на стадии:
- Первая. Основным проявлением является головокружение и тошнота, которые сочетаются с побледнением кожи. Период ремиссии возвращает слух полностью.
- Вторая. Появляются большие проблемы со слухом, сильные головокружения, но при ремиссии состояние значительно улучшается.
- Третья. Происходит сильное снижение слуха, нарушается координация. Симптомы остаются всегда и усиливаются в темноте.
Дополнительно врачи разделяют болезнь на степени тяжести, соответствующие частоте и продолжительности приступов:
- Легкая. Приступы редкие, периоды ремиссии могут длиться несколько месяцев или лет.
- Средняя. Приступы частые, могут длиться около 5 часов, вызывают потерю работоспособности на несколько суток.
- Тяжелая. Приступы длительные и ярко выраженные, проявляются ежедневно.
После постановки диагноза врач обязательно отметит все особенности проявления болезни, выразив их формой, стадией и степенью тяжести синдрома.
Причины
Чаще всего синдром Меньера встречается у людей от 25 до 50 лет, причем большая часть больных относится к городским жителям, а их работа связана с интеллектуальной деятельностью. Вирусные болезни, травмы и врожденные патологии органов слуха, неправильное питание, вредные условия труда – основные факторы риска, которые могут в будущем привести к развитию синдрома Меньера.
Существует ряд прямых причин, которые приводят к патологии. Среди них:
- Генетическая предрасположенность;
- Воздействие вируса или инфекции;
- Анатомические отклонения в височной кости;
- Мигрень, проблемы с сосудами головного мозга;
- Нарушения усвоения калия;
- Проблемы с иммунной системой;
- Аллергические реакции на различные факторы;
- Гормональные изменения при беременности.
Если человек уже страдает от этого синдрома, то новый приступ могут вызывать:
- Физическая усталость;
- Сильный стресс;
- Употребление большого количества пищи или алкоголя;
- Проявление шейного остеохондроза;
- Вдох воздуха с дымом от сигарет;
- Повышение температуры тела;
- Шум окружающего мира;
- Медицинские действия, связанные с ухом.
Спровоцировать возникновение болезни могут сразу несколько факторов, причем как первое ее проявление, так и повторные приступы.
Лечение
Болезнь Меньера еще не излечивается, но специалист может порекомендовать некоторые из приведенных ниже способов лечения, чтобы помочь справиться с заболеванием.
- Лекарственные препараты. Наиболее инвалидизирующим симптомом приступа болезни Меньера является головокружение. Отпускаемые по рецепту лекарства, такие как меклизин, диазепам, гликопирролат и лоразепам, могут помочь уменьшить головокружение и сократить приступ.
- Ограничение соли и диуретики. Ограничение потребления диетической соли и прием диуретиков (мочегонных средств) помогают некоторым людям контролировать головокружение, уменьшая количество жидкости, которое остается в организме, что может помочь уменьшить объем жидкости и давление во внутреннем ухе.
- Другие диетические и поведенческие изменения. Некоторые люди утверждают, что кофеин, шоколад и алкоголь ухудшают их симптомы и либо избегают, либо ограничивают их в своем рационе. Отказ от курения также может помочь уменьшить симптомы.
- Когнитивная терапия. Когнитивная терапия — тип разговорной терапии, помогающей больным сосредоточиться на том, как они интерпретируют и реагируют на жизненный опыт. Некоторые люди считают, что когнитивная терапия помогает лучше справляться с неожиданным характером приступов и уменьшает их беспокойство о будущих приступах.
- Инъекции. Введение антибиотика гентамицина в среднее ухо помогает контролировать головокружение, но значительно повышает риск потери слуха, поскольку гентамицин может повредить микроскопические волосковые клетки во внутреннем ухе, которые помогают слышать. Некоторые врачи вместо этого вводят кортикостероид, который часто помогает уменьшить головокружение без риска потери слуха.
- Импульсное лечение давления. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) недавно одобрило устройство для лечения болезни Меньера, которое вводится в наружное ухо и подает прерывистые импульсы давления воздуха в среднее ухо. Похоже, что импульсы давления воздуха воздействуют на эндолимфную жидкость, предотвращая головокружение.Хирургия. Хирургия может быть рекомендована, когда все другие методы лечения не помогли уменьшить головокружение. Некоторые хирургические процедуры выполняются на эндолимфатическом мешке для его декомпрессии. Другая возможная операция — разрезание вестибулярного нерва, хотя это происходит реже.
- Нетрадиционная медицина. Хотя ученые изучили использование некоторых альтернативных медицинских методов лечения синдрома Меньера, пока нет доказательств эффективности таких методов лечения, как иглоукалывание или точечный массаж, тайцзи или травяные добавки, такие как гинкго билоба, ниацин или корень имбиря. Обязательно сообщите своему врачу, если используете альтернативные методы лечения, так как они иногда могут повлиять на эффективность или безопасность обычных лекарств.
Болезнь Меньера неизлечима. Хирургия помогает облегчить симптомы заболевания, но не останавливает его прогрессирование. Однако существуют длительные периоды ремиссии, при которых пациенты выздоравливают и не чувствуют дискомфорта.
Заболевание обычно поражает одно ухо, но через много лет у 15% пациентов также может быть потеря слуха в другом ухе. Полная потеря слуха встречается редко, примерно у 7% пациентов.
Лечение
Лечение болезни Меньера – эмпирическое (экспериментальное, наблюдательное). Учитывая характер и степень выраженности симптомов, исключив другие болезни, поражающие внутреннее ухо, врач назначает лечение. Терапия направлена на устранение симптоматики, уменьшение проявлений заболевания, которые ухудшают качество жизни больного. Во время приступа проводится купирование эффекта головокружения.
В период между приступами синдром Меньера лечат, как хроническую, прогрессирующую патологию, воздействуя на механизмы патологического процесса. После курса терапии пациенты легче переносят приступы головокружения. Однако существующие методы лечения не могут предотвратить прогрессирование сенсоневральной тугоухости или значительно повлиять на патологический процесс. Основные терапевтические методы:
- Медикаментозная терапия. Назначают препараты Бетагистин дигидрохлорид, диуретики (мочегонное действие), глюкокортикостероиды (противовоспалительное, иммуностимулирующее действие).
- Хирургическое вмешательство (рассечение эндолимфатического канала) в области эндолимфатической системы.
- Деструкция лабиринта (химическая, ультразвуковая).
- Вестибулярная нейроэктомия (деструкция преддверноулиткового нерва), деструкция лазером ампулы полукружного канала – операции, которые проводятся для лечения головокружения на поздних стадиях заболевания.
К дополнительным методам лечения относят психотерапию, изменение образа жизни (диета с пониженным содержанием соли, кофеина, алкоголя, исключение триггерных факторов, провоцирующих головокружение – стрессы, физическое переутомление). В период приступа пациента укладывают в горизонтальное положение.
Больному следует избегать резких поворотов головой, нельзя закрывать глаза (взгляд фиксируется на неподвижной цели). Медикаментозная терапия в период приступа включает вестибулярные супрессанты (антигистаминовые, антихолинергические) и антиэметики (лекарства против тошноты и рвоты).

Как проводится диагностика, если есть подозрение на болезнь Меньера
Универсального способа диагностики этого заболевания не существует, поскольку оно характеризуется сочетанием разноплановых симптомов. Для подтверждения диагноза требуется комплексное клиническое исследование.
Диагностические мероприятия при подозрении на болезнь Меньера начинаются с изучения имеющихся жалоб и осмотра пациента. Чтобы исключить возможность наличия воспалительных недугов органа слуха, врач проводит отоскопию – осмотр уха на предмет наличия патологических изменений и изучения состояния барабанной перепонки.
Помимо лабораторных исследований крови по общепринятым методикам рекомендованы тесты на толерантность к глюкозе и функцию щитовидной железы.
Чтобы оценить состояние системы равновесия больного, ему делают вестибулометрические тесты – изучение спонтанных вестибулярных реакций:
- Спонтанный нистагм. Пациент фиксирует взгляд на предмете, расположенном перед его лицом на расстоянии около 30 см. Врач перемещает предмет из одной стороны в другую, вверх, вниз и по диагонали. Больной отслеживает взглядом перемещаемый предмет, а врач отмечает положение его глаз.
- Вестибулоокулярный рефлекс, показывающий, может ли пациент сохранять фиксацию взора на предмете, который перемещается вместе с движениями головы. К примеру, врач может предложить испытуемому смотреть на большие пальцы рук, сведенных вместе и вытянутых вперед, и одновременно выполнять повороты туловища и головы в стороны.
- Функция статического равновесия (проба Ромберга, при которой больной стоит, сдвинув стопы и закрыв глаза. Для усложнения выполнения ему может быть предложено вытянуть вперед руки или расположить стопы одну за другой).
- Функция динамического равновесия, проводимая для оценки способности пациента сохранять адекватное положение тела во время активного перемещения в пространстве. Для этого испытуемому предлагают выполнять различные варианты ходьбы.
С целью исследования состояния вестибулярного аппарата больного применяются вращательные пробы, с помощью которых отслеживаются реакции на изменение положения тела (вращение в кресле Барани, пробы, проводимые на специальных компьютерных стендах, синусоидальный маятниковый тест). Накануне проведения таких тестов не рекомендовано употреблять спиртные напитки и лекарства, изменяющие активность мозговых центров. Процедуры проводятся натощак.
Для определения степени слуховых нарушений назначаются следующие обследования:
- Аудиметрия – оценка остроты слуха посредством отслеживания минимальной силы звука, воспринимаемой больным.
- Изучение состояние слухового анализатора путем использования разных камертональных тонов.
- Отоакустическая эмиссия – изучение акустического ответа улитки внутреннего уха пациента на звук.
- Электрокохлеография – изучение уровня слуха с помощью микроэлектрода, который под местным обезболиванием устанавливается на барабанную перепонку или в область наружного слухового прохода.
Для диагностики повышенного эндолимфатического давления больному делают глицерол-тест. Пациент не менее чем спустя 12 часов после последнего употребления жидкости принимает внутрь смесь, состоящую из воды или фруктового сока и чистого медицинского глицерина из расчета 1,5 г на 1 кг массы тела. Перед этим делается аудиметрический тест. Через 2-3 часа проводятся необходимые обследования.
Прогноз при болезни Меньера
Заболевание не несет в себе угрозы для жизни и не сокращает ее продолжительность.
Болезнь Меньера непредсказуема. Она может характеризоваться неуклонным прогрессированием, волнообразным течением, а в некоторых случаях и улучшением состояния в виде уменьшения частоты приступов (иногда даже без лечения).
Такой диагноз предполагает ограничения в профессиональной деятельности (противопоказаны работа на высоте, на токарном и фрезерном станке, с любыми вращающимися элементами конструкции, в условиях шума и вибрации, водительские профессии).
Резкие нарушения координации и утрата слуха могут стать причиной инвалидности.
Таким образом, становится ясно, что болезнь Меньера – это не смертельное, но коварное заболевание, способное доставлять массу неудобств в обыденной жизни и становиться причиной утраты трудоспособности. В связи с имеющимися при этом заболевании симптомами, многие больные имеют ограничения в трудовой деятельности, а иногда и теряют работу. Болезнь Меньера лечат различными способами, стараясь замедлить прогрессирование и сохранить слух, ликвидировать вестибулярные нарушения. В большинстве случаев при своевременной диагностике и комплексном лечении это возможно.
Первый канал, передача «Жить здорово» с Еленой Малышевой на тему «Болезнь Меньера. Что делать, когда голова идет кругом»
Авторские схемы лечения острого приступа болезни Меньера
Схема И.Б.Солдатова и Н.С.Храппо (1977). Внутривенно 20 мл 40% раствора глюкозы; внутримышечно 2 мл 2,5% раствора пипольфена или 1 мл 10% раствора кофеин-бензоата натрия; горчичники на шейно-затылочную область, грелка к ногам, при сопутствующем гипертензионном кризе — внутривенно 20 мл 25% раствора магния сульфата (медленно!), через 30 мин — внутривенно 20 мл 40% раствора глюкозы + 5 мл 0,5% раствора новокаина (медленно, в течение 3 мин!). Если через 30-40 мин эффекта не наступает, то целесообразно введение 3 мл 1% раствора пирроксана подкожно и через 6 ч еще 3 мл этого препарата внутримышечно.
Схема В.Т.Пальчуна и Н.А. Преображенского (1978). Подкожно 1 мл 0,1% раствора атропина сульфата; внутривенно 10 мл 0,5% раствора новокаина; 10 мл 40% раствора глюкозы. При малой эффективности — 1-2 мл 2,5% раствора аминазина внутримышечно. Через 3-4 ч повторно вводят атропин, аминазин и новокаин. При тяжелых приступах — подкожно 1 мл 1% раствора пантопона. При артериальной гипотензии применение аминазина противопоказано, в таких случаях назначают литическую смесь в виде порошка следующего состава: атропина сульфата 0,00025 г; кофеина чистого 0,01 г; фенобарбитала 0,2 г; натрия гидрокарбоната 0,25 г — по 1 порошку 3 раза в день.
Способ Т. Hasegawa (1960). Внутривенно вводят 150-200 мл 7% раствора натрия гидрокарбоната, приготовленного ex tempore, со скоростью 120 кап/мин; предварительно вводят 50 мл для определения переносимости препарата. При положительном эффекте от первого вливания проводят курс из 10-15 вливаний ежедневно или через день. Раствор следует вводить не позже 1 ч с момента приготовления.
Лечение в ближайшем послеприступном периоде должно состоять из комплекса мероприятий, направленных на закрепление достигнутого от ургентной терапии эффекта (соответствующие диета, режим, нормализация сна, медикаментозное лечение препаратами, примененными в периоде приступа, с постепенным снижением их дозировки, выявление сопутствующих заболеваний.
Лечение в межприступном периоде должно быть активным, систематическим и комплексным. Медикаментозное лечение должно включать в себя применение комплексных витаминных препаратов с набором микроэлементов, по показаниям, седативные и снотворные средства, соблюдение диеты (умеренное употребление мясной пищи, острых и соленых блюд), исключение табакокурения и излишнего употребления спиртных напитков, рациональное соотношение труда и отдыха, исключение резких нагрузок на ВА и орган слуха (профвредностей), лечение сопутствующих заболеваний.
Перспективным в отношении лечения БМ на различных ее стадиях является применение плазмозамещающих растворов и растворов для парентерального питания, особенно в периоде приступа (полиглюкин, реополиглюкин с глюкозой, реоглюман, гемодез, желатиноль). Эти препараты обладают способностью улучшать гемодинамику и микроциркуляцию как в организме в целом, так и во внутреннем ухе, являются эффективными противошоковыми и детоксикационными средствами, нормализующими электролитный баланс в жидких средах организма и КОС.
[], [], []
Причины
Вестибулярный аппарат располагается во внутреннем ухе. Его работа регулируется полукружными каналами, заполненными эндолимфой, в которой плавают микролиты. Именно они раздражают рецепторы при каждой смене положения тела человека. От этих рецепторов по нервным волокнам в головной мозг поступают сигналы о позе, которую принял человек. Когда нарушается передача нервных импульсов, больной теряет равновесие. Подобные патологические процессы развиваются при синдроме Меньера.
Этиопатогенетические факторы синдрома в настоящее время остаются неизвестными. Существуют предположения относительно причин и механизма развития недуга. Основные из них:
-
Вирусная теория повествует о том, что цитомегаловирусная и герпетическая инфекция могут спровоцировать развитие синдрома.
- Наследственная теория оправдывает свое существование тем, что были известны семейные случаи патологии.
- Аллергическая теория — наличие взаимосвязи между синдромом Меньера и аллергическими реакциями.
- Теория о сосудистых нарушениях во внутреннем ухе получила наибольшее распространение. Причиной подобных изменений считается изменение активности клеток лабиринта, продуцирующих нейромедиаторы.
Кроме инфекционных, сосудистых и воспалительных процессов к причинам патологии также относят: последствия травм головы и уха с повреждением височной кости, недостаток эстрогенов, нарушение водно-солевого обмена, болезни периферической нервной системы.
Провоцирующие факторы синдрома — курение, чрезмерное употребление соли и кофеина, злоупотребление алкоголем, бесконтрольный прием «Аспирина», переутомление, стрессы, переедание, табачный дым, лихорадка, резкие и громкие звуки, проведение медицинских манипуляций в ухе, вибрация. избыточная нагрузка на вестибулярный аппарат, перепады давления, инфекции ЛОР-органов.
Патогенетические звенья синдрома:
- Избыточное количество лабиринтной жидкости, обусловленное ее гиперпродукцией, дисциркуляцией и нарушением всасывания,
- Повышение давления внутри лабиринта,
- Остановка в проведении звуковых волн,
- Ухудшение питания чувствительных клеток лабиринта,
- Нарушение восприятия звука и развитие тугоухости,
- Нарушение адекватной регуляции пространственной ориентации, дискоординация и потеря равновесия.