Анемия — что это такое, симптомы у детей и взрослых
Содержание:
- Классификация анемий
- Показания к лечению
- Как определить, что это фобия
- Серповидноклеточная анемия.
- Постгеморрагическая анемия
- Беременность и анемия
- Лечение
- Симптомы анемии
- Клинические проявления
- Что такое В12 дефицитная анемия?
- К каким докторам следует обращаться если у Вас Железодефицитная анемия:
- Причины анемии
- Симптомы.
- Питание при анемии
- Лечение анемии
- Что провоцирует / Причины Железодефицитной анемии:
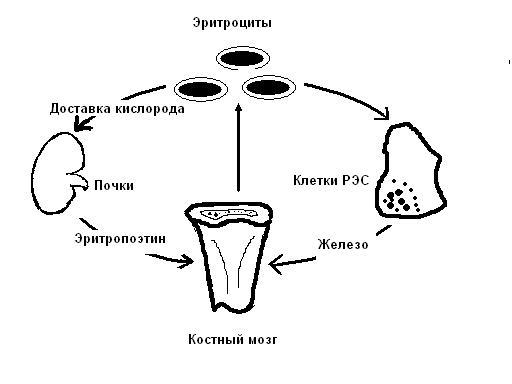
- Причины снижения производства красных кровяных телец
- Лечение Железодефицитной анемии:
Классификация анемий
Анемии подразделяют на группы по различным признакам. Классификация анемий в основном основывается на удобстве, возможности эффективного её применения в клинической практике.
По цветовому показателю
Цветовой показатель (ЦП) показывает степень насыщения эритроцита гемоглобином. В норме он равен 0,86—1,1.[источник не указан 682 дня] В зависимости от него различают такие анемии:
Нормохромная анемия
- Нормохромные — ЦП 0,86—1,1:
- гемолитические анемии (когда скорость разрушения эритроцитов превышает скорость их продукции)
- постгеморрагическая (как результат потери крови вследствие кровотечения или кровоизлияния)
- неопластические заболевания костного мозга
- апластические анемии
- внекостномозговые опухоли
- анемии вследствие снижения выработки эритропоэтина
Гиперхромная анемия
- Гиперхромные — ЦП > 1,1:
- витамин B12-дефицитная анемия
- фолиеводефицитная анемия
- миелодиспластический синдром
По степени тяжести
В зависимости от выраженности снижения уровня гемоглобина выделяют три степени тяжести анемии:
- Лёгкая — уровень гемоглобина ниже нормы, но выше 90 г/л;
- Средняя — гемоглобин в пределах 90—70 г/л;
- Тяжёлая — уровень гемоглобина менее 70 г/л.
По способности костного мозга к регенерации
Основным признаком такой регенерации является увеличение количества ретикулоцитов (молодых эритроцитов) в периферической крови. Норма — 0,5—2 %.
- Арегенераторная (к примеру, апластическая анемия) — характерно отсутствие ретикулоцитов.
- Гипорегенераторная (витамин B12-дефицитная анемия, железодефицитная анемия) — характерно количество ретикулоцитов ниже 0,5 %.
- Норморегенераторная или регенераторная (постгеморрагическая) — количество ретикулоцитов в норме (0,5—2 %).
- Гиперрегенераторная (гемолитические анемии) — количество ретикулоцитов более 2 %.
Патогенетическая классификация
Основана на механизмах развития анемий как патологического процесса
- Железодефицитные анемии — связаны с дефицитом железа
- Дисгемопоэтические анемии — анемии, связанные с нарушением кровообразования в красном костном мозге
- Постгеморрагические анемии — связанные с острой или хронической кровопотерей
- Гемолитические анемии — связанные с повышенным разрушением эритроцитов
- В12 — и фолиеводефицитные анемии
- Анемии при хронических воспалениях:
- При инфекциях:
- туберкулёз
- бактериальный эндокардит
- бронхоэктатическая болезнь
- абсцесс лёгкого
- бруцеллёз
- пиелонефрит
- остеомиелит
- микозы
- При коллагенозах:
- системная красная волчанка
- ревматоидный артрит
- узелковый полиартериит
- болезнь Хортона
- При инфекциях:
- Мегалобластные анемии:
- Пернициозная анемия
- Гемолитический миокардит
Показания к лечению
Показаний к лечению и полному устранению анемии достаточно много. Дефицит железа следует восполнять, в противном случае здоровье будет постепенно ухудшаться. Показания для назначения лечения анемии таковы:
- ухудшается самочувствие без видимых изменений в образе жизни;
- появилось пристрастие к поеданию мела, сырого мяса и других несъедобных компонентов;
- изменилось обоняние, постоянно хочется нюхать краску, вещества с резким запахом;
- кожные покровы стали бледными;
- возникает ощущение недостатка сна;
- бывают трещины в уголках губ;
- при анализе здоровья во время посещения доктора обнаружены проблемы;
- возникают головные боли;
- недуг характеризуется потерей концентрации, ухудшением памяти;
- иногда возникают обмороки, постоянное состояние слабости;
- поводом для лечения анемии является повышенная раздражительность, перепады настроения;
- во время обследований обнаруживаются сердечные проблемы, одышка, аритмия.
Данные изменения говорят о том, что это развивается анемия. Следует как можно скорее сдать анализ мочи, крови и пройти курс восстановления. Железодефицитная патология достаточно опасна, поэтому затягивать с лечением не стоит. Но есть определенные противопоказания, при которых стандартный метод устранения анемии не подходит.
Как определить, что это фобия
 реакция
реакция
Фобия – это иррациональный страх. Например, человек может смертельно бояться собак и стараться избегать их любым способом. При этом, скорее всего, опасной ситуации не возникнет.
Люди годами испытывают ужас перед одной и той же ситуацией. Они отдают себе отчет в необоснованности страха, но ничего не могут поделать. В этом случае нужна помощь профессионала, так как кроме психологических расстройств они могут сопровождаться разнообразными вегетативными симптомами: учащенным сердцебиением, потливостью, покраснением лица, дрожью в теле, сухостью во рту, тошнотой, неприятными ощущениями в животе, нарушением дыхания и даже удушьем.
Специалисты выявили десятки фобий. В список входят странные и абсурдные – страх цветов и бороды – а также более понятные: боязнь дантиста или болезни. Расскажем, как называется каждая фобия.
Серповидноклеточная анемия.
Тяжелое наследственное заболевание, при котором эритроциты приобретают аномальную серповидную форму. Именно эта деформация эритроцитов обусловливает хроническую гемолитическую анемию, сопровождающуюся желтухой и замедлением кровотока. Последнее приводит к частым болевым приступам, называемым кризами. Исследования Л.Полинга и сотрудников в 1949 показали, что серповидная форма эритроцитов возникает в результате врожденного нарушения структуры молекулы гемоглобина. Это было первым доказательством того, что структура белка контролируется генетически. С тех пор было обнаружено более 30 вариантов молекулы гемоглобина. Генетически обусловленная замена нормального гемоглобина различными его вариантами лежит в основе ряда недавно описанных и множества давно известных заболеваний, объединяемых в настоящее время термином «гемоглобинопатия» (см. также АНЕМИЯ СЕРПОВИДНОКЛЕТОЧНАЯ).
Постгеморрагическая анемия
- Острая кровопотеря характеризуется одновременной потерей большого количества крови (например, маточное кровотечение, разрыв трубы при внематочной беременности, ранение, травма).
- Хроническая кровопотеря характеризуется длительной постепенной потерей крови (например, кровоточащая язва желудка и двенадцатиперстной кишки, злокачественная опухоль желудка, печени, кишечника или легких, миома матки).
Симптомы постгеморрагической анемии
Проявления анемии будут зависеть от следующих факторов:
- какое количество крови было потеряно;
- с какой скоростью происходит кровопотеря.
Симптомами постгеморрагической анемии являются:
- слабость;
- головокружение;
- бледность кожных покровов;
- сердцебиение;
- одышка;
- тошнота, рвота;
- сечение волос и ломкость ногтей;
- шум в ушах;
- мелькание мушек перед глазами;
- жажда.
|
|
|
|
|
Первая степень |
|
|
|
Вторая степень |
|
|
|
Третья степень |
|
|
|
Четвертая степень |
|
|
Диагностика постгеморрагической анемии
Также проводятся следующие лабораторные анализы:
- общий анализ крови (уровень эритроцитов и гемоглобина в норме или снижен, снижение лейкоцитов, повышение тромбоцитов и ретикулоцитов);
- биохимический анализ крови (железосвязывающая способность сыворотки повышена, снижение уровня железа);
- кал на скрытую кровь (методы Грегерсена или Вебера) позволяет вывить наличие хронического желудочно-кишечного кровотечения (например, при язвах желудка и двенадцатиперстной кишки, при кровоточащих полипах или раке кишечника);
- кал на яйца глист (наличие гельминтов может привести к хронической постгеморрагической анемии).
Лечение постгеморрагической анемии
Для восполнения объема циркулирующей крови больному назначают инфузионно-трансфузионную терапию:
- эритроцитарную массу;
- растворы полиглюкина, желатиноля;
- пяти процентный раствор альбумина;
- десяти или пяти процентный раствор глюкозы.
|
|
|
|
|
Ферроплекс |
Сульфат железа, аскорбиновая кислота. |
Принимать внутрь по две таблетки три раза в день. |
|
Феррокаль |
Сульфат железа, кальция фруктозодифосфата. |
Принимать по две таблетки три раза в день. |
|
Конферон |
Сульфат железа, диоктилсульфосукцинат натрия. |
Принимать внутрь по одной – две капсуле три раза в день. |
питанием
Беременность и анемия

Анемия — частая «спутница» беременности. Возрастающая потребность в железе и витаминах в большинстве случаев не может восполняться питанием. На 29-36 нед. беременности потребность в железе возрастает до 3,5 мг/сут, тогда как из пищи максимально усвоиться может лишь 2 мг/сут. Анемия у будущей матери диагностируется при показателях крови, вышедших за предельные границы:
- гемоглобин — 100г/л;
- эритроциты — в I триместре 4,2, во II триместре 3,5, в III триместре 3,9;
- ретикулоциты — 5-10%;
- ферритин — в I триместре не больше 90, во II триместре до 74, в III триместре 10-15.
Чаще всего в период вынашивания плода у женщины диагностируется железодефицитная, В12- и В9-дефицитная анемия. Симптомы анемии при беременности идентичны общим признакам малокровия. Низкий гемоглобин чреват развитием токсикоза и угрозой выкидыша, на поздних сроках высок риск преждевременных родов и масштабного послеродового кровотечения. После родов у анемичной мамы часто недостает молока. Однако еще большая опасность грозит будущему малышу:
- задержка внутриутробного развития;
- гипотрофия — малый вес;
- слабость иммунитета.
Если у беременной диагностировано малокровие, при рождении ребенку ставят угрозу анемии. Стоит учитывать, что гемоглобин у малыша сразу после рождения высокий и постепенно снижается.
Нельзя исключать и развитие у ребенка гемолитической болезни новорожденных. Этот тип гемолитической анемии связан с разрушением эритроцитов вследствие несовместимости группы крови или резус-фактора крови матери и ребенка. У новорожденного отмечается желтуха (не всегда), отеки (асцит), бочкообразный живот, увеличение селезенки и печени. В крови гемоглобин от 150 г/л и ниже, высокий билирубин и количество ретикулоцитов.
Важно! Предупреждение гемолитической анемии у новорожденных проводится еще в период беременности. Женщинам, у которых обнаружены антитела, вливают антирезусные иммуноглобулины
Лечение
В основном при лечении анемии используют витамин В12 и препараты железа. Также при низком уровне гемоглобина могут быть применены переливания эритроцитарной массы. В целом тактика лечения зависит от типа анемии и тяжести состояния больного.
- Лечение анемий проводится в условиях стационара.
- Диета должна быть полноценной, содержать достаточное количество белка, железа и витаминов.
- По жизненным показаниям, при резком нарушении гемодинамики, падении гемоглобина ниже 70—80 г/л применяются гемотрансфузии.
- Терапия отдельных форм анемий проводится с учётом их этиологии и патогенеза.
- В случае острой постгеморрагической анемии в первую очередь необходима остановка кровотечения. После массивной кровопотери назначаются препараты железа.
- Патогенетическая терапия железодефицитной анемии базируется на использовании препаратов железа путём введения его внутрь (гемостимулин, ферроплекс, тардиферон) или парентерально (феррум-лек, фербитол, эктофер).
- Лечение витамин В12-дефицитной анемии осуществляется парентеральным применением препаратов витамина, иногда с добавлением кофермента — аденозинкобаламина. Критерием эффективности проводимой терапии является ретикулоцитарный криз — увеличение количества ретикулоцитов до 20—30 % на 5—8 день лечения.
- Лечение апластической анемии включает проведение гемотрансфузий, трансплантацию костного мозга, терапию глюкокортикоидными и анаболическими гормонами.
Симптомы анемии
Недостаток гемоглобина приводит к кислородному голоданию, проявляющегося такими типичными для анемии симптомами как:
Общая слабость
При анемии мышечная ткань не получает достаточного питания. Больной чувствует себя постоянно уставшим, у него не хватает сил на обычную жизнедеятельность.
Сонливость
Организму не достаёт сил, а значит ему требуется дополнительный отдых. Развивается сонливость. Человек, страдающий анемией практически никогда не бывает бодр; как правило, ему хочется спать.
Бледность кожи при анемии вызвана снижением количества эритроцитов (красных кровяных телец) в крови.
Головокружения
При анемии головной мозг также получает недостаточное питание. Это может стать причиной головокружений.
Мелькание
Мелькание «мушек» перед глазами вызвано недостаточным питанием структур зрительного аппарата.
Обмороки
Если снижение гемоглобина значительно, возможны обмороки – эпизоды потери сознания.
Головная боль
При анемиях часто наблюдаются головные боли.
Учащенное сердцебиение
Может наблюдаться сильное сердцебиение при незначительной физической нагрузке или в состоянии покоя.
Одышка
Одышка при анемии вызвана тем, что организм пытается восполнить недостаток кислорода, увеличив его поступление. Дыхание становится более частым.
Клинические проявления
Нередко анемия протекает без выраженных проявлений и часто остаётся незамеченной, во многих случаях становясь случайной лабораторной находкой у людей, не предъявляющих специфических жалоб.
Как правило, страдающие анемией отмечают проявления, обусловленные развитием анемической гипоксии. При лёгких формах это может быть слабость, быстрая утомляемость, общее недомогание, а также снижение концентрации внимания. Люди с более выраженной анемией могут жаловаться на одышку при незначительной или умеренной нагрузке, сердцебиения, головную боль, шум в ушах, могут также встречаться нарушения сна, аппетита, полового влечения. При очень сильной анемии, или при наличии сопутствующей патологии, возможно развитие сердечной недостаточности.
Часто встречаемым диагностически важным симптомом умеренной или выраженной анемии является бледность (кожных покровов, видимых слизистых и ногтевых лож). Также ценное значение имеют такие симптомы, как развитие хейлоза и койлонихии, усиление сердечного толчка и появление функционального систолического шума.
Проявления острых и тяжёлых анемий всегда более выражены, чем хронических и средней тяжести.
Кроме общих симптомов, непосредственно связанных с гипоксией, у анемий могут быть и другие проявления в зависимости от их этиологии и патогенеза. Например, развитие нарушений чувствительности при B12-дефицитной анемии, желтуха — при гемолитической анемии и пр.
При злокачественной анемии неизбежна ахлоргидрия.
Что такое В12 дефицитная анемия?
Обмен витамина В12 в организме
преимущественно животного происхожденияжелудкав присутствии ионов кальцияявляющейся частью тонкого кишечника
Механизм развития В12 дефицитной анемии
Попавший в клетку кобаламин превращается в одну из двух активных форм:
- Дезоксиаденозилкобаламин (ДА-В12). Участвует в образовании жирных кислот. При их недостатке в организме поражается нервная система.
- Метил-кобаламин (метил-В12). Принимает активное участие в процессе образования компонентов ДНК, а именно в синтезе тимидина – одного из пиримидиновых нуклеозидов. Недостаток витамина В12 в организме приводит к остановке синтеза данного нуклеозида, в результате чего образуется структурно неполноценная молекула ДНК. Она быстро разрушается, что делает невозможным дальнейшее деление и дифференцировку клеток. Кроме того, метил-В12 также необходим для образования миелина, из которого состоят оболочки нервных волокон. При недостатке данного вещества нарушается проведение нервного импульса по нервам, что может проявляться разнообразными неврологическими симптомами.
называемые мегалобластами10 – 20 мкм
К каким докторам следует обращаться если у Вас Железодефицитная анемия:
Гематолог
Терапевт
Семейный доктор
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Железодефицитной анемии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины анемии

В подавляющем большинстве случаев (до 90%) анемия вызывается дефицитом железа. Железо входит в состав гемоглобина и участвует в процессе кроветворения. Железодефицитная анемия возникает при недостаточном употреблении в пищу железосодержащих продуктов (это, прежде всего, мясо и овощи). Анемия может возникнуть и при правильной диете, например, если железо не усваивается организмом из-за существующих проблем с желудочно-кишечным трактом. Развитию анемии также может способствовать потеря крови. При этом кровопотери не обязательно должны быть большими. Частые кровотечения из носа, кровоточивость десен, геморрой, обильные месячные могут вызвать возникновение анемии.
Среди возможных причин анемии – нехватка витамина B 12 или фолиевой кислоты, но такие разновидности заболевания встречаются значительно реже. Также выделяют гемолитическую анемию, характеризующуюся повышенным (более быстрым) разрушением эритроцитов.
Анемия может быть генетически обусловлена, то есть носить наследственный характер.
Симптомы.
Главные симптомы анемии – слабость и бледность. Эти симптомы отражают снижение концентрации гемоглобина, переносящего кислород из легких к периферическим тканям. Недостаточное снабжение кислородом жизненно важных мозговых центров приводит к рефлекторному включению механизмов, направленных на увеличение доставки кислорода клеткам, что, однако, сопровождается одышкой и учащением сердцебиений. Наличие и тяжесть симптомов обычно соответствуют тяжести заболевания, но если концентрация гемоглобина снижается постепенно, организм может переносить даже сильно выраженную анемию.
Ключом к выяснению природы анемии могут служить некоторые другие симптомы. Так, желтуха, вызываемая резко увеличенным распадом гемоглобина, свидетельствует о гемолитическом процессе, а черный цвет кала может быть признаком кровотечения в кишечнике.
Питание при анемии
При малокровии рекомендуется употреблять говяжий язык, мясо нежирных сортов, печень, гречневую и овсяную каши, яйца, красную икру, тушеную в сливках морковь, вареную свёклу, гранаты, белые грибы, абрикосы, персики, гематоген, изюм.
Ограничить рекомендуется напитки, содержащие колу, чай, кофе. Необходимо снизить потребление продуктов, богатых кальцием и углеводами. Из рациона ненадолго желательно убрать кукурузу, рис, отруби, злаковые.
Для того, чтобы железо всасывалось лучше, полезно потреблять мёд, кислые соки и фрукты, богатые витамином С. Усвоению железа способствуют продукты, содержащие кобальт, медь, цинк, марганец.
Будьте здоровы!
Лечение анемии
Схема лечения должна подбираться врачом на основании вида заболевания, степени его выраженности и результатов диагностики. Для каждого типа анемии можно выделить основные направления терапии.
Железодефицитная анемия:
- устранение причины дефицита железа;
- соблюдение диеты с высоким содержанием железа;
- прием препаратов железа;
- переливания эритроцитной массы (при тяжелых формах).
Гемолитическая анемия (вид терапии зависит от причины заболевания):
- прием глюкокортикостероидов при аутоиммунных причинах;
- прием иммунодепрессантов;
- удаление селезенки;
- восполнение недостатка ферментов;
- плазмаферез (удаление из крови плазмы, в которой содержатся токсические элементы);
- переливание донорских эритроцитов;
- трансплантация костного мозга и др.
Пернициозная анемия:
- соблюдение диеты;
- заместительная терапия препаратами B12.
Серповидноклеточная анемия (лечения, которое позволит раз и навсегда избавиться от данного недуга, на сегодняшний день нет, однако пациентам требуется терапия, устраняющая симптомы и помогающая предотвратить образование большого числа серповидных эритроцитов):
- повышение количества гемоглобина и эритроцитов;
- устранение избытка железа в организме;
- правильный образ жизни;
- устранение болевого синдрома;
- профилактика и лечение инфекционных заболеваний.
Что провоцирует / Причины Железодефицитной анемии:
Основной этиопатогенетический фактор развития железодефицитной анемии — дефицит железа. Наиболее частыми причинами возникновения железодефицитных состояний являются:
1. потери железа при хронических кровотечениях (наиболее частая причина, достигающая 80%):
— кровотечения из желудочно-кишечного тракта: язвенная болезнь, эрозивный гастрит, варикозное расширение эзофагеальных вен, дивертикулы толстой кишки, инвазии анкилостомы, опухоли, НЯК, геморрой;
— длительные и обильные менструации, эндометриоз, фибромиома;
— макро- и микрогематурия: хронический гломеруло- и пиелонефрит, мочекаменная болезнь, поликистоз почек, опухоли почек и мочевого пузыря;
— носовые, легочные кровотечения;
— потери крови при гемодиализе;
— неконтролируемое донорство;
2. недостаточное усваивание железа:
— резекция тонкого кишечника;
— хронический энтерит;
— синдром мальабсорбции;
— амилоидоз кишечника;
3. повышенная потребность в железе:
— интенсивный рост;
— беременность;
— период кормления грудью;
— занятия спортом;
4. недостаточное поступление железа с пищей:
— новорожденные;
— маленькие дети;
— вегетарианство.
Рекомендуемая ежедневная норма поступления железа с пищей: для мужчин — 12 мг, для женщин — 15 мг (для беременных — 30 мг).
Причины снижения производства красных кровяных телец
Снижение пролиферации предшественников эритроцитов:
- дефицит железа;
- анемия при хроническом заболевании;
- почечная недостаточность — снижение выработки эритропоэтина;
- заболевание костного мозга: апластическая анемия, инфильтративные нарушения — лейкемия, миелофиброз, рак;
- чистая аплазия эритроцитов.
Нарушение созревания предшественников эритроцитов — повышенный эритропоэтин, гиперплазия костного мозга.
Неэффективный эритропоэз возникает из-за:
- нарушения созревания ядер — мегалобластная анемия;
- нарушения созревания цитоплазмы: дефицит железа, нарушения синтеза глобина — талассемия;
- нарушения метаболизма гема — сидеробластная анемия.
Снижение потребности тканей в кислороде — на практике гипотиреоз.
Лечение Железодефицитной анемии:
Во всех случаях железодефицитной анемии необходимо установить непосредственную причину возникновения данного состояния и по возможности ликвидировать ее (чаще всего устранить источник кровопотери или провести терапию основного заболевания, осложнившегося сидеропенией).
Лечение железодефицитной анемии должно быть патогенетически обоснованным, комплексным и нацеленным не только на ликвидацию анемии как симптома, но и на ликвидацию дефицита железа и восполнение его запасов в организме.
Программа лечения железодефицитной анемии:
— устранение причины железодефицитной анемии;
— лечебное питание;
— ферротерапия;
— профилактика рецидивов.
Больным железодефицитными анемиями рекомендуется разнообразная диета, включающая мясные продукты (телятина, печень) и продукты растительного происхождения (бобы, сою, петрушку, горох, шпинат, сушеные абрикосы, чернослив, гранаты, изюм, рис, гречневую крупу, хлеб). Однако невозможно добиться противоанемического эффекта только диетой. Если даже больной будет питаться высококалорийными продуктами, содержащими животный белок, соли железа, витамины, микроэлементы,- можно достичь всасывания железа не более 3-5 мг в сутки. Необходимо применение препаратов железа. В настоящее время в распоряжении врача имеется большой арсенал лекарственных препаратов железа, характеризующихся различным составом и свойствами, количеством содержащегося в них железа, наличием дополнительных компонентов, влияющих на фармакокинетику препарата, различных лекарственных форм.
Согласно рекомендациям, разработанным ВОЗ, при назначении препаратов железа предпочтение отдают препаратам, содержащим двухвалентное железо. Суточная доза должна достигать у взрослых 2 мг/кг элементарного железа. Общая длительность лечения не менее трех месяцев (иногда до 4-6 месяцев). Идеальный железосодержащий препарат должен обладать минимальным количеством побочных эффектов, иметь простую схему применения, наилучшее соотношение эффективность/цена, оптимальное содержание железа, желательно наличие факторов, усиливающих всасывание и стимулирующих гемопоэз.
Показания к парентеральному введению препаратов железа возникают при непереносимости всех пероральных препаратов, нарушении всасывания (неспецифический язвенный колит, энтерит), язвенной болезни желудка и двенадцатиперстной кишки в период обострения, при тяжелой анемии и жизненной необходимости быстрого восполнения дефицита железа. Об эффективности препаратов железа судят по изменениям лабораторных показателей в динамике. К 5-7 дню лечения увеличивается количество ретикулоцитов в 1,5-2 раза по сравнению с исходными данными. Начиная с 10-го дня терапии повышается содержание гемоглобина.
Учитывая прооксидантное и лизосомотропное действие препаратов железа, их парентарельное введение можно сочетать с внутривенным капельным введением реополиглюкина (400 мл — один раз в неделю), который позволяет защитить клетку и избежать перегрузки макрофагов железом. Учитывая значительные изменения функционального состояния мембраны эритроцита, активацию перекисного окисления липидов и снижение антиоксидантной защиты эритроцитов при железодефицитной анемии, необходимо в схему лечения вводить антиоксиданты, мембраностабилизаторы, цитопротекторы, антигипоксанты, такие как a-токоферол до 100-150 мг в сутки (либо аскорутин, витамин А, витамин С, липостабил, метионин, милдронат и др.), а также сочетать с витаминами В1, В2, В6, В15, липоевой кислотой. В некоторых случаях целесообразно применение церулоплазмина.
Список препаратов, которые применяют при лечении железодефицитной анемии:
— Жектофер (Jectofer);
— Конферон (Conferon);
— Мальтофер (Maltofer);
— Сорбифер дурулес (Sorbifer durules);
— Тардиферон (Tardiferon);
— Ферамид (Ferramidum);
— Ферро-градумет (Ferro-gradumet);
— Ферроплекс (Ferroplex);
— Ферроцерон (Ferroceronum);
— Феррум лек (Ferrum lek).
— Тотема (tothema)