Внутриутробные инфекции
Содержание:
- Диагностика
- Виды внутриутробных инфекций
- Этиология
- Диагностика внутриутробной инфекции
- Понятие и причины внутриутробной инфекции у плода
- Инфекция, распространяющаяся нисходящим путем
- Дополнительная литература
- Дополнительная литература
- Патогенез
- Профилактика
- Внутриутробное инфицирование плода по триместрам развития беременности
- Как заражается эмбрион?
- Эпидемиология
- Лечение
- Терапия внутриутробной инфекции во время беременности
Диагностика
Есть анализ на внутриутробные инфекции при беременности и не специфические методы диагностики (клинический анализ крови в динамике, исследование мочи, показателей гомеостаза, уровня иммуноглобулинов пуповинной крови, анализ спинномозговой жидкости) и инструментальные.
Определить внутриутробную инфекцию при беременности можно различными способами, один из них – инструментальный. К этим методам диагностики относятся – рентгенологические, компьютерные томограммы, окулоскопические, ультразвуковые, ядерно-магнитный резонанс – обращаются в тот момент, когда результаты их можно, безусловно, считать последствием заражения. Каждый ребенок с подозрением на признаки внутриутробной инфекции должен быть неоднократно осмотрен окулистом. Кормление детей проводится только материнским молоком.
Виды внутриутробных инфекций
Какие инфекции опасны при беременности? Самыми серьезными являются:
- герпетическая инфекция;
- токсоплазмоз;
- ВИЧ;
- парвовирус В19;
- краснуха;
- ветрянка;
- гепатит В;
- листериоз;
- сифилис.
Рассмотрим самые распространенные и опасные инфекции детальнее.
Вирус простого герпеса (ВПГ)
ВПГ может привести к врожденной герпетической инфекции. Даст о себе знать которая уже на первом месяце жизни. Болеют малыши, мамы которых инфицировались первоначально именно во время вынашивания. Риски уменьшаются, если женщина заболела намного раньше. Заразиться малыш может как через плаценту, так и во время родов.
Данная инфекция приводит к:
- замершей беременности;
- выкидышу;
- желтухе;
- пневмонии;
- воспалению глаз;
- высыпаниям;
- поражениям мозговых оболочек, ЦНС и др.
Ребенок может погибнуть и после рождения через 5-7 дней. Может развиться тяжелой степени менингит или энцефалит. Часто дети становятся инвалидами на всю жизнь. Отсюда же дети с ДЦП, олигофренией и пр.
Краснуха
Еще один коварный вирус, из-за которого дети рождаются с серьезными аномалиями. Если женщина заразилась краснухой в первые 4 месяца, то 85% из 100%, что болезнь повлияет на плод. Ребенок может родиться с заболеванием в виде:
- порока сердца;
- катаракты;
- воспаления мозга;
- микроцефалии;
- воспаления легких.
Нередко имеет место глухота и проблемы с кожей.
Иногда беременность срывается.
Парвовирус В19
Инфекционная эритема особо опасна с 12-ой по 28-ую неделю. Малыш может умереть внутриутробно, о чем уже будет понятно позже. Иногда происходит просто выкидыш.
Если ребенок выживет, то у него может наблюдаться:
- малокровие;
- отечность;
- воспаление мозговых оболочек;
- поражение сердечной мышцы;
- желтуха.
При наличии повышенной температуры, высыпаний и болезненности в суставах, стоит обратиться в больницу, так как это может говорить о парвовирусной инфекции.
Ветряная оспа
К порокам приводит инфицирование женщины в первом триместре. Может иметь место недоразвитие мозга и глаз, воспаление легких, деформация рук и ног. Если женщина заболела перед родоразрешением, ребенок цепляет инфекцию и тяжело ее переносит. Часто умирает в первые дни жизни.
Гепатит В
Передается обычно половым путем, к малышу попадает через плацентарный барьер, не зависимо от срока.
Если это произошло, то ребенок может пострадать от:
- гепатита;
- рака печени;
- гипоксии.
Малыши рождаются недоношенными, могут стать носителями гепатита В. Часто диагностируют торможение в развитии. В крайних случаях малыш умирает внутриутробно. В начале срока происходят выкидыши.
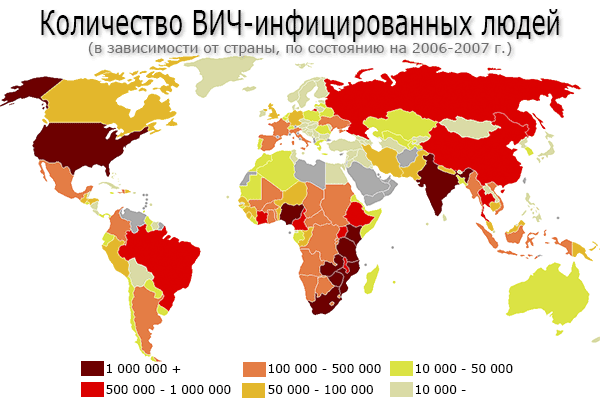
Вирус иммунодефицита человека (ВИЧ)
ВИЧ передается малышам внутриутробно или при родах. Дети с иммунодефицитом редко доживают до 3-летнего возраста. Их организм атакуют оппортунистические инфекции.
Шанс выжить таким детям все же есть. Для этого показано постоянное лечение, как матери во время беременности, так и ребенка после рождения и в дальнейшей жизни.
Листериоз
Возбудитель этой инфекции способен проникнуть к плоду через плаценту. В женский организм попадает после употребления плохого сыра, мяса или овощей. Иногда появляется тошнота, понос, слабость и повышенная температура. Бывает течение бессимптомно.
У детей потом обнаруживается:
- воспаление головного мозга;
- сепсисы;
- апатия;
- нарушения целостности кожных покровов с гнойным содержимым.
Не исключен выкидыш и мертворождение.
Сифилис
Всегда сифилис передается ребенку, если его не начать лечить сразу же. У выживших 3 детей из 10 будет присутствовать врожденное заболевание.
Симптомы возникают сразу после заражения — это шанкр, увеличение лимфатических узлов, повышенная температура. Спустя время все уходит и наступает скрытый период
Важно выявить патологию на первых порах, ведь после ярких симптомов нет. Но опасность для малыша остается
Кроме приобретенного сифилиса ребенок может иметь:
- желтуху;
- проблемы со слухом;
- торможение в развитии;
- нарушения целостности кожных покровов;
- высыпания, папилломы;
- проблемы с глазами, зубами, конечностями.
Родоразрешение может начаться раньше времени, иногда ребенок появляется на свет мертвым.
Токсоплазмоз
Переносчики инфекции — животные. Если беременная ухаживает за котом (меняет ему туалет), то она в зоне риска. Это стоит исключить в таком периоде. Также нелишним будет отказаться от плохо прожаренного мяса, шашлыка и овощей, ведь в этих продуктах могут быть возбудители инфекции.
Стоит отметить. Что именно первичное заражение во время беременности грозит внутриутробным инфицированием. Если это произошло ранее, то опасность сводится на нет.
Если паразит проник через плацентарный барьер к плоду, то ему могут грозить:
- менингит;
- энцефалит;
- проблемы с печенью;
- заболевания глаз;
- микроцефалия;
- торможение в развитии
Этиология
Инфекционный процесс у плода могут вызывать самые разнообразные возбудители. Согласно этому принципу можно выделить несколько групп.
- Группа ВУИ, вызываемая вирусами: краснуха, ЦМВ, герпесвирусы, вирусный гепатит и др.
- Заболевания, вызываемые бактериями: сифилис, листериоз, туберкулёз, ЗППП
- Паразитарные инфекции: токсоплазмоз
- Грибковые инфекции, в том числе ятрогенного генеза
- Микст-инфекции (сочетанные).
Примечательно, что инфицирование этими же инфекциями в постнеонатальный период протекает в большинстве случаев бессимптомно или в виде лёгкого инфекционного процесса. Для плода особенно опасны возбудители инфекционных заболеваний, с которыми мать впервые встретилась во время беременности, так как в этот период первичный иммунный ответ снижен, тогда как вторичный — нормален.
Источник инфекции
Источником инфекции является мать. Но так же есть и ятрогенные причины инфицирования во время медицинских манипуляций.
Пути проникновения инфекции
- Трансплацентарный (гематогенный) путь — от матери к плоду через плаценту. Чаще передаются вирусные ВУИ, так как вирус легко проникает через гемато-плацентарный барьер (как и токсоплазма).
- Восходящий — когда инфекция из половых путей попадает в полость матки и затем может инфицировать плод. Чаще это бактериальные инфекции, ЗППП, хламидиоз, грибы, микоплазмы, энтерококки.
- Нисходящий путь — из маточных труб в полость матки
- Контактный (интранатальный) путь — заражение во время прохождения через родовые пути.
Исход инфицирования плода
- Инфекционное заболевание,
- Санация возбудителя с приобретением иммунитета,
- Носительство инфекционного агента с возможностью развития заболевания в будущем. Таким образом, наличие инфекции у матери, инфекционного поражения последа и инфицирование не означают 100 % развитие ВУИ у плода и новорождённого
Диагностика внутриутробной инфекции
Для раннего выявления внутриутробного инфицирования плода беременных направляют на анализы, которые помогут выявить наличие инфекции в организме и понять, какими методами против нее бороться. Перечень диагностических процедур:
- исследование мазка;
- бакпосев микрофлоры влагалища;
- ПЦР-обследование;
- анализ на TORCH-комплекс.
Женщинам, которые находятся в группе риска по нескольким показателям или являются носителями инфекционного заболевания, дополнительно назначают следующие инвазивные диагностические процедуры:
- аспирация ворсин хориона;
- исследование амниотических вод;
- анализ пуповинной крови.
Косвенным методом обнаружения данной проблемы является ультразвуковое обследование. С помощью УЗИ можно обнаружить:
- отеки плода;
- раннее старение плаценты;
- наличие взвеси в околоплодной жидкости;
- пороки развития внутренних органов.
Понятие и причины внутриутробной инфекции у плода
Внутриутробная инфекция – это патологические процессы, вызванные микроорганизмами или вирусами, которые поражают плод в период эмбриогенеза. Существует два способа заражения: антенатальный, при котором происходит проникновение возбудителя из организма матери, и ятрогенный, при котором инфекция проникает извне в результате врачебного вмешательства.
Антенатальное инфицирование (передача от матери плоду)
При антенатальном инфицировании происходит передача возбудителя от матери плоду. Если женщина больна или является носителем вируса, то с большой вероятностью он передастся плоду. Бывает несколько механизмов передачи болезни от беременной ребенку:
Трансплацентарный – возбудители болезни попадают в организм ребенка через кровь матери, проникая сквозь гемоплацентарный барьер. Таким путем обычно передаются вирусные заболевания и внутриклеточные микроорганизмы, например токсоплазма.
Восходящий – заражение происходит через половые пути. Таким образом распространяются ИППП, хламидии. Внутриамниотическая передача микроорганизмов происходит через амниотические воды.
Нисходящий – вредоносные микроорганизмы попадают в тело плода из очагов воспаления внутренних половых органов
Именно поэтому важно заранее вылечить аднексит или оофорит.
Контактный – младенец заражается во время родов, проходя родовые пути. Чаще всего так происходит передача кандидоза.

Ятрогенное инфицирование (в результате врачебных манипуляций)
Гораздо реже происходит инфицирование плода во время медицинских манипуляций. Такой путь проникновения инфекции называется ятрогенным. Причиной занесения обычно становится непрофессионализм врача, неправильное проведения диагностической или лечебной процедуры, использование нестерильного оборудования. Занести вирус или болезнетворные бактерии можно во время инвазивных вмешательств:
- амниоцентез;
- кордоцентез;
- биопсия ворсин хориона.
Инфекция, распространяющаяся нисходящим путем
Внутриутробная инфекция, распространяющаяся нисходящим путем, встречается гораздо реже. Как правило, её источник хронические воспалительные процессы в малом тазу и брюшной полости. Хроническое воспаление в полости матки и придатках не только препятствует наступлению беременности, но может быть источником заражения для плода в последующем.
Поэтому «нехороший» мазок из влагалища или простуда не являются поводом для паники, но требуют своевременного лечения под контролем врача. Во время беременности возможно назначение антибактериальных препаратов с целью устранения инфекционных агентов (во II и III триместрах). Это снижает риск возникновения внутриутробной инфекции и инфицирования ребенка в родах.
01.09.2010
для беременных, медицинские обследования, симптомы и болезни Другие статьи автора
Дополнительная литература
- Дегтярев Д. Н., Дегтярева М. В., Ковтун И. Ю., Шаламова Л. В. Принципы диагностики внутриутробных инфекций у новорождённых и тактика ведения детей группы риска. — М.: Перинатология сегодня, 1997. — Т. 3. — С. 18—24.
- Володина Н. Н., Дегтярева Д. Н. Диагностика и лечение внутриутробных инфекций. — М.: Метод. рек. для врачей неонатологов, 1999.
- Чебуркин А. В., Чебуркин А. А. Перинатальная инфекция. — М., 1999.
- Н. Н. Володин. Актуальные проблемы неонатологии. — М.: ГЭОТАР-МЕД, 2004. — 448 с с.
- А. Я. Сенчук, З. М. Дубоссарская. Перинатальные инфекции: практич. пособие. — М.: МИА, 2004. — 448 с с.
Дополнительная литература
- Дегтярев Д. Н., Дегтярева М. В., Ковтун И. Ю., Шаламова Л. В. Принципы диагностики внутриутробных инфекций у новорождённых и тактика ведения детей группы риска. — М.: Перинатология сегодня, 1997. — Т. 3. — С. 18—24.
- Володина Н. Н., Дегтярева Д. Н. Диагностика и лечение внутриутробных инфекций. — М.: Метод. рек. для врачей неонатологов, 1999.
- Чебуркин А. В., Чебуркин А. А. Перинатальная инфекция. — М., 1999.
- Н. Н. Володин. Актуальные проблемы неонатологии. — М.: ГЭОТАР-МЕД, 2004. — 448 с с.
- А. Я. Сенчук, З. М. Дубоссарская. Перинатальные инфекции: практич. пособие. — М.: МИА, 2004. — 448 с с.
Патогенез
В патогенезе внутриутробного инфицирования плода существенная роль отводится непосредственному взаимодействию возбудителя и эмбриона (плода). Спектр повреждений, обнаруживаемых при ВУИ, весьма широк, поскольку характер дефектов зависит от многих факторов:
1) особенностей морфогенеза и типичных ответных реакций эмбриона и плода;
2) продолжительности действия повреждающего фактора;
3) специфического воздействия возбудителя.
Повреждающее действие инфекционного агента может реализоваться через развитие деструктивного воспалительного процесса в различных органах с формированием структурного или функционального дефекта и через прямое тератогенное действие с образованием стойких структурных изменений в виде пороков развития. Вирусные агенты же вызывают летальные нарушения или дефекты развития за счет подавления митотического деления клеток или при прямом цитотоксическом воздействии. Репарационные процессы, ведущие к кальцификации, сами по себе нарушают процесс гистогенеза. Результатом повреждающего действия вируса могут стать хромосомные аномалии, клеточные некрозы и всевозможные иммунологические реакции с образованием комплексов антиген—антитело.
Типичным проявлением внутриутробного инфицирования является невынашивание беременности. Причем в 70% наблюдений самопроизвольное прерывание беременности в поздние сроки и преждевременные роды начинаются с преждевременного разрыва плодных оболочек и только в 30% — с повышения сократительной активности матки. У 50% женщин с преждевременными родами выявляется хориоамнионит и колонизация влагалища условно-патогенными бактериями.
Профилактика
Меры предосторожности стоит соблюдать уже на этапе планирования ребенка. Рекомендуется:
- отказ от случайных половых связей;
- своевременное лечение заболеваний репродуктивных органов;
- поддержание иммунитета;
- обследование на ключевые инфекции до зачатия ребенка;
- вакцинация от опасных заболеваний (краснуха, гепатит B, грипп);
- отказ от проведения абортов.
Во время беременности всем женщинам рекомендуется пройти полное обследование на возможные внутриутробные инфекции и не пропускать сроки скрининговых УЗИ. Такой подход позволяет вовремя выявить патологию и снизить риск осложнений.
Екатерина Сибилева
Меня зовут Екатерина, и я врач акушер-гинеколог. Я умею не только лечить людей, но и писать об этом. Образование: ЮУГМУ, педиатрический факультет, специализация на кафедре акушерства и гинекологии.
- Гипотрофия плода
- Эндометрит и беременность
- Энтеровирусная инфекция при беременности
- Скарлатина при беременности
- Токсоплазмоз при беременности
- Амоксиклав при беременности
Внутриутробное инфицирование плода по триместрам развития беременности
Проблема ВУИ является одной из ведущих в акушерской практике в связи с высоким уровнем инфицирования беременных, рожениц и родильниц, опасностью нарушения развития плода и рождения больного ребенка. Наличие инфекции у матери служит фактором риска неблагоприятного исхода беременности и родов, но это не всегда означает инфицирование плода. При наличии инфекции у матери плод инфицируется сравнительно редко -от 1-2 до 10-12%. У 65-82% беременных женщин при исследовании материала мочеполовых путей выявляется разнообразная патологическая микрофлора (чаще инфекции, передающиеся половым путем), нередко без каких-либо признаков воспаления. Всегда ли нужно лечить выявленную урогенитальную инфекцию, особенно в I триместре беременности? От чего зависит проникновение инфекции к плоду и в какие сроки беременности это наиболее вероятно? Каковы результаты терапии в различные триместры беременности?
Возрастание значимости внутриутробных инфекций в перинатологии связано с появлением более информативных методов диагностики и расширением спектра изучаемых возбудителей. С другой стороны, истинное увеличение частоты этой патологии может быть обусловлено возрастанием инфицированности женщин репродуктивного возраста.
Внутриматочная инфекция является причиной широкого спектра антенатальной патологии: инфекционных заболеваний плода, фетоплацентарной недостаточности, мертворождений, невынашивания, задержки роста плода и аномалий его развития.
Наряду с острым течением инфекции у плода и новорожденного может наблюдаться длительная персистенция возбудителя с формированием латентного, медленнотекущего хронического инфекционного процесса. Инфекционная патология плода часто скрывается за такими диагнозами, как внутриутробная гипоксия, асфиксия, внутричерепная травма новорожденного.
Согласно современным исследованиям, инфекционные заболевания выявляют у 50-60% госпитализированных доношенных и у 70% недоношенных детей. По результатам вскрытий новорожденных, у 37,5% инфекционная патология явилась основной причиной смерти, сопутствовала или осложняла течение основного заболевания.
При многолетнем изучении внутриутробных инфекций выявлено особое своеобразие этой патологии. К сожалению, до настоящего времени мы не имеем достоверных представлений об истинной распространенности перинатальных инфекций, равно как и о вероятности заражения и заболевания плода от инфицированной матери.
Заключения о частоте той или иной инфекционной перинатальной патологии выносят ретроспективно, на основании материалов о выявлении больных детей. Тотального скрининга на перинатально значимые инфекции нет ни в одной стране мира. В результате не учитываются случаи, когда у инфицированных матерей родились здоровые дети. Искажению показателей инфицированности, заболеваемости, риска вертикальной передачи возбудителей способствует и отсутствие микробиологического мониторинга всех плодов при прерванной беременности, обязательного микробиологического изучения тканей мертворожденных детей, плацент во всех случаях преждевременных, осложненных родов, завершившихся рождением больного, слабого или маловесного ребенка.
Многие инфекционно-воспалительные заболевания во время беременности имеют общие черты.
Под внутриутробным инфицированием понимают процесс внутриутробного проникновения микроорганизмов к плоду, при котором отсутствуют признаки инфекционной болезни плода. Диагноз внутриутробного инфицирования у новорожденного устанавливают на основании выделения возбудителя из клеток крови, спинномозговой жидкости и других источников, выявления антител IgM и низкоактивных антител IgG на патоген в пуповинной крови.
Внутриутробное инфицирование не означает неизбежного развития инфекционного заболевания. Для выявления ВУИ необходимо наличие данных лабораторного исследования в сочетании с клинической картиной инфекционного заболевания.
Под внутриутробной инфекцией подразумевают процесс распространения инфекционных агентов в организме плода и вызванные ими морфофункциональные нарушения различных органов и систем, характерные для инфекционной болезни, возникшей анте- или интранатально и выявляемой пренатально или после рождения.
Возможный спектр возбудителей внутриутробной инфекции весьма разнообразен и широк. Это бактерии, грибы, простейшие, микоплазмы, хламидии, вирусы. Чаще всего наблюдается сочетание возбудителей — бактериально-вирусная смешанная инфекция.
Принимая во внимание, что источником инфекции для плода всегда является его мать, особое значение приобретают следующие факторы риска внутриутробных инфекций:
Как заражается эмбрион?
ВУИ развивается тремя путями:
- гематогенным или трансплацентарным, как например, вирусы, листериоз, токсоплазмоз, сифилис (заражение в первом триместре приводит к уродствам малыша и порокам развития; при заражении эмбриона в последние 3 месяца гестации новорожденный появляется на свет с симптоматикой острой формы заболевания)
- восходящим (так могут передаваться герпетическая инфекция, хламидиоз, микоплазмоз; ребенок заражается через половые пути женщины, в основном это происходит при родах. Если инфекция попала в околоплодные воды, у ребенка будет поражен ЖКТ, дыхательный пути, кожа)
- нисходящим (инфекция попадает к эмбриону через маточные трубы, что бывает, если у матери развивается оофорит, аднексит)
Эпидемиология
Истинная частота врождённых инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространённость данной патологии в человеческой популяции может достигать 10 %.
Внутриутробным инфекциям присущи те же закономерности, что и инфекционным заболеваниям в целом.
Имеют ведущее место в структуре младенческой смертности.
TORCH
В 1971 году ВОЗ выделил понятие TORCH — синдром. Это аббревиатура наиболее часто встречающихся внутриутробных инфекций
- Т — токсоплазмоз,
- О — другие, в которые входит микоплазма, сифилис, гепатиты, стрептококки, кандида и прочие вирусные и бактериальные инфекции,
- R — краснуха (rubella),
- C — цитомегаловирус,
- H — герпес
Если нет четкого этиологического диагноза, говорят о TORCH-синдроме.
Лечение
Лечение внутриутробных инфекций представляет собой комплекс разнонаправленных терапий, которые в совокупности помогают справиться с болезнью. Основные типы лечения направлены на избавление организма от возбудителей, восстановления полного спектра функционирования иммунной системы, восстановление организма после заболевания.
Для укрепления иммунитета назначают иммуномодуляторы и иммуноглобулины. Бороться с вирусами и бактериями помогают большинство антибиотиков, предназначенных для новорожденных и беременных. Восстановление организма состоит в избавлении от остаточных симптомов внутриутробных инфекций.
Терапия внутриутробной инфекции во время беременности
ОРВИ
При выявлении в анамнезе данной беременности эпизода перенесенной острой респираторной вирусной инфекции у женщины, которая не получала лечение, обязательным является назначение противовирусных препаратов.
Спектр данных лекарственных средств резко ограничен в период вынашивания ребенка. В основном разрешены препараты, основанные на растительных компонентах.
К таким относятся:
- протефлазид;
- иммунофлазид;
- инфлюцид;
- энгистол;
- афлубин.
При присоединении бронхита, а тем более пневмонии необходимо добавить в терапию антибактериальные препараты.
ТОRCH-инфекции и их терапия
Даже при выявлении в анализе на torch-инфекции обострения герпетической инфекции системные противогерпетические препараты типа Ацикловира к применению у беременных женщин запрещены.
Цитомегаловирусная инфекция, выявленная во время беременности, также не подлежит какому либо специфическому лечению кроме разрешенных противовирусных препаратов.
Выбираются гомеопатические противовирусные средства, которые помогут организму беременной бороться с возбудителями. Также в момент манифестации патологического процесса возможно использование иммуномодуляторов в виде интерферонов человеческих, гриппферона.
Краснуха во время беременности в сроке до 16 недель является показанием для прерывания беременности.
При выявлении острого токсоплазмоза либо «виража» назначаются препараты группы макролидов типа эритромицина, ровамицина.
Для выявления возбудителей внутриутробной инфекции используются такие методики как ПЦР-исследование влагалищного отделяемого, также отделяемого уретры, бак.посев мочи бак.посев из зева.
Также часто причиной внутриутробной инфекции может служить бессимптомная бактериурия — содержание патогенных бактерий в моче. В последующем такая флора может стать причиной развития гестационного пиелонефрита. Назначение антибактериальных препаратов в таком случае ведется в соответствии с результатами чувствительности к антибиотикам. Также рекомендовано назначение уросептиков, дренажных упражнений.
При манифестации сифилиса во время беременности необходима консультация дерматовенеролога с назначением специальных схем применения бензилпенициллина. За беременность таких курсов должно быть два. Вместе с антибактериальными лекарственными средствами обязательным является назначение пробиотиков, а также сорбентов.
При выявлении хламидиоза назначаются препараты группы макролидов – вильпрафен, джозамицин, ровамицин либо эритромицин.
При идентификация золотистого стрептококка обоснованным является терапия антибиотиками группы пенициллинов (амоксициллин, амоксиклав, флемоксин).
Терапия ВУИ у новорожденных

Лечение внутриутробной инфекции у новорожденных осуществляется на основе верификации возбудителя и назначения этиотропной терапии.
В случаи вирусного поражения назначаются противовирусные препараты, бактериальные возбудители элиминируются антибактериальными препаратами в зависимости от чувствительности.
Довольно редко, но встречаются случаи грибковых инфекций новорожденного, которые должны получать патогенетическую противогрибковую терапию.
Стоит сказать, что лечение внутриутробной инфекции намного эффективнее и безопаснее проводить во время беременности. Вопреки общественному мнению об опасности антибактериальной терапии в период вынашивания ребенка, можно, а главное нужно пройти курс лечения для того, чтобы обезопасить своего кроху от последствий. Так как отсутствие терапии во время внутриутробного развития приводит к тяжелым бактериальным осложнениям для новорожденных в виде пневмоний, колитов, которые довольно тяжело поддаются лечению в постнатальном периоде. Также не исключена возможность возникновения септических состояний, которые могут угрожать жизни новорожденного.
Грамотная диагностика и своевременное лечение помогут сохранить здоровье вашего ребенка.