Панкреатит: симптомы и лечение у взрослых
Содержание:
- Симптомы острого панкреатита
- Методы и правила лечения болезни, недуга
- Признаки хронического панкреатита
- Народные методы лечения заболеваний поджелудочной железы
- Что такое панкреатит у детей
- Суть панкреатита как заболевания
- Каковы причины панкреатита?
- Основные симптомы реактивного панкреатита у ребенка
- Симптомы панкреатита
- Как проявляется?
Симптомы острого панкреатита
Поджелудочная железа — не очень крупный орган, однако, она выполняет важнейший функции в организме человека, самые главные из которых — секреция пищевых ферментов для нормального пищеварения и выработка инсулина, дефицит которого приводит к такому серьезному заболеванию как сахарный диабет. Что происходит при воспалении железы? В период острого панкреатита, симптомы развиваются как при сильном отравлении.
Ферменты, вырабатываемые поджелудочной железой, задерживаются в ней или ее протоках, и начинают разрушать саму железу, а попадая в кровь вызывают симптомы общей интоксикации:
- Боль. Это самый выраженный симптом, боль при панкреатите обычно очень интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. При несвоевременном оказании медицинской помощи и снятию боли у пациента может произойти болевой шок. Локализуется боль под ложечкой, подреберье либо справа, либо слева, в зависимости от места поражения железы, в случае, когда воспаляется весь орган, то боль носит опоясывающий характер.
- Высокая температура, низкое или наоборот высокое давление. При стремительном развитии воспалительного процесса, самочувствие пациента быстро ухудшается, может подняться температура до высоких цифр, а также снизиться или подняться артериальное давление.
- Цвет лица. При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
- Икота, тошнота. Также панкреатиту свойственны такие симптомы, как сухость во рту, икота, отрыжка и тошнота.
- Рвота. Приступы рвоты с желчью не приносят больному облегчения. Поэтому при начале острого периода ни о каком приеме пищи речи не идет, голодание в случае острого панкреатита является главным условием успешного дальнейшего лечения.
- Диарея или запор. Стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Рвота может быть и съеденной пищей (когда рвет желудочным содержимым в начале приступа), затем появляется желчь из 12 перстной кишки. Однако, бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
- Одышка. Одышка обусловлена также потерей электролитов при рвоте. Больного беспокоит постоянная одышка, липкий пот, появляется обильный желтый налет на языке.
- Вздутие живота. Желудок и кишечник во время приступа не сокращаются, поэтому при осмотре врач определяет сильное вздутие живота, при пальпации не определяется напряжение мышц живота.
- Синюшность кожи. Вокруг пупка или на пояснице могут появится синюшные пятна, придающие кожным покровам мраморный оттенок, в области паха цвет кожи может приобретать сине-зеленый оттенок. Это объясняется тем, что из воспаленной железы кровь может проникать под кожу живота.
- Желтушность склер, кожи. При склерозирующей форме панкреатита может возникнуть механическая желтуха, которая появляется вследствие сдавливания части общего желчного протока уплотненной тканью железы.
- При таких симптомах панкреатита у человека с каждой минутой состояние ухудшается, медлить в таки случаях нельзя и следует как можно скорее вызвать «скорую помощь».
Методы и правила лечения болезни, недуга
Любая терапия начинается с выяснения причин заболевания. Иногда достаточно устранить провоцирующий фактор и панкреатит отступит. Отдельно следует затронуть врожденные аномалии — здесь необходим врачебный контроль за ребенком на протяжении многих лет.
Одной из главных причин прогрессирования воспалительных процессов в поджелудочной у подростков является нарушение питания — панкреатит школьника. Главным в лечении такой патологии будет строгая диета.
Питание при панкреатите у детей
Диета — обязательная составляющая терапии. Надо знать, чем необходимо кормить, и какие продукты покупать. Она поможет устранить проблемы во всех органах брюшной полости и поджелудочной железы в том числе.

Основные правила питания:
- дробный прием пище – 5-7 раз в день малыми порциями;
- отказ от вредной пищи: фастфуд, шипучие напитки, жирное, жареное, соленое, острое, консерванты;
- сбалансированное питание, в которое входят различные крупы, макаронные изделия, кисломолочная продукция, постное мясо и рыба, овощи и фрукты;
- преобладание вареной и приготовленной на пару пищи;
- употребление не горячей, а только теплой пищи;
- свежие продукты для приготовления пищи.
Медикаментозное лечение
Диета поможет снизить нагрузку на органы пищеварения. Помимо этого, врач назначает ферментные препараты, которые улучшают процесс переваривания:
- «Креон».
- «Фестал».
- «Мезим форте».
Данные средства принимаются во время еды. Детям также могут быть назначены препараты, содержащие бифидобактерии, например, «Бифацил».
Для облегчения состояния больного назначают:
- Пирензепин, Фамотидин.
- Панкреатин.
- Но-шпа, Мебеверин, детский Парацетамол.
В более тяжелых случаях назначают антибиотики; антигистаминные средства; препараты, способствующие улучшению микроциркуляции крови; ингибиторы протеаз.
Важно!
Лечение сводится к соблюдению несложных мероприятий, главное, чтобы ребенок понял важность этих действий — это принесет ему пользу не только сейчас, но и позволит жить полноценно в будущем
Что делать с совсем маленькими детьми
Если заболевание диагностировано у совсем маленького пациента, правила питания будут следующими:
- преобладание белковой пищи;
- приготовление любых каш на воде;
- овощи и фрукты следует подвергать термической обработке.
Иногда необходимо операционное вмешательство, например, в случае, когда имеют место врожденные аномалии в поджелудочной железе. Решение об операции принимается после всестороннего обследования и только при отсутствии результатов от консервативной терапии.
Лечение панкреатита у детей часто производится в условиях стационара. Только здесь врачи смогут не только лечить малыша, но и контролировать его питание, наблюдая динамику терапии.
Народные способы лечения
Одним из эффективных методов лечения панкреатита испокон веков считается картофельный сок. Необходимо 2–3 картофелины перетереть через терку вместе с кожурой и отжать сок. Способ применения — по 50 мл 2 раза в день. Курс лечения — 2 недели. Затем недельный перерыв и повтор курса. Отличным дополнением к кефиру является обезжиренный кефир, который употребляют через 5–10 минут после приема основного средства.
Важно!
От многих заболеваний может уберечь обычный мед. Если у ребенка нет индивидуальной непереносимости к данному продукту или сахарного диабета, хорошей привычкой будет съедать 1 ч. л. меда с утра, разведенную в молоке или воде.
Необходимо взять в равных пропорциях зверобой, пустырник, соцветия бессмертника. 2 ст.л. сбора кипятить 10–15 мин в 1 л воды, дать отвару настояться в течение 2 часов, процедить. Курс приема – 50 дней, перед едой по полстакана.
Сложный, но очень эффективный сбор. Следует взять в равных пропорциях сухой корень лопуха, кору крушины, подорожник, листья черники, укропные и льняные семена. Добавить корень одуванчика, спорыш и шалфей. Способ приготовления идентичен предыдущему средству — на 1 л воды 2 ст.л. сбора, кипятить 10–15 мин. Курс приема 14–20 дней по полстакана после еды.
Важно!
Любые методы лечения пациентов совсем маленького возраста должны быть согласованы с врачом, в противном случае самолечение может привести к необратимым последствиям.
Признаки хронического панкреатита
Проявление хронического панкреатита у взрослых, как и любого другого заболевания подобного плана, протекает с чередованием состояний покоя и обострения. Как правило, симптомы хронического воспаления поджелудочной у пациентов даже в период ремиссии выражены. Речь идет о тех или иных нарушениях пищеварительного процесса.
- В первую очередь, отмечаются проблемы со стулом. На смену затяжным запорам приходит диарея и наоборот.
- Для периода обострения характерно появление болей, причем, болевые ощущения усиливаются сразу же после приема пищи, особенно, если съесть что-то жареное, соленое, острое.
- Для некоторых случаев характерно появление синдрома Тужилина, который проявляется на коже спины, груди и живота в виде сыпи (округлые пятнышки красноватого цвета). Постепенное затухание воспалительного процесса влечет за собой поблеклость, а затем и полное исчезновение этих образований.
Народные методы лечения заболеваний поджелудочной железы
Это народное средство обещает избавление от панкреатита:
- Зелень петрушки – 300 г;
- Чеснок – 300 г;
- Неочищенный лимон – 1 шт.
Измельчить в мясорубке и настаивать в течение недели в холодильнике. Принимайте эту смесь перед едой по половине столовой ложки.
Очень простой рецепт поможет восстановить функциональность поджелудочной железы и будет эффективным профилактическим средством. Нужно залить зелень или семена укропа кипятком, через час профильтровать и принимать понемногу в течение дня.
Гулявник. Эта трава может считаться незаменимым средством при болезнях поджелудочной железы. Если панкреатит сопровождается расстройством желудка, нужно запарить ее кипятком и принимать по нескольку глотков.
При интенсивных приступах боли гулявник поможет облегчить состояние. Принимают такой же настой каждый час небольшими порциями. В этом случае гулявник станет «скорой помощью».
В профилактических целях, чтобы избегать обострений болезни и не допускать ее развития, очень хороши молодые листья гулявника – в сыром виде и в вареном, если добавлять эту зелень в супы.
Бессмертник. Обладает противовоспалительными, желчегонными, спазмолитическими, ранозаживляющими и антибактериальными свойствами.
В результате регулярного приема бессмертника значительно улучшается состав желчи, нормализуются показатели холестерина и билирубина. Эти свойства делают бессмертник эффективным средством при болезнях печени, холецистите, гепатите.
Существуют аптечные препараты из бессмертника, но вполне возможно приготовить лекарство и в домашних условиях. Несколько ложек сухих цветков бессмертника нужно залить кипящей водой и подогревать на водяной бане полчаса. Затем охладить и пить перед каждым приемом пищи небольшими порциями. Курс продолжать не менее двух недель, потом нужно прерваться на неделю.
С осторожностью необходимо применять бессмертник при повышенной кислотности желудка. Неумеренное употребление препаратов бессмертника может привести к застою желчи в печени
Золотой ус. Высокоэффективное средство при болезнях поджелудочной железы. Два листка растения измельчить и залить тремя-четырьмя стаканами кипящей воды и варить на тихом огне 15 минут.
Настаивать 12 часов в тепле. Когда отвар готов, он прекрасно сохраняет целебные свойства при обычной комнатной температуре, не закисая
При приеме золотого уса нужно соблюдать осторожность, не допуская передозировки. Обычная доза 50 мл за полчаса перед едой
Цикорий.При хроническом панкреатите рекомендуется постоянно употреблять напиток из цикория. Лучше приготовить его самостоятельно, что совсем несложно. Растение – корни, листья и стебли – измельчить, высушить и употреблять ежедневно.
Чайную ложку цикория залейте кипятком (200 мг), оставьте ненадолго и прокипятите на небольшом огне минут 10. Полученный отвар разделите на 4 порции и принимайте перед едой.
Цикорий в сочетании с коровяком и желтым бессмертником помогает значительно облегчить состояние больного, а во многих случаях излечивает панкреатит. Сбор этих трав в равных частях (столовая ложка) нужно настоять на водке (500 мл) в течение трех дней.
Принимать настой следует по 10 капель, растворив их в половине стакана воды, каждый раз, когда собираетесь принимать пищу, но не чаще четырех раз в сутки. Есть свидетельства, что после регулярного приема этого несложного лекарства проблемы с поджелудочной железой больше не беспокоят.
При всей эффективности приведенных рецептов, главным в восстановлении работы поджелудочной железы остается правильный режим питания, рацион, отказ от алкоголя и курения.
Эволюционным процессом определен оптимальный для системы пищеварения режим приема пиши, благоприятный и для поджелудочной железы: 4-5 раз в день приблизительно равными по объему частями. Рацион не должен содержать избытка животных жиров, перегружающих поджелудочную железу. Пищу следует разнообразить и, как минимум, 2 раза в день есть теплые блюда.
Не курите и не злоупотребляйте спиртным. Курение и алкоголь убивают клетки поджелудочной железы, которая, к сожалению, не регенерирует, как печень.
Что такое панкреатит у детей
Воспалительный процесс, который поражает ткани и протоки поджелудочной железы — это панкреатопатия у детей. Данное явление вызвано патологической активностью органа при дефиците выработки панкреатических ферментов. Когда болезнь протекает длительное время, то развивается дистрофия железы (медики условно разделяют ее на голову с отростком, хвост и тело).
В некоторых отдельных случаях панкреатит не имеет симптомов или провоцирует слабовыраженные клинические признаки. Это зависит от тяжести и формы воспалительного процесса. Диагностика патологии проводится в несколько этапов, лечебные мероприятия включают соблюдение диеты, прием медикаментов и оперативное вмешательство (если возникает необходимость).
Перед началом лечения нужно выяснить, что послужило развитию воспалительного процесса. Панкреатит у ребенка вызывают следующие факторы:
- длительные перерывы между приемами пищи;
- травмы спины, живота, чрезмерные физические нагрузки;
- недостаточность лактозы у новорожденного или грудничка;
- дискинезия;
- врожденные патологии развития системы пищеварения;
- пищевое отравление;
- использование лекарственных препаратов (метронидазол, фуросемид, антибактериальные средства);
- неправильное питание, употребление вредных продуктов (газировка, чипсы, жирное, жареное, копченое);
- муковисцидоз;
- болезни пищеварительной системы (например, аскаридоз, гастродуоденит).
Классификация панкреатита у ребенка выполняется по разнообразным критериям. По характеру протекания воспаление бывает:
- острым (сильный катаральный процесс, вызывающий увеличение и отечность железы, а также некротические изменения, кровоизлияния, токсемию при тяжелой форме протекания);
- хроническим (диагностируют детям от 7 до 14 лет, болезнь постепенно развивается, приводя к склерозу и атрофии паренхиматозного слоя органа);
- вторичный хронический панкреатит (возникает на фоне заболеваний органов пищеварения, желчного и печени);
- реактивным — ответная реакция на поражение других органов ЖКТ (желудочно-кишечного тракта).
Детский панкреатит подразделяется на группы по клинико-морфологическим изменениям в тканях поджелудочной железы. Существуют следующие формы патологии:
- геморрагическая;
- интерстициальная (острая отечная);
- гнойная;
- жировой панкреонекроз или острая деструкция поджелудочной (необратимое омертвение тканей железы с формированием инфильтратов).
Наличие признаков воспаления и их выраженность зависят от разновидности заболевания. В большинстве случаев панкреатит у ребенка проходит в легкой или умеренной форме. Тяжелое течение болезни с некрозом и нагноением тканей наблюдается крайне редко. Выраженность симптоматики может зависеть от возрастной категории пациента. Острый и хронический панкреатит характеризуются специфическими признаками.
Хронический панкреатит у детей
Данная форма заболевания вызывает сильный воспалительный процесс и болевые ощущения возле эпигастральной области, отдающие в спину. Подростки ощущают боль около пупка, пациенты-дошкольники жалуются на сильный дискомфорт во всем животе. Хроническое воспаление поджелудочной железы у детей имеет такие признаки:
- приступы тошноты, рвота;
- быстрая утомляемость, сонливость, вялость, нервозность;
- бледность, субиктеричность (пожелтение) кожи;
- хронический запор/понос, метеоризм;
- аллергический дерматит, высыпания на кожном покрове;
- снижение аппетита, веса.
Главная особенность данного вида воспаления заключается в том, что выраженность симптомов зависит от возраста пациента: чем старше ребенок, тем ярче клиническая картина. Признаки панкреатита у детей:
- новорожденные и груднички поджимают ноги к животу, проявляют частое беспокойство;
- сильное расстройство желудка (диарея);
- изжога, тошнота, частые приступы рвоты;
- воспаление поджелудочной железы вызывает повышение температуры до субфебрильных показателей (37-38ºС), гипертермию (накопление избыточного тепла в организме);
- общее плохое самочувствие, нарушение сна, апатия, слабость (астено-вегетативный синдром);
- сухость в ротовой полости, белесый или желтый налет на языке.
Суть панкреатита как заболевания
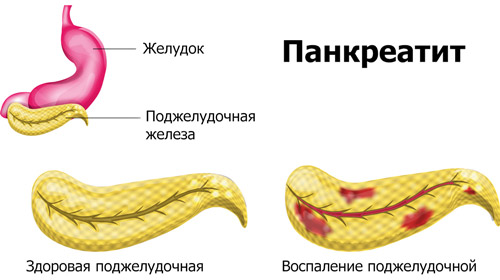
Панкреатит — воспаление тканей поджелудочной железы, сопровождающееся инфильтративными, дегенератическими или некротическими изменениями в структуре органа.
Панкреас вырабатывает панкреатический сок — субстанцию, насыщенную ферментами и различными биоактивными веществами, необходимыми для оптимального переваривания жиров, белков и углеводов. Ферменты синтезируются в неактивном состоянии. При контакте сока с желчью в общем протоке перед выходом в ДПК (двенадцатиперстную кишку), ферменты активизируются и приобретают способность расщеплять сложные молекулы пищевых продуктов на более простые для их усвоения. При нехватке панкреатического сока процесс переваривания не может происходить полноценно, а полезные компоненты из пищи не усваиваются в полной мере.
При отечности стенок протоков или тканей самой железы в ее протоках повышается давление, может происходить обратный заброс панкреатического сока. Если при этом он контактирует с желчью, ферменты активизируются преждевременно и начинают повреждать саму железу (по сути, переваривать ее). Процесс сопровождается некротическими изменениями в структуре органа, общим отравлением организма, попаданием ферментов непосредственно в кровоток, что чревато повреждением всех органолептических систем и летальным исходом.
Острая форма панкреатита
Острое воспаление может иметь отечный или некротический характер. В первом случае имеет место застой панкреатического сока внутри железы на фоне отечности интерстициального пространства. Состояние выступает начальной формой панкреатита и может иметь два варианта течения — разрешиться самостоятельно или под действием медикаментов, либо привести к некротическим изменениям в железе. Таковые могут происходить без вмешательства инфекционных агентов и развиваться по трем типам:
- геморрагический — разрушения происходят интенсивно, приводят к кровоизлияниям;
- жировой — разрушению подлежат липидные оболочки клеток, что сопровождается отмиранием тканей железы;
- смешанный — включает оба вида патологических изменених в железе.
При инфицировании тканей развивается септический панкреонекроз. Процесс сопровождается гнойным очаговым или диффузным расплавлением тканей, приводит к формированию абсцессов или флегмоны. При правильном и своевременном лечении острого панкреатита возможно полное или частичное восстановление структуры и функций поджелудочной железы.
Хроническая форма панкреатита
Хроническое воспаление поджелудочной развивается на фоне неправильного лечения острой формы (или при отсутствии терапии), хронических патологий ЖКТ. Сопровождается вялотекущими постадийными воспалительными и дегенеративными изменениями внутри органа, бывает нескольких типов:
- кальцифицирующий — наблюдается атрофия тканей поджелудочной, стеноз протоков, застойные явления с образованием панкреатических конкрементов;
- воспалительный — сопровождается атрофическими процессами в паренхиме панкреаса и замещении ее участков соединительной тканью;
- обструктивный — возникает при закупорке протоков и не сопровождается образованием камней.
Фиброз поджелудочной железы подразумевает разрастание фиброзной ткани внутри органа (с повреждением протоков и паренхимы), сопровождается выраженной секреторной недостаточностью и развивается на фоне любого из типов хронического панкреатита.
Каковы причины панкреатита?
Злоупотребление алкоголем и желчные камни являются двумя основными причинами панкреатита, на которые приходится 80-90% всех случаев.
Таблица. Основные причины панкреатита.
| Причина | Характеристика |
| Злоупотребление алкоголем | Для развития панкреатита алкоголь необходимо принимать в течение пяти-семи лет в дозах более 1000 мл в неделю. |
| Желчные камни | Камни формируются в результате патологии желчного пузыря и изменений свойств желчи, когда на твердое «основание» начинают нарастать соли. Желчный камень может перекрывать канал поджелудочной железы (вирсунгов проток), блокируя пищеварительные соки внутри органа. Панкреатит, спровоцированный желчнокаменной болезнью, чаще всего наблюдается именно у женщин (обычно в возрасте более 50 лет). |
Кроме перечисленных двух, панкреатит может иметь и другие причины, вот некоторые из них:
- применение медикаментов;
- влияние определенных химических веществ;
- повреждения органа, происходящие в ДТП или при падении, ударе, приводящих к травме живота;
- некоторые наследственные патологии;
- хирургические вмешательства, инвазивные и не инвазивные диагностические и лечебные методы;
- инфекционные осложнения, такие как паротит, гепатит и др.;
- нарушения анатомического строения поджелудочной железы, желчевыводящей системы.
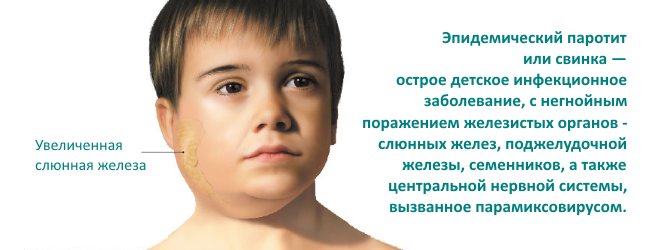
Эпидемический паротит
Основные симптомы реактивного панкреатита у ребенка
Медицина не считает реактивный панкреатит самостоятельной болезнью. Это следствие воздействия какого-либо неблагоприятного фактора на поджелудочную железу ребенка. Поэтому симптоматика на фоне основного заболевания не выражена, проявления скудные. Если лечение назначено вовремя, прогноз благоприятный.
Многочисленные изменения в воспаленной ткани приводят к увеличению размеров органа и гиперферментемии. Соответственно, отек и ишемия, большое количество ферментов, которые начинают переваривать саму железу, вызывают появление болевого симптома. Из-за нарушения микроциркуляции и проницаемости клеточных мембран ферменты и биологически активные вещества выходят в системный кровоток и вызывают поражения других органов. Патологический процесс приобретает замкнутый круг, а клинические проявления становятся многочисленными и разнообразными.
Для детей более характерно малосимптомное течение с высокой степенью компенсации.
Поэтому, помимо внезапно возникшей боли в верхней части живота, развивается:
- диспепсия: тошнота, рвота, понос;
- интоксикация — гипертермия, тахикардия, слабость, головные боли, головокружения.
Боли опоясывающего характера не являются для ребенка патогномоничным признаком панкреатита: чаще они появляются в эпигастрии, в подреберьях, иногда бывают не после погрешностей в диете, а «голодные», ночные. Продолжительность от 1 часа до нескольких суток, но бывают кратковременными и исчезают после приема спазмолитиков. Иногда они уменьшаются в положении сидя с наклоном вперед или лежа в коленно-локтевом положении.
Среди диспепсических проявлений чаще наблюдается снижение аппетита, отрыжки, ребенка может постоянно тошнить.

Не всегда реактивный панкреатит у ребенка сопровождается стеатореей (жирный стул) и не всегда наблюдается полифекалия – аномально увеличенное выделение кала. Чаще бывает неустойчивый стул, 2–3 раза в день, запоры чередуются поносом.
Больше выражены астеновегетативные симптомы и интоксикация: малыш вялый, подавленный, со сниженным фоном настроения, раздражительный. Может быть быстрая утомляемость, слабость. Болевой симптом может сопровождаться повышением температуры.
Грудной и даже годовалый ребенок не может пожаловаться на боли. Реактивный панкреатит в этом возрасте проявляется плаксивостью, раздражительностью, плохим сном, отказом от еды. Малыш постоянно плачет, наблюдается выраженный метеоризм, ребенок рвет или срыгивает пищу.
Как необходимо действовать родителям
Родители при первых признаках нарушения пищеварения должны вызвать скорую помощь. До ее приезда необходимо обеспечить ребенку голод, холод и покой:
- никакой еды давать нельзя;
- разрешается только пить чистую негазированную воду в теплом виде, некрепкий чай, компот небольшими порциями часто;
- поскольку болевой симптом может быть интенсивным, в положении на спине он усиливается из-за давления отечного органа на солнечное сплетение; поэтому ребенку рекомендуется лечь набок с подогнутыми к груди коленями — в таком положении боль уменьшается;
- к животу (в область левого подреберья) нужно приложить грелку со льдом.
Симптомы панкреатита
Как проявляется панкреатит? Основными симптомами панкреатита являются – сильные боли и признаки интоксикации организма. Однако, следует различать симптомы острого панкреатита и хронической формы данного заболевания, основное отличие которых заключается в болях и течении. Рассмотрим их более подробно.
Симптомы острого и хронического панкреатита
Боль при остром панкреатите. Тупая или режущая, интенсивная, на постоянной основе, боль. Локализация болевых ощущений – в левом или правом подреберье (в зависимости от участка воспаления органа), под ложечкой, или же опоясывающего характера (при полном воспалении железы). Боль также может отдавать в лопатку, грудь, спину. Обострение боли при панкреатите происходит при употреблении алкоголя, острой, жирной, жаренной и другой пищи, увеличивающей секрецию сока поджелудочной железы. При неоказании первой медицинской помощи, у больного может произойти развитие болевого шока, он может потерять сознание. При болевом шоке возможна даже смерть пациента.
Боль при хроническом панкреатите. Приступообразная боль при хроническом панкреатите может сопровождать человека на протяжении нескольких лет, и даже десятилетий, особенно усиливаясь, минут через 15-20 после приема пищи – острого, жаренного, жирного, копчености, алкоголь, и даже кофе с шоколадом. При одновременном употреблении подобных блюд, боль неимоверно усиливается. Длительность боли может быть от 1 часа до нескольких суток. Локализация, как и при острой форме болезни. Интенсивность боли снижается при наклонах и приседаниях.
Изменение окраса кожного покрова и других частей тела. Кожа лица при панкреатите бледнеет, а со временем приобретает серо-землянистый оттенок. В области поясницы и пупка, кожа часто приобретает синюшный оттенок, как будто мраморный. В паховой области кожа окрашивается в сине-зеленый оттенок. Изменение оттенков кожи объясняется нарушениями в кровотоке при воспалении поджелудочной железы, при котором кровь способна проникнуть под кожу.
Пожелтение кожи и склер. Данные изменения могут свидетельствовать о наличии склерозирующей формы панкреатита, которая обычно развивается при сдавливании увеличенной железой части общего желчного протока. Иногда желтизна кожи, например при хронической форме болезни проходит, однако белки глаз остаются желтоватого оттенка.
Среди основных симптомов острого панкреатита также можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор, часто с частицами не переваренной пищи;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ);
- Возможна стремительная потеря веса.
В случае вышеперечисленных симптомов и резкой невыносимой боли срочно вызывайте «скорую помощь», т.к. каждая минута может усложнить состояние больного!
Что еще происходит при хроническом панкреатите?
При хроническом панкреатите, в отличие от острой формы, начинают происходить деструктивные изменения в тканях поджелудочной железы. К сожалению, даже при купировании воспалительного процесса, данные изменения ПЖЖ требуют от пациента и далее соблюдать диету, а также различные профилактические меры, для недопущения возвращения острой фазы течения панкреатита.
Также, при структурных изменениях поджелудочной железы, нарушаются некоторые функции данного органа, например – нарушается выработка гормона инсулина, который отвечает за переработку углеводов. При его недостаточности, в крови повышается уровень глюкозы, что со временем может привести к развитию сахарного диабета.
Очень важно, чтобы больной, при острых приступах панкреатита, обратился к лечащему врачу, чтобы не допустить перехода острой формы данной болезни в хроническую. Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
- Абсцесс железы;
- Хронический болевой синдром, периодически усиливающийся настолько, что человек может потерять сознание;
- Панкреонекроз (омертвление тканей поджелудочной железы);
- Образование ложной и настоящей кисты;
- Панкреатогенный асцит;
- Легочные осложнения в виде дыхательной недостаточности;
- Почечная недостаточность;
- Сахарный диабет;
- Стремительная потеря веса;
- Рак поджелудочной железы;
- Гипоксия;
- Перитонит;
- Летальный исход.
Как проявляется?
Основной симптом острого панкреатита — сильнейшая боль в верхней части живота (подложечная область, правое или левое подреберье), как правило, опоясывающего характера. Боли не снимаются спазмолитиками (но-шпа) и анальгетиками. Часто отмечается рвота, нарушение стула, слабость, головокружение. В биохимическом анализе крови при панкреатите уровень альфа-амилазы повышен в 10-тки раз. Основные признаки панкреатита на УЗИ (ультразвуковом исследовании) поджелудочной железы – изменение формы и неровность краев, может быть наличие кист.
При хроническом панкреатите больного, в первую очередь, беспокоят боли. Они локализуются в «подложечной» области, нередко распространяясь в левое и правое подреберье и отдавая в спину. Часто боль бывает опоясывающей, она усиливается, если лечь на спину, и ослабевает, если сесть и чуть наклониться вперед. Боли возникают или усиливаются через 40-60 минут после еды (особенно после обильной, жирной, жареной, острой пищи). «Отголоски» боли могут дойти до области сердца, имитируя стенокардию.
Другие неприятные признаки панкреатита — поносы. Стул становится кашицеобразным, при этом может содержать частички непереваренной пищи. Количество кала сильно увеличивается. Он имеет неприятный запах, серый оттенок, жирный вид, тяжело смывается со стенок унитаза. Могут появиться отрыжка, тошнота, эпизодическая рвота, метеоризм. Человек теряет аппетит и быстро худеет.