Методы лечения двухстороннего гайморита и синусита
Содержание:
Лечение

Лечение верхнечелюстного синусита проводится под наблюдением доктора. Упор делается на медикаментозную терапию, которая зависит от формы заболевания и причины его развития.
Часто используемые препараты:
- Секретомоторные и секретолитические (Амброксол, Бромгексин). Улучшают отхождение слизистого содержимого, делают симптомы менее выраженными.
- Нестероидные противовоспалительные (Диклофенак, Ибупрофен), жаропонижающие (Аспирин, Ибуклин), местные глюкокортикоиды (Будесонид, Флутиказон). Останавливают развитие воспалительного процесса, препятствуют образованию выделений, купируют болевой синдром.
- Антибиотики. Убивают возбудителей заболевания, восстанавливают стерильность пазух. Основным препаратом, используемым при гайморите, является Амоксициллин. Если в течение 3 суток самочувствие остается прежним, дополнительно назначают клавулановую кислоту. Также возможно применение местных средств (Биопарокс, Изофра, Полидекса). Чтобы антибактериальная терапия была эффективной, необходимо сделать тест на чувствительность микрофлоры к антибиотикам.
- Антигистамины (Лоратадин, Дезлоратадин, Цетиризин). Блокируют высвобождение медиаторов воспаления. Назначаются, если синусопатия верхнечелюстных пазух имеет аллергическое происхождение.
- Местные сосудосуживающие средства (Нафазолин, Оксиметазолин, Ксилометазолин). Улучшают самочувствие при экссудативном гайморите. Снимают отек, уменьшают выделение слизи, облегчают дыхание. Назальные капли и спреи вызывают привыкание, поэтому не могут применяться дольше 1 недели.
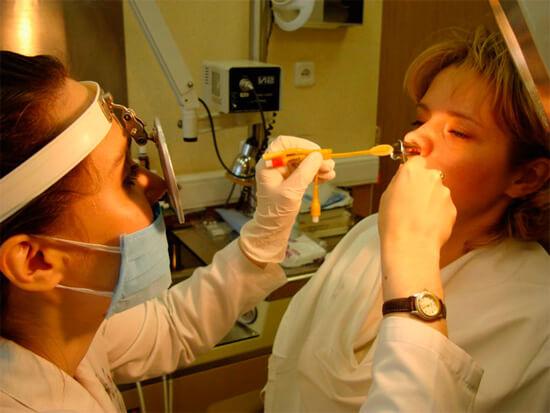
Одонтогенный верхнечелюстной синусит и другие типы заболевания можно лечить с помощью физиотерапии. Основными методиками являются:
- Фонофорез. Комбинированный способ терапии, включающий использование ультразвука и лекарственных препаратов. Улучшает обменные процессы, стимулирует продукцию полезных ферментов.
- Электрофорез. Подразумевает введение медикаментов с помощью электрического тока. Проводится курсом из 10 сеансов, продолжительность каждого из которых составляет 15 минут. Отличается высокой эффективностью, быстро улучшает самочувствие.
- Электротерапия (УВЧ). Основана на воздействии ультравысокочастотного электромагнитного поля. Улучшает движение лимфы и крови, уменьшает образование экссудата, расширяет сосуды слизистой оболочки и стимулирует выведение слизи.
- Магнитотерапия. Основывается на использовании переменного либо статического магнитного поля. Способствует расширению сосудов, активации защитных сил организма.
- Грязелечение. Подразумевает использование лечебной грязи. Останавливает развитие воспалительных процессов.
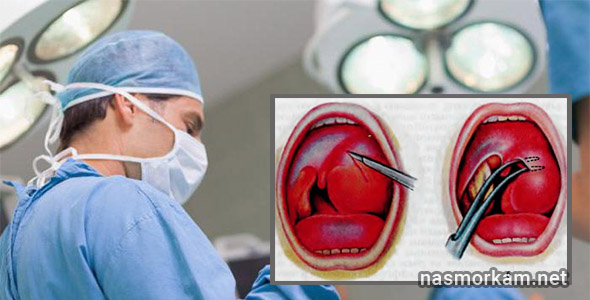
Хирургическая терапия используется при неэффективности медикаментозного и физиолечения. Специалист прокалывает пазуху носа, очищает ее от содержимого и промывает. Процедуру не проводят под общим наркозом, т. к. она является малоинвазивной. Показаниями к операции служат:
- сильные боли;
- неэффективность консервативного лечения;
- развитие осложнений;
- закупорка естественного соустья пазух.
Также прокол может выполняться при проведении диагностических мероприятий.
Процедура способствует восстановлению носового дыхания, устранению симптомов интоксикации, улучшению общего самочувствия. При правильном выполнении манипуляций повторного развития болезни не происходит.
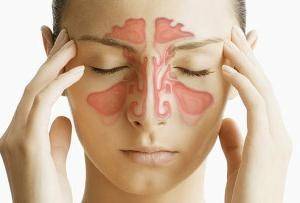
Верхнечелюстной синусит

Воспалительные заболевания пазух в наше время распространены как никогда и составляют 30% от всех ЛОР-больных. Чаще всего встречается верхнечелюстной синусит – воспаление верхнечелюстных придаточных пазух носа.
Классификация синуситов
По этиологии:
По течению:
При возбудителе вирусной этиологии наблюдается катаральное воспаление. При бактериальной – гнойное.
Причины развития
На развитие заболевания влияют общие и местные факторы. К общим причинам относятся:
- индивидуальная реактивность организма;
- конституция;
- состояние иммунитета;
- влияние внешней среды.
Местным фактором является нарушение оттока из пазухи и ухудшение ее вентиляции. Причины нарушения оттока также могут быть системными (аллергия) и местными (дефекты строения перегородки, полипы).
Сама инфекция проникает через носовые ходы, возникает вследствие травм или заносится током крови. При бактериологическом исследовании выделяют кокки, аденовирусы, грибки, реже палочки.
Симптомы
Заболевание начинается с появления таких симптомов, как:
- Интоксикация на фоне заложенности носа.
- Температура тела поднимается до 37,2-37,5 градусов.
- Характерны постоянные головные боли, которые могут усиливаться при наклоне головы вперед.
- Нажатие на область пазух будет болезненным.
- Нарушение дыхания носит периодический характер.
Верхнечелюстной синусит может быть как одно-, так и двухсторонним. Это зависит от того, какие пазухи оказываются вовлечены в процесс.
Выделения из носа при вирусной и бактериальной этиологии отличаются. При гнойном воспалении наблюдается выделение слизи желто-зеленого цвета. При катаральном процессе выделения более прозрачные.
Диагностика
При наружном осмотре наблюдается отечность со стороны поражения. Для точной диагностики верхенчелюстного синусита используется риноскопия. Диагноз будет подтвержден, если при исследовании носовых ходов будут обнаружены выделения, гиперемия, отечность слизистой оболочки.
Результаты клинического анализа крови будут типичны для воспалительного процесса. Назначается микробиологическое исследование для определения вида возбудителя и его чувствительности к препаратам.
Информативно использование рентгеновского снимка в носоподбородочной проекции. При наличии верхнечелюстного синусита в пазухах будет определяться горизонтальный уровень жидкости.
При первых симптомах заболевания следует обратиться к врачу. Самолечение верхнечелюстного синусита или несвоевременная диагностика может привести к очень серьезным последствиям.
Лечение
При повышении температуры тела назначается постельный режим, обильное питье.
В нашей стране распространена методика лечения с помощью пункции. У этого способа есть несколько преимуществ. Быстрое удаление содержимого позволяет оперативно избавиться от гноя в полости пазухи, а лекарственные средства воздействуют непосредственно на слизистую оболочку. Показанием к данному методу является наличие слизисто-гнойного отделяемого.
Используют сосудосуживающие препараты, к ним относятся оксиметазолин, ксилометазолин, нафазолин и другие. Их недостатком является так называемый «синдром рикошета». Через 5-7 дней после начала использования они просто перестают помогать и начинают только усиливать отечность.
При наличии аллергической природы заболевания эффективно назначение антигистаминных препаратов.
После стихания гнойного воспаления применяют физиотерапевтические процедуры. Самими эффективными методами являются УВЧ-терапия и динамические токи.
Хронический верхнечелюстной синусит
Заболевание развивается на фоне регулярных эпидемий респираторных инфекций, которые ослабляют организм. Нельзя отрицать и влияние внешних неблагоприятных факторов, таких как пыль, газ и вредные выбросы в атмосфере.
При течении хронического верхнечелюстного синусита даже вне обострения присутствует заложенность носа. При обострении процесса появляется ощущение тяжести и боли в области пазух, появляется недомогание, субфебрильная температура тела.
Лечение аналогично острому процессу. Для ослабления симптомов заболевания нужно соблюдать несложные рекомендации. По возможности не переохлаждаться и меньше находиться на сквозняках. При первых признаках ОРЗ и ОРВИ общаться к врачу-терапевту. Соблюдение этих советов поможет избежать развития осложнений.
Профилактика
Главное направление профилактики верхнечелюстных синуситов – лечение ринита, насморка и острых респираторных заболеваний. При наличии анатомических предпосылок рекомендуется хирургическая коррекция.
Способы лечения
Для лечения острого гайморита применяют методы физиотерапии, лекарственной терапии, хирургического вмешательства.
Цели лечения катарального, гнойного острого гайморита:
- очищение гайморова синуса от слизистого, гнойного содержимого;
- восстановление естественной вентиляции пазухи;
- детоксикация организма, устранение симптомов, сопровождающих синусит;
- восстановление защитных свойств слизистой гайморова синуса, иммунитета больного.
Консервативное лечение
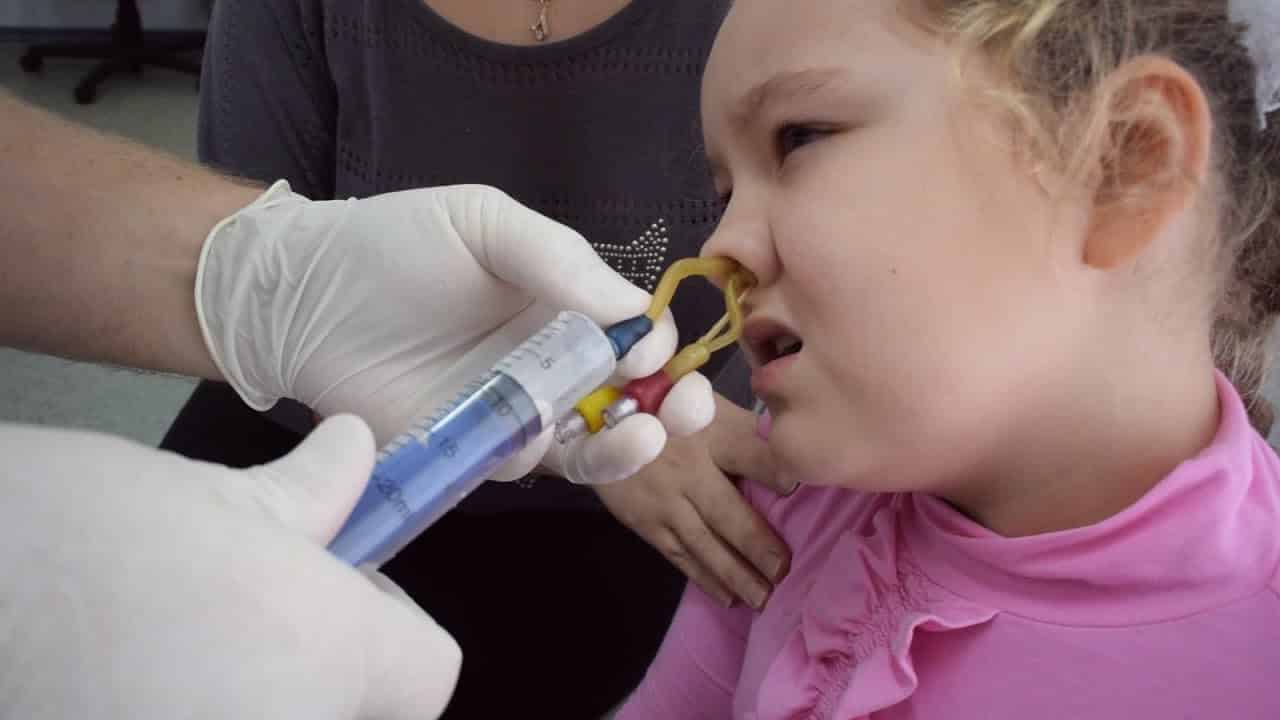
Катаральный острый гайморит на начальном этапе лечат консервативными методами. Хороший эффект дает промывание синусов методом «кукушка», с помощью ЯМИК-катетера.
Беспрокольные, безболезненные способы лечения в сочетании с медикаментозным лечением приводят к полному выздоровлению, предупреждают переход воспаления в гнойную острую, хроническую стадию.
Промывание сочетается с орошениями полости носа физиологическим раствором, фурацилином, риванолом, хлоргексидином, борной кислотой, стрептоцидом, биомицином.
Эффективным способом лечения катарального воспаления служат ингаляции флуимуцила с антибиотиком через небулайзер. Этот ингалятор успешно устраняет симптомы, лечит гайморит у детей младшего возраста.

Антибиотики используют не только при симптомах острого гнойного гайморита, но и на ранней стадии катарального воспаления, чтобы избежать бактериального инфицирования.
Для местного орошения полости носа — спреи, содержащие антибактериальные препараты, изофра, биопарокс. Назначают антибиотики из группы цефаллоспоринов, пенициллинов, макролидов в таблетках, уколах внутримышечно, внутривенно.
Острый гнойный гайморит
Лечение острого гнойного гайморита начинают с очищения гайморовой полости пункцией с установлением дренажной трубки по показаниям.
В зависимости от тяжести воспаления больному может быть достаточно одного прокола гайморовой полости с последующим очищением от гноя, промыванием пазухи лекарственными растворами.
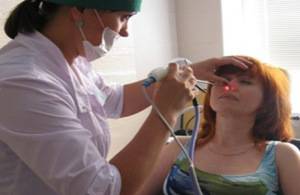
Промывной раствор закачивают в пазуху через одну иглу, выходит промывная жидкость из полости не через выводное отверстие синуса, а через вторую иглу.
При необходимости многократной обработки полости промывными растворами больному устанавливают в месте прокола катетер – пластиковую трубку. Катетер выводят наружу, прикрепляют к скуле лейкопластырем.
Через катетер больному вводят в пазуху промывные лекарственные жидкости до полного очищения верхнечелюстного синуса, исчезновения симптомов гайморита.
Гнойное содержимое синуса иногда бывает чрезвычайно сложно удалить даже при многократном промывании. Для преобразования загустевшего гноя в жидкое вещество в синус вводят протеолитические ферменты – гиалуронидазу, лизоцим.
Симптоматическое лечение
Запущенный острый верхнечелюстной синусит сопровождается тяжелыми поражениями внутренних органов, симптомами интоксикации (отравления) организма продуктами жизнедеятельности микроорганизмов.
При остром гайморите страдают:
- органы дыхания;
- сердце, сосуды;
- пищеварительная система.
Для устранения проявлений острого гайморита применяют методы физиогемотерапии – введение собственной крови, облученной ультрафиолетовым светом, лазером, обработанной магнитным полем.
Хирургическая операция
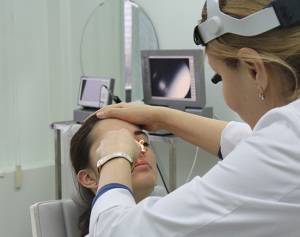
В ходе операции из синуса удаляют патологические ткани, обеспечивают дренирование, восстанавливают естественную циркуляцию воздуха.
Предлагаем также ознакомится с еще одним методом лечения гайморита в статье Лазерная хирургия: лечение гайморита.
Какие могут быть последствия?
Многие пациенты почему-то недооценивают гайморит, и воспринимают его как обычное проявление насморка. Столь беспечное отношение может сказаться на здоровье человека не самым лучшим образом. Более того, подобное воспаление может создавать реальную опасность жизни и здоровью больного. Острые формы, как правило, проявляются после домашнего самостоятельного лечения.
Любое воспаление, которое возникает в голове, само по себе уже опасно, потому что его очаг слишком близко расположен к головному мозгу, поэтому вероятность распространения инфекции на оболочки и развития менингита крайне велика. Менингит очень трудно лечится, и, как правило, после перенесённой болезни человек остаётся инвалидом на всю жизнь.
Стенки верхнечелюстных пазух очень тонкие, поэтому инфекция может распространиться на глазницу и привести к серьёзным проблемам со зрением.
Затруднённое дыхание через нос неизбежно приводит к дефициту кислорода в крови, а недостаток кислорода может пагубно сказаться на нормальной работе сердца и почек. Сбои в работе сердца, в свою очередь, могут привести к нарушению функций внутренних органов и сказаться на общем состоянии человека. Эти состояния в запущенном виде не всегда удается успешно лечить даже в условиях стационара.

Мы привели достаточно аргументов, чтобы показать всю серьёзность заболевания. Поэтому при подозрении на гайморит первым шагом на пути к выздоровлению должен быть поход к ЛОР-врачу.
Профилактика заболевания

Предупредить развитие воспалительного процесса в придаточных пазухах носа можно, соблюдая следующие правила:
- Беречься от переохлаждения.
- Одеваться по сезону, ежедневно пребывать на свежем воздухе.
- Заниматься спортом.
- Полноценно питаться.
- Отказаться от курения сигарет.
- Впериод эпидемии вирусных заболеваний реже находиться в местах большого скопления людей.
- Соблюдать правила гигиены и режим дня.
- Своевременно проводить вакцинацию против гриппа.
Целью профилактических мероприятий является укрепление защитных сил организма.
Повысить шансы на выздоровление при попадании инфекции в организм помогут такие профилактические мероприятия:
- Своевременное и полноценное лечение вирусных заболеваний.
- Обеспечение свободного носового дыхания.
- Ликвидация дефектов носовой перегородки.
- Не допущение сенсибилизации организма аллергенами в быту и на работе.
Лицам, страдающим повышенной чувствительностью к каким-либо веществам, необходимо знать, по каким признакам можно отличить гайморит от аллергии. Своевременное обращение за помощью поможет избежать осложнений.
Придаточные пазухи носа обеспечивают полноценное дыхание и оксигенацию крови, предупреждая развитие заболеваний и обострение хронических процессов.
При длительном ограничении носового дыхания необходимо пройти полное обследование с целью выявления причин патологических изменений и их устранения.
Профилактические меры, не допускающие развития синуситов у детей, заключаются в следующем:
- Регулярное пребывание детей на свежем воздухе.
- Обеспечение гигиенического режима в местах проживания.
- Соблюдение ребенком режима питания, сна и бодрствования.
- Проведение закаливающих процедур.
- Не допускать пребывания детей среди курильщиков сигарет.
Избежать заболевания поможет санация очагов инфекции, удаление аденоидов, полипов, лечение кариозных зубов.
Необходимо правильно применять лекарственные средства, назальные капли, витамины. Научить ребенка избегать чрезмерного, интенсивного очищения носа от скопившейся слизи. Доводить назначенный курс лечения вирусных инфекций до конца под наблюдением врача.
Обеспечение свободного носового дыхания и достаточного уровня иммунитета поможет легко перенести вирусные заболевания и сохранит здоровье.
Двусторонний гайморит у ребенка

Детский организм в первые годы жизни продолжает формироваться, поэтому у отоларингологов практически не бывает пациентов младше 5 лет с гайморитом. У детей детсадовского возраста околоносовые пазухи еще не сформированы, поэтому воспалительный процесс фиксируется крайне редко.
Дети постарше подвержены заболеванию с той же частотой, что и взрослые. И причины те же — переохлаждение, острые респираторные заболевания, аллергии и пр. Оценивать состояние ребенка, чтобы вовремя распознать воспаление пазух носовых синусов, надо через несколько дней после начала простуды.
Симптомы могут быть следующими:
- ожидаемого облегчения после терапии ОРВИ не наступило;
- ребенок стал плаксивым и вялым;
- выделения из носа стали обильными;
- ребенок жалуется на боль в области носа, и боль усиливается при пережевывании пищи или прикосновении к лицу.
Чтобы не усугублять воспалительный процесс, нужно провести ряд диагностических процедур и начать лечение гайморита у ребенка. Детям чаще всего проводят диафаноскопию. Для лечения гнойного гайморита применяют антибиотики. Если в результате диагностики выяснится, что причиной гайморита стали аденоиды, то врач назначит их удаление.
Причины возникновения болезни

Частая причина появления воспаления — приобретенные или врожденные носовые патологии. Это может быть доброкачественное образование, полип, искривление или повреждение носовой перегородки. Выделяют другие причины появления двустороннего синусита:
- Аллергия. Отекает слизистая носа и слизь начинает накапливаться в области синусов. В результате повышается риск присоединения бактериальной инфекции.
- Инфекция. Болезнь возникает по причине проникновения в организм бактерий и вирусов, редко — грибков. Можно заразиться во время купания в водоеме или бассейне. При проблемах с верхнечелюстными зубами инфекция легко проникает в область пазух.
- Невылеченные заболевания горла, носа и дыхательных путей. При ларингите или рините возбудитель легко попадает в область пазух. Повышается риск появления патологии при бронхиальной астме.
Заболевание может появиться после длительного приема лекарственных средств. Риск развития инфекции повышается при сниженном иммунитете на фоне плохого питания и нездорового образа жизни. Еще одна причина — переохлаждение
Необходимо обратить внимание на симптоматику, чтобы вовремя приступить к лечению
Лечение

Методика, определяющая как лечить двухсторонний гайморит острой или хронической формы, включает несколько направлений терапии:
- устранение причины болезни – общая антибиотикотерапия, улучшение вентиляции гайморовой полости и ее санация;
- симптоматическая терапия;
- физиотерапевтические процедуры, ускоряющие выздоровление.
Медикаментозная терапия
Если речь идет об аллергическом гайморите, основа лечения – прием антигистаминных препаратов (например, Лоратадин, Дезлоратадин, Кларитин, Цетиризин) и использование назальных форм глюкокортикоидных гормонов (Назонекс, Дезринит). Если это возможно, нужно устранить аллергены или снизить их количество: уехать в другую местность, носить маску во время цветения растений, убрать из квартиры ковры, мягкую мебель с тканевой обивкой, минимизировать количество домашней пыли.
При вирусном гайморите показаны препараты, обладающие противовирусной активностью, – Циклоферон, Виферон, Гропринозин. В качестве симптоматической терапии назначаются жаропонижающие средства, а также назальные капли, уменьшающие отечность и снимающие воспаление слизистых оболочек.
В лечении гнойного гайморита используются антибиотики группы макролидов, пенициллинов и цефалоспоринов.
| Группа антибиотиков | Примеры препаратов |
|---|---|
| Макролиды | Азитромицин, Кларитромицин |
| Защищенные пенициллины | Амоксициллин+клавулановая кислота (Амоксиклав, Аугментин) |
| Цефалоспорины | Цефуроксим, Цефиксим, Цефподоксим |
| Фторхинолоны | Левофлоксацин, Моксифлоксацин (у детей и подростков не используются) |
Как лечить двухсторонний гнойный гайморит, если нет данных о чувствительности бактерий к тому или иному антибиотику? Конечно, лучше всего назначать именно тот препарат, к которому окажется чувствителен возбудитель, вызвавший болезнь. Но для этого нужно провести диагностическую пункцию гайморовой пазухи и дождаться результатов посева (3 и более дня). Поэтому в большинстве случаев первичное назначение антибиотика происходит опытным путем, когда ЛОР-врач использует препараты первой, второй и третьей линии.

Первая линия – это те антибиотики, которые назначаются наиболее часто при отсутствии тяжелого течения: Азитромицин, Кларитромицин, Амоксиклав (Аугментин). В более серьезных ситуациях показаны цефалоспорины второго и третьего поколения, фторхинолоны.
Симптоматическое лечение подразумевает назначение жаропонижающих и противовоспалительных средств (Парацетамол, Ибупрофен, Нимесулид, Мефенаминовая кислота). Также рекомендованы препараты, укрепляющие иммунитет, витамины, минеральные комплексы и т. п.
Местная терапия
Регулярно проводят закапывания растворами Фурацилина, Мирамистина, Протаргола, промывания солевыми средствами – Аквамарис, Аквалор и др.
Часто прибегают к промыванию пазух методом «кукушка». Пациент ложится под наклоном 45°. Ему в нос вводят эластичные катетеры, через один из них подается лекарственный раствор в носовую полость, а через второй с помощью насоса жидкость выводится обратно. Благодаря созданию отрицательного давления удается промыть гайморовые пазухи. Обычно курс лечения составляет 5-7 процедур.
Лечебная пункция — довольно неприятный способ лечения гайморита. После местного обезболивания специально изогнутой иглой осуществляют прокол верхнечелюстной пазухи, далее ее подсоединяют к шприцу и начинают промывание. Таким путем очищают полость от гнойного содержимого, а затем вводят антисептические и противовоспалительные средства. Как правило, уже после первой пункции значительно улучшается самочувствие. В случае тяжелых форм гайморита делают несколько таких процедур.
Физиотерапия
В случае двустороннего гайморита показаны следующие физиотерапевтические методы:
- ультразвук;
- тубус-кварц;
- УВЧ;
- магнитотерапия;
- электрофорез.
Назначаемые физиотерапевтические процедуры улучшают кровоснабжение, нормализуют обменные процессы, способствуют скорейшему снятию воспаления и выздоровлению.
Особенности и причины возникновения заболевания
Двусторонний синусит подразделяется на две степени, которые определяются в зависимости от продолжительности заболевания. Кроме этого, недуг принято разделять и по зоне воспаления. Степени синусита следующие:
- Острый. Его продолжительность не превышает трех недель, обычно лечится в амбулаторных условиях под контролем врача.
- Хронический. Может длиться больше 2 месяцев, доставляя человеку множество неудобств. При отсутствии эффективности от лечения специалист может рекомендовать операцию для избавления от недуга.
Развитие такой болезни, чаще всего, возникает как осложнение вирусной инфекции. Хроническая форма возникает при несвоевременном принятии мер или неправильном лечении синусита. По зоне воспаления разделяют следующие виды синусита:
- верхнечелюстной, при котором происходит воспаление гайморовых пазух. Этот вид встречается чаще остальных;
- этмоидальный возникает при воспаление решетчатого лабиринта;
- фронтальный предполагает инфицирование лобных пазух;
- сфеноидальный возникает при поражении клеток клиновидных пазух.
Развитие хронического синусита возникает достаточно редко. Обычно лечение начинается сразу после появления первых признаков недуга, которые пропадают спустя пару недель правильной терапии.
При возникновении причин, способствующих застою в их секрета, возникает заболевание. Двусторонний синусит обычно является продолжением одностороннего, когда лечение не начато своевременно или недостаточно эффективно. К причинам недуга можно отнести следующее:
- Запущенные заболевания органов дыхательных путей. Слизистые оболочки вырабатывают больше секрета, при этом возникает ее отек и припухлость носовой полости. Это приводит к тому, что слизь не может отделяться через суженные ходы, вызывая синусит.
- Искривление носовой перегородки. В такой ситуации нарушается застой секрета, кроме этого, нарушается вентиляция и возникает дефицит кислорода. Создается идеальная среда для развития бактерий.
- Аллергический ринит. При этом заболевании отек слизистой возникает регулярно, со временем приводя к развитию синусита.
- Несвоевременное лечение зубов верхней челюсти.
- Появление грибков. Часто они возникают из-за нарушения микрофлоры, вызвано которое неоправданным использованием антибактериальных препаратов, которые негативно влияют на иммунитет человека.
Предрасположенность человека к такому заболеванию тоже имеет большую роль. Физиологически узкие носовые ходы увеличивают вероятность двустороннего синусита.
Симптомы и методы диагностики болезни
Заподозрить у себя двусторонний синусит достаточно просто, его симптомы сложно оставить без внимания. О развитии болезни свидетельствует следующее:
- Дышать становится трудно из-за заложенности носа, что наблюдается сразу с двух сторон.
- Голос становится гнусавым, человек говорит «в нос».
- В области носа и переносицы возникает дискомфорт, который усиливается ближе к вечеру. При отсутствии лечения точную локализацию боли определить невозможно, возникают неприятные ощущения в голове.
- При несильной заложенности носа, наблюдаются слизистые и гнойные выделения. Насморк – основной симптом синусита, но при серьезной заложенности его может не быть.
- Общая слабость и недомогание. Нехватка кислорода и головные боли нарушают сон, происходит потеря аппетита, человек быстро утомляется.
- При острой форме заболевания возникает повышение температуры тела, которая может достигать 39С. При хроническом синусите такой симптом обычно отсутствует.
 При хронической стадии двустороннего синусита у человека наблюдается нарушение в обонянии, вплоть до полного его пропадания.
При хронической стадии двустороннего синусита у человека наблюдается нарушение в обонянии, вплоть до полного его пропадания.
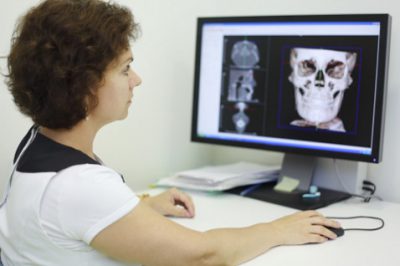
Для диагностики такого заболевания, кроме осмотра специалистом, проводятся следующие методы обследования:
- Рентгенография околоносовых пазух.
- КТ околоносовых пазух.
- Ультразвуковое обследование.
При подозрении на развитие осложнений, пациент направляется для проведения МРТ головного мозга.