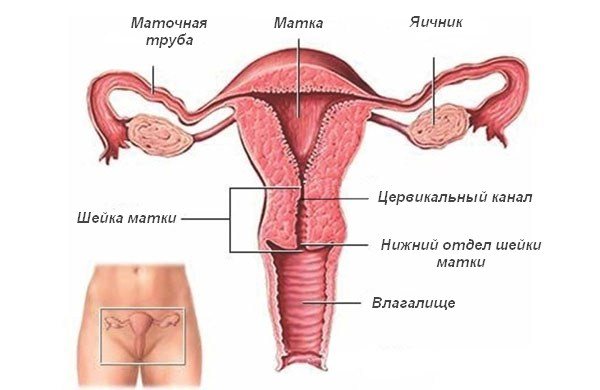
Узи матки и придатков
Содержание:
- Какие заболевания выявляют
- Что дает обследование?
- Виды УЗИ: их актуальность и безопасность
- Как делают УЗИ матки и придатков
- Как подготовиться к УЗИ малого таза
- Расшифровка данных
- Нормальная эхографическая картина
- Какие болезни выявляет и что показывает исследование
- В какое время проводится УЗ-обследование?
- Показания и противопоказания к прохождению процедуры
Какие заболевания выявляют
Ультразвуковое исследование матки и ее придатков позволяет обнаружить следующие патологии:
- кисты яичников, причем можно отличить жидкостные новообразования от пустот с плотным содержимым;
- поликистоз яичников – перерождение их тканей за счет образования множества мелких кист;
- эндометрит – воспалительный процесс в эндометрии;
- гиперплазию эндометрия и образование в нем полипов;
- сальпингит и оофорит – воспалительные заболевания маточных труб и яичников;
- врожденные нарушения развития матки и придатков;
- приобретенные патологии, которые становятся зачастую причиной бесплодия (непроходимость маточных труб, недоразвитие эндометрия);
- миомы, злокачественные опухоли;
- патологии беременности (внематочное расположение плода, пузырный занос, отслоение плаценты), а также замершую или ложную беременность.
После родов УЗИ матки позволяет проследить за ее восстановлением, вовремя ликвидировать застой крови и предотвратить возникновение воспалительного процесса. Данным методом отслеживается заживление шва после кесарева сечения, что позволяет вовремя заметить появление свищей и абсцессов.
Примечание: УЗ-исследование обязательно проводится при наступлении следующей беременности после родов с применением кесарева сечения, чтобы не допустить потери ребенка из-за разрыва матки.
Что дает обследование?
При назначении УЗИ матки, то, как делается процедура, может определить полученные результаты. Но в целом полученные результаты могут быть следующими:
- На обследовании врач, прежде всего, увидит, как выглядит обследуемый орган. Так, если у пациентки маточный изгиб назад не считается отклонением от нормы, однако способен создать определенные проблемы в ходе беременности и родов, а также для нормальной функции кишечника.
- Контуры матки должны быть четкими и ровными. Неровные очертания говорят о возможном наличии опухоли (к примеру, миомы). Если нечеткие контуры, это может свидетельствовать о развитии воспалительных процессов в соседних тканях.
- Отклонения в размерах зависят от цикла и могут говорить о наличии патологий матки или же беременности. Если видно расширение, то врач назначит УЗИ полости этого органа, чтобы уточнить данные и выявить причины. Как правило, причиной может послужить образование подслизистого узла миомы.
- На УЗИ можно увидеть аномалии в развитии и строении матки, наличие рубцов на ней, удвоение органа.
- Врач сможет увидеть, если ли плодное яйцо и где оно расположено. Именно при помощи УЗИ можно уже с третьей недели выявить внематочную беременность: маточная труба будет расширенной, слизистая оболочка изменена, в малом тазу может быть свободная жидкость.
- Обследование помогает выявить не только доброкачественные, но и злокачественные образования по характерным ультразвуковым признакам и особенностям. Если есть подозрение на опухоль, пациентке дополнительно назначается биопсия, и только после этого выставляется окончательный диагноз. Например, миома выглядит на экране как ровное, не всегда с четкими контурами образование с большой эхогенностью. Если м-эхо смещается и узлах миомы, это может быть признаком наличия кист или кальцификатов.
- Полипы будут выглядеть как округлые образования с ровными очертаниями. Это похожие на опухоли образования вирусной природы. Проще всего их выявить при использовании контрастного вещества.
- Рак при помощи УЗИ может определиться довольно четко: врач увидит его локализацию, глубину проникновения в мышцу матки, степень сужения зева матки, поражения яичников и лимфоузлов. Опухоль выглядит неровным и неоднородным образованием. Чтобы предупредить развитие этой страшной болезни, всем женщинам после тридцати лет стоит ежегодно делать скрининг, сдавать мазок на вирус папилломы человека (ведь именно он ответственен за появление рака шейки матки). Особенно тщательным должно быть обследование в тех случаях, когда пациентка жалуется на боли, появление крови вне сроков менструации, отеки ног, проблемы с мочеиспусканием.
- УЗИ выявляет и эрозию шейки матки.
- Если полость матки расширена, это может свидетельствовать о воспалительных процессах.
Виды УЗИ: их актуальность и безопасность
Ультразвуковая диагностика в последнее время приобретает все большую популярность в работе врачей общей практики и узконаправленных специалистов. И это неудивительно, ведь исследование при помощи ультразвука, который в целом безопасен для человеческого организма, помогает не только оценить состояние внутренних органов, если постановка диагноза вызывает затруднение у врачей, но также определить основные направления терапевтического воздействия и оценить результативность лечения.
Обследование при помощи ультразвука считается более безопасной процедурой, чем популярное рентгеновское исследование. Поэтому если нет необходимости столь глубокого проникновения лучей, как при исследовании костной системы, врачи предпочитают назначать УЗИ.
Проводить ультразвуковую диагностику принято тремя способами:
- через брюшную полость (трансабдоминальное или абдоминальное УЗИ) – самый популярный и привычный для нас метод диагностики, назначаемый в равной степени и женщинам, и мужчинам в связи с заболеваниями различных органов, включая головной мозг),
- через влагалище (трансвагинальное или вагинальное УЗИ) – исследование, назначаемое лишь женщинам для исследования органов, которые расположены в глубине организма в отдалении от брюшной стенки,
- через прямую кишку (трансректальное УЗИ) — самый редкий вид исследования, который можно проводить пациентам обоего пола, но он связан с некоторым дискомфортом и требует тщательной подготовки.
Первый вид УЗИ, который снискал популярность среди беременных и пациентов с патологиями почек или печени, кажется многим более безопасным методом в плане того, что не требует внедрения аппарата внутрь организма. Проведение процедуры исследования не вызывает абсолютно никакого дискомфорта, особенно когда не требуется проводить его с наполненным мочевым пузырем, да и вред от ультразвуковых лучей минимальный.
При трансвагинальном и трансректальном исследовании датчик аппарата вводится внутрь организма через соответствующее отверстие, и уже сам этот факт вызывает настороженность. Не опасно ли трансвагинальное (или же трансректальное) УЗИ? Какова вероятность внутренних повреждений при проведении процедуры? Не будет ли больно во время исследования?
Такие вопросы вполне понятны и логичны, хотя переживать по поводу процедуры транвагинального УЗИ особо не стоит. На самом деле, несмотря на кажущуюся опасность повреждения внутренних органов при аккуратном и профессиональном проведении обследования риск каких-либо повреждений минимален. К тому же исследование проводится не вслепую, врач на мониторе контролирует движение датчика и управляет ним так, чтобы не нанести вред пациенту и при этом получить максимум информации об интересующем его органе.
Возможно, у читателя возникнет вопрос, а зачем вообще нужны такие виды УЗИ, которые требуют проникновения внутрь организма, если ранее вполне обходились обычным безопасным трансабдоминальным УЗИ? Потребность в трансвагинальном УЗИ возникла не случайно. Возникновение этого вида диагностики связано с ростом числа различных женских болезней и скрытым расположением внутренних половых органов слабого пола, доступ к которым через влагалище дает более точную информацию об их размерах и состоянии слизистой.
Еще одна причина распространенности трансвагинального и трансректального УЗИ – это возросший процент людей с лишним весом. Толстая жировая прослойка на животе может несколько искажать результаты трансабдоминального УЗИ, особенно когда речь идет о глубоко лежащих органах.
В таких ситуациях при обследовании женщин у врача редко возникает сомнение, какое исследование лучше: абдоминальное или трансвагинальное УЗИ? Понятно, что выбор будет за той процедурой, которая даст более полные и точные результаты. Так, например, ту же самую распространенную эрозию небольших размеров можно выявить лишь при помощи трансвагинального УЗИ.
Как делают УЗИ матки и придатков
Исследование проводится на кушетке в положении лежа.
Ультразвуковое исследование матки и придатков с допплерографией
УЗИ придатков и матки с использованием допплера является разновидностью диагностической процедуры, применяемой для выявления различных патологий. Среди показаний к исследованию называют:
- изменение продолжительности цикла;
- хронические боли в нижней области живота;
- бесплодие, а также невынашивание;
- определение опухолевидных образований в процессе гинекологического осмотра;
- нарушение мочеиспускания.
Сканирование сосудов у беременных женщин проводится в следующих случаях:
- многоплодная беременность;
- задержка развития или стремительный набор массы тела плодом;
- скрининговые процедуры (25 и 32 недели);
- наличие резус-конфликта;
- неправильное положение плода на большом сроке.
Важно! УЗИ придатков и матки с допплерографией рекомендовано при гипертонии, диабете, патологиях почек и печени.
Чтобы выявить нарушения со стороны сосудов, выполнять исследование рекомендуется за несколько дней до предполагаемых месячных. В процессе диагностики используются:
- дуплексное сканирование с целью определения размеров артерий и вен, направления кровотока, а также пропускной способности исследуемых сосудов;
- цветовое или триплексное сканирование характеризуется наличием разных цветов, что позволяет оценить скорость и направление сосудов.
УЗИ с применением допплера позволяет обнаружить:
- изменения атеросклеротического характера;
- опухоли, кисты или тромбы;
- сжатие сосудов;
- воспалительные процессы;
- варикозную болезнь;
- злокачественные новообразования.
Внимание! При наличии показаний УЗИ может сочетаться с другими методами исследования.

УЗИ матки и придатков трансабдоминальное: что это
Иногда гинеколог рекомендует сделать УЗИ яичников трансабдоминальным способом. Диагностика выполняется через переднюю брюшную стенку. Женщина располагается на кушетке с сомкнутыми ногами. Этот вид УЗИ назначается в рамках выполнения скрининга при беременности. В случае необходимости исследование может быть дополнено трансвагинальным способом диагностики.
Трансвагинальное исследование
Женщина лежит на спине, а ноги незначительно разведены в стороны и согнуты в коленях. Трансвагинальное УЗИ считается наиболее информативным и назначается с целью выявления различных патологий. При беременности этот вид исследования необходим для определения патологий шейки матки.
Трансректальное ультразвуковое исследование
Пациентка располагается на кушетке, лежа на спине. Ноги согнуты в коленях и разведены в стороны. Длительность УЗИ не превышает 30 минут.
Внутриматочная диагностика
Способ диагностики наименее распространен. Исследование позволяет обнаружить заболевания матки и придатков при выполнении в конкретную фазу цикла. Обязательным условием осуществления внутриматочного УЗИ является отсутствие воспалительных процессов.
Как подготовиться к УЗИ малого таза
Ультразвуковое исследование малого таза иногда требует особой подготовки. Об этом подробнее скажет врач перед тем, как назначить УЗИ.
Обычно, требуется:
- принять душ перед посещением кабинета диагностики;
- накануне вечером сделать клизму, очистить кишечник;
- мужчинам при трансабдоминальном исследовании за час-полтора выпить примерно литр жидкости;
- при трансректальном исследовании малого таза, за 3 дня не стоит употреблять продукты с повышенным газообразованием (хлеб, пиво, спиртные напитки, кисломолочные продукты, овощи и фрукты), при необходимости принять препараты, уменьшающие газы, например, Эспумизан;
- при трансвагинальноми трансректальном обследовании нужно опорожнить мочевой пузырь;
- при обследовании матки трансабдоминальным путем, стоит выпить литр-полтора воды за час до обследования, чтобы мочевой пузырь был полон.
Девушкам обследование органов малого таза иногда проводят трансректально – вводят датчик в прямую кишку. Перед обследованием надо принять активированный уголь или Мезим.
Воздерживаться от приема пищи в день обследования вовсе не нужно. Но должен быть легкий завтрак без продуктов, повышающих метеоризм.
Для удобства стоит надеть такую одежду, при которой можно снять лишь нижнюю часть во время обследования.
Грудных детей перед обследованием не кормят за час, либо делают УЗИ, спустя три часа после последнего кормления.
Полезная информация по теме:
- Вызов гинеколога на дом
- Медикаментозный аборт
- Консультация гинеколога
- Хирургический аборт
- Анализы на ХГЧ
- УЗИ при беременности
- Внутриматочная спираль
- Диагностика венерических заболеваний
- УЗИ плода
- УЗИ матки
- УЗИ при беременности
- Трансвагинальное УЗИ
- Абортивные таблетки
- Выделения у женщин
Расшифровка данных
Расшифровать показания поможет таблица:
| Показатель | Расшифровка (значение) |
| Положение | В нормальном здоровом положении орган должен отклоняться вперед, другое расположение говорит о патологиях, приобретенных или врожденных |
| Размеры | Если наблюдается сильное отклонение от средних параметров, орган расширенный или суженый, то это признак патологии |
| Толщина эндометрия | В норме при месячных составляет от 4 до 11 мм, к концу цикла увеличивается до 10-20 мм. Если утолщение больше, то это признак патологии. |
| Количество свободной жидкости в малом тазу | Наличие в малом объеме возможно только после овуляции. В других случаях присутствие жидкости свидетельствует о половых инфекциях. |
Чтобы правильно расшифровывать УЗИ малого таза у женщин врач должен не только выявить все отклонения, но и дифференцировать обнаруженные патологии по видовой принадлежности.
Норма размеров и формы матки, яичников и маточных труб у женщин
У взрослых нормой считаются такие показатели размеров матки:
| Особенности женщины | Длина тела матки (см) | Толщина тела матки (см) | Ширина тела матки (см) |
| Беременности не было | 4,4±0,6 | 3,2±0,5 | 4,3±0,6 |
| Беременности были, родов не было | 4,9±0,6 | 3,7±0,5 | 4,6±0,5 |
| Были одни роды | 5,1±0,6 | 3,9±0,5 | 5,0±0,5 |
| Было более одних родов | 5,6±0,6 | 4,3±0,5 | 5,5±0,5 |
При этом следует помнить, что:
- внешние контуры маточного миометрия (мышечной ткани) при отсутствии патологических процессов должны иметь четкие, ровные линии;
- в обычном состоянии женский орган имеет грушевидную форму;
- УЗИ малого таза может показать расширение полости матки, что свидетельствует о беременности или о наличии патологии;
- при отсутствии патологии эхоструктура должна быть однородная, но с незначительными участками фиброза (бугристости);
- маточные трубы будут заметны лишь в случае развития патологии, то есть заполнения, уплотнения стенок (сальпингита) или при внематочной беременности.
- любые нарушения формы яичников свидетельствуют о воспалительном процессе.
В норме яичники у женщин имеют такие размеры:
- объем — 2-8 куб. см;
- длина — 30 мм;
- ширина — 25 мм;
- толщина — 15 мм.
Как выглядят различные патологии на УЗИ матки
На экране монитора отображаются белые (ткани) или черные (жидкости, полые места) точки, создавая четкую картинку, которую врач-узист будет смотреть и потом делать анализ.
Специалист клиники «Московский Доктор» рассказывает о патологии шейки матки.
Воспаление придатков и спаечные процессы
Воспаление яичников (аднексит, оофорит) чаще всего проявляется:
- увеличением объема органа более 9,1 кубического сантиметра;
- нечеткостью контура за счет отека;
- болезненностью при проведении процедуры;
- появлением жидкости и слизи в позадиматочном пространстве.
Эрозия шейки матки
С помощью метода УЗИ малого таза врач может выявить:
- внутреннюю эрозию — распространение эндометрия в маточную стенку;
- небольшие черные точки (пузырьки) в мышечной ткани труб и шейки;
- небольшие пузырьки в мышечных тканях маточных труб и шейки (свидетельствуют о развитии эндометриоза).
Тонус
На УЗИ устанавливается локальный тонус матки, который обычным способом не определить. На картинке будет отчетливо видно напряжение мышечных волокон. При сильном напряжении стенки, к которой крепится плацента, есть опасность её отслоения.
Опущение матки
УЗИ исследование помогает увидеть факт опущения даже на очень ранней стадии и определить степень его выраженности.
Для этого специалист оценивает:
- положение шейки матки;
- возможные отклонения уретры;
- наличие деформации прямой кишки.
Одновременно определяются сопутствующие патологии:
- проблемы с яичниками;
- наличие миомы;
- состояние сфинктера мочевого пузыря.
Дисплазия матки
УЗИ органов при дисплазии маточной шейки показывает:
- кисты различной этиологии, размеров и видов (требуют уточнения и лечения);
- образование в виде небольшого комка, что может означать миому или фибромиому;
- опухолевый доброкачественный процесс;
- изменения размеров и формы матки (полость органа расширена или сужена);
- положение яичников (норма или сдвиг в сторону патологии);
- кровь или сгусток крови в теле матки, что свидетельствует о кровотечении.
Нормальная эхографическая картина
Расшифровка УЗИ органов малого таза у женщин начинается с измерения размеров матки. Длина, определяемая как расстояние от дна матки до внутреннего зева шейки, должна составлять 5–8 см. Средняя длина у здоровых нерожавших женщин, должна находиться в пределах 6,0–7,1 см. У женщин, родивших одного ребенка, наблюдается незначительное увеличение тела матки, более выраженное после нескольких родов.
Переднее-задний размер (толщина) матки в норме должен находиться в пределах 3–4 см, а поперечный размер (ширина) – 4,5–6,0 см. По прошествии нескольких лет после угасания репродуктивной функции, допустимо уменьшение размеров матки до 4–5 см
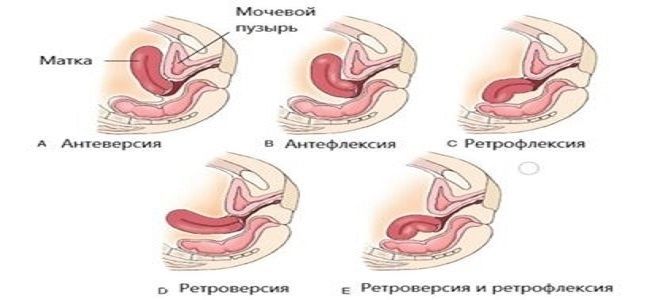
Немаловажным фактором, принимаемым во внимание, при оценке состояния женских репродуктивных органов, является положение матки
В норме, она находится в центральной части малого таза, отклоняясь к передней брюшной стенке. Такое положение в протоколе обследования обозначают термином «антефлексио». Термином «ретрофлексио» обозначают физиологическое нарушение положения тела матки, вызванное ее отклонением назад, то есть «загибом», а «латерофлексио» означает смещение матки относительно центральной оси тела.
Важно! При оценке положения матки следует учитывать, что наполненный мочевой пузырь вызывает некоторое отклонение от ее нормального положения. На УЗ-снимке: матка на 19 день менструального цикла
Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
На УЗ-снимке: матка на 19 день менструального цикла. Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
Шейка матки на эхограмме определяется как 2–3-сантиметровое образование, цилиндрической формы, с неотличимой от матки эхогенностью. Ширина цервикального канала должна находиться в пределах 3–4 мм. Яичники при ультразвуковом исследовании выглядят как овальные образования, расположенные по обеим сторонам от матки. Длина яичников в норме должна составлять 2,7–3,7 см, ширина 2,1–2,9 см, а переднее-задний размер – 1,7–2,1 см.
Вообще, величина яичников может варьироваться в довольно широких пределах, поскольку во время роста фолликулов происходит увеличение яичника. После выделения доминантного фолликула, определяющегося в первой фазе цикла в виде небольшого образования (0,5–1,3 см), продолжающего активно расти, до 12–14 дня менструального цикла, остальные вновь уменьшаются, и яичник приобретает нормальные размеры.
Ко дню овуляции, фолликул может достигать в размере 1,5–2,9 см и хорошо определяться на УЗИ. При визуальной оценке, размер одного яичника не должен превышать половины ширины тела матки. Маточные трубы в норме на УЗИ не определяются. Сразу после овуляции, начинается формирование желтого тела, временной гормонопродуцирующей железы, основное предназначение которой, обеспечение имплантации эмбриона и сохранение беременности.
Желтое тело представляется небольшим образованием с неоднородными толстыми стенками и жидкостным содержимым. Запись в протоколе ультразвукового обследования «киста желтого тела» оценивается исходя из сроков проведения диагностики, так как обнаружение кисты после овуляции, свидетельствует о нормальной работе репродуктивной системы, а до овуляции – о патологическом образовании.
Эндометриальный слой в полости матки в первые дни менструального цикла определяется как неоднородная структура различной толщины (от 0,3 до 0,8 см). К моменту окончания менструального кровотечения (4–5 день цикла), толщина эндометриального слоя составляет всего 0,2–0,4 см и на эхограмме практически не видна. В раннюю фазу пролиферации (6–7 день цикла) можно заметить незначительное утолщение эндометрия до 0,6–0,9 см, с одновременным снижением эхогенности.
В те же сроки хорошо определяется его слоистость в виде появления тонкого эхонегативного контура толщиной 1 мм. К 10 дню толщина эндометриального слоя составляет около 1 см. В секреторную фазу (15–27 день цикла), а также в период менструального кровотечения, происходит значительное утолщение эндометрия (иногда до 1,5 см), отмечающееся на эхограмме в виде утолщенной отражающей поверхности внутренней полости матки.
Важно! Обнаружение желтого тела и утолщенного эндометрия в начале менструального цикла, при отсутствии плодного яйца в полости матки, может служить косвенным признаком внематочной беременности. На УЗ-снимке: матка на 25 день менструального цикла
Толщина эндометриального слоя составляет 1,0 см
На УЗ-снимке: матка на 25 день менструального цикла. Толщина эндометриального слоя составляет 1,0 см
Какие болезни выявляет и что показывает исследование
УЗИ женских органов позволяет отслеживать наличие заболеваний на ранних стадиях и состояние беременности. При невозможности забеременеть женщина чаще обращается к этому методу исследования репродуктивной системы. Последующие УЗИ назначаются в целях проверки эффективности лечения женских болезней.
Ультразвуковая диагностика выявляет:
- одиночно расположенные кисты в маточной полости;
- эндометриоидное поражение;
- воспаление в придатках, матке;
- поликистоз, полипы;
- перекручивания ножек кист;
- повышенный тонус матки при беременности, состояние требует наблюдение врача;
- миому;
- новообразования злокачественного характера;
- диффузные изменения в матке, чаще диагностируются в миометрии;
- внематочную беременность;
- наличие или отсутствие патологий, гипоксии у плода;
- картину женской репродуктивной системы после родов;
- состояние матки, придатков после абортов, выкидышей и замершей беременности;
- чрезмерное накопление жидкой субстанции в малом тазу.
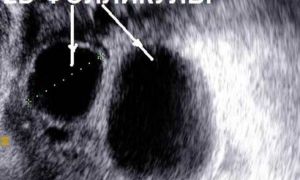
Смотрите как выглядят придатки на ультразвуковой диагностике:
В какое время проводится УЗ-обследование?
Матка сканируется на 5-7 сутки цикла. Сразу после месячных слой эндометрия очень тонкий, что помогает наиболее точно выявить любые патологические процессы – миому, гиперплазию и т.д. Если обследование провести позднее, то слизистая становится плотнее с каждым днем и начинает скрывать маленькие образования и чуть заметные дефекты. В итоге результаты сканирования будут некачественными или некоторые заболевания будут вовсе не замечены.
Однако во 2-й половине цикла можно определить фолликулы либо кисту на желтом теле. Однако оценить ее природу сложно (патологическую или саморассасывающуюся). Даже только зарождающиеся кисты легче определить в начале цикла. Для проверки, правильно ли функционируют яичники, УЗИ матки назначается на 8-10, 14-16 либо 23-24 дни цикла. Обследование делается повторно для исключения кист, если тест не показал зачатия, а температура в тонкой кишке держится высокой свыше 10 суток.
Показания и противопоказания к прохождению процедуры
Показаниями к проведению УЗИ матки и придатков яичников являются:
- отсутствие менструаций при подозрении на развитие беременности;
- сбой в менструальном цикле, месячные могут полностью отсутствовать или быть более обильными и болезненными;
- осложнения, которые возникли после родов, выкидыша или замершей беременности;
- подозрение на бесплодие, которое вызвано аномальным строением матки, яичников и их придатков;
- установка сроков беременности, оценка состояния и внутриутробного развития плода;
- периодические боли внизу живота, часто возникают при воспалительном процессе в органах малого таза;
- наличие новообразований в маточной полости различного характера;
- патологические изменения в соседних органах и системах — нарушение дефекации, боль при мочеиспускании.
Женщина ежегодно проходит гинекологическое УЗИ в профилактических целях для выявления скрытых заболеваний. Лучше выявить болезнь на ранних сроках. Так лечение принесет быстрый и эффективный результат.
Как часто можно делать гинекологическое УЗИ
Ультразвуковая гинекологическая диагностика делается в основном по показаниям и для профилактики болезней. В беременность по плану женщина проходит 3 УЗИ-скрининга: в первом, втором и третьем триместре. При болезнях гинеколог сам назначает частоту обследований: так прослеживается состояние репродуктивной системы женщины.
В какой день цикла рекомендуется делать УЗИ
Оптимально делать УЗИ маточной полости и придатков по гинекологии в первой фазе менструального цикла. Рекомендуемые дни — с 5-х по 10-е сутки. Так результат исследования будет максимально точным: внутренний слой матки с придатками в это время очень тонкий.
Можно проходить ультразвуковую диагностику во время месячных, но результат окажется менее достоверным. В это время эндометрий утолщается. Это снижает возможность определения в матке доброкачественных опухолей — полипов, миомы.
Лучше делать УЗИ по рекомендации врача. Иногда гинеколог отправляет женщину на исследование во второй половине менструального цикла. Процедура актуальна, если существуют подозрения на эндометриоидное поражение маточной полости и придатков. Вторая фаза начинается с 16–17-го дня цикла.