Таблетки для понижения пульса: список препаратов
Содержание:
- Лекарства для лечения тахикардии
- Какие средства назначает кардиолог чтобы убрать тахикардию
- Примерное меню на неделю
- Симптомы тахикардии
- Сильное сердцебиение при беременности
- Препараты для неотложной помощи
- Методы лечения
- Ощущения больного
- Каким заболеваниям сопутствует симптом
- Что такое синусовая тахикардия сердца
- Виды и лечение тахикардии
- Когда сердцебиение – повод обратиться к врачу?
- Виды тахикардии
Лекарства для лечения тахикардии
Эпизоды учащенного сердцебиения, как правило, являются симптомами какого-либо основного заболевания, протекающего в скрытой форме. В зависимости от основного заболевания возможно применение различных групп препаратов для восстановления ЧСС. Какое конкретно лекарство необходимо принимать решает врач.
К списку основных лекарственных средств относятся:
- бэта-блокаторы;
- блокаторы натриевых каналов;
- блокаторы кальциевых каналов;
- блокаторы калиевых каналов;
- сердечные гликозиды;
- успокоительные препараты.
Блокаторы рецепторов кардиомиоцитов
Бэта-блокаторы – группа препаратов, способствующая уменьшению ЧСС, снижению артериального давления за счет блокирования бета-адренорецепторов. В результате блокирования рецепторов адреналин и норадреналин не воздействуют на миокард и сердце начинает сокращаться реже. Бэта-блокаторы бывают следующих видов:
- селективные – действуют только на сердечную мышцу. К ним относятся атенолол, бисопролол, метопролол, бетаксолол;
- не селективные – действуют не только на миокард, а также на бронхи, сосуды. К ним относятся анаприлин, пиндолол, соталол, окспренолол;
- с вазодилятирующим эффектом – способствуют расслаблению сосудов. К этой группе относятся лабеталол, карведилол, небиволол.
Селективные и неселективные бэта-адреноблокаторы с одинаковой силой действуют на приступы тахикардии и артериальное давление, но у кардиоселективных препаратов меньшее количество побочных эффектов.
Препараты, влияющие на ток ионов через мембрану кардиомиоцита
Блокаторы натриевых каналов проявляют свое действие за счет угнетения проникновения ионов натрия в кардиомиоцит. В результате этих действий снижается возбудимость и замедляется проведение импульсов по сердцу, что приводит к уменьшению проявлений аритмии. В эту группу входят прокаинамид, хинидин, лидокоина гидрохлорид, пропафенон.
Блокаторы кальциевых каналов тормозят проникновение ионов кальция в клетки миокарда из межклеточного пространства. В результате этого замедляется проводимость миокарда, способствующая урежению ЧСС, и происходит расширение коронарных сосудов. Чаще используются:
- производные дифенилалкиламина (верапамил, анипамил);
- производные бензотиазепина (дилтиазем, алтиазем).
Блокаторы калиевых каналов тормозят проникновение ионов калия в клетки. В результате этого снижается автоматизм синусового узла, замедляется атриовентрикулярная проводимость, что приводит к уменьшению частоты сокращений сердца и расширению коронарных сосудов. Используются амиодарон, соталол, нибентан.
Сердечные гликозиды – препараты растительного происхождения. Эффект достигается за счет торможения проведения нервных импульсов в проводящей системе. К группе гликозидов относятся дигоксин, дигитоксин, строфантин, коргликон.

Седативные средства, применяемые для уменьшения частоты сокращений сердца, делятся на две группы и считаются относительно безопасными:
- растительного происхождения. В состав этих препаратов входят экстракты трав, оказывающих успокоительное действие, нормализуется работа нервной системы и сердца. Эти препараты действуют мягко, не оказывая сильного влияния на давление. К ним относятся – настойка валерианы или пустырника, персен.
- синтетические. Назначаются врачом, оказывают действие на сердечно-сосудистую и нервную систему, имеют снотворный эффект. К синтетическим седативным средствам относятся Релиум (Диазепам) и другие.
Внимание! Лекарственные средства для лечения тахикардии, а также доза и кратность приема лекарств, назначается только врачом в индивидуальном порядке. Нельзя самостоятельно назначать или отменять прием лекарств
Несоблюдение дозы и кратности приема может привести к передозировке или, наоборот, недостаточному эффекту от препаратов.
Какие средства назначает кардиолог чтобы убрать тахикардию
Антиаритмические препараты
Эти медикаменты используют для лечения тахикардии различного происхождения.
Таблица 1 – Список антиаритмических медикаментов
| Название | Описание | Дозировка |
| Этацизин | Используется при терапии желудочковых и наджелудочковых тахикардий. | Суточная норма составляет 150-300 мг, поделенная на 3 приема. |
| Аденозин | Используется для устранения наджелудочковых тахикардий, так как может прервать передачу импульса по синоартериальному узлу, не вызывая сокращения желудочков. Производят в форме раствора для внутривенного введения. | Максимальная допустимая доза составляет 12 мг. |
| Амиодарон | Действие медикамента основано на замедлении проводимости атрио-вентрикулярного узла, благодаря чему нормализуется сердцебиение, улучшается коронарный кровоток. Выпускают средство в форме таблеток. | Суточная норма равна 0,6 – 0,8 г, поделенная на 3 приема. |
Успокаивающие препараты
Седативные медикаменты – это группа препаратов, которые способны снизить психоэмоциональное напряжение. Являются одними из основных, используемых при лечении психоматической патологии, которая может привести к развитию тахикардии.
Таблица 2 – Успокаивающие средства
| Название | Описание | Дозировка |
| Экстракт валерианы | Используется при острых и продолжительных стрессовых нагрузках. Валериана замедляет частоту сердечных сокращений, расширяет сосуды и улучшает микроциркуляцию крови. В аптеке купить средство можно в форме таблеток и капель. | По 1-2 таблетке или по 30 капель, растворенных в воде, 3-4 раза в сутки. |
| Деприм | В основе препарата лежит вытяжка из травы зверобоя. Это натуральный антидепрессант, оказываемый выраженное седативное влияние на организм, приводит в норму сон и настроение. Можно давать детям с 6 лет. Производят в форме капсул и таблеток. | По 1 таблетке 3 раза в сутки. |
| Афобазол | Разработан для устранения тревоги и нервного напряжения. | По 30 мг 3 раза в день. Длительность терапии составит 1-1,5 месяцев. |
| Адаптол | Это транквилизатор, обладающий выраженным седативным эффектом. Используется для лечения неврозов. | По 1-2 таблетке 2 раза в сутки |
| Ново-Пасит | В составе содержит экстракты лекарственных трав, обладающих седативным эффектом. Благодаря успокаивающему действию препарат мягко купирует неврозы, депрессию и снижает физиологическую реакцию организма на стрессовый фактор. | По 2 таблетке 3 раза в сутки. Курс терапии – 4 недели. |
Дыхательные упражнения
При помощи дыхательной гимнастики вылечить тахикардию не получится, но вот ослабить приступ до приезда скорой помощи можно.
Особенности гимнастики:
- Сделать глубокий вдох, задержать воздух и натужиться, толкая его в сторону диафрагмы и надувая живот. Очень долго задерживать дыхание не стоит, так как это приведет к повышению артериального давления.
- Глубоко дышать – вдох и медленный выдох, длительность которого должна превышать в 3 раза длительность вдоха. Дышать так 10 минут.
Примерное меню на неделю
При составлении меню нужно учитывать правила раздельного питания. За основу можно взять пример меню на 7 дней.

Понедельник:
- Позавтракать овсяной кашей, для приготовления которой 100 г залить 2 ст. л. кипятка и оставить на 30 минут. Можно добавить кусочки кураги и изюма. Выпить травяной чай с медом.
- Перекусить бананом.
- В обед съесть овощной суп, макароны со сметаной и отварным куриным филе, фруктовое желе.
- Перекусить творогом с миндалем, заправленным кефиром.
- На ужин съесть запеченную рыбу с овощами.
Вторник:
- Съесть гречневую кашу и выпить компот из сухофруктов.
- Перекупить яблочным пюре с корицей.
- В обед приготовить крем-суп из брокколи, рыбные тефтели и запеченный в мундире картофель. На десерт съесть орешки.
- Перекусить ягодным смузи.
- Поужинать овощной запеканкой и выпить кефир.
Среда:
- На завтрак съесть блины с медом и выпить отвар из шиповника.
- Перекусить стаканом натурального йогурта.
- Пообедать постным борщом, паровыми котлетами и пюре, приготовленным с молоком.
- Перекусить фруктовым салатом, заправленным 1-2 ст. л. кефира.
- На ужин подать плов с морковкой и отварной курицей.
Четверг:
- Утром съесть перловую кашу и выпить зеленый чай.
- Перекусить зеленым коктейлем.
- В обед съесть тыквенный крем-суп, рыбу на пару и салат из вареной тертой свеклы и морковки, заправленный растительным маслом.
- Перекусить стаканом ряженки.
- Поужинать кашей из чечевицы с телятиной.
Пятница:
- Утром съесть творог с изюмом и медом. Выпить имбирный чай.
- Перекусить бананом.
- В обед приготовить овощной суп с кабачком, запечь рыбу и подать с овощным салатом из огурца, помидора и листьев салата. Для заправки можно использовать 1 ч. л. оливкового масла, рубленую петрушку, укроп и чеснок.
- Перекусить стаканом кефира.
- Поужинать запеченной в духовке курицей с картофелем. Выпить компот.
Суббота:
- На завтрак съесть овсяную кашу с ягодами и выпить травяной чай.
- Перекусить фруктовым желе.
- В обед приготовить легкий куриный бульон, макароны и рыбные фрикадельки на пару.
- Перекусить йогуртом со смородиной.
- Поужинать кабачковой запеканкой с курицей. Выпить кефир.
Воскресенье:
- Утром съесть перловую кашу и выпить чай с медом.
- Перекусить творогом с орехами.
- В обед подать суп с горохом, запеченную в фольге рыбу и овощной салат.
- Перекусить гранатом.
- Поужинать гречневой кашей с тефтелькой и бутербродом с сыром.
Симптомы тахикардии
К симптомам тахикардии относятся такие явления:
- «провалы»/перебои в сердце – человек прямо физически ощущает, что в груди что-то «провалилось», «ушло внутрь». Это очень частый симптом, знакомый многим людям;
- ощущение одышки в нетипичной обстановке – например, при минимальной физической нагрузке или тогда, когда ее не было;
- болевые ощущения (мы уже уточнили, что они возникают при конкретных заболеваниях);
- предобморочное состояние или обморок. Нередко все обходится только головокружением.
Аритмия бывает легкой и короткой, а может длиться дольше и вызывать гораздо больше дискомфорта – все индивидуально, поэтому требуется консультация врача.
Сильное сердцебиение при беременности
Беременность является стрессовым для организма женщины состоянием, во время которого все жизненные функции проходят в усиленном темпе, усиленная работа сердца также не является исключением, поэтому «ощущение сильного сердцебиения» является наиболее частой жалобой беременной женщины. Симптомы, сопутствующие учащенному сердцебиению аналогичны тем, что наблюдаются при нарушении ритма сердечной деятельности (дыхательные расстройства, дискомфорт в области сердца, головокружение).
Группу риска по возникновению усиленного сердцебиения составляют беременные женщины, страдающие анемией, поэтому у данной категории приступы сильного сердцебиения часто сопровождаются кратковременными эпизодами потери сознания. Среди причин возникновения сильного сердцебиения в первую очередь следует рассматривать изменение гормонального фона женщины в период беременности, а также психоэмоциональную неустойчивость и плохую переносимость физических нагрузок. Некоторые женщины в период беременности принимают большое количество витаминизированных препаратов, однако следует учитывать, что гипервитаминоз крайне негативно отражается на функционировании сердца и может стать причиной развития сильного сердцебиения.
Несмотря на то, что большинство акушеров-гинекологов считает усиленное сердцебиение в период беременности нормальной реакцией женского организма, все же данное состояние требует динамического наблюдения и при необходимости применения своевременного медикаментозного лечения. Почему учащенное сердцебиение, протекающее в легкой форме, считается нормальным явлением при беременности? Дело в том, что данное состояние является компенсаторной реакцией женского организма, благодаря которому обеспечивается достаточное кровенаполнение матки, благодаря которому осуществляется обогащение плода необходимым объемом питательных веществ.
Наиболее критическим периодом для возникновения сильного сердцебиения является первый триместр беременности, так как именно в этот временной промежуток наблюдается максимальная активизация гормонального статуса женщины и ускорение всех метаболических процессов в организме. Предрасполагающими факторами для развития данного состояния является дефицит витаминов и магния, а в роли провокатора сильного сердцебиения чаще всего выступает чрезмерная физическая или психоэмоциональная активность.
Во втором триместре беременности начинается активный набор веса беременной женщины, что провоцирует усиление нагрузки на сердечно-сосудистую систему, поэтому в этом периоде будущая мама все чаще предъявляет жалобы на учащенное сердцебиение, которое сопровождается неспецифическим болевым синдромом в области сердца.
Если рассматривать рекомендации по коррекции пищевого поведения, позволяющие устранить факт возникновения сильного сердцебиения, то они ограничиваются исключением кофеинсодержащих напитков и нормализацией питьевого режима.
Препараты для неотложной помощи
Тахикардия – явление, которое может возникнуть в любой неподходящий момент. Для экстренной терапии такого состояния необходимо принять 2 мг Седуксена, который поможет снизить возбудимость нервной системы и восстановить нормальный ритм сердца. Также вместо этого препарата допустимо использовать Реланиум или Дроперидол. При тахикардии, вызванной сердечной недостаточностью, назначаются гликозиды: Изоланид, Строфантин или Дигоксин. Также для экстренной помощи при тахикардии допустимо использовать:
- новокаинамид – используется для восстановления сердечного ритма при нормальном артериальном давлении;
- амиодарон – антиаритмический препарат, который расширяет коронарные артерии. не рекомендуем для приема беременными и детьми.
- изоптин – мощное средство, которое применяется для улучшения кровообращения в сердце;
- аймалин – помогает снизить активность мышечного слоя сердца, подавляет активность водителя ритма;
- мезатон – лекарство, которое применяется при тахикардии с низким артериальным давлением.

Методы лечения
Для начала следует попытаться самим помочь своему организму избавиться от недуга:
- Бросить курить;
- Поменьше употреблять алкоголя и напитков, содержащих кофеин;
- Начать умеренно заниматься спортом;
- Попробовать сеансы глубокого дыхания, занятия йогой;
- Контролировать уровень артериального давления, холестерина в крови.
В любом случае, необходимо знать, что делать, если случается приступ учащенного сердцебиения. Во-первых, нужно попытаться максимально успокоиться, освободить себя от тесной одежды, расстегнуться. Выпить чего-нибудь успокоительного (Валериана, Пустырник, Боярышник, Валидол, Корвалол, Валокордин). Прилечь. На выдохе задержать дыхание и напрячься, не вдыхая, примерно секунд 40 — 50. Повторить несколько раз такое дыхание. Закрыть глаза и надавить пальцами на глазные яблоки. Можно выпить холодного напитка, желательно газированного (например, минеральную воду). Умыться прохладной водой. Еще помогает нажатие на живот, пресс. Также иногда во время приступа советуют вызывать рвоту, что помогает снять спазм.
Обязательно необходимо обеспечить больному полный покой, физический и эмоциональный. Если ничего не помогает, остается обратиться к специалистам, которые определят вид заболевания и назначат необходимое лечение.
При лечении тахикардии используются препараты, входящие в две основные группы:
-
Успокоительные средства:
- На основе трав (Персен, Ново-Пассит и др.),
- Синтетические препараты (Диазепам, Фенобарбитал).
- Антиаритмические медицинские препараты (Верапамил, Флекаинид, Аденозин и др.).
Успокоительные препараты используют в случаях вегето-сосудистой дистонии, они помогают уменьшить число приступов тахикардии и приводят нервную систему в равновесие. В группу антиаритмических препаратов входит ряд лекарств с различным механизмом воздействия, принимать их можно только по назначению кардиолога. Самолечение такими препаратами очень опасно!
При желудочковой тахикардии, стараются начать с механического воздействия (дыхание, надавливания, рвота), если это не дает эффекта, назначаются лекарственные препараты (Обзидан, Лидокаин). Когда лекарства не действуют, проводят терапию электрическими импульсами.
Для начала лечения патологической синусовой тахикардии рекомендуется наряду с кардиологом, посетить еще и невропатолога. По результатам осмотров и консультаций специалистов, назначаются препараты седативного ряда (седуксен, реланиум, люминал), а также используют методы психотерапии (внушение, гипноз), массаж глазных яблок – тонус блуждающего нерва повышается.
Случаи, когда для лечения необходимо хирургическое вмешательство:
- Феохромоцитома, тиреотоксикоз (гипертиреоз) – удаляется опухоль или часть железы, которая дает избыточное количество гормонов;
- Порок сердца, ишемическая болезнь – проводятся кардиохирургические операции.
Ощущения больного
- Во время учащенного сердцебиения человек ощущает их ритм, слыша звук ударов. Иногда наблюдается парадоксальный факт: ритмы ударов учащены, а звука не слышно, будто ударов нет вовсе.
- Стремительно развивается паническое состояние, одышка.
- В области желудка обнаруживается ощущение возникшего кома.
- Пациенты описывают страх смерти, потемнение в глазах, чувство жара и непреодолимое желание заплакать.
- В области сердца могут обнаруживаться боли колющего характера.
- Аппетит пропадает, любое напряжение вызывает болезненные ощущения.
- Во всем теле начинается дрожь, боли в голове, усталость не сменяется сном.
Каким заболеваниям сопутствует симптом
При обнаружении учащенного сердечного ритма прописан ряд терапевтических приемов для нормализации ритмичного сокращения камер сердца. Если эффективность процедур минимальная, больной не должен предпринимать самостоятельные попытки излечиться от неприятного симптома. Показано немедленное обращение к доктору-кардиологу. Причины более частого сокращения могут указывать на инфекционные заболевания, патологиях миокарда, разновидностям (в том числе опасным для жизни) тахикардии, острой сердечной недостаточности.
Не исключены психические расстройства, своевременное лечение которых устраняет неприятный симптом. К сожалению, менталитет обычного человека не позволяет обратиться к врачу-психотерапевту по причине категорического отрицания своего сумасшествия. Толкование для таких людей терминов «сумасшествие» и «психическое расстройство» идентично.
Пациент, испытывающий тревожные признаки более частого сердцебиения, возникающего неоднократно, должен довериться врачу в определении диагноза и выполнить весь комплекс предлагаемых процедур. Наряду с привычным стрессом или единичной перегрузкой нервной системы за тахикардией может скрываться отравление организма и прочие опасные состояния.
О том, как умерить частое сердцебиение, расскажет в своем видеосюжете Елена Малышева:
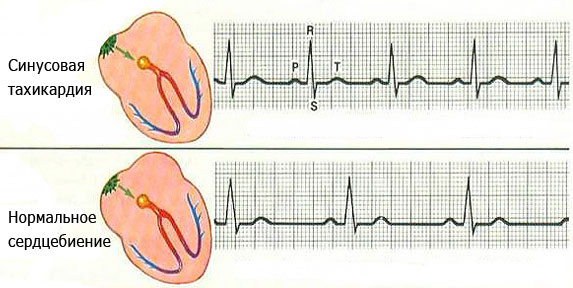
Что такое синусовая тахикардия сердца
Не каждый человек сможет определить, из-за чего происходит учащение сердцебиения, списывая его на волнение или усталость. Во избежание осложнений стоит знать, что такое синусовая тахикардия сердца: это повышение ЧСС (частота сердечных сокращений) до 100 ударов и более. Данный симптом – признак тахикардии, которая является формой наджелудочковой тахиаритмии. В международной медицине заболевание имеет аббревиатуру МКБ-10. Медики выделяют два вида – физиологический и патологический.
- Первый вид заболевания может быть, как врожденным, который часто встречается у девочек любого возраста и мальчиков-подростков, так и приобретенным в течение жизни. Приобретенная тахикардия проявляется при активных физических нагрузках, после них, в состоянии сильного волнения, стресса. Такая реакция сердца является нормальным ответом нашего организма, носит она временный характер.
- Патологическую тахикардию делят на адекватную и неадекватную. Последняя характеризуется стойким симптоматичным увеличением частоты сердечных сокращений более ста ударов в минуту, когда человек бодрствует и находится в состоянии покоя или во время легкой физической нагрузки. Диагноз верен, если приступы учащенного сердцебиения продолжаются на протяжении трех месяцев без явной на то причины. Адекватной синусовой тахикардией (СТ) называют рост частоты сердечных сокращений при:
- артериальной гипотензии;
- анемии;
- гипоксемии;
- феохромоцитоме;
- тиреотоксикозе.
ЧСС и ритм
Явными симптомами приступа тахикардии считаются изменения частоты сердечных сокращений и ритма сердцебиения. ЧСС является важным признаком проблем с синусовым узлом. При этом умеренная тахикардия – типичная реакция организма на нагрузки или стрессы. Характерным для этого заболевания является сохранение ритма сердца, а если нарушается и он, то это уже аритмия. Следует сделать электрокардиограмму, если у вас:
- чувство «трепыхания» сердца, частый ритм сердцебиения;
- слабость и головокружение;
- общая слабость, снижение работоспособности;
- учащение сердцебиение при смене с горизонтального на вертикальное положение тела;
- боль в груди.
Расшифровкой кардиограммы должен заниматься только врач, после чего он пишет заключение, назначает соответствующее лечение. Если вы хотите понимать, что показала ваша ЭКГ, то следует разобраться с некоторой терминологией. Важными для постановки правильного диагноза, назначения дальнейшего лечения учащенного сердцебиения выступают следующие показатели:
- ЭОС (электрическая ось сердца) указывает на положение сердца во время кардиографии. Оно может быть нормальным, с отклонением вправо или влево, горизонтальным, вертикальным.
- Частота сердечных сокращений. Отклонением считается ЧСС свыше 90 ударов в минуту.
- При стимуляции сердца второстепенными источниками электрических сердечных потенциалов указывается, что это несинусовый ритм. Показатель говорит о заболевании сердца.
- Гипертрофия правого или левого желудочка. Говорит о росте размера желудочка сердца или утолщении его стенки.
- Мерцательная аритмия. Говорит о нарушении ритма сердца, что свойственно людям старше 60. Есть возможность развития сердечной недостаточности, инсульта мозга.
- Пароксизм мерцательной аритмии. Это найденный на кардиограмме резкий приступ мерцательной аритмии, который обязывает начать немедленное лечение.
- Экстрасистолия – аномальный импульс на кардиограмме из-за внеочередного сокращения сердечной мышцы. Существует предсердная, желудочковая, атриовентрикулярная экстрасистола.
Причины
- Гиповолемия.
- Гипоксия.
- Адренергические препараты.
- Гипотония.
- Повышение температуры из-за воспаления или системной инфекции.
- Тиреотоксикоз.
- Кардиомиопатия с сопутствующим нарушением функции левого желудочка.
- Дыхательная недостаточность.
- Лихорадка.
- Острая сосудистая недостаточность.
- Гипертиреоз.
- Использование ряда лекарственных препаратов (эуфиллина, блокаторов медленных кальциевых каналов, кофеина).
Опасна ли тахикардия
Синусоидная тахикардия – неправильная работа сердечной мышцы на износ. Такая нагрузка может спровоцировать развитие сердечной недостаточности, других нарушений ритма, снижение артериального давления. Патология нарушает кровоснабжение сердца, что повышает вероятность развития ишемической болезни, инфаркта. Особую опасность представляет возможность возникновения тромбоэмболии мозговых сосудов, легочной артерии, а на фоне инфаркта миокарда – фибрилляции желудочков, что приводит к внезапной смерти. Поэтому в армию с приступами тахикардии не берут.
Виды и лечение тахикардии
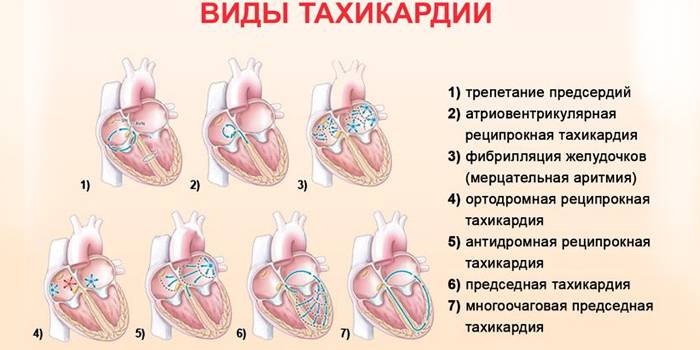
Прежде чем приступить к терапии, врач должен определить причину аритмии, для этого он назначает исследования. Если проблема в сердце, нужно сделать электрокардиограмму, чтобы найти поврежденный участок. От этого зависит метод лечения.
С учетом места поражения выделяют формы патологической тахикардии:
- Синусовая. ЧСС более 100 ударов в минуту. Сердце не успевает наполняться кровью, что вызывает нарушение кровотока.
- Пароксизмальная. Это резко возникающий и исчезающий приступ с частотой 100–300 ударов в минуту. Такую тахикардию делят на предсердную, узловую и желудочковую.
Синусовая

Основной водитель сердечного ритма у человека – синусно-предсердный узел. Это небольшой участок в правом предсердии, состоящий из мышечных волокон, к которым тянутся нити из вегетативной нервной системы. В узле зарождается волна возбуждения, которая вызывает сокращение миокарда, становится стимулом для возникновения следующей волны.
Нарушения иногда провоцируют внешние факторы – стресс или нагрузки. Часто они связаны с неправильной работой самого узла.
Патологические причины:
- Большая кровопотеря.
- Повышенное или пониженное артериальное давление.
- Высокая температура (жар, лихорадка).
- Уменьшение объема крови.
- Тиреотоксикоз (повышенная выработка гормонов щитовидной железы).
- Острая сосудистая или дыхательная недостаточность.
- Болезни сердца.
Чтобы избавиться от синусовой тахикардии, нужно устранить причину, которая ее вызвала. Таблетки от сердцебиения следует принимать, если появились признаки ишемии миокарда или острого коронарного синдрома, приводящего к инфаркту.
Для замедления ритма сердца назначают бета-адреноблокаторы.
Предсердная

Так называют тахикардию, которая зарождается в предсердии вне синусного узла и имеет следующие причины:
- болезни миокарда, в т.ч. инфаркт;
- гормональные сбои;
- острые и хронические болезни легких (туберкулез, пневмонию);
- передозировка лекарствами, особенно сердечными;
- алкоголизм.
Выделяют 2 формы предсердной тахикардии:
- Монофокусная, при которой пульс от 100 до 300 ударов/мин., ритм регулярный. Чтобы устранить приступ, начинают принимать β-блокаторы и блокаторы кальциевых каналов.
- Мультифокальная, когда ритм более медленный, прерывистый. Терапия направлена на устранение основного заболевания. При этом лекарственные препараты от тахикардии часто неэффективны.
Желудочковая

Эта форма нередко связана с сердечными патологиями. В 85% случаях желудочковая тахикардия возникает у людей с ишемической болезнью сердца, причем у мужчин чаще, чем у женщин. Состояние часто приводит к артериальной гипотонии, потере сознания, ишемии миокарда.
Тахикардия нередко перерастает в фибрилляцию желудочков.
Сердце бьется неравномерно, ритм растет до 600 ударов в минуту, затем понемногу спадает. Возникают головокружение, слабость, хрипящее дыхание. Развивается инфаркт миокарда, результат которого – смертельный исход.
При остром приступе необходима срочная медицинская помощь. Когда симптомы убраны, терапия направлена на профилактику внезапной смерти. Для этого иногда показана операция по вживлению импланта. Если эпизод единичный, долгосрочной терапии не требуется.
Для медикаментозного лечения применяют бета-блокаторы и другие антиаритмические препараты.
Когда сердцебиение – повод обратиться к врачу?
Учащенное сердцебиение является поводом обращения к врачу, если оно:
- слишком интенсивно;
- носит затяжной характер (не проходит в течение длительного времени);
- возникает при всё меньшем воздействии вышеуказанных факторов;
- возникает вне связи с вышеуказанными факторами;
- носит неровный характер (можно предполагать аритмию – нарушение ритма сердца).
В этих случаях учащенное сердцебиение может быть проявлением серьёзных нарушений и заболеваний, таких как:
- авитаминоз;
- анемия (низкое содержание гемоглобина и железа в крови);
- тетания (состояние, обусловленное недостатком кальция);
- эндокринными заболеваниями;
- сердечными патологиями.
Однако, как правило, в случае миокардита, других заболеваний сердца, а также гиперфункции щитовидной железы усиленное сердцебиение не бывает основной жалобой. При подобных заболеваниях, прежде всего, жалуются на боль в области сердца и одышку.
Оперативно надо реагировать, если на фоне усиленного сердцебиения наблюдаются головокружение, одышка, побледнение кожи, потливость. В этом случае следует вызвать скорую помощь.
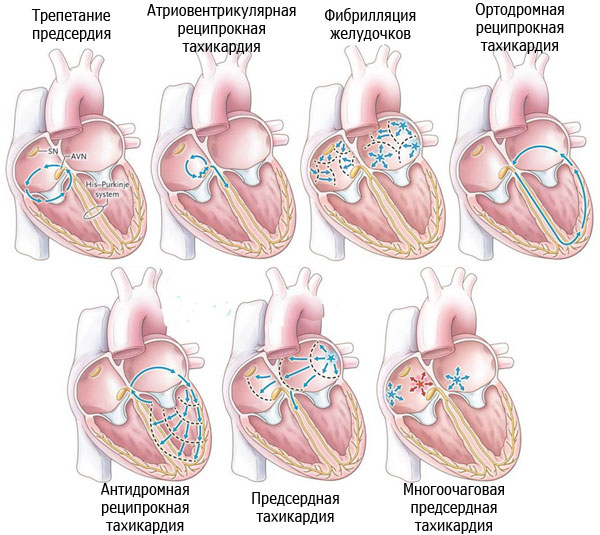
Виды тахикардии
Классификация тахикардии включает в себя следующие виды данного состояния:
По этиологии:
Физиологическая тахикардия. Частота сердечных сокращений (ЧСС) увеличивается в следствии воздействия на организм определенного фактора. Является адекватной реакцией организма на раздражитель (страх, стресс, прием некоторых веществ, попадание организма в определенные климатические условия и т.д.);
Патологическая тахикардия. Основная причина ЧСС заключается в наличии приобретенной или наследственной патологии сердца и других органов во время пребывания тела в состоянии покоя. Является опасным состоянием, длительное пребывание в котором способствует развитию таких заболеваний сердца, как ишемическая болезнь сердца (ИБС) или инфаркт миокарда. Патологическая тахикардия сопровождается уменьшением наполнения желудочков кровью, что приводит к недостаточному кровоснабжению всех органов, и соответственно их питанию. При этом, у человека падает артериальное давление, а длительный период этого патологического состояния приводит к развитию гипоксии и аритмогенной кардиопатии, при которых эффективность работы сердца существенно понижается. Чем длительнее человек находится в этом состоянии, тем хуже прогноз на полное выздоровление.
Идиопатическая тахикардия. Причину учащенного сердцебиения у медицинских работников выявить не удается.
По источнику, генерирующему электрические импульсы в сердце:
Синусовая тахикардия – развивается в последствии увеличения активности синусового, или синоатриального узла, который собственно и является основным источником электрических импульсов, который задает ритм работы сердца (ЧСС) в состоянии покоя. Характеризуется постепенным началом, ЧСС до 120–220 ударов/минуту и правильным ритмом сердцебиения.
Эктопическая (пароксизмальная) тахикардия – источник электрических импульсов берет свое начало в предсердиях (наджелудочковая) или желудочках (желудочковая). Характеризуется приступообразным течением, которые как появляются внезапно, так и исчезают, однако их продолжительность может составлять от нескольких минут, до нескольких десятков часов, во время которых ЧСС остается неизменно высокой – от 140 до 250 ударов/минуту, с правильным ритмом сердцебиения. Такие приступы называются – пароксизмы.
Пароксизмальная тахикардия включает в себя 3 формы:
- Предсердная (наджелудочковая, или суправентрикулярная) тахикардия — чаще всего, причиной учащенного сердцебиения является активизация деятельности симпатической нервной системы, что обычно происходит при – страхах, стрессах, шоковых состояниях и т.д.;
- Желудочковая тахикардия (ЖТ) – наиболее частой причиной являются дистрофические изменения сердечной мышцы, например — около 85-95% этой формы ЧСС наблюдается у пациентов с ишемической болезнью сердца или миокардитом;
- Узловая тахикардия.

Фибрилляция желудочков (ФЖ). Часто является осложнением обширного трансмурального инфаркта миокарда или продолжением развития пароксизмальной желудочковой тахикардии, хотя некоторые ученые рассматривают фибрилляцию желудочков и желудочковую тахикардию как одно явление. Характеризуется хаотичным и нерегулярным сокращением сердечной мышцы на уровне от 250 до 600 ударов в минуту, что в некоторых случаях приводит к полной остановке сердца. Кроме того, уже через 15-20 секунд больной может испытать сильное головокружение и потерять сознание, а через 40 секунд у него может произойти однократная тоническая судорога скелетных мышц, сопровождающаяся непроизвольным мочеиспусканием и дефекацией. В это же время, у пострадавшего увеличиваются в размерах зрачки, которые через полторы-две минуты расширены до максимального уровня. Больной начинает быстро дышать, но после дыхание замедляется, и через 2 минуты наступает клиническая смерть.
В медицинском мире фибрилляцию желудочков условно разделяют на 3 типа:
Первичная ФЖ. Развитие происходит в первые 4-48 ч. с появления инфаркта миокарда, но до появления левожелудочковой недостаточности и других осложнений приступа. Характеризуется высокой смертностью больных.
Вторичная ФЖ. Развитие происходит у больных инфарктом на фоне недостаточного кровообращения в левом желудочке и кардиогенного шока.
Поздняя ФЖ. Развитие происходит спустя 48 часов (в большинстве случаев на 2-6 неделе) с момента появления инфаркта миокарда и характеризуется 40-60% летальных исходов.