Чем обусловлено развитие синдрома кавасаки у детей?
Содержание:
- Профилактика
- Механизм развития
- Симптомы
- Болезнь Кавасаки — диагностические критерии
- Симптомы болезни Кавасаки у ребенка
- Диагностика
- Прогноз и профилактика
- Что такое вирус Коксаки?
- Симптомы
- Прогноз к выздоровлению
- Синдром Кавасаки у детей: причины и лечение
- Последующая помощь
- Как проявляется заболевание
- Лечение болезни Кавасаки
Профилактика
Людям, которые перенесли болезнь в детстве, стоит аккуратно относиться к собственному здоровью, а именно:
- избегать вредных привычек (курение и алкоголь);
- соблюдать умеренную физическую активность;
- проходить осмотр в больнице раз в несколько лет;
- избегать жирной, жареной и вредной пищи.
В России невозможно составить точную статистику переболевших этим синдромом. Но, по последним данным, лечение заболевания осуществляется в клиниках очень успешно, так как медицинская сфера накопила достаточно сведений о васкулитах острого некротизирующего характера невыясненной этиологии.
Несмотря на опасность заболевания, по статистике полное выздоровление происходит достаточно часто. Но это при условии правильно проведенного лечения.
Однако стоит помнить о том, что болезнь может вызывать серьезные проблемы со здоровьем в будущем. Поэтому вторичная профилактика крайне важна. Для этого переболевшего ребенка обязательно ставят на учет в местной поликлинике. Он регулярно наблюдается у кардиолога.
А вот первичные меры профилактики до сих пор не разработаны ввиду отсутствия информации о причинах ее возникновения.
Самым опасным временем считается первые 2-3 недели после развития лихорадочного синдрома. Именно в этот период необходим тщательный уход за больным. Дальше болезнь идет на спад и опасность осложнений постепенно сокращается.
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
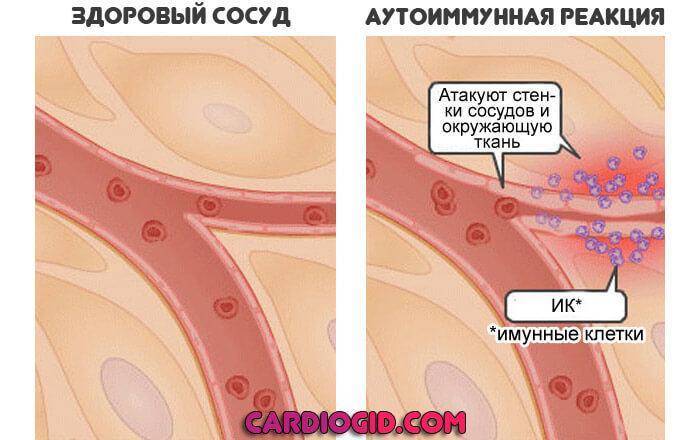
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Симптомы
Первым признаком болезни Кавасаки становится резкое повышение температуры до 38-40 °C. Лихорадку невозможно устранить при помощи обычных жаропонижающих средств, и она длится около 5 дней. При отсутствии лечения повышение температуры сохраняется на протяжении 14 дней, а увеличение длительности лихорадочного периода считается неблагоприятным прогностическим симптомом.
Через несколько дней у ребенка появляются другие признаки болезни Кавасаки.
Кожа и слизистые оболочки
Глаза
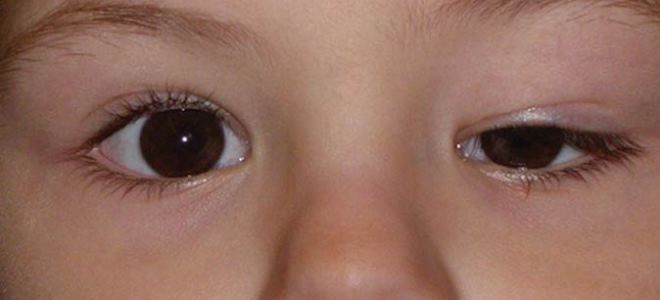
У большинства детей в первые 7 дней появляется конъюнктивит. Обычно он не сопровождается характерными для этого заболевания выделениями из глаз, и в некоторых случаях сопровождается передним увеитом.
Дыхательные пути
У ребенка появляется сухость слизистой рта и возникают кровоточащие трещины на губах. Язык становится отечным и малиновым, зев краснеет, а миндалины увеличиваются. Кроме этого, происходит отек слизистой носа, проявляющийся его заложенностью.
Кожа
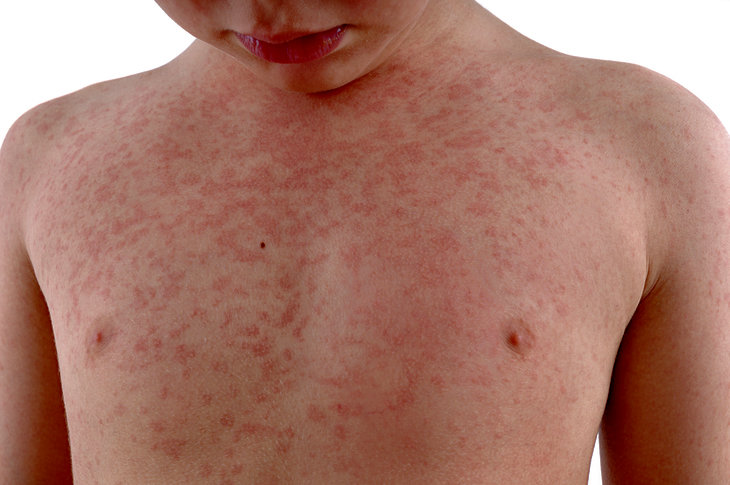 Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
В первые 5 недель после начала болезни возникают различные полиморфные и диффузные поражения кожных покровов:
- сыпь в виде красных пятен разного размера;
- волдыри;
- кореподобная или скарлатиноподобная сыпь.
Локализация сыпи обычно типичная, ее элементы обнаруживаются на:
- туловище;
- нижних частях рук и ног;
- паховой зоне.
Через какой-то промежуток времени у ребенка появляются эритематозные изменения и уплотненные участки на подошвах и ладонях. Они мешают нормальному движению пальцев и спустя некоторое время начинают шелушиться.
При болезни Кавасаки обратное развитие высыпаний начинается через 7 дней после их появления, а эритематозные пятна сохраняются на протяжении 2-3 недель.
Лимфатические узлы
Примерно у половины детей болезнь Кавасаки сопровождается увеличением лимфоузлов на шее. Как правило, оно является односторонним.
Пищеварительная система
Нарушения стула (в виде водянистого поноса), боли в животе и рвота могут появляться в начальном периоде болезни. У некоторых детей в острой стадии может развиваться кишечная непроходимость или инвагинация.
На протяжении 2 недель у ребенка с болезнью Кавасаки могут присутствовать симптомы особой формы холецистита, который сопровождается рвотой, поносом, болями в животе (вплоть до печеночной колики). В некоторых случаях заболевание провоцирует развитие панкреатита.
Нервная система
Признаки поражения нервной системы при этом заболевании обычно наблюдаются у детей до года. Они могут проявляться симптомами серозного менингита или синдрома Гийена-Барре. Как правило, они возникают в остром периоде на фоне лихорадки и могут проявляться изолированными параличами, нарушениями слуха и обмороками.
При высокой активности заболевания у детей могут развиваться нервно-мышечные заболевания – миопатии, миозиты, поражение мышц диафрагмы.
Суставы
Примерно в 35 % случаев болезнь Кавасаки сопровождается поражениями суставов – артралгиями и артритами. Суставный синдром чаще длится не более месяца. Обычно происходит поражение коленных, голеностопных и мелких суставов стоп и кистей.
Сердце и сосуды
Поражения сердечно-сосудистой системы при болезни Кавасаки проявляются в виде миокардитов, провоцирующих появление болей в сердце, учащение пульса и аритмии. Нередко патологические процессы вызывают развитие острой сердечной недостаточности.
Примерно через 1,5-2 месяца после начала заболевания у больного могут формироваться аневризмы коронарных сосудов, провоцирующие инфаркт миокарда. Иногда аневризматические расширения формируются на стенках других артерий: подключичных, локтевых, бедренных.
Эти проявления болезни Кавасаки являются наиболее опасными для жизни и здоровья. Как правило, обратное развитие аневризм происходит через месяц, но высокий риск летального исхода от тромбозов и инфаркта миокарда сохраняется на протяжении 3 месяцев.
В более редких случаях болезнь Кавасаки провоцирует развитие других сердечно-сосудистых патологий:
- кардиомегалия;
- гемоперикард;
- вальвулит;
- митральная или аортальная недостаточность;
- перикардит.
На фоне всех вышеописанных симптомов дети с болезнью Кавасаки становятся беспокойными, чрезмерно раздражительными или вялыми.
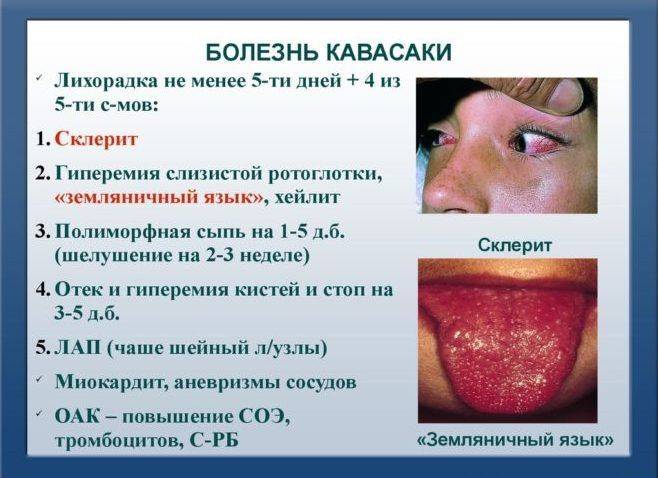
Болезнь Кавасаки — диагностические критерии
Чтобы поставить диагноз болезни Кавасаки, должна быть высокая температура в течение 5 или более дней, а также четыре из пяти основных симптомов:
- Конъюнктивит
- Изменения в области губ или рта
- Увеличение шейных лимфатических узлов
- Сыпь
- Изменения на руках или подошвах ног
В настоящее время ни один тест не может подтвердить болезнь Кавасаки. Поскольку симптомы схожи с другими детскими заболеваниями, включая корь, скарлатину и ювенильный артрит, некоторые тесты могут быть назначены для исключения этих патологий.
Врач проанализирует симптомы пациента и проведет физикальное обследование.
Анализы могут выявить:
- Повышенный уровень лейкоцитов в крови
- Высокая СОЭ
- Легкая анемия
- Наличие белка и лейкоцитов в моче
Эхокардиография может обнаружить наличие повреждений сердца и коронарных артерий.
Диагностические тесты, которые могут быть проведены:
- Анализ мочи: может определить, что вызывает симптомы.
- Количество тромбоцитов: тромбоциты — это клетки в крови, которые помогают остановить кровотечение. При болезни Кавасаки этот показатель обычно высокий.
- Тест на скорость оседания эритроцитов (СОЭ): высокая СОЭ может указывать на воспалительное состояние.
- Тест на С-реактивный белок (СРБ): высокий уровень С-реактивного белка в крови, вырабатываемого печенью, может указывать на воспаление.
- Натриевый тест: может присутствовать низкий уровень натрия.
- Тест на альбумин: в крови может быть низкий уровень альбумина.
Могут быть проведены следующие инструментальные диагностические методы:
Электрокардиограмма (ЭКГ): регистрирует электрическую активность и сердечные ритмы. Электроды прикрепляются к коже пациента, а импульсы записываются в виде волн и выводятся на экран или печатаются на бумаге.
Эхокардиография: ультразвуковое сканирование, которое анализирует функцию сердца. Звуковые волны создают видеоизображение сердца пациента, и это помогает врачу увидеть, насколько хорошо оно работает.
Симптомы болезни Кавасаки у ребенка
- Лихорадка – высокая (39-40 С°) температура, которая длится не менее пяти дней, и не сбивается, несмотря на жаропонижающую терапию;
- конъюнктивит – двусторонний, без выделений.При этом наблюдается покраснение глаз без экссудативного выпота (образования жидкости внутри глаза), часто наблюдается боль в глазах и светобоязнь;
- увеличение (обычно одностороннее) и болезненность лимфатических узлов – чаще всего шейных;
- сыпь на туловище и конечностях, что может напоминать крапивницу или иметь форму пятен и комков, характерных кори (узнайте другие причины сыпи у детей и их фото);
- поражения кожи на конечностях: эритема (сильное покраснение) на ладонях и подошвах стоп, опухание рук и ног, после 2-3 недель массивное шелушение кожи вокруг ногтей. Также появляются отеки спинной стороны рук и ног;
- изменения в слизистых оболочках рта и губ – покраснение слизистой оболочки полости рта и горла (гиперемия), «малиновый» (по другим описаниям «клубничный) язык, покраснение, отечность, трещины и сухость губ.
Кроме того, симптомы у детей могут возникнуть и со стороны других органов: артрит, ринит желудочно-кишечного тракта (гастроэнтерит), гепатит, менингит, нарушения в мочевой системе.
Заболевание чаще возникает осенью, зимой и ранней весной.
Болезнь Кавасаки может привести к сердечному приступу! У некоторых детей возможно развитие серьезных изменений в коронарных артериях и сердце. В сосудах появляются аневризмы и тромбы, которые могут привести к инфаркту. У ребенка появляются одышка, учащенное и неравномерное сердцебиение. Двое из 100 детей умирают, чаще всего, именно из-за инфаркта.
Опухшие лимфатические узлы шеи (обычно одностороннее проявление). Белки глаз могут стать очень красным. На щеках также возможно проявление. Сыпь тела Ладони становятся очень красными, отекают и могут быть горячим на ощупь Стопы сильно краснеют, опухают и становятся горячими, опухают «Клубничный» язык, красные губы, рот и слизистые оболочки Покраснение в области гениталий
Осложнения на сердце включают:
- Воспаление сердечной мышцы (миокардит);
- Проблемы с клапанами сердца (митральная регургитация);
- Нарушения сердечного ритма (аритмия);
- Воспаление кровеносных сосудов (васкулит), обычно, коронарных артерий, которые поставляют кровь к сердцу.
Диагностика
Критерии постановки диагноза синдрома Кавасаки:
Лихорадка до 40 С˚ и выше не менее 5 дней и 4 признака:
1. Изменения слизистых: сухие губы; «земляничный»/ малиновый язык, гиперемия губ и ротоглотки.2. Изменения кожи кистей и стоп в ранней фазе, шелушение в паховых областях и на подушечках пальцев на 14-21 дни.3. Изменение глаз без слезотечения и изъязвления роговицы; передний увеит.4. Увеличение лимфоузлов (50% случаев), особенно шейных, или одиночный болезненный узел более 1,5 см.5. В первые дни сыпь диффузная, полиморфная, угасает через неделю.
Синдром Кавасаки встречается значительно чаще, чем распознается, необходимо предполагать при лихорадке более 5 дней.
Вероятен синдром Кавасаки при наличии:
1. ССС:
- сердечный шум, ритм галопа,
- удлинение PR/QT, аномальная Q волна, низкий вольтаж QRS, изменения ST и T-зубца, аритмии,
- кардиомегалия при рентгенографии ОГК,
- на ЭхоКГ жидкость в перикарде, аневризмы коронарных сосудов,
- аневризмы периферических артерий,
- загрудинные боли (стенокардия) или инфаркт миокарда
2. ЖКТ:
- диарея,
- рвота,
- боль в животе,
- водянка желчного пузыря,
- паралитический илеус,
- легкая желтушность кожи,
- небольшое кратковременное повышение сывороточных трансаминаз.
3. Кровь:
- лейкоцитоз со сдвигом влево,
- тромбоцитоз до 1-1,2 млн,
- ускорение СОЭ,
- повышение СРБ,
- гипоальбуминемия,
- повышение α2-глобулина,
- небольшое повышение количества эритроцитов,
- повышение гемоглобина.
4. Моча:
- протеинурия,
- стерильная лейкоцитурия
5. Кожа:
- гиперемия и появление корки на месте введения БЦЖ-вакцины,
- мелкие пустулы,
- поперечные борозды на ногтях пальцев рук.
6. Органы дыхания:
- кашель,
- ринорея,
- затемнения легочных полей на обзорной рентгенограмме ОГК.
7. Суставы:
- боль,
- отек.
8. Неврологические:
- плеоцитоз в цереброспинальной жидкости,
- судороги,
- потеря сознания,
- паралич лицевого нерва,
- паралич конечностей.
Для предположения СК при скудности или необычности симптоматики достаточно 2 признаков:
- выявление склерита,
- на УЗИ расширение или изменение стенок коронарных артерий.
2.1 Жалобы и анамнез
Самый существенный признак СК – лихорадка:
- стойкая,
- внезапное начало,
- до 40˚С и выше,
- резистентная к жаропонижающим препаратам,
- продолжительность – «диагностический минимум» 5 дней и до месяца.
На фоне лихорадки в первые 10 дней появляются типичные признаки СК:
- сыпь,
- сухие в трещинах гиперемированные губы,
- гиперемия и инъецированность склер,
- плотный отек и покраснение ладоней и подошв.
Характерный признак у детей раннего возраста – покраснение и уплотнение места инъекции БЦЖ.
В подострой стадии – шелушение кожи на кончиках пальцев рук и ног.
2.2 Физикальное обследование
Стандартный осмотр ребенка.
Обратить внимание на типичные признаки СК. Возможны:. Возможны:
Возможны:
- тахикардия,
- аритмия,
- шумы в сердце из-за поражения клапанного аппарата,
- развитие сердечной недостаточности.
Проявления СК возникают последовательно.
2.3 Лабораторная диагностика (рекомендации AHA и AAP)
- СРБ ≥3 мг/дл
- Общий анализ крови: нормохромная нормоцитарная анемия (со 2 недели), лейкоциты≥15,000/мкл, СОЭ ≥40 мм/ч, тромбоциты ≥450,000/мкл (после 7 дня)
- Общий анализ мочи (средняя порция): стерильная лейкоцитурия ≥10
- АЛТ>50 ЕД/л
- Уровень сывороточного альбумина ≤3 г/дл
- Коагулограмма.
При неясности диагноза:
- посевы крови,
- посевы мочи,
- мазки из зева (и/или экспресс-тест) на β-гемолитический стрептококк группы А,
- антистрептолизин 0 (АСЛО),
- ПКТ,
- аутоантитела к нейтрофилам.
2.4 Инструментальная диагностика
При неясной фебрильной лихорадке ≥ 5 дней Эхо-КГ с оценкой коронарных сосудов.
При подозрении на СК – ЭКГ.
По показаниям при подозрении на инфаркт или ишемию миокарда:
- креатинкиназа;
- миокардиальная фракция креатинкиназы;
- миокардиальный тропонин T и I.
2.5 Дифференциальная диагностика
- Корь – нет шелушения кожи на кистях и на стопах.
- Инфекционный мононуклеоз – лихорадка менее недели, отличаются лабораторные показатели.
- Аденовирусная инфекция – выраженный назофарингит, лихорадка около 5 дней, без «малинового» языка.
- Скарлатина – нет инъекции конъюнктивы.
- Синдром Стивенса-Джонсона – последовательная трансформация макулы͢͢→папулы →везикулы→буллы, уртикарные элементы или сливная эритема с изъязвлениями и некрозом.
- Системный ювенильный идиопатический артрит – возможен дебют с длительной гектической лихорадкой, генерализованная лимфаденопатия и пятнистая розовая летучая сыпь без артрита.
Прогноз и профилактика
Длительность болезни чаще всего не превышает 2,5 месяцев. Большинство больных выздоравливает, хотя возможен летальный исход. Смертность при этом синдроме не превышает 0,5% заболевших детей. Чаще всего умирают дети до 1 года.
- ишемическая болезнь сердечной мышцы;
- инфаркт миокарда;
- воспаление сердечной мышцы или оболочки сердца;
- воспаление клапанов сердца;
- повреждение коронарных сосудов и нарушение питания сердца;
- аневризма коронарных сосудов и кровоизлияние в сердечную сумку.
Другие системные нарушения:
- артрит;
- неинфекционное воспаление оболочек мозга;
- неинфекционный отит;
- нарушение проходимости желчных протоков;
- периферический некроз тканей (гангрена).
Существует небольшая вероятность рецидива синдрома в течение одного года после перенесенного заболевания. Чаще всего рецидивы развиваются у детей младше 3 лет.
К сожалению, нет эффективных мер профилактики синдрома Кавасаки, поскольку точно не выяснены механизмы, которые запускают этот процесс
Для предотвращения развития заболевания важно беречь детей от инфекционных болезней, укреплять иммунитет ребенка
Для этой цели нужно вводить в рацион ребенка свежие овощи и фрукты, сухофрукты, орехи, натуральные фруктовые и овощные соки, мед. Также для укрепления иммунитета чрезвычайно полезно закаливание. Для начала ребенка с определенного возраста можно начинать обливать холодной водой. Полезны для укрепления организма прогулки на свежем воздухе, активные игры, спорт.
Укрепление иммунитета позволит предотвратить развитие инфекционных заболеваний и снизить вероятность аутоиммунного процесса. Считается, однако, что синдром имеет генетическую природу, и нет эффективных средств, которые позволят предотвратить его наверняка.
Важно соблюдать ряд рекомендаций и после перенесенной болезни. Детям, перенесшим этот синдром, необходимо укреплять сердечную мышцу и сосуды, вести здоровый образ жизни, избегать инфекций и системных заболеваний
Здоровое богатое витаминами питание и занятия спортом помогут снизить вероятность развития вторичных нарушений сердечнососудистой системы.
Что такое вирус Коксаки?
Коксаки вирусы являются частой причиной инфекции у взрослых и детей. Спектр заболеваний, вызываемых этими вирусами, варьируется от очень легких до угрожающих жизни. Нет вакцины, и нет лекарства, которое убивает вирус. Инфекция Коксаки является вирусной инфекцией от человека к человеку. Ключом к профилактике коксовой инфекции является хорошее мытье рук и прикрывание рта при кашле или чихании.
Нахождение в местах, где существует высокий риск заражения, увеличивает риск развития как вирусных, так и бактериальных заболеваний. Дети, посещающие детские сады, дошкольные учреждения и гимназии, могут распространять инфекцию среди своих сверстников. Новорожденные, вследствие ограниченного иммунного ответа, чрезвычайно уязвимы, чтобы страдать от существенных осложнений (включая смерть), если у них разовьется вирус Коксаки. Другие пожилые люди с основной слабостью иммунной системы (например, те, кто получает химиотерапию рака), также с большей вероятностью будут испытывать серьезные последствия, если у них разовьется вирус Коксаки.
Вирус присутствует в секретах и жидкостях организма инфицированных людей. Вирус может распространяться при контакте с дыхательными секретами от инфицированных пациентов. Если инфицированные люди протирают насморк и затем касаются поверхности, эта поверхность может содержать вирус и стать источником инфекции. Инфекция распространяется, когда другой человек касается загрязненной поверхности, а затем касается своего рта или носа.
Люди с зараженными глазами (конъюнктивит) могут распространять вирус, касаясь их глаз и касаясь других людей или касаясь поверхности. Конъюнктивит может быстро распространяться и появляться в течение одного дня после заражения вирусом. Коксаки вирусов также проливают в кале, который может быть источником передачи среди маленьких детей. Вирус может распространяться, если немытые руки загрязняются фекалиями, а затем касаются лица
Это особенно важно для распространения в детских садах или детских садах, где обрабатывают подгузники. Диарея является наиболее распространенным признаком кишечной инфекции Коксаки
Подобно многим инфекционным респираторным или кишечным заболеваниям, как только вирус Коксаки попадает в организм, для развития симптомов требуется в среднем один-два дня (инкубационный период). Люди наиболее заразны в первую неделю болезни, но вирус может присутствовать вплоть до одной недели после исчезновения симптомов. Вирус может дольше проживать у детей и у тех, у кого слабая иммунная система.

Симптомы
Первым признаком болезни Кавасаки становится резкое повышение температуры до 38-40 °C. Лихорадку невозможно устранить при помощи обычных жаропонижающих средств, и она длится около 5 дней. При отсутствии лечения повышение температуры сохраняется на протяжении 14 дней, а увеличение длительности лихорадочного периода считается неблагоприятным прогностическим симптомом.
Через несколько дней у ребенка появляются другие признаки болезни Кавасаки.
Кожа и слизистые оболочки
Глаза
У большинства детей в первые 7 дней появляется конъюнктивит. Обычно он не сопровождается характерными для этого заболевания выделениями из глаз, и в некоторых случаях сопровождается передним увеитом.
Дыхательные пути
У ребенка появляется сухость слизистой рта и возникают кровоточащие трещины на губах. Язык становится отечным и малиновым, зев краснеет, а миндалины увеличиваются. Кроме этого, происходит отек слизистой носа, проявляющийся его заложенностью.
Кожа
Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
В первые 5 недель после начала болезни возникают различные полиморфные и диффузные поражения кожных покровов:
- сыпь в виде красных пятен разного размера;
- волдыри;
- кореподобная или скарлатиноподобная сыпь.
Локализация сыпи обычно типичная, ее элементы обнаруживаются на:
- туловище;
- нижних частях рук и ног;
- паховой зоне.
Через какой-то промежуток времени у ребенка появляются эритематозные изменения и уплотненные участки на подошвах и ладонях. Они мешают нормальному движению пальцев и спустя некоторое время начинают шелушиться.
При болезни Кавасаки обратное развитие высыпаний начинается через 7 дней после их появления, а эритематозные пятна сохраняются на протяжении 2-3 недель.
Лимфатические узлы
Примерно у половины детей болезнь Кавасаки сопровождается увеличением лимфоузлов на шее. Как правило, оно является односторонним.
Пищеварительная система
Нарушения стула (в виде водянистого поноса), боли в животе и рвота могут появляться в начальном периоде болезни. У некоторых детей в острой стадии может развиваться кишечная непроходимость или инвагинация.
На протяжении 2 недель у ребенка с болезнью Кавасаки могут присутствовать симптомы особой формы холецистита, который сопровождается рвотой, поносом, болями в животе (вплоть до печеночной колики). В некоторых случаях заболевание провоцирует развитие панкреатита.
Нервная система
Признаки поражения нервной системы при этом заболевании обычно наблюдаются у детей до года. Они могут проявляться симптомами серозного менингита или синдрома Гийена-Барре. Как правило, они возникают в остром периоде на фоне лихорадки и могут проявляться изолированными параличами, нарушениями слуха и обмороками.
При высокой активности заболевания у детей могут развиваться нервно-мышечные заболевания – миопатии, миозиты, поражение мышц диафрагмы.
Суставы
Примерно в 35 % случаев болезнь Кавасаки сопровождается поражениями суставов – артралгиями и артритами. Суставный синдром чаще длится не более месяца. Обычно происходит поражение коленных, голеностопных и мелких суставов стоп и кистей.
Сердце и сосуды
Поражения сердечно-сосудистой системы при болезни Кавасаки проявляются в виде миокардитов, провоцирующих появление болей в сердце, учащение пульса и аритмии. Нередко патологические процессы вызывают развитие острой сердечной недостаточности.
Примерно через 1,5-2 месяца после начала заболевания у больного могут формироваться аневризмы коронарных сосудов, провоцирующие инфаркт миокарда. Иногда аневризматические расширения формируются на стенках других артерий: подключичных, локтевых, бедренных.
Эти проявления болезни Кавасаки являются наиболее опасными для жизни и здоровья. Как правило, обратное развитие аневризм происходит через месяц, но высокий риск летального исхода от тромбозов и инфаркта миокарда сохраняется на протяжении 3 месяцев.
В более редких случаях болезнь Кавасаки провоцирует развитие других сердечно-сосудистых патологий:
- кардиомегалия;
- гемоперикард;
- вальвулит;
- митральная или аортальная недостаточность;
- перикардит.
На фоне всех вышеописанных симптомов дети с болезнью Кавасаки становятся беспокойными, чрезмерно раздражительными или вялыми.
Прогноз к выздоровлению
В абсолютном большинстве случаев прогноз положительный. Общий курс лечения длится в среднем 3 месяца. Смертность от болезни Кавасаки
составляет порядка 1-3%, в основном от тромбоза сосудов и их последующего разрыва или инфаркта миокарда.
Около 20% пациентов, перенесших заболевание приобретают необратимые изменения стенок коронарных сосудов, что в будущем становится причиной атеросклероза, ишемии сердца и повышенного риска инфаркта миокарда.
Этому способствуют курение и гипертония
. Все больные обязательно должны находиться под постоянным наблюдением кардиолога всю жизнь и хотя бы раз в 5 лет проводить полное обследование сердца и коронарной системы.

Истинные причины болезни до сих пор неизвестны, поэтому конкретных рекомендаций нет.
Необходимо лишь своевременно лечить любые инфекционные заболевание и при любых тревожных симптомах обращаться за врачебной помощью
.
Болезнь Кавасаки – редкое и малоизученное заболевание. Оградить ребенка от него практически невозможно
Важно лишь тщательно изучить данное заболевание, чтобы быть способным вовремя его выявить и обратиться к врачу
Это важно, так как на ранних этапах болезнь успешно купируется с минимальным риском для здоровья. Если же затянуть с лечением, то есть вероятность образования тромбов и появления аневризм, способных привести к летальному исходу
Смотрите фильм о синдроме Кавасаки у детей:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!
Заболеваний, при которых происходят воспалительные изменения в кровеносных сосудах и развивается геморрагический васкулит , достаточно много. Они имеют достаточно тяжелое течение и диагностируются довольно поздно.
Синдром Кавасаки у детей: причины и лечение
В России эта болезнь диагностируется крайне редко. Впервые её описал еще в 1961 году японский детский врач Кавасаки. В современном мире синдром затрагивает японцев: эта связь с расой говорит в пользу предрасположенности наследственного характера. В остальных странах синдром касается только японских эмигрантов. В России впервые эта болезнь клинически была зафиксирована в 1980 году.
Синдром Кавасаки – это острое лихорадочное заболевание, которое поражает детей
Среди причин синдрома Кавасаки у детей можно выделить:
- стафилококковые суперантигены;
- стрептококковые суперантигены;
- вирусы герпеса, Эпштейна-Барра, парвовирусы, ретровирусы;
- риккетсии (возбудители инфекционных заболеваний).
Последующая помощь
Необходимо внимательно следить за детьми, у которых был синдром, для проверки появления коронарной аневризмы. Они чаще всего возникают через две недели после заболевания.
Поэтому следует назначать эхокардиограмму через 2 недели и через 6-8 недель после начала лихорадки. Требуются более частое посещение врача, если обнаружены аномальные результаты эхокардиограммы.

Живые вирусные вакцины следует отложить по меньшей мере на год после гамма-глобулина, поскольку препарат делает вакцины неэффективными.
Все вакцины включая MMR (корь, эпидемический паротит, краснуха), против ветряной оспы. Для детей старше шести месяцев показана инъекция против гриппа, инактивированная вакцина.
Быстрые факты:
- От 80% до 90% случаев заболевают дети в возрасте до 5 лет и старше 6 месяцев.
- Синдром Кавасаки не заразен. Он не распространяется среди членов семьи или детей в центрах по уходу.
- Причина неизвестна, но считается, что это реакция иммунной системы организма.
Как проявляется заболевание
Первый симптом, который должен насторожить родителей, внезапный скачок температуры у ребёнка до высоких цифр. Они составляют от 38 до 40С. При обычной простуде температуру удаётся снизить жаропонижающими препаратами, но в этом случае они не помогают. Лихорадочное состояние длится до 5 дней, а если лечение отсутствует – 2 недели. Если на протяжении этого периода родители не вызывали врача, прогноз заболевания будет неблагоприятным, и осложнения не заставят себя долго ждать.
Немного позже к лихорадке присоединяются другие признаки. Диагноз врач-педиатр ставит при обнаружении четырёх симптомов: со стороны кожных покровов, лимфоузлов, слизистых, нервной системы. Синдром Кавасаки у детей протекает в три фазы:
- острая – от 7 до 10 дней;
- подострая – от 2 до 3 недель;
- выздоровление (несколько месяцев, в тяжёлых случаях – 1-2 года).
Изменения на коже, слизистых, в лимфоузлах
На коже ребёнка появляется диффузная сыпь ярко-красного цвета. Пятна выглядят плоскими, местами они сливаются в диффузные образования. По внешнему виду сыпь напоминает проявления при кори или скарлатине. Высыпания могут появиться на всём теле, включая паховую область и конечности. Спустя несколько дней кожа опухает, становится горячей и плотной, на ней появляются эритемы. Это сплошные покрасневшие участки кожи. Они возникают на подошвах ступней и ладонях. В результате отёка ребёнку трудно двигать пальцами.
Сыпь исчезает через 7 дней после появления, а эритемы остаются на коже до 3-х недель. В стадии заживления наблюдают шелушение поверхностного слоя кожи.
Кроме сыпи и эритем на коже, воспалительный процесс “захватывает” слизистые оболочки. Возникает конъюнктивит без гнойных выделений. На фото можно увидеть покраснение конъюнктивы и симптомы переднего увеита (воспаления глазных сосудов). При осмотре доктор видит, что слизистая оболочка рта у ребёнка сухая и красная. На губах могут появиться трещины с кровянистыми выделениями. Язык приобретает ярко-малиновую окраску, а миндалины увеличиваются в размерах.
Увеличение лимфоузлов бывает не всегда. В 50% клинических случаев они увеличиваются в области шеи, с одной стороны.
Симптомы со стороны пищеварительного тракта
В начале заболевания у ребёнка может возникнуть жидкий стул, рвота и тошнота. У маленьких детей нарушения пищеварения часто сопровождаются опасными симптомами. Это непроходимость кишечника или заворот кишок. В течение 14 дней с момента начала заболевания возникает холецистит (воспаление желчного пузыря). Он протекает с болями в правом подреберье и симптомами, характерными для печёночных колик. Иногда появляются симптомы воспаления поджелудочной железы.
Поражение нервной системы
Поражение ЦНС (центральной нервной системы) чаще происходит у маленьких детей первого года жизни. Симптоматика похожа на менингит, менингоэнцефалит или синдром Гийена-Барре:
- судорожные проявления;
- парезы конечностей;
- вынужденное положение головы и тела;
- обмороки;
- слуховые нарушения.
Эти симптомы развиваются на фоне прогрессирующей лихорадки, часто – при отсутствии квалифицированной медицинской помощи.
Суставы и мочевыделительная система
Поражение суставов при болезни Кавасаки наблюдают больше, чем в 30% клинических случаев. Это артриты и артралгии, которые длятся около 30 дней. Поражение захватывает голеностопы, колени, мелкие суставы рук и ног. Иногда может возникнуть уретрит или цистит.
Сердечно-сосудистая симптоматика
Опасные проявления при заболевании – это симптомы поражения сердца и сосудов: миокардиты, перикардиты, аритмии. У ребёнка возникает боль в области сердца, пульс становится частым и неровным. При отсутствии лечения появляется ОСН (острая сердечная недостаточность), которая может привести к смерти.
Если болезнь продолжает прогрессировать, спустя 40-60 дней от её начала истончаются коронарные артерии сердца. Истончение аорты называют аневризмой. Аневризма развивается и на других сосудах: например, на бедренной, локтевой или подключичной артерии. Спустя 30 дней расширение артерий претерпевает обратное развитие. Однако риск смерти ребёнка по причине тромбоза или инфаркта очень высок в течение трёх ближайших месяцев.
Другие патологии сердца, которые развиваются в результате синдрома Кавасаки – это увеличение размеров сердечной мышцы, скопление крови между сердечными оболочками и воспаление перикарда.
Лечение болезни Кавасаки
Основой успешной терапии является ранняя диагностика и начало соответствующего лечения. Если пациент в настоящее время переживает острую фазу заболевания, синдром Кавасаки лечится путём внутривенного введения больших доз иммуноглобулинов. Эти препараты используются для блокирования процесса, посредством которого иммунная система повреждает свои собственные кровеносные сосуды. Кроме того, пациентам также дают ацетилсалициловую кислоту (в форме аспирина или ацилпирина) или гормональные препараты из группы кортикостероидов, которые оказывают противовоспалительное действие. Обычно проходит около 6-8 недель с момента, когда пациент испытывает первые клинические признаки, пока они полностью не исчезнут.
При раннем лечении прогноз очень хороший, и в большинстве случаев у детей нет тяжелых последствий. Если у пациентов начинают развиваться аневризмы в кровеносных сосудах, это зависит, прежде всего, от их размера и расположения, а также от того, возникают ли тромбы и сгустки крови, которые впоследствии могут засорить кровеносные сосуды и остановить кровоснабжение сердца. Поэтому иногда необходимо начинать длительное лечение сердца или приступать к операции.