Эрозия шейки матки: лечение, причины, симптомы, признаки, фото
Содержание:
Какие существуют стадии рака матки?
Для того чтобы выбрать правильное лечение, необходимо знать особенности опухоли и степень ее развития. Для этого новообразования классифицируют.
Рак шейки матки развивается из железистых и эпителиальных клеток. На основе этого опухоли разделяют по морфологическим признакам:
· Аденокарцинома – возникает из клеток желез, которые находятся в шейке матки.
· Плоскоклеточный рак – возникает из мутировавших клеток плоского эпителия. Эта форма встречается наиболее часто.
В зависимости от размера опухоли, ее распространения, наличия метастазов и состояния лимфатических узлов, врач определяет стадию рака шейки матки. Каждая стадия имеет несколько подстадий, которые означаются римскими цифрами и буквами.
Стадия 0
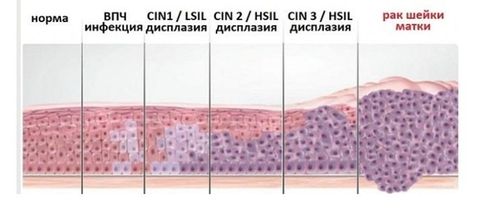
Раковые клетки выявлены только на поверхности канала шейки матки. Они не проникают в глубокие слои. Это состояние еще называют цервикальной интраэпителиальной неоплазией.
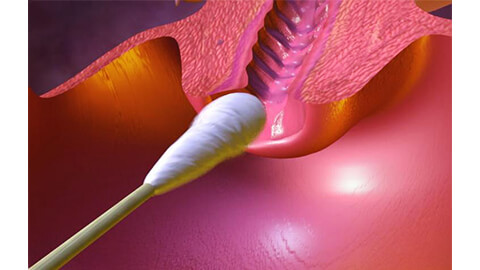
Поставить диагноз и начать лечение помогает мазок на онкоцитологию (ПАП-тест) и биопсия. Для проведения биопсии берут маленький участок слизистой с измененного участка и исследуют в лаборатории.
Стадия I
Раковые клетки прорастают вглубь тканей шейки матки, но опухоль не выходит за пределы органа.
· IA – опухоль маленького размера от 0,5 до 7 мм. На лимфатические узлы и другие органы не распространяется.
· IB – опухоль можно заметить невооруженным глазом. Она в диаметре от 7 мм до 4 см и проникает вглубь шейки матки более чем на 5 мм. На лимфоузлы и соседние органы не распространяется.
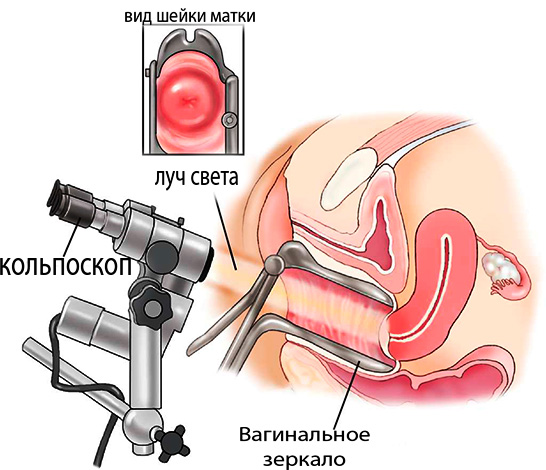
Если мазок на онкоцитологию показал, что у женщины на слизистой шейки матки есть измененные (атипичные) клетки железистого эпителия, то назначают диагностическое обследование. Для диагностики используют: колькоскопию с биопсией. Колькоскоп – аппарат, который позволяет рассмотреть влагалище и шейку матки при многократном увеличении. Одновременно врач берет образец клеток (крошечный участок слизистой) для анализа под микроскопом. Это очень точный метод, который безошибочно определяет наличие рака.
Стадия II
Опухоль выходит за границы шейки и тела матки, но еще не обнаруживается в нижних отделах влагалища и на стенках малого таза.
· IIA – опухоль около 4 см в диаметре, но не выходит в околоматочное пространство. Она может поражать верхние отделы влагалища. В ближних лимфатических узлах и отдаленных органах раковых клеток нет.
· IIВ – опухоль поражает ткани околоматочного пространства (параметрий). Лимфоузлы и соседние органы не заражены.
Для диагностики используют колькоскоп и берут образец клеток слизистой для биопсии. С помощью биопсийных щипцов врач срезает 0,5 см ткани с влагалищной части шейки матки. Для исследования слизистой в глубине цервикального канала делают диагностическое выскабливание с помощью кюретки. Также врач прощупывает все ближние лимфоузлы и определяет увеличены ли они. Это может говорить о наличии метастазов опухоли.
Стадия III
Опухоль поражает нижнюю часть влагалища и обнаруживается на стенках таза. Она может достигать любых размеров. Новообразование пережимает мочеточники и мешает выведению мочи из почек в мочевой пузырь. Отдаленные лимфоузлы и органы не поражены раковыми клетками.
· IIIA – опухоль поразила нижнюю треть влагалища, но стенки малого таза чистые.
· IIIB – опухоль обнаруживается на стенках таза и нарушает проходимость мочеточников. Лимфатические узлы и отдаленные органы не поражены раком. К этой же подстадии относят случаи, когда метастазы есть в ближайших лимфатических узлах.
Диагностика в этой стадии заключается в колькоскопии и клиновидной биопсии. Эта процедура позволяет взять образец клеток из глубоких слоев шейки матки. Дополнительно назначается исследование с помощью эндоскопа мочевого пузыря и прямой кишки. Оно помогает определить есть ли там метастазы. Для исследования отдаленных органов используют рентген и компьютерную томографию (КТ).
Стадия IV
Опухоль распространяется далеко за пределы шейки матки. Метастазы обнаруживаются в любых органах и лимфоузлах.
· IVA – опухоль распространилась на прямую кишку и мочевой пузырь, которые окружают матку. Она не затрагивает ближайшие лимфоузлы или органы расположенные далеко от шейки матки.
· IVB – опухоль обнаруживается в отдаленных органах: печени, легких.
Для того чтобы диагностировать к какому типу относится опухоль проводят биопсию. Для выявления метастазов в отдаленных органах используют магнитно-резонансную томографию (МРТ).
Механизмы созревания
Шейка матки представляет собой круглую тугую мышцу, которая, подобно запорному устройству, закрывает вход в матку со стороны влагалища. В течение беременности от того, насколько состоятельна шейка, насколько хорошо она справляется с запорными функциями, зависит, доносит ли женщина ребенка до положенного срока, и не будут ли крохе угрожать внутриутробные инфекции, проникшие из половых путей в полость матки, преждевременные роды.
Многие считают, что шейка начинает готовиться к родам только незадолго до этого физиологического процесса. Но на самом деле подготовка эта начинается уже в первом триместре, и зреет эта круглая мышца в течение всего срока вынашивания малыша. Уже через месяц после того, как зачатие состоялось, шейка становится более подвижной (это один из гинекологических признаков беременности, отмечаемый при осмотре на кресле уже через 2 недели после начала задержки).
Структура мышечной ткани меняется не перед родами непосредственно, а заблаговременно. К 20 неделе происходит укорочение шейки из-за того, что к середине срока она уже достаточно размягчена. Укорочение пока не выглядит существенным, оно не превышает 5 мм. Мышечная ткань становится слегка гипертрофированной из-за того, что нагрузки на нее возрастают (удерживать постоянно растущего малыша становится труднее). Но до настоящей эластичности еще далеко.
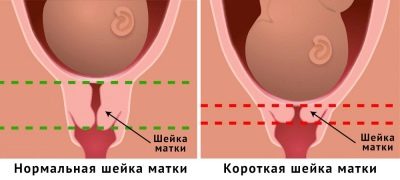
Лишь в конце третьего триместра, когда начинает планомерно снижаться концентрация прогестерона в организме будущей мамы, шейка стремительно укорачивается и сглаживается. В результате в область круглой мышцы перемещаются активированные нейтрофилы, производящие простагландины, ферменты, которые должны сделать шейку эластичной.
После 35 недели беременности (в среднем) плод опускается в матке ниже, прижимается головкой к внутреннему зеву и начинает оказывать шейке посильную помощь: давление изнутри приводит к растяжению волокон шейки, зев начинает приоткрываться. В ходе созревания под действием гормонов разрушается плотные коллагеновые волокна шейки.
С началом родовых схваток мускулатура матки приходит в тонус, и с каждой схваткой шейка начинает раскрываться все больше. Окончание схваток — это полное раскрытие шейки, которое делает возможным выход малыша из матки. После прохода по родовым путям кроха появится на свет.
Созревает шейка матки у разных женщин с разной скоростью, сглаживание и раскрытие зависит от многих факторов, в том числе и индивидуальных. А вот в родах механизм раскрытия должен быть примерно одинаковым, на чем и основано определение трех периодов родов. У первородящих шейка матки зреет дольше, чем у повторнородящих, и раскрытие происходит по-разному.

Подготовка
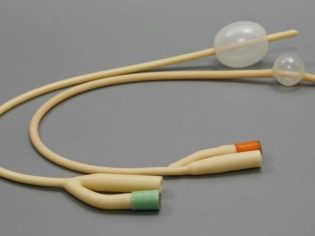
Медицинская подготовка шейки начинается при недостаточной зрелости или полной незрелости к 39-40 неделе. Расслабить шейку и придать ей большей эластичности помогают медикаменты и механические методы. Ко вторым относят катетер Фолея для расширения цервикального канала, палочки-ламинарии. К первому — таблетки, свечи, гормональный гель, который наносят непосредственно на саму шейку.
Врач может посоветовать принимать спазмолитики («Но-шпа», «Папаверин» в свечах, «Бускопан»). Эти средства оказывает умеренное расслабляющее действие на мускулатуру, и процесс сглаживания несколько ускоряется. Такие средства женщина вполне может использовать в домашних условиях наряду с гимнастикой, рекомендациями больше двигаться и пить чай с листьями малины. Остальные меры подготовки осуществляются исключительно в условиях стационара.
- Катетер Фолея — тонкая латексно-силиноковая трубка с небольшим баллоном. Вводится врачом в цервикальный канал, баллон на наружном конце наполняется физраствором. Механическое давление позволяет ускорить созревание и раскрытие. Эффективность метода — не более 50%, это означает, что в половине случаев желаемого результата катетер не дает.
- Ламинарии — это палочки из высушенной водоросли ламинарии, которые вводят в цервикальный канал. Постепенно канал расширяется за счет набухания водоросли. Через сутки палочки меняют или извлекают совсем, если результат есть. Эффективность выше, чем у катетера, но ненамного.
- Медикаментозные средства — это в основном простагландины и эстрогены. Эффективность высокая, но опять же, не стопроцентная.

Как выглядит шейка матки
Информация о том, как выглядит шейка матки у женщины, очень важна. Без этого органа невозможно оплодотворение, вынашивание ребенка. В зависимости от дня менструального цикла, беременности или ее отсутствия, физического здоровья этого органа, шейка матки видоизменяется
Если вовремя обратить на это внимание, можно избежать серьезных патологий и заболеваний
1
Идеальная шейка матки: какой она должна быть?
Шейка матки – это тоннель между самим телом матки и влагалищем. С ее помощью сперматозоиды достигают яйцеклетки. Именно поэтому она имеет два зева: внутренний, который открывается в матку, и наружный, который открывается во влагалище.
Этот орган имеет удивительную способность – увеличиваться и сокращаться. Если шейка матки без патологий и женщина здорова, то орган имеет:
- гладкую поверхность, структура должна быть однородной;
- цвет – розовый;
- слизь, выделяемая внутренней оболочкой, должна быть прозрачной;
- форму конусу, если женщина рожала, или шарика, если родов еще не было.
Следует обратить внимание и на форму зева: у не рожавших он круглой формы, а у тех, кто пережил роды, зев щелевидный. Определить состояние шейки матки можно и по тому, как расположен орган
Между нормальной шейкой и телом матки образовывается тупой угол. Если угол острый, то имеет место патология
Определить состояние шейки матки можно и по тому, как расположен орган. Между нормальной шейкой и телом матки образовывается тупой угол. Если угол острый, то имеет место патология.
Состояние этого органам можно определить:
- своими силами в результате самообследования;
- при осмотре на гинекологическом кресле;
- с помощью УЗИ малого таза.
2
Как выглядит нездоровая шейка матки?
Заподозрить нездоровое состояние шейки матки можно и в результате самообследования. Если орган увеличен, смещен в какую – либо сторону, на поверхности появились пузырьки или наросты, пора обратиться к специалисту. Он предложит более глубокое обследование:
- Цитологическое обследование, при котором берется мазок с поверхности шейки и анализируется на наличие нездоровых клеток, воспаления и т.д.
- Гистологическое исследование предполагает проведение среза ткани – биопсии. После анализа можно точно сказать, какие процессы происходят в органе, есть ли опухоли.
- УЗИ, которое определит наличие новообразований и общее состояние шейки и самой матки.
Чаще всего к нездоровому состоянию шейки матки приводят такие заболевания:
- эрозия;
- полипы;
- дисплазия;
- эндометриоз и т.д.
- Если вовремя не вылечить эти заболевания, то они могут со временем видоизмениться в более сложные формы и даже перерасти в рак.
- Эрозия на шейке матки выглядит так:
- Со временем заболевание прогрессирует, если не принять меры:
- Полип на стенке матки только в запущенной форме влияет на внешний вид шейки:
- Дисплазия:
3
Как выглядит шейка матки во время беременности?
Как только женщина беременеет, шейка матки сразу видоизменяется. Сразу изменяется цвет: он становится фиолетовым или синеватым. Это происходит из-за того, что кровоснабжение органа увеличивается.
Также поверхность становится более рыхлой, а сам орган опускается. Но с каждым месяцем беременности матка будет подниматься.
Увеличивается секреция, появляется больше нормальных выделений. Так шейка пытается уберечь плод от инфекций.
Когда наступает время рожать, шейка снова видоизменяется. Теперь она становится короче, стенки сглаживаются. Это позволяет благополучно родить малыша.
4
Шейка матки при климаксе
Климакс полностью влияет на организм женщины. Это природная подготовка к старению. В этот период шейка уменьшается в размерах, укорачивается. Железы перестают функционировать нормально, потому во влагалище женщина может чувствовать сухость и жжение.
Цервикальный канал сужается, и со временем он замещается соединительной тканью.
Здоровье женщины во многом зависит от состояния шейки матки. Если вовремя посещать гинеколога, периодически проводить самообследование, научиться отличать здоровую шейку матки от органа с патологией, то никакие заболевания будут не страшны.
Лечение эрозии шейки матки
Прежде всего, важно осознание того, что лечение эрозии шейки матки в обязательном порядке должно начинаться сразу же после того, как был поставлен соответствующий диагноз. Ванным условием для успешного лечения эрозии шейки матки является комплексный подход к терапии
Изначально следует полностью вылечить воспаление. Следовательно, выявленная специфическая инфекция требует лечения с использованием антибиотиков. Также важно устранить гормональный дисбаланс в организме. Иногда эрозия шейки матки исчезает самостоятельно уже после этого этапа лечения. Но если этого не происходит, то следующим этапом терапии являются методы позволяющие разрушить измененный эпителий.
Часто женщинам с эрозией шейки матки назначается физиотерапия: применяется лечение с использованием низкочастотного ультразвука, гелионеонового лазера.
Кроме того, практикуются также другие методы терапии. Используется прижигание эрозии шейки матки с применением электрического тока (метод диатермокоагуляции), замораживание с использованием жидкого азота (метод криодеструкции), обработка лазером (метод хирургической лазерокоагуляции), а также химическая коагуляция с использованием лекарственных препаратов. При химической коагуляции используются специальные препараты, например, солковагин. Вследствие применения такого метода рубцы на шейке матки не появляются, однако он подходит только для лечения не слишком больших эрозий. За 3-5 процедур можно вылечить эрозию, размер которой не превышает 12 мм.
Прижигание используется достаточно часто ввиду доступности метода. Однако есть ряд недостатков, которые могут существенно повлиять на состояние женщины. В частности при прижигании эрозии женщина чувствует боль, к тому же после прижигания могут остаться рубцы. Вследствие этого иногда у женщины развивается эндометриоз. Поэтому нерожавшие женщины не должны проходить эту процедуру.
После окончания процедур на месте эрозии появляется участок отмершей ткани, под которым позже постепенно появляются новые здоровые клетки. После того, как струп отторгается, продолжается интенсивное образование здоровых клеток
Очень важно, чтобы до того времени, пока место эрозии полностью не заживет, пациентка воздерживалась от половой жизни
Если должного эффекта после практикования указанных выше методик не происходит, то возможно применение хирургического метода лечения эрозии шейки матки. Однако женщинам, которые еще не рожали ребенка, не рекомендуется лечить заболевание хирургическим путем. После того, как была произведена хирургическая операция, пациентке показано придерживаться щадящего режима: не перегреваться, не поднимать тяжести, некоторое время избегать половой жизни. Желательно в дни полсе операции пить как можно больше жидкости. Хирургическое вмешательство по поводу эрозии проводится в те же самые дни, что и биопсия – на 5-7 день месячного цикла.
Женщины с диагнозом «эрозия шейки матки» часто практикуют также лечение с помощью некоторых народных методов. В частности, народная медицина рекомендует использование тампонов, предварительно смоченных обильно облепиховым маслом. Такие тампоны вводят на ночь во влагалище. Желательно сделать подряд от восьми до двенадцати процедур.
Импровизированные тампоны можно сделать также из тыквы: ее мякоть заворачивается в марлю. Такие тампоны следует вводить во влагалище на протяжении четырех дней подряд. Ватные тампоны также можно смочить в соке алоэ, наполовину смешанном с медом, и закладывать на протяжении недели во влагалище на ночь. Еще один вариант – измельчить головку лука и завернуть в марлю свежую массу. Такие тампоны нужно вводить в течении недели на ночь.
Можно приготовить и некоторые отвары трав для спринцевания. Для этой цели оптимально использовать кору дуба, ромашку аптечную, траву зверобоя, полыни горькой, бадана широколистного.
Гомеопатические препараты также применяются при лечении эрозии матки. Кроме того, специалисты говорят о благоприятном воздействии гормональных противозачаточных средств. Они способствуют более интенсивному заживлению эрозии.
Доктора
специализация: Гинеколог
Пастухова Нина Михайловна
2 отзываЗаписаться
Подобрать врача и записаться на прием
Солковагин
Ваготил
Депантол
Гексикон
Супорон
Фиторовые свечи
Тержинан
Классификация опухолей шейки матки по МКБ-10
В международном классификаторе МКБ-10 злокачественным и доброкачественным опухолям шейки матки присвоено несколько кодов.
| Тип опухоли | Уточнение | Обозначение по МКБ-10 |
| Карцинома in situ | Общее обозначение | D06 |
| Внутренней части шейки | D06.0 | |
| Наружной части | D06.1 | |
| Других частей | D06.7 | |
| Неуточненная | D06.9 | |
| Злокачественное новообразование | Общее обозначение | C53 |
| Внутренней части шейки | C53.0 | |
| Наружной части | C53.1 | |
| Других частей | ||
| Выходящее за пределы одной области | C53.8 | |
| Неуточненное | C53.9 | |
| Миома (леомиома) | Общее обозначение | D25.0 |
| Неуточненная | D25.9 | |
| Полипы шейки матки | N84.1 | |
| Эмбриональная киста | Q51.6 | |
| Другие доброкачественные новообразования | D26.0 |
Каковы разновидности патологии и их симптомы?
В зависимости от того, какие части поражаются во время этого заболевания, его можно разделить на два вида:
- эндоцервицит — воспалительные процессы наблюдаются непосредственно в цервикальном канале;
- экзоцервицит — очаг заболевания концентрируется на влагалищной части шейки матки.
По характеру протекания выделяют также два вида:
1. Острый — характеризуется сильным воспалением шейки, а именно желез, расположенных в цервикальном канале. Очень редко при этой форме заболевания поражается эпителий шейки. Главными причинами возникновения острого цервицита являются:
- стрептококки;
- гонококки;
- стафилококки.
Симптомы заболевания:
- обильные выделения из влагалища, которые не бывают без наличия в них гноя;
- высокая температура тела;
- тупые боли в области поясницы и внизу живота;
- постоянное желание сходить в туалет;
- болезненные ощущения во время мочеиспускания;
- во время полового акта часто возникают сильные боли в области как внешних, так и внутренних половых органов.
Определить наличие именно этой формы заболевания помогает осмотр гинеколога и мазки из влагалища. Благодаря им удается определить возбудителя инфекции.
2. Хронический — возникает в результате грибковых, вирусных и бактериальных инфекций. Частыми предшественниками подобного заболевания являются:
- несоблюдение правил гигиены;
- беспорядочные половые связи;
- значительное опущение шейки в само влагалище;
- неправильное использование средств контрацепции.
Симптомами этой формы цервицита являются:
- небольшое количество выделений мутного цвета;
- редко в выделениях может быть гной;
- опухание шейки и сильное ее покраснение;
- постоянные неприятные ощущения ниже пупка, а также после завершения полового акта;
- нарушение принципа мочеиспускания.
Для диагностирования этой формы цервицита обязательно используют специальные гинекологические зеркала, а также колькоскоп, который позволяет максимально конкретно рассмотреть шейку матки. Также для диагностики в обязательном порядке назначают анализы крови, мочи и прохождение УЗИ, чтобы определить состояние органов малого таза.
Как уже было сказано ранее, различные микроорганизмы и бактерии могут вызывать цервицит. В зависимости от каждого конкретного возбудителя, данное заболевание подразделяется на несколько видов:
- Гнойный цервицит возникает из-за гонореи. Это самая распространенная разновидность цервицита. Проявляется наличием гнойных скоплений в цервикальном канале. Особую опасность представляет цервицит при беременности, потому что может вызвать аномальное развитие плода. Его симптомы: боли внизу живота, обильные выделения с гноем. При диагностировании гнойного цервицита запрещается вступать в любые половые отношения.
- Вирусный — заразиться им можно только половым путем (в большинстве случаев пациентами являются молодые, еще не рожавшие женщины). Возникает из-за наличия у партнера вируса папилломы человека или герпеса генитального. Симптомы: сильные боли внизу живота, невыносимый зуд в области наружных половых органов, не очень обильные выделения, в которых хорошо прослеживается слизь или небольшое скопление гноя.
- Бактериальный цервицит возникает из-за действия в организме бактериальных заболеваний, нарушения нормальной микрофлоры влагалища, наличия трихомониаза. Симптомы: очень неприятные ощущения при половом акте, проблемы с мочеиспусканием, тупая боль внизу живота, большое или маленькое количество выделений с гноем и слизью.
- Кандидозный — в результате него воспаляется слизистая оболочка шейки. Его главной причиной является инфекция, вызванная грибками из группы кандида. Симптомы: сильный зуд, боль в животе, много выделений белого цвета и творожистого характера.
- Атрофический возникает в результате полового акта без использования презервативов, цистита, воспаления придатков, гонореи, хламидиоза, стрептококков, стафилококков. Появляется он на тех участках матки, которые пострадали в результате аборта или сложных родов. Главный симптом: проблемы с мочеиспусканием.
- Кистозный проявляется как следствие скоплений нескольких инфекций, что провоцирует увеличение в объеме эпителия цилиндрической формы вдоль всей поверхности матки. Это приводит к образованию кист, которые нередко развиваются вместе с эрозией.
Лечение эрозии шейки матки народными средствами в домашних условиях
Лечение народными средствами может быть эффективным только в качестве вспомогательной терапии. Заниматься самолечением нельзя, так как сначала нужно пройти все необходимые обследования и выявить инфекцию, которая попала на слизистую. Устранение инфекции – первоочередная задача, но в домашних условиях без консультации врача справиться с ней не получится.
Если антимикробная терапия пройдена, доктор может назначить народные средства для ускорения регенерации слизистой:
- Облепиховое масло. Можно применять внутрь или местно, смачивая в нем ватные тампоны. Средство известно своим противовоспалительным эффектом, а также хорошей регенерирующей способностью. Лечение можно проводить самостоятельно дома. Результат будет заметен приблизительно через 2 недели.
- Левомеколь. Популярное средство, которое есть у многих в домашней аптечке. Оно широко используется и в гинекологии, оказывая антибактериальное и регенерирующее действие.
- Прополис. Известный компонент с сильной антибактериальной и ранозаживляющей активностью. В гинекологии применяют водный раствор прополиса, смачивая в нем ватные тампоны.
Независимо от способа терапии, после лечения женщине нужно придерживаться следующих рекомендаций:
- воздержаться от половой жизни в течение 6 недель;
- отказаться от горячей ванны и посещения сауны;
- ограничить физические нагрузки;
- использовать прокладки вместо тампонов.