Сегментарная пневмония
Содержание:
- Особенности патологии
- Причины заболевания
- Причины
- Лечение
- Вирусная пневмония
- Лечебный процесс
- Профилактика
- Лечебные мероприятия
- Особенности при разной локализации
- Крупозная пневмония у детей
- Симптомы
- Лечение полисегментарной пневмонии
- Как развивается пневмония при коронавирусе
- Симптоматика заболевания у взрослых и детей
Особенности патологии

Заболевание способно протекать как самостоятельная патология, так и на фоне иной болезни, развиваясь при этом как её осложнение. Вследствие этого сегментарное воспаление лёгких приобретает первичный либо вторичный характер. Нередко поражение альвеол наблюдается в результате перенесённой острой вирусной инфекции либо гриппа.
 Специалисты выделяют несколько основных путей проникновения инфекции:
Специалисты выделяют несколько основных путей проникновения инфекции:
- Бронхогенный. Характеризуется попаданием патогенного возбудителя в организм человека, а также тканевые участки бронхов. Постепенно воспалительный процесс переходит на альвеолы, поражая их. Этот способ – наиболее распространённый в медицинской практике.
- Гематогенный. Инфекция распространяется по организму через кровеносную систему. Обычно такое поражение наблюдается вследствие развития осложнённой формы какой-либо вирусной патологии.
Заболевание способно приобретать затяжной характер. Именно поэтому желательно как можно раньше обратиться за медицинской помощью. Выявить болезнь на ранней стадии позволяет рентген-исследование. Имея на руках направление от участкового терапевта, провести процедуру можно в поликлинике по месту проживания.
Правостороннее поражение
Наибольший процент диагностируемых случаев патологии составляет именно правосторонняя сегментарная пневмония у взрослого. Поражается преимущественно нижняя часть доли лёгкого. Патологический процесс протекает на фоне ярко выраженных клинических проявлений. Это позволяет ещё до проведения диагностики предполагать развитие недуга у пациента.
Сегментарная пневмония развивается остро и циклично. В первые дни после начала воспалительного процесса у больного наблюдаются симптомы, характерные для простудных заболеваний. Однако клинические проявления болезни быстро усиливаются, отчего состояние человека резко ухудшается.
Особенностями развития этой формы заболевания у взрослых является:
- вовлечение в патологический процесс нескольких сегментов лёгочной ткани (двух либо трёх);
- развитие тяжёлой формы болезни, влекущей возможные осложнения (например, пневмосклероз либо появление бронхоэктатических очагов воспаления);
- хронитизация заболевания – возникновение частых рецидивов;
- образование гнойных масс и мокроты в поражённом участке лёгкого;
- чувство постоянной тошноты, сопровождающееся рвотой.
 Клинические проявления у взрослых имеют сходства с другой разновидностью болезни – очаговой пневмонией. Своевременное обращение за медицинской помощью позволит в этих случаях поставить врачу правильный диагноз. Сдача необходимых анализов и проведение корректной диагностики поможет назначить пациенту эффективное лечение.
Клинические проявления у взрослых имеют сходства с другой разновидностью болезни – очаговой пневмонией. Своевременное обращение за медицинской помощью позволит в этих случаях поставить врачу правильный диагноз. Сдача необходимых анализов и проведение корректной диагностики поможет назначить пациенту эффективное лечение.
Левостороннее поражение
Левосторонняя сегментарная пневмония присуща детскому населению в возрасте от 2-8 лет. В группу риска также могут попасть дети иных возрастных категорий, склонных к анафилактическому типу воспаления. Ситуация опасна тем, что молниеносное развитие болезни способно привести к анафилактическому шоку и смерти ребёнка. В некоторых случаях патология развивается на фоне врождённой предрасположенности к аллергии, влекущей развитие экзем и кожных дерматитов.
На долю воспалительных процессов лёгочной системы у детей приходится приблизительно 30 % всех диагностируемых случаев развития сегментарной пневмонии. Причём поражению подвергается левая доля лёгкого.
Клинические проявления патологии, а также диагностические мероприятия во многом схожи с выявлением правосторонней пневмонии у взрослых. Однако у детей заболевание протекает острее. Терапия болезни, а также период восстановления занимает более длительный период времени
Важно отметить, что терапия заболевания у детей проводится только в условиях стационара
При отсутствии лечения сегментарной пневмонии у взрослых и детей патология приобретает хроническую форму. В этом случае возможно развитие полисегментарной формы – одновременного поражения нескольких сегментов лёгочной области. Часто диагностируется нижнедолевая пневмония, в группу риска которой входят как взрослые, так и дети.
В некоторых случаях наблюдается развитие двустороннего воспаления, включающего элементы очаговой и тотальной пневмонии. При таком варианте развития болезни одна доля лёгкого поражается полностью, вторая – частично (в патологический процесс вовлекается небольшой очаг).
Причины заболевания
Очаг воспаления может образоваться в любой зоне легкого. В отличие от левосторонней формы, справа нижнедолевые пневмонии встречаются чаще потому, что бронх расположен под небольшим углом, поэтому движение воздуха несколько хуже. Поэтому застойные процессы и плохое отхождение слизи чаще провоцируют возникновение болезни с правой стороны.
Отек легочной ткани и заполнение ее экссудатом в небольшой зоне или сегменте называют долевой пневмонией. В случае, когда поражено несколько таких сегментов, воспаление легких будет иметь название «долевая пневмония».
История болезни человека при таком заболевании должна иметь информацию об анамнезе, как начиналась болезнь, причины заражения.
Среди последних могут быть:
- аспирация из желудка или глотки;
- инфекционное заражение дыхательных путей;
- аэрозольный путь заражения, когда инфекция попадает при использовании кондиционеров, ингаляторов при этом часто причиной болезни является возбудитель легионелла;
- когда патогенная микрофлора проникает в легкие с током крови, например, при тромбозе сосудов в тазу может развиться сепсис.
Причины
Любую пневмонию, в том числе, и сегментарную, вызывает бактериальная инфекция (Подробнее тут).
В случае данного заболевания возбудителями чаще становятся:
- пневмококки;
- стрептококки;
- клебсиеллы;
- гемофильная палочка.
Реже выявляются легионеллы, микоплазмы и хламидии.
Значительная доля сегментарного воспаления легких – вирусной этиологии. Но могут встречаться и комбинации различных инфекций.
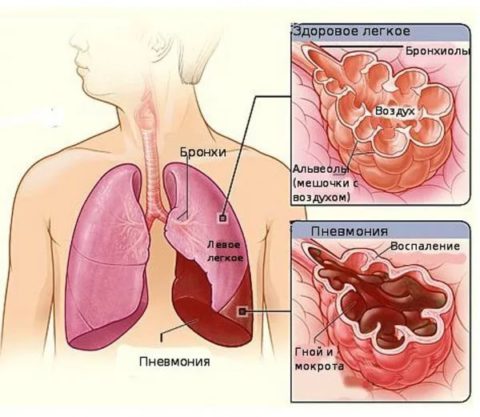
Развитие пневмонии
К развитию пневмонии этого вида располагают:
- переохлаждения;
- частые болезни;
- авитаминоз;
- переутомление;
- нахождение в плохо проветриваемых помещениях или с загрязненным воздухом;
- курение (у взрослых).
Все эти факторы увеличивают риск развития инфекционного процесса в сегментах легких.

Переохлаждение способствует развитию пневмонии
Лечение
Больного помещают в специализированное лечебное учреждение. Базовым методом лечения является химиотерапия со следующими лекарственными средствами:
- Этамбул;
- Пиразинамид;
- Изониазид;
- Рифампицин.
Чтобы выяснить, к каким антибиотикам чувствительны микобактерии, проводят посев мокроты. Суть процедуры сводится к выращиванию микобактерий, взятых из образца мокроты больного. Когда бактерии вырастут, их разделяют на нескольку групп, на которые воздействуют теми или иными антибактериальными препаратами. Только так можно обнаружить, какое лекарство следует применить для борьбы с болезнетворными бактериями. Данный анализ очень сложен, его результаты будут готовы только спустя два-три месяца.
Длительность интенсивной терапии при необходимости может составлять несколько месяцев. Дополнительный курс включает применение иммуномодуляторов, кортикостероидов, антиоксидантов.
Микобактерии могут проявлять устойчивость к некоторым лекарственным препаратам, поэтому, в курс лечения обычно входят сразу несколько видов лекарств. Чтобы определить чувствительность к тому или иному антибиотику, проводят специальное исследование мокроты, но такой анализ дает результаты только спустя два или три месяца.
Важно! Кроме приема лекарств, требуется внести изменения в образ жизни. Питание должно быть полноценным, необходимо отказаться от вредных привычек.. Правильно организованный курс терапии позволит справиться с симптомами недуга в следующие сроки:
Правильно организованный курс терапии позволит справиться с симптомами недуга в следующие сроки:
- основные симптомы исчезнут через один месяц;
- токсическое выделение будет устранено спустя три-четыре месяца;
- инфильтраты рассосутся через месяц.
Но отсутствие симптомов заболевания еще не свидетельствует о полном излечении. Микобактерии могут оставаться в организме. Для того чтобы они не проявляли свою активность, необходимо укреплять иммунитет, избегать стрессов, беречь себя от инфекционных заболеваний. При наличии такого серьезного заболевания полезны прогулки на свежем воздухе, особенно в хвойных лесах. Именно поэтому противотуберкулезные диспансеры расположены чаще всего в лесной зоне. Врач назначит повторный курс лечения в профилактических целях. Некоторые лекарственные препараты потребуется пропить еще раз.
В особо тяжелых случаях инфильтративный туберкулез устраняют хирургическим способом, процедура носит название – оперативная коллапсотерапия. К такому методу прибегают при обширном поражении легочной ткани и риске перехода недуга на второе легкое.
Лечение народными средствами
Народные методы могут быть только дополнением к традиционной терапии. Туберкулез нельзя вылечить одними лишь народными средствами. Тем не менее, многие природные компоненты помогут ослабить симптомы заболевания. В лечении недуга используют следующие травы:
- Медуница способствует заживлению пораженных участков, из нее готовят отвары, для которых берут 1 или 2 столовые ложки сушеной травы и заливают одним стаканом воды. Подержав на огне около 19 минут, настаивают еще в течение получаса. Полученное средство выпивают порционно в течение дня.
- Алоэ и ягоды калины (100 граммов) измельчают через мясорубку или в блендере. К полученной смеси добавляют по 200 граммов меда и сливочного масла, туда же добавляют один литр водки. Лекарство настаивают в течение десяти дней. Для приема потребуется одну чайную ложечку средства растворить в стакане горячего молока, стакан с настойкой выпивают целиком. В течение дня такое лечение повторяют трижды.
- Исландский мох эффективно борется с микобактериями. Кроме того, он применяется как отхаркивающее средство.
- Барсучий жир продается в аптеках, с его помощью можно значительно улучшить состояние больного. Его смешивают с медом и принимают за полчаса до еды. Таким образом лечатся на протяжение двух недель.
- Обычный чеснок может помочь в лечении туберкулеза. Для этого следует съедать ежедневно от 3 до 5 зубчиков. Также полезно вдыхать пары чеснока.
Прежде чем использовать то или иное народное средство, требуется посоветоваться с врачом.
Вирусная пневмония
Симптомы пневмонии слева, вызванной вирусом отличаются от бактериальной формы:
- Сухой кашель;
- Слабость в мышцах;
- Головная боль;
- Сильная одышка;
- Упадок сил.
Кашель всегда навязчивый, приступообразный с небольшим отделением мокроты.
Нижнедолевая пневмония
Особенностью клинической картины нижнедолевой пневмонии являются боли во время приступов кашля и при дыхании.
Это связано с вовлечением в патологический процесс внутренних листков плевры. Боль может проявляться в виде тяжести в грудной клетке слева.
Осложнения нижнедолевой пневмонии:
- Парапневмотический плеврит – скопление жидкости в плевральной полости;
- Инфекционно-токсический миокардит – воспаление сердечной мышцы;
- Реактивное воспаление поджелудочной железы и желчного пузыря.
Верхнедолевая левосторонняя пневмония
В отличие от воспаления в верхней доле правого легкого в левом поражается большее количество сегментов.
У детей дошкольного возраста верхнедолевая пневмония с самого начала протекает на фоне дыхательной недостаточности. И только затем начинаются проявления простудного характера – кашель, насморк, высокая температура.
У взрослых такая локализация воспалительного процесса выражается дополнительными симптомами – ослаблением дыхания, втягиванием кожи между ребер и над ключицами во время дыхания, бледностью, влажными хрипами.
Лечебный процесс
Лечение патологии противовоспалительное, иммуносупрессивное. Проводится оно гормональными препаратами — кортикостероидами и химиотерапевтическими средствами — цитостатиками. Для повышения эффективности этиотропной терапии и устранения неприятных проявлений болезни показано симптоматическое лечение.
Основная цель лечебных мероприятий и задача лечащего врача – замедление патологического процесса. Комплекс медикаментозных и физиотерапевтических процедур позволяет улучшить общее состояние пациента и предупредить развитие осложнений.
- Больным назначают высокие дозы «Преднизолона» в сочетании с «Циклоспорином», «Метотрексатом» и тщательным наблюдением за работой внутренних органов. Проводится длительный курс гормонотерапии и химиотерапии – от 3 до 6 месяцев или до года.
- Антибиотикотерапия показана при инфекционной этиологии процесса — пенициллины «Амоксициллин», «Аугментин», цефалоспорины «Цефотаксим», Цефтриаксон», макролиды «Сумамед», «Клацид».
- Пробиотики для поддержания нормальной микрофлоры кишечника – «Линекс», «Бифидумбактерин», «Бифиформ».
- Антифиброзные препараты препятствуют замещению легочной ткани соединительнотканными волокнами – “D-пеницилламин”, “Колхицин”, “Интерферон”.
- Муколитики, разжижающие и выводящие мокроту – «Амброксол», «Флюдитек», «Бронхолитин».
- Бронхолитики, расширяющие просвет бронхов и устраняющие бронхоспазм – «Сальбутамол», «Беродуал», «Пульмикорт».
- Жаропонижающие препараты показаны при лихорадке – «Ибуклин», «Нурофен», «Парацетамол».
- Препараты, влияющие на функциональную активность эндотелия – антиагреганты, ангиопротекторы и антиоксиданты: «Актовегин», «Трентал», «Пентоксифиллин».
- Поливитаминные комплексы, ускоряющие процессы выздоровления и восстановления организма.
Пациенты с острой формой пневмонии нуждаются в поддержании дыхательной функции с помощью оксигенотерапии и ИВЛ. Физиотерапия улучшает общее состояние больного и ускоряет регенерационные процессы. Наиболее эффективными при пневмонии являются следующие процедуры: ингаляции, дециметровая терапия, УВЧ-терапия, дренажный массаж, ЛФК. Кислородотерапия повышает выносливость организма при незначительных физических нагрузках, но никак не влияет на продолжительность жизни. Трансплантационные операции показаны при формировании «сотового легкого».

Прогноз интерстициальной пневмонии неоднозначный. Он зависит от формы заболевания и степени фиброзного поражения легочной ткани. Отказ от курения – обязательное условие при лечении патологии. Если соблюдать все врачебные предписания, наступает длительная ремиссия. При наличии сопутствующих патологий – пневмосклероза, дыхательной недостаточности и кардиоваскулярных расстройств продолжительность жизни редко превышает 3-5 лет. Заболевание отличается тяжелым течением и высокими показателями смертности. В редких случаях удается достичь стойкого клинического выздоровления. Наиболее опасной является острая форма патологии, характеризующаяся стремительным ухудшением дыхательной функции.
Лица, пренебрегающие лечением, должны помнить, что неуклонное прогрессирование пневмонии приводит к развитию опасных осложнений, поражению внутренних органов и пожизненной инвалидизации.
Мероприятия, минимизирующие риск развития интерстициальной пневмонии:
- Борьба с вредными привычками, особенно табакокурением,
- Регулярная вакцинация против гриппа и пневмококковой инфекции,
- Защита организма от влияния негативных провоцирующих факторов,
- Укрепление иммунитета,
- Исключение контактов с инфекционными больными,
- Рациональный режим труда и отдыха,
- Белковое и обогащенное витаминами питание.
Интерстициальная пневмония – опасное воспаление легких, требующее своевременного проведения лечебно-диагностических мероприятий. В противном случае здоровье больных необратимо ухудшается, может наступить летальный исход.
Профилактика

Избавление от вредных привычек. К ним относят:
- Курение.
- Употребление алкоголя.
Курение становится причиной развития хронического воспаления в бронхах. В результате страдает клиренс или механизм естественной защиты. Эпителий бронхов при курении погибает и замещается соединительной тканью. Такое состояние открывает дорогу для прохождения инфекции в лёгкие и развитие в них воспаления.
Алкоголь может стать причиной снижения иммунитета. Под его влиянием страдает печень, почки и ЦНС. Иногда отмечается потеря сознания, которая может привести к аспирации желудочного содержимого в лёгкие. В результате развивается воспалительная реакция.
Повышение иммунитета проводится с помощью:
- Активной, но рациональной физической активностью. Постоянный и адекватный спорт является залогом хорошего иммунитета. Ускоряется метаболизм, усиливается кровообращение.
- Правильного и сбалансированного питания. Необходимо кушать много фруктов, овощей и белка. Меньше есть лёгких углеводов.
- Полноценного сна и снижения стресса.
Пневмония – это патология, которая обусловлена рядом факторов. Инфекция попадает в лёгкие только при наличии этих условий. Учитывая их, можно снизить риск и предостеречь себя от такой проблемы.
Лечебные мероприятия
- Медикаментозное. Использование антибиотиков.
- Физиотерапевтическое.
Терапия зависит от состояния тяжести пациента и длительности болезни. При поступлении в первую очередь проводят мероприятия, направленные на восстановление дыхания. Часто прибегают к ИВЛ и оксигенотерапии.
Второй шаг заключается в назначение антибиотиков. Одновременно с этим забирают материал на посев, о котором говорилось выше. На то время, пока анализ готовится, терапия проводится антибиотиками широкого спектра действия. Часто используют препараты следующих групп:
- Защищенные пенициллины.
- Цефалоспорины 3-го поколения.
- Аминогликазиды.
Препараты обладают выраженным бактерицидным действием. Их спектр направлен на наиболее известных и часто встречающихся микробов. После получения результатов посева, проводится корректировка. В терапию вносят препараты, которые вызывают гибель конкретного вида патогена.
Дополнительно на фоне антибактериальной терапии могут быть назначены препараты:
- Муколитические.
- Бронхолитические.
- Отхаркивающие.
Они оказывают симптоматический эффект. В результате уменьшается выраженность кашля, снижается количество отходящей мокроты.
Проводится дезинтоксикация организма. Пациенту внутривенно вводят растворы, которые способствуют уменьшению микробной нагрузки. В результате уменьшается общая слабость, снижается температура.
После проведения основной терапии при необходимости назначают физипроцедуры. Они направлены на восстановление организма, улучшение работы органов дыхания. Проводят:
- Электрофорез.
- Индуктотермию.
- УФО.
Выписывая пациента, ему даётся ряд рекомендации по правильному образу жизни и профилактике.
Особенности при разной локализации
 Какие доли легких поражает полисегментарная пневмония?
Какие доли легких поражает полисегментарная пневмония?
Выше упоминалось о том, что локализация различна — справа, слева либо на обеих сторонах легочной системы.
У каждой из трех разновидностей имеются нюансы. Их следует учитывать, когда встает вопрос об эффективности дальнейшего лечения и о тех осложнениях, которые возможны при некорректном подходе.
Правосторонняя полисегментарная пневмония
Этот вид пневмонии затрагивает легочную систему слева:
- предпосылкой является анатомическое строение бронхиального дерева справа. С правой стороны главный бронх расположен сверху вниз наискосок;
- бактерии забрасываются в нижние отделы легкого;
- там колониеобразующие единицы бактерий накапливается в огромное количестве (то есть очень высока их концентрация в одном месте);
- практически невозможно предотвратить воспаление легочной паренхимы в проекции нижнего легочного поля справа;
- терапия затруднена тем, что справа бронхиальное дерево находится в условиях слабого кровоснабжения;
Внимание: при высоких концентрациях микроорганизмов они во время лечения антибиотиками размножаются быстрее, чем погибают.
- немалое значение имеет вид бактерий, которые явились причиной воспаления легочной паренхимы. Например, пневмококки за несколько суток из левого сегмента распространяются на противоположное легкое (если у пациента слабый иммунитет или терапия неадекватна);
- от диагностов требуется максимальная тщательность, от лечащих врачей — компетентность и постоянный контроль.
Левосторонняя полисегментарная пневмония
Ситуация аналогична описанной выше, но все происходит зеркально.
- микроорганизмы беспрепятственно преодолевают границу между разными органами;
- из пораженных тканей инфекция стремительно проникает в кровоток;
- из кровотока — в сосудистую систему, сердечную аорту и мышечную ткань сердца.
Внимание: если у взрослых остановить поражение сердечной системы возможно, то детей оно почти всегда приводит к смерти — нарушаются сердечные ритмы, подача кислорода через кровь ослабевает, сходит на нет.
Двусторонняя полисегментарная пневмония
При двустороннем воспалении легких довольно высок уровень смертности, если возбудителями являются пневмококк или стрептококк.
Эти бактерии провоцируют ангину, гайморит, тонзиллит, ларингит.
Чрезвычайно опасны для таких категорий больных, как:
- люди пожилого и старческого возраста (начиная от 60-65 лет);
- малыши в возрасте до 1 года.
Инфекция поражает альвеолярные ацинусы. При локализации с обеих сторон нагрузка на организм невероятно высока.
Внимание: двусторонней пневмонии следует остерегаться диабетикам и курильщикам. Для них максимальную опасность представляют кишечная и гемофильная палочка соответственно.
Крупозная пневмония у детей

Симптомы крупозного воспаления легких у детей Детское полисегментарное воспаление легких чаще известно под названием крупозной (долевой) пневмонии.
В отличие от взрослых пациентов, малыши гораздо трудней переносят любые инфицирования.
Легочные заболевания — огромный фактор риска утраты дыхательной способности (вплоть до летального финала).
Локализация
Детское воспаление различается по типу локализации:
- редкая форма — когда воспаление распространяется на все сегменты, образующие долю легкого;
- широко распространенная форма — когда воспаление распространяется не на все сегменты, а на несколько (но больше одного). В этом случае обычно применяется термин «субдолевая пневмония».
Течение болезни
Особенности детской полисегментарной пневмонии:
- отечная жидкость стремительно растекается из первичного очага по сегментам;
- возбудителем является преимущественно пневмококк (реже — другие микроорганизмы);
- типичное расположение очагов — в верхних долях, а вообще в правом легком;
Внимание: на данном этапе крайне важно провести рентгенографическое исследование в двух проекциях. Оно выявит пораженные сегменты и поможет определить правильное лечение
- начало внезапно — температура поднимается выше 38 °С;
- интоксикация приводит к одышке;
- дыхание ослабевает.
Внимание: критическим сроком является период 3-5 дней. Если за это время начато правильное лечение, болезнь пойдет на спад
В противном случае воспалительная инфильтрация породит ряд серьезных осложнений.
Симптомы крупозной пневмонии
В домашних условиях поводом забить тревогу становятся такие признаки, как:
- резкое повышение температуры выше 38 градусов;
- температура держится более 3-х дней, жаропонижающие препараты не действуют;
- усиленное потоотделение, особенно по ночам и во время дневного сна;
- учащенное дыхание;
- тахинпоэ (нарушение дыхательных ритмов, в возрасте до года чаще 50-60 вдохов за минуту);
- одышка с раздуванием крыльев носа за счет высокой частоты дыхания;
- межреберные промежутки становятся впалыми. При этом некоторые мышцы находятся в сокращенном состоянии.
Внимание: детские пневмонии характерны тем, что патологии быстро прогрессируют, по крови и лимфатическим сосудам часто переходят с одной стороны на другую
Симптомы
Поскольку воспаление с левой стороны хуже поддается лечению, жизненно важно обратиться к врачу при появлении самых первых проявлений болезни. Особенностью левосторонней пневмонии является резкое начало болезни:
Особенностью левосторонней пневмонии является резкое начало болезни:
- Очень высокая температура (до 40°С);
- Сильная потливость, особенно ночью;
- Упадок сил;
- Кашель;
- Лихорадка;
- Учащенное дыхание.
Одним из специфических признаков является синюшность кожи вокруг губ, носа и ногтевых пластин на руках. Кашель может быть сухим, но чаще с выделением мокроты.
Особенно остро начало болезни протекает у детей. На фоне высокой температуры их мучает сильный кашель с обильной мокротой.
У ребенка появляется одышка, не связанная с физической активностью, продолжительная икота и боль в левой стороне груди.
Также тяжело переносят болезнь пожилые люди, но у них симптомы развиваются не так быстро, как у детей. После 60 лет при заболевании левосторонним воспалением легких возможна потеря сознания при высокой температуре и нарушение ориентации.
Лечение полисегментарной пневмонии
Терапия пневмонии всегда включает назначение антибиотиков, препаратов, разжижающих мокроту и облегчающих ее отхождение, общеукрепляющих мероприятий, физиотерапии.
Антибактериальная терапия
Лечение полисегментарной пневмонии начинают с назначения антибиотиков широкого спектра действия. Такой подход обусловлен тем, что исследование мокроты на выявление конкретного возбудителя и определение его чувствительности к антибактериальным препаратам занимает немало времени, а медлить с лечением нельзя.

Таблица 3. Предполагаемые возбудители в зависимости от источника заражения
Чаще всего назначают:
- Амоксициллин;
- Цефазолин;
- Аугментин;
- Офлоксацин;
- Цефаклор и др.
Если выбранный препарат оказывается недостаточно эффективным, инструкция требует его заменить с учетом анализов мокроты на определение возбудителя и его чувствительности к антибиотикам. Дополнительно при назначении антибактериальных средств необходимо применять пробиотики для защиты кишечной микрофлоры.
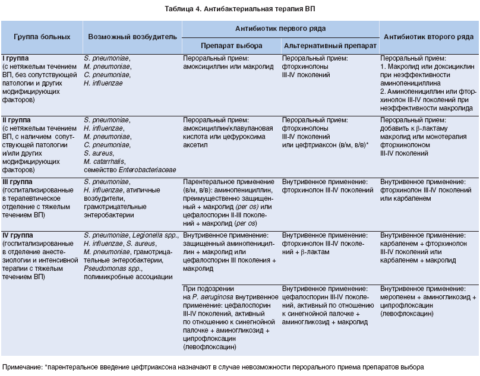
Таблица 4. Антибиотики выбора в зависимости от предполагаемой инфекции
Разжижение мокроты
С целью разжижения и облегчения отхождения мокроты применяют муколитические и отхаркивающие средства.
Из этих групп чаще всего назначают:
- Амбробене;
- АЦЦ;
- Лазолван;
- Гербион;
- Синупрет;
- Флюдитек и др.
Принцип действия у большинства этих средств схож, различается только действующее вещество и цена препарата (в зависимости от страны производителя). Самые популярные средства представлены на фото ниже.
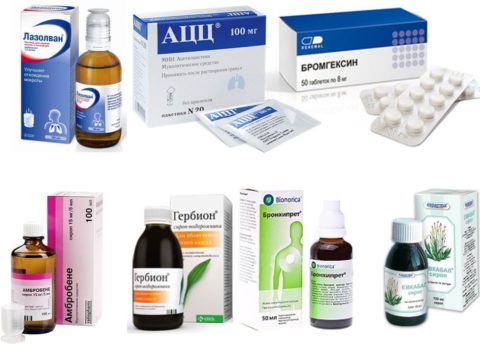
Отхаркивающие и муколитические средства
Также с целью ускорения отхождения мокроты пациентам с пневмонией назначают массажи грудной клетки. Их проведение помогает улучшить дренажную функцию бронхов. Технику домашнего массажа грудной клетки для облегчения откашливания можно посмотреть на видео в этой статье.
Общеукрепляющая терапия
Для поддержания защитных сил организма всем пациентам рекомендуется придерживаться полноценной диеты с повышенным содержанием свежих овощей и фруктов. А также дополнительно принимать витамины и иммуностимулирующие препараты.
На протяжении всего лечения нужно отказаться от всех вредных привычек (особенно это касается курения). А лучше не возвращаться к ним и после выздоровления.

Закаливание и спорт могут поддерживать иммунитет в хорошем состоянии
Физиотерапия
После стихания острых явлений в дополнение к основной терапии назначают физиолечение.
Из физиотерапевтических мероприятий при пневмонии большее распространение получили:
- массажи;
- ингаляции;
- УВЧ;
- электрофорез с лекарственными препаратами;
- индуктометрия;
- магнитотерапия;
- УФО и др.
Физиотерапевтические методы помогают уменьшить воспаление в легких, снять отек, оказывают бактерицидное и десенсибилизирующее воздействие.
Как развивается пневмония при коронавирусе
Коронавирус давно живет рядом с человеком, иммунитет которого приспособился к нему. Но отличительной чертой штамма COVID-19 является наличие шипов-рецепторов на поверхности вирусной клетки, которые, как оказалось, имеют аутентичные белки для тесного контакта с клетками всех тканей организма человека. Такая «родственность» помогает вирусу легко обманывать иммунные клетки, контактировать с рецепторами клеточных мембран, поражая органы и ткани.
Основной мишенью Ковида являются слизистые дыхательных путей. Путь распространения коронавирусной инфекции преимущественно воздушно-капельный, поэтому, в первую очередь, вирус атакует назальный, носоглоточный эпителий. Но слизистая носа тоже обладает специфической особенностью: она долгие годы первой принимает на себя любой респираторный удар и приспособилась адекватно отвечать на него, локализуя инфекционный очаг клетками местного иммунитета.
Поэтому первоначально слизистая распознает COVID-19 как любой другой коронавирус и останавливает его распространение. Причем, чем сильнее клеточный иммунитет у человека, тем больше шансов перенести коронавирус легко. Но тем и опасен новый штамм, что вирус, вроде бы локализуясь, приспосабливается к рецепторам назальной слизистой и продолжает размножаться в регионарных лимфоузлах. Как только критическая масса вируса превосходит возможности его нейтрализации лимфоузлом, происходит выброс Ковида в кровоток и распространение по всему организму.
Это приводит к нарушению газообмена, одышке, выключению из акта дыхания целых долей легкого. Поврежденные участки замещаются соединительной тканью, фиброзируются – становятся функционально инертными, в газообмене не участвуют. Поэтому, даже после перенесенной пневмонии, человека еще долго беспокоит дыхательная недостаточность, пока участки фиброза не минимизируются с помощью восстановительных мероприятий.
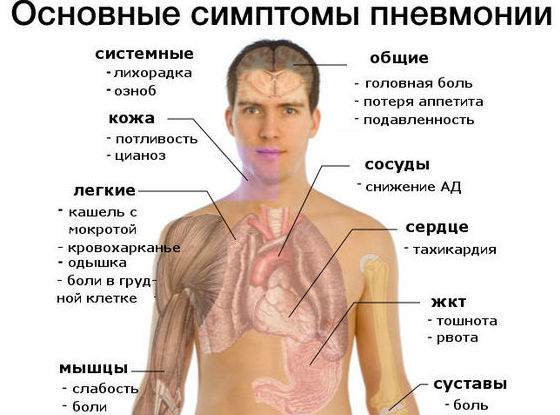
Симптоматика заболевания у взрослых и детей
Клинические проявления воспаления лёгких сразу в нескольких сегментах условно разделяют на симптомы бронхолёгочного и интоксикационного синдрома. Патологические признаки интоксикации способны значительно ухудшать состояние больного, тем самым отягощая течение болезни.
 К основным проявлениям интоксикационного синдрома относят:
К основным проявлениям интоксикационного синдрома относят:
- Повышение температуры тела до критических показателей, которая держится от нескольких дней до недели. При этом сбить её нелегко даже специальными лекарственными препаратами.
- Озноб, вызванный лихорадкой.
- Усиленное потоотделение.
- Головокружение и появление сильных головных болей (провоцируются недостатком поступления кислорода в мозг, вызванным нарушенным кровоснабжением).
- Боль в грудине и суставах (в первом случае причиной патологического состояния является воспаление плевры, имеющей нервные окончания, во втором – реакция на высокую температуру тела).
- Мышечная слабость.
- Высыпания на кожных покровах.
- Нарушения желудочно-кишечного тракта (изменения стула, появление дискомфорта в желудке).
Скопление инфильтрата в лёгких приводит к развитию бронхолёгочного синдрома.
Его основными признаками являются:
- Приступообразный кашель с выделением мокроты либо без неё. В слизи также могут присутствовать прожилки крови.
- Сильные хрипы.
- Давящие болевые ощущения в грудине.
Заболевание зачастую протекает остро. Организм больного вынужден бороться не только с лёгочным воспалением, но и интоксикационными процессами
Именно поэтому важно своевременно помочь ему справиться с болезнью.
При своевременном обращении за медицинской помощью зачастую удаётся избежать негативных последствий полисегментарной пневмонии. Однако в таких ситуациях многое также зависит от компетентности специалистов. Залог полного выздоровления — проведение грамотной диагностики, а также правильной комплексной терапии.