Хроническая ревматическая болезнь сердца: признаки, проявление, лечение
Содержание:
Ключевые моменты
- Ревматическая болезнь сердца — это состояние, при котором сердечные клапаны повреждаются во время течения ОРЛ.
- Остра ревматическая лихорадка — воспалительное заболевание, которое может поражать многие соединительные ткани, особенно в сердце.
- Недолеченные или неправильно диагностированные стрептококковые инфекции повышаю риск развития ОРЛ и РБЛ. Дети, которые часто болеют стрептококковыми инфекциями горла, подвергаются наибольшему риску ОРЛ и ХРБС.
- Недавнее возникновение стрептококковой инфекции или ОРЛ является ключом к диагностике ревматической болезни сердца. Симптомы ОРЛ меняются и обычно начинаются через 1-6 недель после инфекционного воспаления горла.
- При ревматической болезни сердца могут определяться шумы или треск во время обычного физического обследования.
- Лечение зависит от величины повреждений сердечных клапанов. В тяжелых случаях проводится операция по замене или реконструкции поврежденного клапана.
- Поскольку ОРЛ является причиной ревматического заболевания сердца, лучшим способом лечения является ее профилактика с помощью антибиотиков, используемых для лечения стрептококковой инфекции.
Видео: Rheumatic fever & heart disease — causes, symptoms, treatment & pathology
https://youtube.com/watch?v=cXPtewa5PJc
Ревматизм у беременных и кормящих женщин
Во время беременности
Этот период характеризуется редким появлением заболевания. А вот обострение уже имеющегося вполне возможно и по статистике это происходит у каждой пятой мамы, страдающей ревматизмом. Причем последнее на начальной стадии интересного положения из-за пониженного иммунитета.
Причины ревматизма у беременных те же, что и у обычных людей – инфицирование бета-гемолитическими стрептококками группы А, генетическая предрасположенность. Ничем не отличается и ход развития болезни. А вот спровоцировать обострение состояния может:
- переохлаждение организма;
- снижение защитных сил вначале беременности;
- инфицирование организма вирусами, бактериями;
- стрессовые ситуации;
- несбалансированное и недостаточное питание;
- обострение по каким-то причинам заболеваний, имеющих хроническую природу;
- долгое пребывание под солнцем.
Симптоматика ревматизма у женщин, вынашивающих ребенка повторят все те признаки, которыми болезнь напоминает о себе у обычных пациентов. У них может подниматься температура (чаще вечером), появляться одышка, учащенное сердцебиение. Они могут чувствовать боли в суставах, в сердце. Им становится трудно совершать движения. Ухудшается их самочувствие.
Диагностика в такой период несколько затруднена. Это объясняется большой выработкой организмом кортикостероидных гормонов, способствующих подавлению воспалений. Проводит диагностирование болезни у беременных врач только на основе назначаемых предварительно исследований крови и других анализов. Их перечень ничем не отличается от приведенного выше для обычных больных.
Ревматизм у женщин, вынашивающих ребенка, опасен своими осложнениями. Вначале он может стать причиной выкидыша и формирования плода с дефектами. Позже (2…3 триместр) болезнь может привести к поражению сосудов плаценты и закончиться гипоксией, гипотрофией или внутриутробной смертью плода. Опасность может быть из-за отека и инфаркта легких, из-за тромбофлебита, ревмокардита. Последнее заболевание мамы часто негативно влияет на развитие малыша, может привести к гипоксии плода.
Состояние больной в период беременности может спровоцировать:
- отхождение раньше времени околоплодных вод;
- прерывание беременности до срока;
- поздний токсикоз;
- асфиксию плода;
- декомпенсацию, которая может стать причиной смерти беременной;
- смерть женщины при родах.
Лечение ревматизма, диагностированного у беременной, проводится обязательно. При этом выполняют все те мероприятия, используют те же препараты, что и в обычной практике. Если процесс запустить, то под угрозой окажется плод и жизнь будущего малыша.
Одной из главных обязанностей больной беременной является регулярное посещение врача, который будет контролировать состояние сердца плода. Таким образом можно вовремя принимать меня при различных патологиях, отклонениях от нормального его состояния.
В период беременности важна профилактика развития, обострения патологии. Она заключается:
- в избегании мест, где можно инфицироваться стрептококками;
- в своевременном лечении любых очагов инфекции, в которых присутствуют стрептококки;
- в гигиене ротовой полости, включая лечение зубов, десен, слизистых;
- в принятии мер, чтобы не переохлаждаться, не облучаться излишне солнечными лучами;
- в поддержке иммунитета;
- в нормальном питании.
У кормящих женщин
У женщин этой группы причины развития, обострений ревматизма аналогичны тем, которые вызвают болезнь у беременных. Единственно существенную роль может играть снижение иммунитета во время родов, при кормлении ребенка.
Развитие болезни, ее осложнения протекают, как правило, в по такой же картине, как, к примеру, у беременных. Но есть и дополнительные особенности, среди которых:
- частое отсутствие симптоматики в начальной фазе болезни;
- возможное присутствие среди признаков заболевания (когда болезнь затрагивает нервную систему) непроизвольных движений разных мышц, неразборчивого почерка, невнятной разговорной речи;
- невозможность использования в лечении всех лекарственных препаратов;
- направленность лечения в первую очередь на укрепление иммунитета, на полноценность питания.
СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА
Эпидемиология.
Частота СКВ колеблется от 4 до 250 случаев на 100 000 населения в год. В 70 % случаев болезнь начинается в возрасте 14—25 лет. Соотношение заболевших женщин и мужчин в среднем 9:1.
Этиология заболевания не установлена. Предполагается роль вирусов, на что указывает наличие у больных маркеров вирусной инфекции и антител к вирусам кори, краснухи, парагриппа. Вместе с тем выявленная у заболевших СКВ бактериальная сенсибилизация, наличие очагов хронической инфекции, частые ангины легли в основу концепции бактериального генеза болезни. Установлена также наследственная предрасположенность к СКВ. Широкая распространенность заболевания среди женщин детородно-i го возраста указывает на роль гормональных влияний в патогенезе страдания.
Патогенез.
В основе развития заболевания лежат полом регуляторных механизмов апоптоза и дефекты механизмов, обеспечивающих толерантность к собственным антигенам. Нарушение процессов выведения апоптозных тел сопровождается накоплением аутоантигенов на мембранах апоптоматозных телец, что может стимулировать аутоиммунизацию. Важнейшее значение имеет активация В-лимфоцитов с образованием аутоантител против собственной ядерной ДНК различных клеток, которая, таким образом, выступает в качестве аутоантигена. Антинуклеарные антитела (АНАТ), относящиеся к IgG, носят название волчаночного фактора. Кроме того, аутоантигенами могут быть полипептиды ядерных РНК, некоторые растворимые антигены цитоплазмы клеток, коллаген, мембранные антигены нейронов и клеток крови, включая эритроциты, лимфоциты, нейтрофилы.
Большинство висцеральных поражений при СКВ связано с циркуляцией и отложением иммунных комплексов в базальных мембранах сосудов микроциркуляции и соединительнотканной строме, где они вызывают иммунное воспаление.
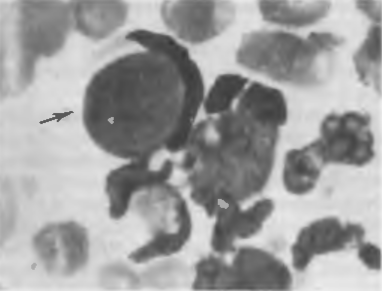
Рис. 57. Системная красная волчанка. Волчаночная клетка (показано стрелкой).
Морфогенез.
Изменения при СКВ носят генерализованный характер с поражением многих органов. Микроскопическая картина имеет ряд особенностей, позволяющих поставить диагноз. Наиболее характерные изменения возникают в микрососудах в виде васкулитов и в соединительной ткани, где развиваются явления ее дезорганизации.
Кроме того, отмечается межуточное воспаление в строме всех органов с характерными для иммунного воспаления лимфомакрофагальными и плазмоцитарными инфильтратами. Все это является морфологическим выражением гиперчувствительности немедленного и замедленного типов. Во всех органах гибнут ядра клеток, и такие клетки фагоцитируются нейтрофильными лейкоцитами и макрофагами, приобретая характерный вид (рис. 57). Они называются волчаночными клетками(или LE-клетками). Очень характерно развитие вокруг кисточковых артерий селезенки соединительной ткани в виде колец — луковичный склероз. Кроме того, в органах иммунной системы, в интерстициальной ткани внутренних opганов, вокруг мелких сосудов отмечаются скопления лимфоцитов и плазматических клеток, продуцирующих антитела.
Особенно часто поражаются кожа и почки. На коже щек и скул появляются гиперемированные участки, соединенные полосой на переносице — так называемая фигура бабочки. В почках развивается иммунное воспаление — волчаночный нефрит, который завершается сморщиванием почек и уремией. У некоторых больных возникает абактериальный бородавчатый эндокардит клапанов сердца. Суставы также поражаются при СКВ, но не настолько сильно, чтобы развилась их деформация.
Причиной смерти больных СКВ наиболее часто является почечная недостаточность.
Ревматические болезни суставов и соединительной ткани
Ревматические заболевания чаще всего протекают с локальными или системными поражениями суставов и соединительной ткани. Из более чем двухсот ревматологических заболеваний наиболее часто встречаются:
- ревматизм — воспалительное заболевание с преимущественным поражением сердца;
- системные васкулиты — воспалительные заболевания с преимущественным поражением кровеносных сосудов (легочно-почечный синдром, аорто-артериит, височный артериит, узелковый периартериит, микроскопический полиартериит, облитерирующий тромбангиит, гранулематоз Вегенера, геморрагический васкулит);
- диффузные болезни соединительной ткани — иммуновоспалительные заболевания с аутоиммунным поражением соединительной ткани различных систем организма (системная склеродермия, системная красная волчанка, дерматомиозит, болезнь Шегрена, синдром Шарпа);
- болезни суставов — воспалительные заболевания с преимущественным поражением суставов (анкилозирующий спондилит, остеоартроз, остеопороз, артриты (реактивный, ревматоидный,псориатический), подагра).
Объединяющим фактором для всех заболеваний ревматологического характера являются воспалительные процессы и ослабление иммунитета.
Лечение ревматизма
Лечение ревматизма основывается на раннем назначении комплексной терапии, направленной на уничтожение стрептококковой инфекции, подавление активности воспалительного процесса, а также на предупреждении развития или прогрессирования порока сердца.
Терапия может проводиться как амбулаторно, так и в стационаре.
И стационарное, и амбулаторное лечение предполагает обязательное применение антибиотиков, которые подбирают с учетом чувствительности к ним стрептококка. Чаще всего используют препараты пенициллинового ряда.
Лечение в стационаре
В острой стадии заболевания лечение проводится только в стационаре. Там же могут провести устранение хронических очагов инфекции, в частности, операцию по удалению миндалин, осуществляемую через 2–2,5 месяца от начала заболевания при отсутствии признаков активности процесса.
Основной задачей после стихания острого процесса является достижение полной ремиссии и восстановление функциональной способности сердечно-сосудистой системы. С этой целью больным назначается амбулаторное лечение и наблюдение.
Амбулаторное лечение
В условиях поликлиники лечатся, как правило, пациенты с хроническим течением заболевания или долечиваются больные после стационара.
Больному назначают лекарственную терапию, коррекцию питания и лечебную физкультуру, которые определяются индивидуально с учетом особенностей заболевания и прежде всего тяжести поражения сердца.
Антибиотики при ревматизме
Антибактериальная терапия — важнейшее звено в лечении ревматизма. Вместо неё категорически нельзя использовать народные средства. В подавляющем большинстве случаев они только усугубляют ситуацию.
При наличии хронического тонзиллита, при частых обострениях очаговой инфекции продолжительность лечения препаратами пенициллинового ряда увеличивают или дополнительно используют другой антибиотик – амоксициллин, макролиды (азитромицин, рокситромицин, кларитромицин), цефуроксим аксетил, другие цефалоспорины в возрастной дозировке.
Противовоспалительные средства
Антиревматическая терапия предусматривает один из нестероидных противовоспалительных препаратов (НПВП), который назначают изолированно или в комплексе с гормонами в зависимости от показаний.
НПВП применяют не менее 1-1,5 месяцев до устранения признаков активности процесса. Препаратом выбора является диклофенак.
Преднизолон назначают преимущественно при острой ревматической лихорадке с выраженным кардитом (воспалительные процессы в сердце) в начальной дозе назначают в течение 10–14 дней до получения эффекта, затем суточную дозу снижают каждые 5–7 дней под контролем клинико-лабораторных показателей, в последующем препарат постепенно отменяют.
Помимо антибактериальной и противовоспалительной терапии проводят симптоматическую терапию при следующих состояниях: поражение сердца, когда появляются симптомы застойной сердечной недостаточности:
- мочегонные,
- блокаторы кальциевых канало (амлодипин),
- бета-блокаторы(карведилол, метопролол, бисопролол),
- сердечные гликозиды (дигоксин).
В неактивной фазе заболевания больным паказано санаторно-курортное лечение.
В санатории продолжают начатую в стационаре терапию, лечат очаги хронической инфекции, осуществляют соответствующий лечебно-оздоровительный режим с дифференцированной двигательной активностью, лечебной физкультурой, закаливающими процедурами.
Профилактика рецидивов
Следующий этап комплексной терапии ревматизма предусматривает профилактику рецидивов и прогрессирования заболевания.
С этой целью используют препараты пенициллина продленного действия, преимущественно бициллин-1, первое введение которого осуществляют еще в период стационарного лечения, а в последующем – 1 раз в 3 недели круглогодично.При ревматизме без вовлечения сердца бициллинопрофилактику проводят в течение 5 лет после последней атаки.
Все больные, перенесшие острую ревматическую лихорадку, должны находится под диспансерным наблюдением ревматолога. Регулярно, 2 раза в год, проводят амбулаторное обследование, включающее лабораторные и инструментальные методы; назначают необходимые оздоровительные мероприятия, лечебную физкультуру.
В весенне-осенний период наряду с проведением бициллинопрофилактики показан месячный курс НПВП.
При формировании тяжелого ревматического порока сердца показано хирургическое лечение — протезирование пораженных клапанов.
Симптомы ревматизма
Чаще всего заболевание обнаруживается у детей от младшего школьного возраста до подросткового, характеризуясь при этом развитием тяжелых осложнений. У дошкольников диагностирование недуга встречается лишь в единичных случаях. В медицинской практике четко прослеживается закономерность — чем позже удалось выявить ревматизм, тем тяжелее он будет протекать.
Основным симптомом можно назвать поражение суставов (в основном ног и рук), развиваться которое начинает на фоне инфекционного заболевания, например, гриппа или ангины. Признаки поражения могут обнаружиться как сразу, так и спустя 2-3 недели после выздоровления ребенка.
Родители обязательно должны обратить внимание, если после любого перенесенного ОРЗ и ОРВИ у ребенка появляются такие симптомы, как:
- болезненность и отечность суставов ног и рук (голеностопных, локтевых и коленных), сопровождающиеся резким подъемом температуры;
- миграция боли и отечности от одного сустава к другому, то есть, когда появившись в одном месте, через какое-то время симптомы затихают, но быстро возникают в другом, переходя с ноги на ногу;
- дальнейшее появление боли и отеков в мелких суставах пальцев рук и ног.
Появиться такие симптомы могут даже при нормальном общем состоянии ребенка, поэтому для родителей сигналом должны служить любые жалобы на появление болей в суставах, особенно если они резко прекращаются, но затем появляются снова.
Когда поражено сердце
Ревматизм у детей с поражением сердца может длительное время протекать практически без видимых симптомов, но иногда заболевание отличается внезапным проявлением и нарастающим характером.
Родители должны насторожиться, если у ребенка имеются жалобы на:
- общую слабость, особенно после физических нагрузок, например, на уроках физкультуры в школе;
- быструю утомляемость;
- учащающееся сердцебиение и появление одышки при подъеме по лестницам.
Если заболевание имеет запущенную форму, часто наблюдаются:
- тяжелая одышка даже после незначительной физической нагрузки;
- шумы и боли в области сердца;
- синюшность пальцев ног и рук;
- принятие вынужденных поз, когда ребенок старается лечь или сесть так, чтобы ему не было больно.
Разделяют 3 вида поражения сердца при ревматизме:
- Миокардит. Наиболее легкая форма, иногда может пройти самостоятельно.
- Эндокардит. Поражение средней тяжести, часто приводящее к возникновению различных пороков сердца приобретенного характера.
- Перикардит. Наиболее опасная форма поражения сердца.
Иногда сердечные нарушения могут проявиться одновременно с поражениями в суставах, но гораздо чаще такие симптомы возникают через какое-то время. В любом случае при обнаружении у ребенка подобных факторов не нужно пытаться решать проблему самостоятельно, без помощи квалифицированных специалистов здесь не обойтись, а обратиться к ним лучше сразу.
Если поражена ЦНС
Этой разновидностью ревматизма чаще всего страдают девочки. Заболевание характеризуется поражением некоторых отделов головного мозга, что выражается в:
- изменении поведения ребенка, появлении капризности, перепадов настроения, беспричинной раздражительности;
- появлении неразборчивости почерка при письме, а также сложностей с удержанием предметов в руках, например, ручки или ложки;
- нарушении координации движений и мелкой моторики, при этом ребенок часто теряет равновесие, не может завязать шнурки, вдеть нитку в иголку; при запущенном состоянии может дойти до парализации.

- специальная лечебная диета;
- постельный режим;
- физические нагрузки в объемах лечебной программы;
- массаж;
- гимнастика ЛФК;
- покой и пребывание на свежем воздухе.
Суставная форма
При ревматическом поражении суставов наблюдается резкое повышение температуры, а также появление припухлостей и болевых ощущений, что значительно затрудняет движения.
Особенности этой формы заболевания:
- преимущественное поражение крупных суставов ног и рук, в основном плечевых, локтевых, лучезапястных, голеностопных и коленных;
- миграцию болевых ощущений между суставами;
- скрытое поражение сердца;
- после проведения назначенного лечения, поврежденные суставы обычно восстанавливаются без деформирования и с сохранением основных функций.
Суставная форма ревматизма не всегда имеет острую форму, иногда температуры и видимого воспаления (появления припухлостей и шишек) нет, при этом ребенок может говорить о боли в разных суставах, которая быстро проходит, возникая в другом месте.
В некоторых случаях не удается сразу выявить поражение сердца, хотя в подростковом возрасте симптомы суставного ревматизма могут проявиться уже после образования сердечных нарушений.
Какие заболевания лечит ревматолог?
Безусловно, те основные заболевания, которые указаны нами изначально – это лишь наиболее распространенные их варианты, в действительности же профиль реаниматолога куда более широк по этой части. Дело в том, что ревматические заболевания сочетаются более чем с сотней различных разновидностей заболеваний, при которых сопутствующие симптомы проявляются в виде поражения суставов, мышц, позвоночника и костей. Если поражению подверглась, помимо перечисленного, соединительная ткань, то заболевание является системным.
Ревматические болезни, особенно на поздних этапах развития с осложнениями, представляют серьезную опасность для пациента. При вовлечении в патологический процесс всех типов опорной соединительной ткани (хрящей, костей, связок) становится сложно избежать таких последствий, как ограниченная подвижность тела в зонах поражения вплоть до инвалидизации пациента. Если больной попал на приём к ревматологу с осложненной формой болезни, то врач способен улучшить его состояние лишь до той степени, когда теряется работоспособность, но все ещё остается возможность для выхода человека из дома без посторонней помощи. В таком случае заболевание воздействует и на душевное состояние пациента, влияя на семейные отношения, способность к социализации и умственную деятельность.
Чаще всего ревматические болезни протекают в хронической форме с регулярными обострениями. По спектру поражения тканей эти заболевания можно разделить на два общих раздела.
Болезни суставов:
- Артриты;
- Остеоартрит;
- Ревматоидный артрит (хроническое системное заболевание соединительной ткани с прогрессирующим поражением периферических суставов и внутренних органов);
- Ювенильный артрит (идиопатический);
- Синдром Рейтера, или реактивный артрит (острое, быстро прогрессирующее воспаление суставов, которое возникает вследствие перенесения острой или обострения хронической инфекции);
- Болезнь Бехтерева, или анкилозирующий спондилоартрит (хроническое воспаление суставов крестцово-подвздошных сочленений, позвоночника и расположенных рядом мягких тканей — со стойким ограничением подвижности);
- Инфекционный (септический) артрит;
- Артриты, развивающиеся на фоне воспалительных заболеваний кишечника;
- Подагра и псевдоподагра (острое болезненное распухание суставов, связанное с повышенным содержанием мочевой кислоты в крови);
- Болезнь Стилла у взрослых.
Заболевания соединительной ткани (диффузные):
- Красная волчанка;
- Склеродермия системная (или системный склероз, прогрессирующее заболевание, вызываемое воспалением мелких сосудов всего организма и приводящее к фиброзно-склеротическими изменениями кожи, костно-мышечной системы и внутренних органов);
- Дерматомиозит;
- Болезнь Шегрена.
Заболевания, способные поражать как соединительные ткани, так и мышечные волокна, сосуды и внутренние органы, также относятся к ревматическим. К ним принадлежат такие известные болезни, как:
- Ревматическая лихорадка (в острой форме);
- Полихондрит рецидивирующий;
- Ревматическая полимиалгия;
- Фибромиалгия;
- Болезнь Бехчета;
- Остеопороз (прогрессирующее системное заболевание скелета, которое выражается в снижении плотности костной ткани);
- остеоартроз (патология коленных, тазобедренных и голеностопных суставов, сопровождаемая изменениями хрящевой ткани, развивается после механической перегрузки и нарушения поверхностей суставов);
- Остеохондроз (заболевание позвоночника дегенеративно-дистрофического характера) и т.п.
Системные васкулиты, васкулопатии и некоторые другие расстройства выделяют в отдельную группу ревматических патологий:
- Васкулит микроскопический;
- Васкулит криоглобулинематический;
- Полиартериит узелковый;
- Артериит Хортона;
- Неспецифический аортоартериит;
- Пурпура Шенлейна-Геноха;
- Болезнь Кавасаки;
- Гиперэозинофильный ангиит;
- Криофибриногенемическая васкулопатия;
- Антифосфолипидный синдром и др.
Ревматизм: причины возникновения патологии
Основная причина – бета-гемолитический стрептококк группы А, который вызывает ярко выраженный воспалительный процесс на фоне нестабильной иммунной системы у подростков или общего падения иммунитета у пожилых людей.
«Плохой» опыт первого контакта с инфекцией в виде ангины, скарлатины, фарингита, отита вырабатывает атипичную чувствительность на «ненавистную» бактерию. Поэтому при повторной встрече со стрептококком развивается иммунный ответ в виде ревматизма.
Общий механизм развития заболевания:
- антистрептококковые антитела взаимодействуют с антигеном с образованием большого количества иммунных комплексов (ИК);
- ИК не выводятся из организма, а оседают в органах-мишенях (сердце, суставы);
- в местах концентрации осевших ИК образуется очаг токсических структур, наличие которого инициирует выработку аутоантител к тканям данного органа;
- развивается выраженное асептическое аутоиммунное воспаление соединительной ткани.
Ревматизм может развиться и после однократного контакта c инфекцией, когда пациент не получает полноценного лечения. В этом случае болезнь переходит в хроническую форму, а в организме сохраняется бактериальный очаг стрептококка, способный в любой момент спровоцировать вспышку аутоиммунного воспаления.
Внимание! Не каждый человек, перенесший острую стрептококковую инфекцию, болеет ревматизмом. Большинство успешно выздоравливает с приобретением стойкого иммунитета, и лишь 3% оказываются среди пациентов врача-ревматолога
Основные факторы развития болезни:
- слабый или несформированный иммунитет;
- неблагоприятные факторы окружающей среды – плохая экологическая и бытовая обстановка на работе и/или в месте проживания;
- несбалансированное питание с нехваткой витаминов и минералов;
- наследственная предрасположенность – человек наследует специфические гены, которые имеют высокую совместимость с белками стрептококка.