Как проверяют проходимость маточных труб? современные методы диагностики
Содержание:
- Популярные вопросы
- Диагностика
- Требуется ли удаление маточных труб при их непроходимости?
- Медикаментозный способ лечения
- Как делают процедуру
- Что такое ГСГ?
- Гистеросальпингография (ГСГ), ее особенности
- Варианты диагностики
- Какие методы являются самыми безопасными и достоверными?
- Как проводится УЗИ маточных труб?
- Для чего нужна проверка проходимости труб
- Почему возникает и как проявляется непроходимость маточных труб
- Методики исследования проходимости фаллопиевых труб: какая лучше?
- Проверка маточных труб на проходимость
Популярные вопросы
Можно ли восстановить трубки, если они рассечены и завязаны. Если да, то как это сделать?
После проведения стерилизации восстановить проходимость маточных труб и успешное функционирование для осуществления репродуктивных планов фактически не возможно. Порекомендую обратиться к репродуктологу для возможного решения в пользу ЭКО.
День добрый! 5 лет назад была операция: удалили трубы и 1 яичник. Сейчас 43 года и началась менопауза: все симптомы и прекратилась менструация. Подскажите, пожалуйста, есть ли какой-то вариант лечения, кроме гормонов? Очень сложное состояние сейчас. Какие натуральные средства можно применять? Благодарю!
Здравствуйте! Можно воспользоваться средствами, содержащими фитоэстрогены, антиоксиданты, витаминные комплексы. Это поможет облегчить состояние. К таким препаратам в линейке средств относится Гинокомфорт климафемин. Средство применяется по 1 т 1 раз в день на протяжении 3 месяцев.
Добрый день, у меня была внематочная беременность, 30.06.19 сделали операцию и удалили правую трубу,а месячных нет, хотя должны придти были 22-25.07 проверила тест показал 2 полоски, подскажите я что опять беременная?
Здравствуйте! После операции должны были быть кровянистые выделения из половых путей сразу, так как беременность удалена и происходит отторжение слизистой из полости матки. Поэтому цикл восстановится в новом ритме через 28- 32 дня. Вас должны были предупрелить о половом покое до восстановления цикла и необходимости контрацепции от6 до 12 месяцев. Если Вы это не соблюдали, то беременность может быть.Тест даёт ложноположительный результат до 1 месяца после прервавшейся беременности. Эффективнее сдать анализ на уровень ХГЧ с интервалом в 2 дня, должно быть отмечено падение. Если , наоборот , будет рост, то следует немедленно обратиться ко врачу.
13 лет назад была внематочная беременность одна труба удалена вторая перевязана возможно ли восстановить трубу, если нет делают ли ЭКО?
Здравствуйте! В данном случае Вам следует обратиться на консультацию к репродуктологу для подготовки к программе эко с показанием трубный фактор бесплодия.
Диагностика
При нарушении проходимости маточных труб вам потребуется пройти полное обследование, чтобы врач мог не только выяснить причину, но и подобрать правильные методы лечения.
Как проверить проходимость труб:
- МСГ маточных труб (гистеросальпингография) – рентген с контрастным веществом позволяет оценить состояние фаллопиевых труб и матки. Процедуру проводят на 18-23 день цикла. Противопоказания – повышенная чувствительность контрастному веществу и йоду, хронические инфекционные болезни в стадии обострения, тяжелые заболевания сердца и сосудов, любые виды кровотечений.
- УЗИ органов малого таза интравагинальное и трансабдоминальное – позволяет увидеть степень непроходимости труб, наличие спаек, опухолей, воспалительных процессов.
- Гидросонография – разновидность УЗИ. В матку вводят любой медицинский раствор, стенки органа расправляются, врач оценивает движение жидкости в придатках. Противопоказания – наличие спаек, воспалительные заболевания органов мочеполовой системы. Ультразвуковую гистеросальпингоскопию проводят на 5-10 день цикла.
- Эндоскопические методы – существует 3 вида лапароскопии, которые позволяют оценить состояние органов репродуктивной системы. Процедуру проводят под местным наркозом или без анестезии, с контрастным веществом или без него.
Продувание маточных труб – диагностическая и лечебная процедура
Пертубацию – продувание воздухом проводят на 8-20 день цикла. Вечером накануне исследования обязательно сделайте очистительную клизму, непосредственно перед манипуляцией опорожните мочевой пузырь.
Гидротубация – продувание при помощи жидкости, процедуру чаще проводят в лечебных целях для восстановления функций фаллопиевых труб, манипуляции применяют для оценки эффективности лапароскопической операции на трубах, предотвращения развития воспалительных процессов.
Лабораторные методы диагностики – общий и биохимический анализ крови, анализ мочи клинический и по Нечипоренко, мазок на флору и биоценоз, ИФА, серодиагностика, тесты на венерические болезни, гормоны, онкомаркеры.
Требуется ли удаление маточных труб при их непроходимости?
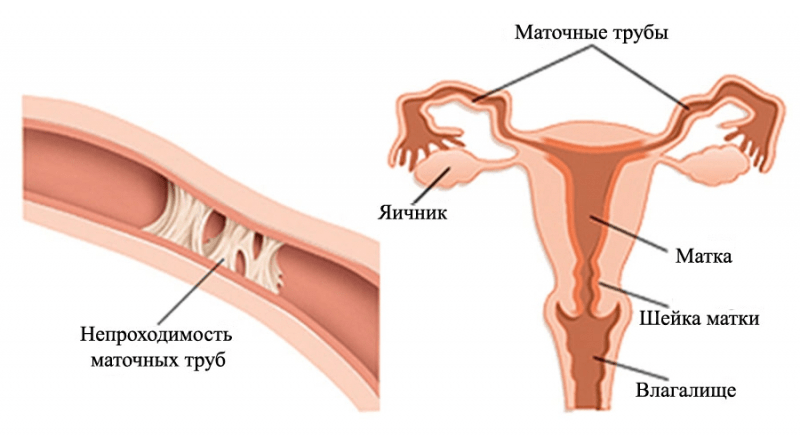
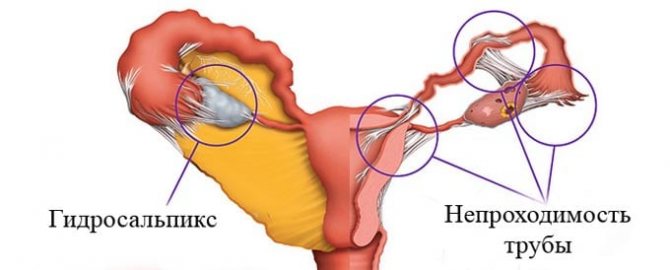
Обычно непроницаемость может появиться из- за проникновения несвойственных микроорганизмов в просвете маточных труб, или же секретирования жидкостей, которые и становятся преградой в просвете.
На практике выявлены два вида нарушения просвета:
- Функциональная. Возникает из- за расстройства функциональности труб матки, анатомические предпосылки которой не установлены;
- Органическая закупорка возникает в ситуациях, когда случаются определенные трансформации в просвете фаллопиевых труб, что и обеспечивает непроходимость.
Случаи, в которых требуется удаление маточных труб:
- Осложнения, которые спровоцированы продолжительной непроходимостью труб матки, могут стать основанием для иссечения труб.
- Обычно, подобное вмешательство назначается при значительном нарушении целостности тканей, которое обеспечивается воспалительным явлением.
- Еще, резекция труб матки является требуемой мерой при неостанавливаемой кровопотере.
- Иссечение может осуществляться как на одной трубе, так и на трубах по обеим сторонам, учитывая сложность и степень тяжести повреждения. Вмешательство осуществляется через разрез в брюшине. По ходу операции, трубы извлекаются вовне, и на их связки устанавливаются операционные зажимы. Вслед за резекцией, наносятся стежки, для скорого заживления раны.
- Иссечение фаллопиевых труб, кроме того может быть показано при беременности вне полости матки. По обыкновению, в первом случае подобного отклонения, оплодотворенную яйцеклетку выносят за пределы трубы, оставляя ее. И все же при этом не исключается достаточная вероятность того, что трубное имплантация не повторится. В ситуации рецидива, одним из широко применимых способов избавления от отклонения становится иссечение труб.
- В нечастых эпизодах вмешательство по удалению может быть показано перед выполнением ЭКО. Это обусловлено тем, что присутствие непроходимости матки становится большим блокиратором не только при физиологическом оплодотворении, но и при прикреплении зиготы внутрь маточного тела.
- Весьма нередко, в просвете маточной трубы, в области спайки, случается накопление гноя и вредных соединений, которые плохо влияют на состояние прикрепленной яйцеклетки, значительно понижая ее жизнеспособность, и следовательно возможность нормального вынашивания плода и родоразрешения.
- К тому же, весьма редко, при осуществлении ЭКО, у пациенток также может возникнуть внематочное имплантирование, недопустить вероятность которого можно методом иссечения маточных труб.
Медикаментозный способ лечения
Если непроходимость яйцеводов спровоцирована воспалительным процессом, то лечение нужно начать незамедлительно. Запущенные стадии воспаления сопровождаются изменениями в структуре слизистой и тогда медикаментозный способ будет неэффективен.
Консервативное лечение проводится при помощи следующих групп препаратов.
- Противовоспалительные: фенилбутазол и кортизон, диклофенак, индометацин или аспирин. Препараты используются в виде свечей или таблеток. Кроме противовоспалительного эффекта, обладают жаропонижающими и обезболивающими свойствами.
- Антибактериальные: гентамицин или канамицин, хлорамфеникол, метронидазол или тетрациклин. Препараты эффективны в борьбе с микроорганизмами (если непроходимость была спровоцирована их жизнедеятельностью).
- Гормональные препараты назначаются при сосудистых и трофических нарушениях, спровоцированных воспалительными процессами.
- Седативные препараты в виде витаминов, кальция и иммунотерапии – стимулируют иммунитет.
Подбором препаратов, их дозировкой и длительностью применения занимаются врачи хирург или гинеколог. На протяжении всего курса пациентка посещает лечащего врача, который определяет эффективность и по потребности вносит корректировки в назначении.
Консервативное лечение рекомендуется совмещать с физиопроцедура:
- Бальнеотерапия;
- Ультразвуковая терапия;
- Электрофорез с применением магния, кальция и биогенными стимуляторами;
- Гинекологические массажи;
- Электростимуляция малого таза.
Если медикаментозная терапия не возымеет эффекта принимается решение о хирургическом вмешательстве.
Методы хирургического вмешательства
Хирургическое вмешательство позволяет решить проблемы с механическим закрытием просвета в маточных трубах. Основные направления в хирургии:
- Чаще всего используется лапароскопический метод. Операция проводится через небольшие отверстия на животе, через анальное отверстие или через влагалище. Если при проведении процедуры появились осложнения или новые данные о заболевании, ход операции может измениться, и врач принимает решение использовать лапаротомический метод.
- Лапаротомический метод проводится при рассечении брюшной стенки. Чаще применяется для удаления новообразований. При отсутствии послеоперационных осложнений женщину выписывают из стационара на 5 день.
- Реконструктивный метод предполагает использование синтетических материалов, благодаря которым расширяю просвет в трубах.
Современная медицина предлагает достаточно большой выбор способов чтобы вылечить проходимость маточных труб. При успешном лечении женщина способна забеременеть на протяжении первого года. Но проблема может возникнуть в будущем. Патология непроходимости труб способна рецидивировать. Бывают и такие случаи, когда проблема решена и яйцеклетка удачно оплодотворилась, но её транспортировка в полость матки не совершается. Для женщины это заканчивается внематочной беременностью и неотложному оперативному вмешательству.
Как делают процедуру
Гистеросонография проводится следующим образом:
- Врач укладывает женщину на гинекологическое кресло. Спинка кресла опускается.
- Во влагалище вводят специальное зеркало. Затем обрабатывается шейка матки и полость влагалища.
- Через цервикальный канал вводят одноразовый тонкий катетер с контрастным веществом. На кончике катетера предусмотрен раздувающийся баллон для фиксации положения.
- Посредством ультразвукового вагинального датчика оценивают правильность расположения катетера при исследовании.
- Через катетер пропускают стерильный физиологический раствор. Он продвигается вдоль по маточным трубам.
- На экране УЗИ-аппарата подсвечивается область протекания физраствора. Там, где раствор остановился, фиксируют спаечный процесс.
На видео вы можете посмотреть запись с монитора процедуры:
Что такое ГСГ?
Гистеросальпингография (ГСГ) – метод исследования состояния матки и проверки проходимости маточных труб, позволяющий обнаружить целый ряд заболеваний и проблем в организме:
- непроходимость маточных труб различной этиологии;
- патологии матки – дефекты, деформации, полипы, эндометрит и т.д.;
- спайки;
- кисты;
- опухоли, в том числе злокачественные.
Существует две разновидности ГСГ:
- Ультразвуковая ГСГ (ЭхоГСГ, ЭГСС, гистеросальпингоскопия) проводится с помощью ультразвука, считается более безвредной, но менее информативной.
- Рентгеновская гистеросальпингография по показаниям и проведению схожа с УЗ-диагностикой. Поскольку воздействие рентгеновского излучения на организм несет в себе определенные риски, исследование является более вредным, но при этом значительно более точным.
Показания и противопоказания
Основанием для проведения гистеросальпингографии является направление врача, без этого рентгенографическое обследование ни государственные, ни частные диагностические центры не проводят. Наиболее частой причиной назначения ГСГ является диагностика причин бесплодия, когда женщина в течение года (при возрасте до 35 лет) или полугода (старше 35) при регулярных попытках зачать ребенка не может забеременеть.
Помимо этого поводом для проведения гистеросальпингографии может стать подозрение на ряд патологий и аномалий развития матки: нарушение анатомического строения, миомы, полипы, спайки, туберкулез и т.п.
Существует ряд факторов, при наличии которых ГСГ не проводится:
- беременность. Несмотря на то, что вред от процедуры для организма женщины минимален, излучение негативно влияет на плод. Врачи категорически запрещают проводить ГСГ при малейшем подозрении на беременность. За месяц до процедуры рекомендуют ограничивать сексуальные контакты или тщательно предохраняться;
- аллергия на контрастный препарат и латекс (для ГСГ-рентгена). Поскольку во время процедуры используются йодсодержащие вещества, аллергическая реакция на них является серьезным препятствием для анализа;
- маточное кровотечение;
- воспалительные процессы в организме, особенно в области половых органов и органов малого таза, обострение хронических заболеваний;
- уже обнаруженные патологии в матке и яичниках – кисты, опухоли;
- гипертиреоз;
- тромбофлебит;
- инфекции и бактериальные заболевания.
Подготовка к ГСГ маточных труб
Итак, если направление на исследование получено и выбран тип диагностики, необходимо еще некоторое время для подготовки к процедуре.
Поскольку гистеросальпингография среди противопоказаний имеет воспалительные процессы, а также бактериальные и инфекционные заболевания, перед исследованием пациентке нужно будет сдать анализы для исключения подобных факторов. Нужно отметить, что разные клиники устанавливают различный список требуемых результатов обследования и разные сроки их действия, поэтому точные условия лучше узнавать после выбора медицинского центра.
Гистеросальпингография (ГСГ), ее особенности
ГСГ – это метод исследования матки и маточных труб с использованием контрастного раствора, который вводится в полость органа. Исследование основано на разнице в физических свойствах контрастной жидкости и маточных тканей. В частности, они отличаются по своей способности поглощать рентгеновские или ультразвуковые лучи. Пропуская их сквозь заполненную матку, можно увидеть на снимке или экранном изображении четкие контуры этого органа, а также заметить новообразования, расположенные внутри полости и в маточных трубах. С помощью ГСГ удается установить причину непроходимости труб, обнаружить в матке такие патологии, как полипы, спайки, дефекты эндометрия, которые нередко приводят к бесплодию.
Виды ГСГ, их преимущества и недостатки
В зависимости от того, какое излучение используется, различают 2 вида гистеросальпингографии:
- Простая ГСГ (или РГСГ). Полость и маточные трубы заполняются контрастным веществом, а затем делаются рентгеновские снимки. В качестве контрастного вещества используется препараты радиоактивного йода (Кардиотраст, Уротраст, Верографин, Триомбраст), способного поглощать рентгеновское излучение.
- Ультразвуковая ГСГ (ЭХО-гистеросальпингография, или по-другому гистеросальпингоскопия). Контрастным веществом служит физиологический раствор. Его нагнетают в матку и маточные трубы, а затем пропускают ультразвуковые волны, получая изображение на экране монитора. Проводится трансвагинальное УЗИ.
Точность рентгеновского ГСГ изображения выше. Однако преимуществом ультразвуковой ГСГ является использование безвредного излучения, а также отсутствие необходимости использовать препараты йода, способные вызывать аллергию.
При назначении РГСГ маточных труб женщине необходимо предохраняться на протяжении всего цикла, избегая зачатия до проведения исследования и после него. В противном случае действие радиоактивных лучей и контрастных препаратов вредно повлияет на развитие плода. При использовании УЗ методики уже непосредственно после проведения ГСГ маточных труб в том же цикле наступление беременности совершенно безопасно, так как угрозы для здоровья будущего ребенка нет никакой.
Недостатком рентгеновской методики исследования маточных труб является необходимость проведения более сложной подготовки к процедуре. У обоих методов проведения ГСГ имеются противопоказания, а также не исключается вероятность осложнений.
Существуют и другие методы исследования состояния матки, такие как диагностическая лапароскопия и фертилоскопия. При этом осмотр полости органа производится с помощью специальной видеокамеры. Для того чтобы ее поместить в матку, необходимо проведение малоинвазивных хирургических операций. Оптические приспособления вводятся через проколы на животе (при обычной лапароскопии) или через надрез в задней стенке влагалища (при фертилоскопии). В отличие от них ГСГ проводится без разрезов и проколов.
Показания и противопоказания к назначению ГСГ
Наиболее часто ГСГ назначают для определения причин бесплодия или повторяющихся выкидышей. С помощью такого исследования выявляют степень непроходимости маточных труб, патологии их структуры. Выявляются нарушения анатомического строения матки и другие причины невынашивания беременности. Гистеросальпингография применяется также в качестве метода контроля состояния матки после проведенного медикаментозного или хирургического лечения.
Противопоказаниями являются:
- Беременность. Внутриматочное вмешательство любого рода ведет к ее прерыванию. При внематочной беременности во время нагнетания жидкости в матку может произойти разрыв маточной трубы.
- Наличие влагалищных кровотечений между менструациями.
- Острые и хронические воспалительные заболевания матки, яичников и других органов малого таза.
- Существование опухолей и кисты яичников, доброкачественных и злокачественных опухолей матки, обнаруженных другими методами.
- Наличие заболеваний органов кроветворения, а также кровеносных сосудов.
Исследование не проводится во время протекания в организме общих воспалительных и инфекционных заболеваний, наличии бронхиальной астмы, склонности к аллергии.
Варианты диагностики
Гистеросальпингография (ГСГ) или метросальпингография (МСГ)
Рентгенографическая методика, оценивающая состояние матки и яйцеводов. Процедура с 80% точностью обнаруживает любые деформации, ведущие к непроходимости — извитости, расширения, перетяжки.
Перед проведением процедуры назначаются:
- Анализ крови на сифилис и гепатиты.
- Обследование мазка из половых путей на ЗППП и флору.
- Исследование крови на свертываемость.
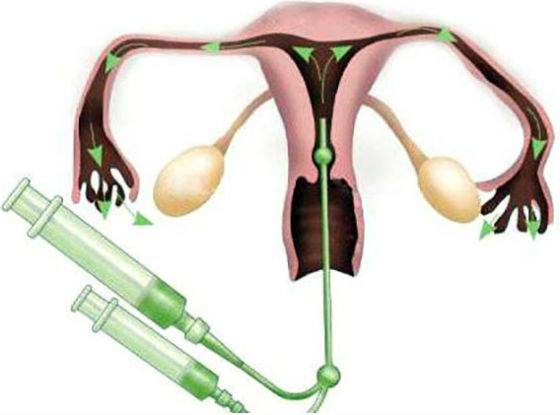
Для поведения гистеросальпингографии в полость матки вводят рентгенконтрастную жидкость, заполняющую пространство фаллопиевых труб, полости матки и брюшной полости. Затем с помощью рентгена осматривают внутренние половых органы женщины, выявляя их дефекты, в том числе, трубную непроходимость.
В норме контраст должен выйти через отверстие маточной трубы в брюшную полость, но при непроходимости этого не происходит. Вещество, дойдя до преграды, останавливается, что видит врач на рентгеновском снимке.
Ультразвуковая гидросонография (УЗГСС)
При этом методе оценки проходимости маточных труб не используется рентгеновское излучение, а сама процедура не вызывает боли и дискомфорта. Предохраняться после УЗ-процедуры до начала нового цикла не нужно.
УЗГСС выполняется перед овуляцией, когда цервикальный канал максимально широк, расслаблен, а введение инструмента не приходит к спазмам. Проведение УЗГСС требует такого же предварительного обследования, как и ГСГ.
В ходе процедуры в специальный тонкий катетер, помещенный в шейку матки, вливается физиологический раствор, нагретый до комфортной температуры. Далее врач с помощью аппарата для ультразвуковых исследований наблюдает за перемещением жидкости — если раствор беспрепятственно движется в матку, значит, яйцеводы функционируют нормально. Нарушение движения жидкости указывает на непроходимость. УЗГСС – безвредный и безболезненный метод исследования проходимости маточных труб, проводимый без лучевой нагрузки.
Диагностическая лапароскопия
Прокол брюшной стенки для аппаратного осмотра внутренних органов.
В ходе операции выполняется два небольших разреза, через которые в брюшную полость закачивается газообразное вещество для расширения пространства и упрощения осмотра. Затем в один из проколов вводится миниатюрная видеокамера для наблюдения за ходом операции, а в другой – инструмент, с помощью которого врач может передвигать и рассматривать внутренние органы под нужным углом. В ходе осмотра доктор фиксирует имеющиеся патологии репродуктивной системы (яйцеводов, яичников, матки — в зависимости от цели лапароскопии) и ставит диагноз.
Процедура проводится под наркозом, что позволяет избежать возникновения спазмов, мешающих диагностике. После вмешательства женщина находится в стационаре в течение суток. Через два-три дня можно приступить к привычной жизни и выйти на работу.
После диагностической лапароскопии в течение месяца запрещаются половые отношения, интенсивные физически нагрузки и подъем тяжестей. Физическую активность нужно увеличивать постепенно, начиная со спокойных пеших прогулок на свежем воздухе.
Хотя наступление беременности возможно сразу после проведения исследования, планировать зачатие нужно не ранее чем через три месяца, чтоб организм полностью восстановился.
Фертилоскопия
Ввиду низкой информативности применяется крайне редко. Процедура близка по сути к диагностической лапароскопии, но инструмент внутрь тела вводится через влагалище, а не проколы.
Методика дает врачу возможность оценить состояние фаллопиевых труб и их проходимость, увидеть наличие или отсутствие спаек, выявить имеющиеся патологии органов репродуктивной системы и даже выполнить незначительные хирургические вмешательства.
Пертубация (кимопертубация)
Также редко практикуется по причине низкой информативности. При ее проведении с помощью сверхтонкого гибкого катетера в полость матки вводят газ (воздух или кислород). Под влиянием газа яйцеводы естественным образом сокращаются, а врач получает информацию о происходящих в органе процессах с помощью специальных приборов, отражающих сжатия труб в виде графической кривой.
Пертубация выполняется на гинекологическом кресле. Обезболивание проводится с помощью но-шпы и баралгина. Длительность процедуры составляет около пяти минут и еще небольшое время требуется аппарату для произведения анализа и построения графика.
Какие методы являются самыми безопасными и достоверными?
Все перечисленные виды диагностик безопасны. Поскольку гистеросальпингография подразумевает применение рентгена, женщина получает небольшую дозу излучения.
Операционные способы требуют подготовки организма и реабилитации в послеоперационный период. Пока не заживут швы, противопоказаны физические нагрузки и секс. Наркоз – это также лишний стресс для организма. Если есть возможность, лучше выбрать безоперационные виды диагностики – гистеросальпингографию и гидросонографию.
Наибольшей достоверностью отличаются ГСГ и лапароскопия. Остальные процедуры достаточно информативны, если выполняются высококлассным специалистом. Определить подходящий способ исследования должен гинеколог с учетом состояния женщины, наличия противопоказаний и возможностей медучреждения.

Как проводится УЗИ маточных труб?
Имеется три способа проверки матки на проходимость с помощью ультразвукового исследования, среди них:
- Наружный (трансабдоминальный). Исследование выполняют через брюшную стенку.
- Трансвагинальный, когда датчик аппарата УЗИ вводится внутрь влагалища.
- Трансректальный. Этот способ предполагает введение датчика внутрь прямой кишки.
Чтобы провести исследование внутри женского организма, на датчик надевают презерватив.
УЗИ матки проводят чаще всего первым, трансабдоминальным способом. Чтобы получить максимально четкую картину, женщине необходимо выпить несколько стаканов воды или сока и проходить процедуру с наполненным мочевым пузырем.
Во время диагностики, женщина должна находиться в горизонтальном положении, лежа на спине. Низ живота и половые органы должны быть освобождены от одежды. Чтобы улучшить контакт датчика с кожными покровами, на дерму наносят специальный гель. Планомерно передвигая датчик, врач исследует матку.
Чтобы изучить ее состояние более детально, возможно введение прибора в полость влагалища или в прямую кишку. Мочевой пузырь для проведения процедуры этим способом должен быть пустым. Также рекомендуется сделать очистительную клизму, если датчик вводят в кишечник. Эту процедуру применяют для исследования матки девушек, не имевших половой близости, чтобы не повредить девственную плеву.
Врач должен быть осведомлен о наличии у женщины аллергии на латекс, если процедура проводится трансвагинальным и трансректальным способом. Результат исследования будет получен в тот же день.
Для чего нужна проверка проходимости труб
Еще со школьного урока анатомии нам известно, что матка у женщин имеет два парных «отростка», обеспечивающих перемещение яйцеклетки и сперматозоида навстречу друг-другу, чтобы произошло оплодотворение. Это маточные или фаллопиевы трубы. Зачастую можно услышать более понятное и простое название – яйцеводы, говорящее само за себя. Вместе с яичниками их называют придатками матки.
Особенность этих парных органов в реснитчатом эпителии, выстилающем просвет трубного канала. Его задача – захват и беспрепятственный транспорт яйцеклеток. Именно поэтому диагностика проходимости маточных труб так важна.
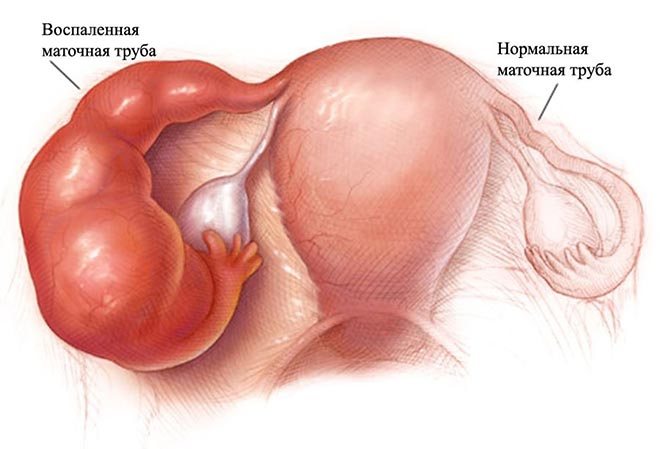
Чаще всего, ее нарушения возникают в результате воспалительных и инфекционных процессов внутренних половых органов и органов малого таза. В результате воспалительных реакций внутренний эпителий труб набухает и слипается. Сначала в месте слипания образуется слизь, но со временем, она замещается плотной соединительной тканью.
После хирургических вмешательств соединительнотканные тяжи, отходящие, например, от яичника или матки, обвивают трубы, создавая перетяжки — экстрамуральные синехии — из-за чего перетянутый извне яйцепроводящий канал не способен до конца выполнять свою функцию.
Помимо этого, причиной развития как внутренних, так и наружных спаек могут стать:
- полипы, злокачественные опухоли и метастазы;
- доброкачественные фибромиомы;
- эндометриоз.
Процедуру исследования состояния маточных труб и обнаружения нарушений их проходимости назначают женщинам с врожденными пороками развития внутренних половых органов, а также перенесшим травмы таза.
Почему возникает и как проявляется непроходимость маточных труб
Поскольку маточные трубы (яйцеводы) имеют небольшой просвет, достигающий на некоторых участках всего 1-3 мм, их проходимость легко нарушается. Патология бывает врождённой, но чаще является следствием воспалительных процессов в яичниках, матке и близлежащих отделах кишечника. Непроходимость возникает после перенесенных венерических инфекций.
Еще одна причина болезни – аборты, проведённые на поздних сроках, выкидыши и тяжелые роды. Спаечный процесс также возникает после хирургических операций, например удаления аппендицита. Плазма крови при воспалении пропотевает внутрь яйцеводов, где превращается в белые нити, склеивающие их стенки. Формируются спайки, которые могут находиться в трубном просвете или снаружи. В процесс часто вовлекаются и другие органы малого таза.
Другая причина – эндометриоз, при котором клетки внутреннего слоя матки (эндометрия) попадают за его пределы. Как и все маточные структуры, они реагируют на изменение гормонов, набухая и кровоточа во время менструации. В результате формируются «шоколадные» кисты, наполненные свернувшейся кровью. Если такое образование перекроет путь яйцеклетке, возникнет непроходимость. Кроме кист, яйцеводы перекрывают полипы, находящиеся в области их устьев.
В результате трубы склеиваются, перекрываются или принимают положение, не дающее возможности яйцеклетке пройти в матку, а сперматозоиду – оплодотворить ее. Это и приводит к бесплодию.
Методики исследования проходимости фаллопиевых труб: какая лучше?
У каждого способа диагностики имеются свои плюсы и минусы. Рассмотрим самые распространённые из них — гистеросальпингографию, ультразвуковую гидросонографию и диагностическую лапароскопию.
Безболезненность – УЗГСС – мягкий и комфортный метод. При выполнении ГСГ интенсивность боли зависит от болевого порога женщины и количества спаек
Поэтому для одних пациенток диагностика протекает легко, а другим доставляет неприятные ощущения.
Возможность повторной консультации – при ГСГ у женщины остаются снимки, отражающие данные о фаллопиевых трубах и матке, что позволяет проконсультироваться у стороннего врача-гинеколога без повторной диагностики.
Отсутствие аллергической реакции – здесь лидирует УЗГСС, не сопровождающаяся введением рентгенконтраста, что важно для женщин-аллергиков.
Эффективность – при диагностической лапароскопии можно не только выявить спаечные процессы, но сразу рассечь обнаруженные спайки. При других методиках этого сделать невозможно.
Остальные два метода – фертилоскопия и пертубация – малотравматичны, но и малоэффективны, поэтому их применяют только в крайних случаях.
Однозначно хорошего или плохого метода диагностики труб не существует – для каждой пациентки подбирается наиболее подходящий вариант.
Восстановление трубной проходимости проводится оперативным путем. Однако иногда процесс настолько запущен, что единственный выход – удаление непроходимой воспалённой трубы с имеющимся очагом хронической инфекции и проведение ЭКО.
Проверка маточных труб на проходимость
По многочисленным отзывам, очень часто пациентка даже не подозревает у себя наличие подобной патологии. Неблагополучие не проявляется отчетливой клинической картиной и не создает никаких сложностей при повседневном функционировании внутренних органов.
До тех пор, пока женщина не решается на зачатие, стеноз просвета не дает о себе знать. Только тогда, когда пациентка понимает, что долгожданное оплодотворение становится недостижимым, она обращается к врачу.
При этом очень часто ставится диагноз, связанный с нарушением проходимости труб. Иногда косвенными указаниями на патологию становятся частые воспалительные процессы гинекологических органов, отек матки и яичников, неясный болевой симптом.
Специалист понимает, что в данном случае требуется основательная проверка маточных труб на проходимость. Поэтому наиболее часто он направляет пациентку на ультразвуковое исследование. Существуют и другие методы диагностики, но сонография является наиболее безопасным и быстрым из них.
Обычно ее предваряет традиционное трансвагинальное УЗИ. При наличии сомнений назначается более развернутая процедура с применением контрастного вещества.
Причины и виды непроходимости маточных труб
Основным фактором, приводящим к выраженному изменению просвета фаллопиевых труб, становится развитие хронического воспаления в гинекологической области пациентки. Оно быстро приводит к резкому изменению деятельности матки и ее придатков, а также способствует формированию сильной отечности, которая и затрудняет прохождение яйцеклетки.
Нередко трубная непроходимость бывает также вызвана:
- внематочной беременностью;
- инфекцией после аборта;
- врожденной аномалией;
- полипозом;
- разрастанием фиброзной ткани;
- спаечным процессом;
- стенозом просвета;
- травмой малого таза;
- частыми гормональными нарушениями;
- хирургическим вмешательством;
- эндометриозом;
- новообразованием;
- туберкулезом матки и др.
Виды патологии могут зависеть от самых разных причин ее развития. В основном трубная непроходимость возникает из-за стремительного размножения патогенной микрофлоры в тканях. Иногда же она бывает вызвана нарушением выработки слизи, закупоривающей просвет органа.
Выделяется также органический (в результате патологических изменений) и функциональный вид непроходимости (из-за изменения нормальной активности фаллопиевых труб различной этиологии).
Специалисты также различают двустороннюю (выраженное изменение просвета обоих органов) или одностороннюю (отмечающееся с правой или с левой стороны) непроходимость.
Выделяется также полный (когда беременность не наступает) и частичный (существует шанс прохождения яйцеклетки, но он значительно затруднен) ее вид.
Локализация спаечного процесса
При осуществлении ультрасонографии сонолог выявляет место возникновения непроходимости. Она способна сформироваться в самых разных точках.
Однако, очень многие пациентки не знают, как называется процедура проверки проходимости маточных труб, с чем она бывает связана и как проводится.
Гинекология обычно различает следующие виды локализации спаечного процесса:
- Вороночный, когда основные трудности с продвижением яйцеклетки приходятся непосредственно на прилегающий к яичнику отрезок фаллопиевой трубы.
- Извилистый отдел, когда патология размещается в наиболее протяженной части органа.
- Интрамуральный, когда она находится на стыке трубы с маткой.
- Перешеечный формируется на небольшом расстоянии от матки.
Обычно только гистеросальпингоскопия с применением контраста позволяет различить точную локализацию патологии.