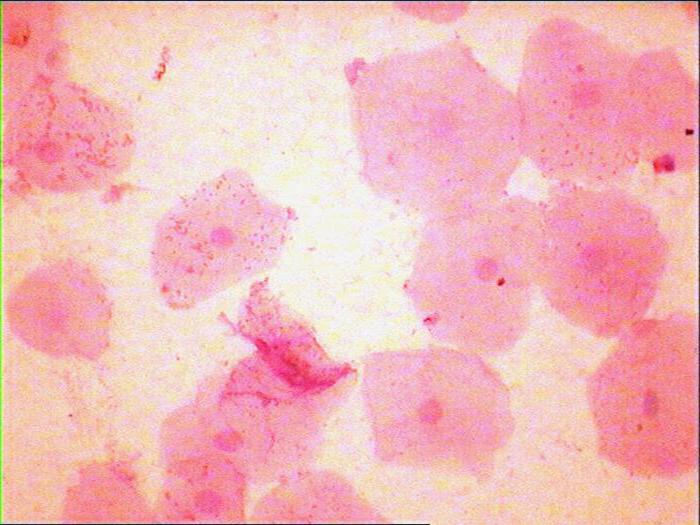
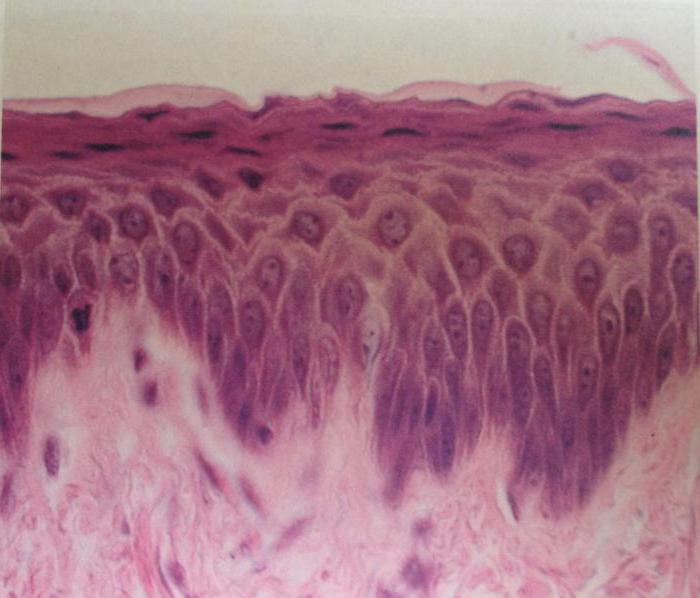
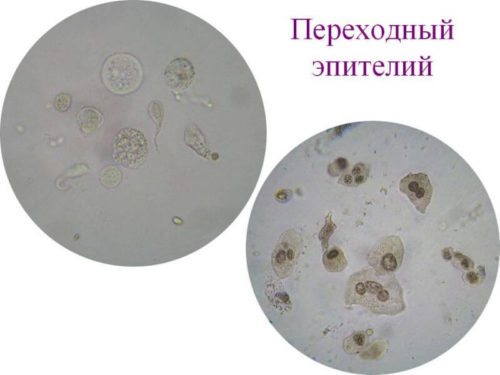
Плоский эпителий в мазке на флору и цитологию
Содержание:
- Каким бывает плоскоклеточный рак шейки матки
- Лечение
- Основные симптомы
- Формы заболевания
- Причины эктопии шейки матки
- Диагностика плоскоклеточного рака шейки матки
- Диагностика проблемы
- Какие существуют стадии рака матки?
- Причины развития заболевания
- Количество лейкоцитов в п. зр. к клеткам плоского эпителия
- Что такое метаплазия шейки матки?
- Причины
Каким бывает плоскоклеточный рак шейки матки
Карциномы различают по степени дифференцированности. Чем она выше, тем больше раковые клетки приближены к здоровым и тем менее агрессивен патологический процесс. По этому показателю плоскоклеточный рак делится на 3 вида:
- Высокодифференцированный (G1) – состоит из клеток, близких по строению к нормальным. Новообразование достаточно медленно растет и поздно метастазирует. Прогноз лечения при раннем обнаружении болезни достаточно хороший.
- Умеренно дифференцированный (G2) – клетки этих карцином меньше похожи на нормальные, а сама онкопатология более агрессивна.
- Низкодифференцированный (G3) – самый опасный. Быстро прорастает в соседние органы и дает множественные метастазы.
Плоскоклеточные новообразования шейки матки различаются по направлению роста:
- Экзофитные – растут вверх с поверхности эктоцервикса. Такой узел может иметь вид бородавки или нароста.
- Язвенно-инфильтративные, или эндофитные – выглядят как язва на поверхности слизистой. Могут возникать при распаде экзофитного узла.
Плоскоклеточный рак делится на несколько типов, каждый из которых имеет свои особенности, строение и агрессивность:
- Ороговевающий – высокодифференцированный, имеющий особые злокачественные комплексы, которые прорастают в ткани и разрушают их. Своё название патология получила из-за наличия в очагах рака ярко-розовых плотных включений, похожих на кусочки рога, которые называют «раковыми жемчужинами». Онкопатология с ороговением относительно медленно развивается и метастазирует.
- Неороговевающий – более агрессивный вариант, клетки которого разнородны и неправильно развиты. Карцинома без процессов ороговения рано разрушает ткани и дает метастазы по всему организму. Прогноз напрямую зависит от времени обнаружения.
- Железисто-плоскоклеточный – содержит клетки плоского эпителия, покрывающего поверхность эктоцервикса, и цилиндрического, находящегося в цервикальном канале.
- Базалоидный – достаточно редкий, отличающийся низкой агрессивностью. Растёт относительно медленно и поздно дает метастазы.
- Кондиломатозный. Напоминает бородавку (кондилому). Поскольку по внешнему виду невозможно определить, какой нарост имеется на слизистой, все подозрительные очаги с эктоцервикса удаляют из-за потенциальной злокачественности. Такие карциномы растут достаточно медленно, но при несвоевременном удалении могут возникать снова (рецидивировать).
- Папиллярный – отличается наличием сосочков на поверхности опухолевого узла. Имеет среднюю степень злокачественности, но может быстро прорастать вглубь тканей, разрушая сосуды и приводя к кровотечениям.
- Веррукозный (бородавчатый) – имеет на поверхности бородавчатые наросты. Медленно растет и метастазирует.
- Лимфоэпителиомоподобный – содержит не только клетки эпителия, но и лимфатическую ткань. Достаточно агрессивен и быстро дает метастазы.
- Мелкоклеточный – состоит из мелких слабо дифференцированных клеток. Быстро растет и дает метастазы.
- Полиморфноклеточный, состоящий из нескольких разновидностей злокачественных клеток. Может иметь разную степень агрессивности.
Все эти типы карцином опасны, поскольку могут быстро увеличиваться, прорастать в соседние органы, давать метастазы и приводить к неблагоприятному исходу.
Лечение
Медикаментозное лечение, как и лечение народными средствами, направлено не на борьбу с желудочной и кишечной метаплазией, а на снижение агрессивности рефлюктата, вызвавшего эти изменения, а также на борьбу с воспалительными реакциями. Поэтому у некоторых больных возникает вопрос: «Лечиться или нет?». Но при отсутствии лечения процесс будет прогрессировать, а значит, увеличится вероятность возникновения аденокарциномы и тогда лечиться только медикаментами не получится, тогда без операции не обойтись.
Медикаментозное лечение
- Препараты, снижающие секрецию Н+ ионов и их повреждающего действия на слизистую органа (антациды, ИПП, ИГР).
- Препараты, увеличивающие перистальтику желудка (прокинетики).
- Препараты, уменьшающие возбудимость ЦНС (транквилизаторы, нейролептики).
Однако даже длительное медикаментозное лечение не может повлиять на метаплазию пищевода.
Принцип действия лазеротерапии
Метод лазерной интерстициальной гипертермии (LITT), привлек внимание клиницистов. В основе метода лежит применение лазерного излучения высокой мощности
Действуя на очаг цилиндрической метаплазии, луч лазера резко повышает температуру, что вызывает некроз патологической ткани.
Фототерапия
Метод основан на том, что участки дисплазии в измененной метаплазией слизистой пищевода, способны аккумулировать фотосенсибилизаторы в значительно большей степени, чем здоровые ткани. Под действием светового луча (в клинике используется направленный луч лазера) энергия с фотосенсибилизатора передается на молекулу кислорода, в результате образуется атомарный кислород и молекулы, имеющие неспаренные электроны, которые действуя, на жизненно важные органеллы опухолевых клеток, вызывают их гибель.
Хирургическое лечение
Основной хирургический метод – это лапароскопическая фундопликация – создание барьера для попадания рефлюктата в пищевод, для этого сфинктер укрепляется особой муфтой, сформированной из тканей желудка. Другие хирургические методы используются редко.
Питание при метаплазии
Диета при метаплазии пищевода является дополнением к основной терапии.
Ее действие направлено на то, чтобы:
- снизить агрессивность воздействия рефлюктата на слизистую пищевода;
- уменьшить вероятности появления различных осложнений;
- уменьшить нагрузку на все органы пищеварения, потребляя легко перевариваемые продукты.
Детали пищевого рациона (что можно есть, а что нельзя), обговариваются с лечащим врачом.
Основные симптомы
Одна из главных угроз этого недуга заключается в практически бессимптомном течении
На ранних стадиях, когда лечение особо успешно, болезнь проявляет себя незначительным дискомфортом, на который обычно никто не обращает внимание
Ситуацию ухудшает то, что обычно метаплазия развивается на фоне хронического гастрита или язвы, поэтому пациенты принимают признаки за симптоматику уже имеющихся заболеваний.
Основные признаки метаплазии желудка:
- Тошнота или рвота.
- Чувство жжения в желудке.
- Появление чувства голода в вечернее и ночное время.
- Изжога и горечь во рту.
- Периодические боли в боку.
- Потеря аппетита.
- Снижение веса.
У большинства пациентов симптомы проявлялись нерегулярно и без большой интенсивности. Это значительно усложняет задачу диагностики, а также приводит к значительному прогрессу заболевания.
Формы заболевания
Болезнь имеет три формы. Они ни как не влияют на сам процесс течения болезни, однако имеют разный прогноз к выздоровлению. Еще один момент, который привел к разделению метаплазии на типы, это то, что эпителий в шейке матки имеет разные виды.
- Незрелая метаплазия шейки матки. Данная форма является наименее благоприятной для здоровья пациентки. Данные патологические клетки очень сложно отнести к конкретному виду эпителия. В мазке доктор наблюдает патологические клетки, которые имеют небольшой размер и хаотично размещены в эпителии. В клетках шейки матки нарушена цитоплазма.
- Плоскоклеточная метаплазия шейки матки с дискариозом. Дискариоз – это явление ненормального деления в ядре в виде митозов. Данный вид является более дифференцированным по сравнению с незрелой метаплазией.
- Плоскоклеточная метаплазия шейки матки. Эпителий имеет характеристику нормальной клетки. Ненормальным является только расположение клеток. Проблемные клетки размещены в области цервикального канала.
Причины эктопии шейки матки
Поверхность шейки, как и влагалищная полость, выстилается несколькими слоями эпителиальных клеток плоской формы (многослойный плоский эпителий). Полость цервикального канала выстлана одним слизистым слоем, клетки которого имеют цилиндрическую форму (однослойный цилиндрический эпителий). Обычно участок шейки матки, где эти два вида эпителия встречаются, располагается внутри наружного зева (физиологическое сужение канала перед его соединением с влагалищной полостью). Он именуется зоной трансформации и не доступен простому осмотру. Когда цилиндрический эпителий «сползает» из цервикальной полости за границы его нормального расположения, он заставляет смещаться и зону трансформации, позволяя обнаружить эктопию визуально.
Механизмы формирования участка эктопии на шейке матки изучены неполно. Врожденная эктопия шейки матки, вероятно, может являться следствием некорректной дифференциации эпителия на плоский и цилиндрический, когда эта дифференцировка опережает формирование остальных тканей шейки. Подобный процесс возможно рассматривать в качестве физиологического состояния. Также наличие цилиндрического эпителия за пределами наружного зева у детей, маленьких девочек и подростков обусловлено дефицитом эстрогенного влияния на ткани формирующихся гениталий. По окончании периода полового развития, когда яичники начинают функционировать полноценно, эта граница способна сместиться на «положенное» место, и эктопии уже не видно, поэтому врожденная эктопия считается единственной формой, не исключающей самопроизвольное заживление.
С дефицитом эстрогенов связана не только эктопия эпителия шейки матки раннего репродуктивного периода. Гормональное происхождение имеет и эктопия шейки матки у беременных.
Врожденная эктопия считается временным физиологическим состоянием, а приобретенная форма всегда провоцируется негативными факторами. Самыми популярными из них считаются:
— Инфекционно-воспалительный процесс, в том числе половые инфекции. Тесная анатомическая и функциональная связь наружных половых органов становится причиной появления совместного воспаления в слизистых влагалища и шейки матки. Наиболее агрессивное воздействие на шеечный эпителий оказывают представители специфической микрофлоры: гонококки и трихомонады. Инфекция повреждает эпителий шейки матки, который впоследствии может регенерировать некорректно.
— Беспорядочные половые связи без должной контрацепции. Они не только увеличивают шанс появления эктопии на шейке матки, но и приводят к другим негативным последствиям – нежелательной беременности, хроническим инфекционным заболеваниям, бесплодию.
— Многократные механические повреждения шейки матки в процессе травматичных родов, абортов.
— Гормональная дисфункция (нарушения менструального цикла), приводящая к неадекватному гормональному влиянию на эпителий шейки матки.
— Ранний (до 18 лет) половой дебют и такие же ранние роды, способные травмировать нежную слизистую шейки матки, кроме того, ранний репродуктивный период отличается несовершенной гормональной регуляцией, что также благоприятствует появлению эктопии.
Диагностика плоскоклеточного рака шейки матки
С помощью различных методов диагностики можно обнаружить не только наличие карциномы, но и её размер, распространенность, метастазирования и осложнения. Для этого пациентке назначают:
- Мазок с цервикальной поверхности на цитологию по Папаниколау, выявляющий раковые и предраковые клетки. Диагностика дает возможность обнаружить заболевание в самом начале, поэтому мазок нужно сдавать периодически даже при отсутствии жалоб.
- Анализы на онкомаркеры SCC, Cyfra-21-1. В норме эти показатели не должны превышать: SCC – до 1,5 нг/мл, Cyfra-21-1 – до 3,3 нг/л. Более высокие уровни онкомаркеров указывают на вероятность онкопатологий шейки матки.
- Осмотр цервикальной слизистой в зеркалах выявляет новообразования, которые видны зрительно и относятся к стадии 1B и выше. Детально разглядеть эктоцервикс позволит кольпоскопия – осмотр слизистой при помощи прибора-видеокольпоскопа, вводимого в половые пути. Аппарат снабжен источником света и видеокамерой, передающей изображение на монитор. Такое исследование позволяет обнаружить небольшие очаги плоскоклеточного рака, не дающие симптомов.
- Проведение тестов с йодом и уксусной кислотой. Эти вещества, наносимые на поверхность эктоцервикса, позволяют выявить поражённые участки. В патологических очагах после обработки становятся заметны извитые сосуды, которые не успевают за ростом карциномы. Тестирование дает возможность более точно определить размеры патологического очага.
- Двуручное исследование позволяет врачу прощупать матку и придатки, выявив возможные метастазы. При заболевании врач обнаруживает уплотнения.
- Биопсия с гистологией – взятие кусочков ткани с подозрительных очагов для последующего анализа в лаборатории. При переходных формах онкологии, затрагивающих эктоцервикс и канал шейки матки, назначается выскабливание канала и клеточный анализ полученных тканей.
- УЗИ малого таза показывает состояние половой сферы и мочевого пузыря. Метод выявляет опухоли, их метастазы, пораженные лимфоузлы. При переходе онкологии на мочевыделительную систему дополнительно назначается УЗИ почек.
При возможном поражении прямой кишки пациентку отправляют на консультацию к проктологу.

Мазок

УЗИ
Диагностика проблемы
Стандартом диагностики считается гистологическое исследование, при котором выявляют форму заболевания. Во время процедуры изучают небольшие кусочки тканей, взятые из организма человека.
Метод забора клеток или эпителия называется биопсией. Это обязательный способ подтверждения диагноза при подозрении на образование злокачественных опухолей.
Для определения степени поражения дополнительно проводится исследование желудочно-кишечного тракта с помощью эндоскопического оборудования с окрашиванием клеток. Предполагаемые патологические ткани подкрашивают специальной краской – метиленовой синью, которая абсолютно безопасна для здоровья человека. Повреждённые клетки приобретают особый окрас и становятся видны под микроскопом.
Комбинация методов позволяет диагностировать заболевание более точно. Кроме того, повышается степень выявления бактерии, вызывающей хронический гастрит, и увеличивается необходимость её выявления при кишечной метаплазии с целью предотвращения предракового состояния.
Какие существуют стадии рака матки?
Для того чтобы выбрать правильное лечение, необходимо знать особенности опухоли и степень ее развития. Для этого новообразования классифицируют.
Рак шейки матки развивается из железистых и эпителиальных клеток. На основе этого опухоли разделяют по морфологическим признакам:
· Аденокарцинома – возникает из клеток желез, которые находятся в шейке матки.
· Плоскоклеточный рак – возникает из мутировавших клеток плоского эпителия. Эта форма встречается наиболее часто.
В зависимости от размера опухоли, ее распространения, наличия метастазов и состояния лимфатических узлов, врач определяет стадию рака шейки матки. Каждая стадия имеет несколько подстадий, которые означаются римскими цифрами и буквами.
Стадия 0
Раковые клетки выявлены только на поверхности канала шейки матки. Они не проникают в глубокие слои. Это состояние еще называют цервикальной интраэпителиальной неоплазией.
Поставить диагноз и начать лечение помогает мазок на онкоцитологию (ПАП-тест) и биопсия. Для проведения биопсии берут маленький участок слизистой с измененного участка и исследуют в лаборатории.
Стадия I
Раковые клетки прорастают вглубь тканей шейки матки, но опухоль не выходит за пределы органа.
· IA – опухоль маленького размера от 0,5 до 7 мм. На лимфатические узлы и другие органы не распространяется.
· IB – опухоль можно заметить невооруженным глазом. Она в диаметре от 7 мм до 4 см и проникает вглубь шейки матки более чем на 5 мм. На лимфоузлы и соседние органы не распространяется.
Если мазок на онкоцитологию показал, что у женщины на слизистой шейки матки есть измененные (атипичные) клетки железистого эпителия, то назначают диагностическое обследование. Для диагностики используют: колькоскопию с биопсией. Колькоскоп – аппарат, который позволяет рассмотреть влагалище и шейку матки при многократном увеличении. Одновременно врач берет образец клеток (крошечный участок слизистой) для анализа под микроскопом. Это очень точный метод, который безошибочно определяет наличие рака.
Стадия II
Опухоль выходит за границы шейки и тела матки, но еще не обнаруживается в нижних отделах влагалища и на стенках малого таза.
· IIA – опухоль около 4 см в диаметре, но не выходит в околоматочное пространство. Она может поражать верхние отделы влагалища. В ближних лимфатических узлах и отдаленных органах раковых клеток нет.
· IIВ – опухоль поражает ткани околоматочного пространства (параметрий). Лимфоузлы и соседние органы не заражены.
Для диагностики используют колькоскоп и берут образец клеток слизистой для биопсии. С помощью биопсийных щипцов врач срезает 0,5 см ткани с влагалищной части шейки матки. Для исследования слизистой в глубине цервикального канала делают диагностическое выскабливание с помощью кюретки. Также врач прощупывает все ближние лимфоузлы и определяет увеличены ли они. Это может говорить о наличии метастазов опухоли.
Стадия III
Опухоль поражает нижнюю часть влагалища и обнаруживается на стенках таза. Она может достигать любых размеров. Новообразование пережимает мочеточники и мешает выведению мочи из почек в мочевой пузырь. Отдаленные лимфоузлы и органы не поражены раковыми клетками.
· IIIA – опухоль поразила нижнюю треть влагалища, но стенки малого таза чистые.
· IIIB – опухоль обнаруживается на стенках таза и нарушает проходимость мочеточников. Лимфатические узлы и отдаленные органы не поражены раком. К этой же подстадии относят случаи, когда метастазы есть в ближайших лимфатических узлах.
Диагностика в этой стадии заключается в колькоскопии и клиновидной биопсии. Эта процедура позволяет взять образец клеток из глубоких слоев шейки матки. Дополнительно назначается исследование с помощью эндоскопа мочевого пузыря и прямой кишки. Оно помогает определить есть ли там метастазы. Для исследования отдаленных органов используют рентген и компьютерную томографию (КТ).
Стадия IV
Опухоль распространяется далеко за пределы шейки матки. Метастазы обнаруживаются в любых органах и лимфоузлах.
· IVA – опухоль распространилась на прямую кишку и мочевой пузырь, которые окружают матку. Она не затрагивает ближайшие лимфоузлы или органы расположенные далеко от шейки матки.
· IVB – опухоль обнаруживается в отдаленных органах: печени, легких.
Для того чтобы диагностировать к какому типу относится опухоль проводят биопсию. Для выявления метастазов в отдаленных органах используют магнитно-резонансную томографию (МРТ).
Причины развития заболевания
Наиболее возможные причины формирования метаплазии шейки матки – это вирусы и бактерии, обитающие в мочеполовой системе женщины. Наиболее опасным является папилломавирус онкогенного типа. Ведь именно он предшествует раковым образованиям.
Помимо этого вируса метаплазию шейки матки вызывают и другие инфекции:
- герпес;
- хламидия;
- уреаплазма;
- гонококки;
- токсоплазма.
Сами по себе они не вызывают изменений в клетках, однако длительное их наличие в организме приведет к хроническому воспалительному процессу. А он, в свою очередь, вызовет изменения в клетках шейки матки, что приведет к онкологии.
Действительно, в нашем организме все взаимосвязано. Не замечая мелкой проблемы, можно дотянуть до неизлечимых последствий
Как же важно все делать вовремя!
Количество лейкоцитов в п. зр. к клеткам плоского эпителия
Число лейкоцитов во многом зависит от индивидуальных особенностей организма и дня менструального цикла (в период овуляции их больше), наличия или отсутствия половой жизни, возможно имеющегося хронического цервицита — воспаления шейки матки.
По этой причине врачи не выделяют конкретную норму для лейкоцитов. Смотрят только их соотношение к клеткам вагинального эпителия. Соотношение лейкоцитов к клеткам плоского эпителия должно быть до 1:1. Если количество лейкоцитов к клеткам плоского эпителия увеличивается до соотношения 2:1, 3:1, 4:1 и более — это говорит об инфекции, чаще о кандидозе (молочнице) или трихомонозе. 1:1 — пограничное соотношение. Это совсем не обязательно начинающееся заболевание. Возможно, на результат повлиял какой-то химический или механический фактор. Тот же половой акт, если он случился за несколько часов до сдачи мазка. То есть 15-20 лейкоцитов при 15-20 клетках эпителия в поле зрения может быть вариантом нормы. Особенно часто такое наблюдается у беременных.
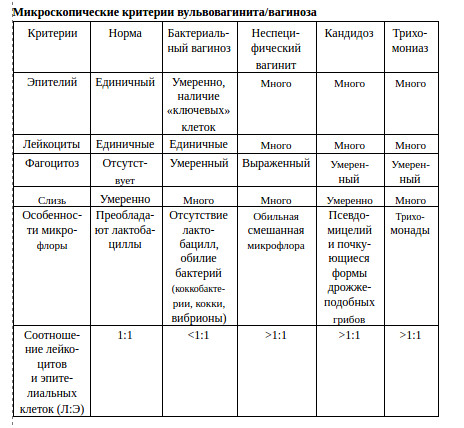
Предлагаем вашему вниманию табличку из методических рекомендаций для лечащих врачей. Их нее видно, что количество лейкоцитов больше числа клеток эпителия при неспецифическом вагините, кандидозе, трихомониазе. А вот при бактериальном вагинозе, наоборот, меньше.
Также цитологи обращают внимание на строение эпителиальных клеток, их изменение, соотношение в них ядра к цитоплазме. При болезни ядро клеток крупное
Это объясняется тем, что в соскоб попадают клетки из нижний слоев эпителия. А причиной тому является активное слущивание поверхностного эпителия из-за воспалительной реакции.
Что такое метаплазия шейки матки?
Само понятие метаплазирование подразумевает под собой изменения в клетках шейки матки, которые приводят к патологии. Проще говоря, метаплазия шейки матки — это предраковое заболевание. Если не заниматься срочным лечением этой патологии, то почти в 100% случаев она перерастет в рак.
Данное заболевание чаще всего встречается у пациенток, которые достигли пятидесятилетнего возраста. Очень редко метаплазия встречается у молодых девушек. На поздней стадии эту болезнь довольно сложно излечить, ее легче устранить в зарождении. Именно поэтому всем женщинам, находящимся в периоде менопаузы, так рекомендуют регулярно посещать гинеколога.
Давайте подробно обсудим все нюансы метаплазии шейки матки, чтобы, столкнувшись с ней, имели полное представление и план действий. Фото данной патологии см. ниже.
Причины
Шейка матки — орган, который является «входными воротами» на пути в ее полость, она выполняет ряд важных функций, среди которых, в первую очередь, защита от инфекционных и других воздействий. Но не всегда она может противостоять повреждающим факторам и становится уязвимой для любых отрицательных воздействий. Основные причины, запускающие процесс метаплазии:
- Вирусная инфекция. Среди наиболее опасных вирусов, обладающих тропизмом к слизистой шейки и цервикального канала относят: вирус папилломы человека (ВПЧ), вирус герпеса 2 типа (ВПГ).
- Бактериальная инфекция. Среди возбудителей бактериальной инфекции, которые обладают сродством к органам мочеполовой системы у женщин, относят: хламидию, микоплазму, трихомонаду, гонококк.
Факторы риска плоскоклеточной метаплазии шейки матки
В клинической практике принято выделять экзогенные (внешние) и эндогенные (внутренние) факторы риска, которые могут стать провокационным толчком для развития данного состояния.
К экзогенным можно отнести:
- Нерациональное питание;
- Экологическая «катастрофа» — возрастание уровня загрязнения окружающей среды и продуктов питания химикатами;
- Бесконтрольный и необоснованный прием гормональных препаратов;
- Профессиональные вредности на предприятии;
- Вредные привычки.
К эндогенным относят:
- Частые воспаления с вовлечением слизистых оболочек половых органов;
Наследственная склонность; - Перенесенные диагностические и лечебные вмешательства (операции, аборты);
- Травмирование шейки матки в процессе родов или диагностических манипуляций;
- Перестройка гормональной или рецепторной активности;
- Регулярная смена партнеров для секса;
- Нарушение баланса микрофлоры влагалища и шейки матки.