Как выкачивают жидкость из легких: описание и особенности процедуры, последствия
Содержание:
- Лечение плеврита
- Виды плеврита
- Как диагностируется плевральный выпот?
- Как лечится плевральный выпот?
- Причины патологии
- Туберкулезный плеврит
- Восстановительный процесс
- Когда следует обратиться к врачу
- Диагностика
- Строение плевральной полости
- Классификация
- Плевральный выпот
- Причины появления плеврального выпота
- Почему скапливается жидкость в плевральной полости
- Туберкулезный экссудативный плеврит
- Меры профилактики
- Диагностика плеврита
Лечение плеврита
Схему лечения врач выбирает в зависимости от вида плеврита и характера его протекания. Так, лечить инфекционные плевриты необходимо с использованием антибиотиков.
При плевритах, возникших из-за опухоли или проникновения ее метастазов, требуется противоопухолевое лечение. А воспаление плевры, вызванное склеродермией или системной красной волчанкой, нужно лечить глюкокортикостероидами.
В схеме лечения плевритов различного происхождения используются лекарства:
- Антибактериальные препараты, еще до получения бактериологических результатов – препараты и аналоги Бигафлона, Левофлоксацина, Цефепима или Цефтриаксона с последующей заменой их на препараты для конкретного возбудителя.
- Обезболивающие и противовоспалительные средства, применяемые при заболеваниях воспалительного и дегенеративного характера (Мефенаминовую кислоту, Индометацин или Нурофен);
- Противогрибковую терапию, при грибковой причине патологии.
- При плеврезии, как следствие опухолевых процессов, назначаются препараты естественных гормонов и противоопухолевые медикаментозные средства.
- При лечении экссудативного плеврита, оправдано применение мочегонных средств. И сосудистые препараты (по показанию).
- При сухой форме плеврезии назначаются препараты кашле подавляющего свойства (Кодеин или Дионин), тепловые методики физиотерапии и методы тугого бинтования грудины.
- Для предотвращения развития плевральной эмпиемы, как следствие осложнения экссудативного плеврита, проводится пункционное удаление гнойного экссудата с последующим промыванием полости плевральных листков растворами антибиотиков.
После стихания острых болевых симптомов назначаются физиотерапевтические процедуры, занятия лечебной физкультурой, выполнение дыхательных упражнений.
Виды плеврита
Классификация плеврита производится следующим образом:
По характеру воспаления:
Сухой (фибринозный) плеврит – характеризуется оседанием на плевре высокомолекулярного белка плазмы крови – фибрина, при этом экссудата остается в минимальном количестве. Фибрин представляет собой клейкие нити, присутствие которых при минимальной жидкости усиливают трение листков плевры, а соответственно и легких друг о друга. Это приводит к болевым ощущениям. Многие специалисты выделяют сухой плеврит в качестве первой стадии развития данной патологии, после которой развивается экссудативный плеврит.
Экссудативный (выпотной) плеврит – характеризуется значительным количеством экссудата в плевральной полости, что приводит к избыточному давлению на располагающиеся рядом ткани и органы. Экссудативный плеврит сопровождается увеличением поражаемой площади воспалительным процессом, снижением активности ферментов, участвующих в расщеплении фибриновых нитей, формированием плевральных карманов, в которых со временем может скапливаться гной. Кроме того, нарушается отток лимфы, а обильное количество выпота способствует уменьшению жизненного объема легкого, из-за чего может сформироваться дыхательная недостаточность.
По этиологии:
1. Инфекционные, которые могут быть:
- Бактериальный (стафилококковый, пневмококковый, стрептококковый и другие);
- Грибковый (кандидозный, актиномикозный и другие);
- Паразитарный (при амебиазе, парагониазе, эхинококкозе и другие);
- Туберкулезный – характеризуется медленным течением с симптомами общей интоксикации организма, кашлем, выпотом с содержанием большого количества лимфоцитов, а иногда и характерным творожистым гноем.
2. Неинфекционные (асептические):
- Травматические – обусловленные значительным кровоизлиянием при травмировании органов грудной клетки, что приводит к скоплению крови в плевральной полости (гемоторакс). Далее, свернувшаяся кровь, при отсутствии нагноения, в сочетании с соединительной тканью начинает образовывать толстые шварты, которые ограничивают функционирование легкого. Стоит заметить, что при небольшом гемотораксе кровь обычно рассасывается в плевральной жидкости и особого вреда нанести не успевает. При большом гемотораксе и тяжелой травме грудной стенки и легкого кровь в плевральной полости свертывается (свернувшийся гемоторакс). В дальнейшем, если не происходит нагноеине, массивный сгусток подвергается организации соединительной тканью, в результате чего формируются толстые шварты, ограничиваю¬щие функцию легкого.
- Опухолевые;
- Ферментативные;
- Обусловленные системными заболеваниями;
- Обусловленные другими заболеваниями – уремией, инфаркте легкого, асбестозе и другие.
3. Смешанные.
4. Идиопатические (причина патология не выявлена).
По патогенезу:
- Инфекционный;
- Инфекционно-аллергический;
- Аллергический и аутоиммунный;
- Токсико-аллергический;
- Токсический.
По распространению:
- Диффузный (тотальный);
- Отграниченный (осумкованный) – развитие происходит за счет фиброзного склеивания, а после сращения плевральных листков на границах жидкого выпота, из-за чего формируется так называемый карман, который обычно располагается в нижних частях плевры.
По характеру выпота:
- фибринозный – характеризуется минимальным количеством экссудата с оседанием на плевре фибрина;
- серозный – характеризуется минимальным количеством экссудата без оседания на плевре фибрина;
- серозно-гнойный – характеризуется серозно-гнойным выпотом;
- гнойный (эмпиема плевры) – характеризуется скоплением между плевральными листками гнойного экссудата, что сопровождается симптомами интоксикации организма и наличием угрозы для жизни человека. Развитие обычно происходит на фоне поражения организма инфекцией на фоне снижения реактивности иммунной системы, или же при самопроизвольном вскрытии абсцесса из легкого в область плевры.
- геморрагический — характеризуется экссудатом с примесью крови, что обычно развивается при туберкулезе, инфаркте легкого, панкреатите, карциноматозе плевры;
- хиллезный (хилоторакс) – характеризуется обильным количеством экссудата, по внешнему виду напоминающего молоко, что связано с примесью в экссудате лимфы (хилюса);
- холестериновый – характеризуется наличием в выпоте холестериновых кристаллов;
- эозинофильный – в выпоте преобладают эозинофилы.
По образованию:
- Первичный – развитие болезни происходит самостоятельно, без других патологий;
- Вторичный – развитие болезни происходит в последствии иных заболеваний (пневмонии, бронхита, трахеита, злокачественных новообразований), различных патологий, воспалительных процессов в соседних с плеврой тканях и т.д.
Как диагностируется плевральный выпот?
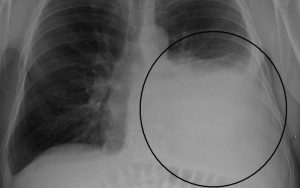
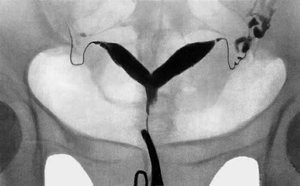
На рентгеновских снимках плевральные выпоты проявляются светлыми участками на фоне лёгких
На основании медицинской истории пациента и физикального обследования врач может предположить наличие плеврального выпота. Например, пациент с историей хронической сердечной недостаточности или цирроза, имеющий такие симптомы, как кашель, затруднённое дыхание или плевритная боль в грудной клетке, может иметь плевральный выпот.
Результаты физикального обследования, например тупой перкуторный звук (звук, возникающий при простукивании пальцем участка лёгких. Если жидкости нет, звук будет более продолжительным и громким), сниженная вибрация и асимметричное расширение грудной клетки также могут указывать на плевральный выпот. К числу подозрительных результатов физикального осмотра, проводимого при помощи стетоскопа, относятся слабые или невнятные звуки дыхания на затронутой стороне, эгофония и шум трения (если в плевральной полости имеется жидкость, сердце будет тереться о воспалённое или наполненное жидкостью пространство).
Рентгенологическое исследование грудной клетки помогает идентифицировать плевральные выпоты, поскольку они обычно проявляются светлыми участками на фоне лёгких (см. на рисунке выше) и могут возникать только на одной стороне (унилатеральные) или двух (билатеральные). Если на несколько минут человек ложится на один бок, то под влиянием гравитации плевральные выпоты в большинстве случаев перемещаются и распространяются по нижней стороне полости грудной клетки. Это перемещение плеврального выпота можно увидеть при рентгенологическом исследовании, если положить пациента на один бок.
Другие методы визуализированной диагностики, например компьютерная томография, позволяют идентифицировать возможные причины плеврального выпота и его степень.
Диагностика причины плеврального выпота часто начинается с определения характера жидкости, то есть врач выясняет, что она собой представляет — транссудат или экссудат
Это имеет важное значение, поскольку результаты анализа могут определить план дальнейшего лечения
Плевроцентоз — процедура по удалению жидкости из плевральной полости. По её завершению проводится лабораторный анализ жидкости, который позволяет дифференцировать транссудат и экссудат. Результаты исследования жидкости, полученной при плевроцентозе, сравниваются с определёнными анализами крови, например, анализом на лактатдегидрогеназу, глюкозу, белок, pH, и холестерин. К числу дополнительных анализов плевральной жидкости могут относиться цитологическое исследование, изучение лейкоцитарного состава и бактериологический посев.
Экссудат или транссудат?
Врачи используют определённые критерии для дифференциации экссудата и транссудата. Экссудат имеет следующие характеристики:
- уровень лактатдегидрогеназы в плевральной жидкости — больше 0,45 верхнего предела нормального уровня в крови;
- уровень белка в плевральной жидкости — больше 2,9 грамм / децилитр;
- уровень холестерина в плевральной жидкости — больше 45 миллиграмм / децилитр.
Некоторые врачи для определения экссудата могут использовать другие критерии, например:
- отношение уровня белка в плевральной жидкости к уровню белка в сыворотке крови — больше 0,5;
- отношение уровня лактатдегидрогеназы в плевральной жидкости к уровню лактатдегидрогеназы в сыворотке крови — больше 0,6;
- уровень лактатдегидрогеназы в плевральной жидкости — больше 2/3 верхнего предела нормального уровня в сыворотке крови.
Как лечится плевральный выпот?
Для этого проводится лечение основного заболевания. Сам выпот не требует терапии, если нет симптомов, поскольку многие исчезают сами, особенно если возникли из-за неосложненной пневмонии, хирургических вмешательств, тромбоэмболии легочной артерии. Плевритическую боль купирует прием пероральных анальгетиков, но иногда нужно провести короткий курс пероральных опиоидов.
Для многих симптоматических выпотов достаточным лечением является пункция плевральной полости с эвакуацией экссудата, она может быть выполнена при повторном накоплении жидкости. Одновременно удалять более 1,5 л плевральной жидкости недопустимо, так как это может привести к отеку легких из-за быстрого расширения альвеол, сдавливаемых жидкостью.
Хронические рецидивирующие выпоты, которые сопровождаются клиническими симптомами, можно лечить установкой постоянного дренажа плевральной полости или периодическими плевральными пункциями. Выпоты, причиной которых вызваны злокачественными новообразованиями и пневмонией, могут требовать дополнительного спецлечения.
Причины патологии
К первичному поражению плевральной полости, сопровождающемуся накоплением выпота, приводят травмы грудной клетки или поражение плевры инфекцией.
В большинстве случаев накопление большого количества жидкости происходит на фоне различных заболеваний органов, располагающихся в грудной клетке и брюшине, или развивается в качестве осложнения после них. Поэтому формирование плеврального выпота чаще носит вторичный характер.
Среди наиболее распространенных причин плеврального выпота отмечаются следующие патологические предпосылки:
- Образование транссудата чаще всего становится следствием сердечной недостаточности.
- Такие заболевания органов дыхательной системы, как пневмония, туберкулез, тромбоэмболия легочной артерии или появление злокачественных новообразований в них, являются причиной образования экссудата в плевральной полости.
- Плевра подвергается развитию патологического процесса с образованием выпота в плевральной полости вследствие поражения инфекционными возбудителями, провоцирующими флегмону шеи, остеомиелит, перитонит, панкреотит, холицестит, а также при дифтерии, брюшном тифе, бруцеллезе.
- Синдром плеврального выпота наблюдается при метастазировании злокачественных образований в лимфатические узлы средостения и непосредственно в плевру.
- Рак легких, онкология молочной железы или яичников, а также лимфома часто сопровождаются развитием плеврального выпота. При раке поджелудочной или предстательной железы, желудка, толстого кишечника и почек образование большого количества жидкости в плевральной полости наблюдается реже.
- В качестве осложнения происходит образование плеврального выпота на фоне лимфомы Ходжкина.
Если в качестве провокаторов плеврального выпота выступают транссудаты, клиническое течение патологии не требует особенных методов диагностики и терапевтического воздействия.
Экссудаты, равно как и двусторонние выпоты, представляют серьезную угрозу здоровью пациента и тяжело поддаются лечению.
Туберкулезный плеврит
У 10-20% пациентов, больных туберкулезным плевритом, обнаруживают кислотоустойчивые палочки в мазках. Посев плевральной жидкости дает возможность выявить микобактерии туберкулеза в 25-50% случаев. Гистологическое исследование и посев биоптата плевры повышает точность диагностики туберкулеза до 90%. При туберкулезе в плевральной жидкости повышается активность аденозиндезаминазы. Но повышение этого показателя регистрируют при ревматоидном плеврите, эмпиеме и злокачественных заболеваниях, что приводит к снижению диагностической ценности анализа аденозиндезаминазы, но этого не происходит у зараженных ВИЧ-инфекцией, страдающих туберкулезом.
Восстановительный процесс
После удаления скопившейся жидкости и подавления болезни, спровоцировавшей ее образование, больному рекомендуют поддерживать собственное здоровье. Для этого следует отказаться от вредных привычек, больше двигаться и своевременно лечить любые воспалительные процессы.
 Дыхательная гимнастика ускорит восстановительный процесс
Дыхательная гимнастика ускорит восстановительный процесс
В процессе реабилитации могут использоваться физиотерапевтические процедуры, способствующие укреплению местного иммунитета и нормализации обменных процессов. Лечебная физкультура, посещение бассейна и дыхательная гимнастика помогут максимально быстро избавиться от неприятных проявлений.
В плевральной полости находится жидкость, необходимая для смазки слоев плевры и снижения раздражения при движении. Воспалительный процесс или патологии лимфатической системы вызывают скопление жидкости. Используется дренирование плевральной полости, после чего производится симптоматическое лечение и реабилитация.
Когда следует обратиться к врачу
При возникновении первых симптомов плеврита легких у взрослых необходимо посетить врача. Это болезнь, которая не устраняется сама по себе. Любое промедление может грозить тяжелыми последствиями,. Если признаки плеврита дают о себе знать, то вам необходимо позвонить в клинику и записаться к доктору.
Те пациенты, которые не могут свободно передвигаться по причине острой боли, должны занять специальное положение при плеврите. Для этого нужно лечь на пораженную сторону, чтобы максимально оградить грудную клетку от шевелений. Это позволит уменьшить болевой синдром.
АО «Медицина» (клиника академика Ройтберга) находится в ЦАО по адресу: 2-й Тверской-Ямской пер., 10 (м. «Маяковская», м. «Белорусская», м. «Новослободская», м.«Тверская», м.«Чеховская»).
Диагностика
Первым и информативным диагностическим мероприятием является рентгенография грудной клетки. С помощью этого метода можно установить факт присутствия выпота. Это уже облегчит задачу врачу, позволит начать лечение. На рентгенограмме врач определит уровень и примерный объем жидкости, есть или нет воздуха (при попадании воздуха уровень горизонтальный, без воздуха – косой).
Далее необходимо проводить диагностику по установлению характера выпота. Проводят ее после такой лечебно-диагностической процедуры, как пункция. Если с кровью и хилезной жидкостью все понятно, то дифференцировать транссудат от экссудата получается только после серии проб и анализов. При этом определяют:
- количество белка (в экссудате его больше);
- лактатдегидрогеназу (больше в экссудате);
- проба Ривальта (выявление серомуцина в экссудате);
- определение отношения белка и лактатдегидрогеназы к этим же показателям в крови.
Отличным методом визуализации грудной клетки и легких является компьютерная томограмма. Она позволяет выявить даже незначительное количество выпота, а также дает возможность выявить причину этого состояния.
Строение плевральной полости
Сама по себе плевральная полость – это крайне узкий промежуток между оболочками, окружающими по отдельности каждое легкое. Данные естественные мешки соединяются лишь в одном месте и в основном состоят из серозной ткани:
- внутренняя сторона именуется висцеральной;
- наружная – париетальной.
Последняя обволакивает изнутри грудную клетку и внешние области средостения. Сам каркас дыхательного органа и его отдельные доли окружены висцеральной оболочкой. У легочных корней внутренний листок соединяется с внешним.
Стоит еще рассказать о реберной плевре – она переходит непосредственно в диафрагму. Места соединения именуют синусами. Практически всегда излишек жидкости скапливается в тех, что располагаются ниже всего.
Благодаря герметичности, между мембранами постоянно поддерживается отрицательное давление, что и заставляет орган дыхания работать. При различных повреждениях грудной клетки (если, конечно, задевается плевра) происходит выравнивание давления и, соответственно, возникает дисфункция легких. Жидкость, что скапливается в щели, как правило, состоит из серозного содержимого,  секретируемого плеврой. В норме ее объем минимальный – не более 2-3 миллилитров.
секретируемого плеврой. В норме ее объем минимальный – не более 2-3 миллилитров.
Классификация
Современной медицине известны плевриты разнообразных видов и форм, и существует несколько классификаций этой патологии. Но в российской практике традиционно используют классификационную схему профессора Н.В Путова. В соответствии с ней различают следующие разновидности плевральных патологий.
По этиологии:
- Инфекционные (стафилококковый, туберкулёзный плеврит и др.);
- Неинфекционные (с указанием болезни, ставшей причиной);
- Неясной этиологии (идиопатические).
По наличию выпота и его характеру:
- Экссудативный плеврит (с серозным экссудатом, серозно-фибринозным, холестериновым, гнилостным и др., а также гнойный плеврит);
- Сухой плеврит (в том числе адгезивный плеврит, при котором фиксируются спайки между плевральными листками).
По течению воспаления:
- Острые плевриты;
- Подострые;
- Хронические.
По локализации выпота (степени поражения плевры):
- Диффузный (тотальное воспаление);
- Осумкованный плеврит, или отграниченный (диафрагмальный, пристеночный, междолевой и т. д.).
Также различают виды заболевания по масштабу распространения: одностороннее (лево- и правостороннее) или двустороннее воспаление плевральной оболочки.
Плевральный выпот
Это скопление в плевральной полости жидкости, имеющей патологическую этиологию. Подобное состояние требует срочного вмешательства, так как является угрозой здоровью и жизни человека.
Причиной плеврального выпота может быть как экссудат, так и транссудат.
Первый образуется в результате онкологических процессов, воспалительных заболеваний, инфекционных и вирусных поражений легких. При обнаружении гнойного содержимого говорят об эмпиеме плевры или гнойном плеврите.
Подобная патология встречается у любых возрастных групп, даже во время внутриутробного развития. У плода возникновение плеврального выпота возможно вследствие водянки неиммунного или иммунного типа, внутриутробными инфекциями и хромосомными аномалиями. Диагностируется во 2-м и 3-м триместрах с помощью ультразвукового исследования.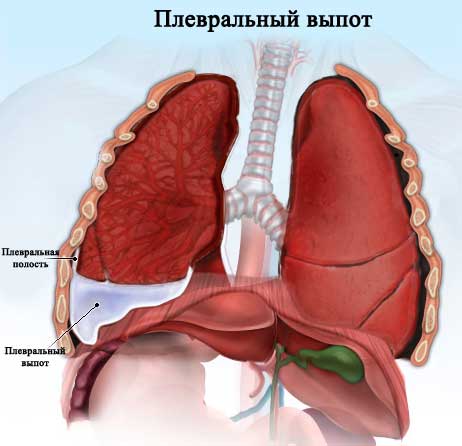
Плевральный выпот имеет следующие симптомы:
- Кашель;
- Болезненность в грудине;
- Одышка;
- Ослабление дыхательных шумов;
- Слабость дрожания голоса и др.
При выявлении вышеперечисленных признаков при осмотре назначаются исследования (такие как рентген, клеточный анализ скопившейся жидкости, определение состава и характера).
Если в результате анализов было выявлено, что жидкость представляет собой экссудат, назначаются дополнительные исследования, после чего осуществляется купирование протекающих воспалительных процессов.
Причины появления плеврального выпота
Гистологически плевра образована одним слоем мезотелиальных клеток, а ширина пространства между висцеральной и париетальной поверхностями составляет 10-20 микрон. В межплевральном пространстве может скапливаться большое количество жидкости (до 1 литра и более), что может привести к развитию респираторного дистресс-синдрома. Небольшое количество жидкости скапливающееся в плевральной полости, клинически никак себя не проявляет.
В норме у здорового человека в плевральной полости находится ОД — 0,2 мл/кг веса тела плевральной жидкости. Плевра снабжена кровеносными и лимфатическими сосудами. Гидростатическое с онкотическим давлением находятся в равновесии, что обеспечивает нормальную циркуляцию плевральной жидкости, однако различные заболевания могут приводить к нарушению этого равновесия.
Основные причины выпота в плевральную полость
При каких состояниях может появиться плевральный выпот? Причиной плеврального выпота быть пневмония, злокачественные опухоли, туберкулез, сердечная недостаточность, гипопротеинемия или нарушение лимфатического дренажа. Жидкость из плевральной полости получают как для диагностических целей, так и для уменьшения респираторного дистресса. Полученную плевральную жидкость исследуют лабораторно (проводится бактериоскопия после окраски мазков по Грамму, посев на питательные среды для анаэробных и аэробных культур, определяют удельный вес, уровень глюкозы и белка, количество эритроцитов и лейкоцитов, рН и уровень лактатдегидрогеназы). На основании этих данных плевральную жидкость разделяют на транссудат и экссудат. При подозрении на злокачественное заболевание необходимо выполнить цитологическое исследование плевральной жидкости.
Потовая проба
Данный тест используется для диагностики муковисцидоза — определение уровня хлоридов и натрия в поте. Исследование выполняется в специальной лаборатории с помощью ионофореза пилокарпина по методике, описанной Гибсоном и Куком в 1959 г. Этот метод применим у детей раннего возраста.
Пот собирается на предварительно взвешенной фильтровальной бумаге или марле в течение 30 минут, после чего определяется уровень хлоридов. Уровень хлоридов 60 мЭкв/л на образце, весом более 75 мг считается диагностически значимым для муковисцидоза, однако для подтверждения диагноза необходимо исследование повторить дважды. Уровень хлоридов от 40 до 60 мэкв/л является пограничным, и в этом случае тест следует повторить. Несмотря на точности данного метода, известно много причин получения как ложноположительных, так и ложноотрицательных результатов.
Транссудат и экссудат — отличия
По химическим особенностям плевральный выпот можно разделить на транссудат и экссудат.
Транссудат — это ультрафильтрат плазмы крови, содержащий небольшое количество белка и ферментов, таких каклактатдегидрогеназа (ЛДГ). И, наоборот, в экссудате содержится большое количество белка и ЛДГ.
Экссудат образуется при патологических состояниях, сопровождающихся) воспалением плевры с последующим нарушением ее барьерной функции.
Транссудат образуется в результате изменения гидростатического или онкотического давления, что приводит к скоплению ультрафильтрата в плевральной полости. В общем, скопление транссудата является результатом системного заболев вания, тогда как экссудат образуется при воспалительном процессе в грудной клетке или соседних органах верхнего этажа брюшной полости. Если в экссудате содержатся воспалительные клетки или инфекционные агенты, такие как бактерии, может развиться эмпиема плевры.
Почему скапливается жидкость в плевральной полости
Весьма серьезная патология может привести к скоплению жидкости в полости плевры. в такой патологии можно отнести пневмонию, онкологические заболевания, системные коллагенозы, панкреатит, гломерулонефрит и многое другое.
Такая серьезная патология, как жидкость в плевральной полости, свидетельствует о тяжелых заболеваниях и нарушениях жизнедеятельности организма. В некоторых случаях жидкость, скопившаяся в плевральной полости, может привести к декомпенсации дыхательной недостаточности, что для пациента чревато плачевным исходом. Поэтому лечение должно проводиться как можно быстрее.
Общие понятия
https://youtube.com/watch?v=BrunJxw7Tco
В плевральной полости может скапливаться различная жидкость. Это может быть кровь, когда произошло повреждение сосудов плевры; транссудат, или жидкость невоспалительного характера; экссудат, или возникшая при воспалении плевры жидкость; или гной, который также относится к экссудату.
- Кровь может накапливаться, если повреждены кровеносные сосуды. Бывает при травмах.
- Лимфа в полость плевры попадает при повреждении основного лимфатического сосуда – грудного протока.
- Транссудат скапливается в плевральной полости, или в других полостях, когда организм подвержен какому-либо системному процессу, например, при снижении онкотического давления крови, что бывает при массивных кровопотерях, ожогах. Также транссудат выходит в плевральную полость, когда повышается гидростатическое давление в сосудах, что бывает при сердечной недостаточности.
- Экссудат скапливается между листками плевры, когда происходит непосредственное ее вовлечение в воспалительный процесс. Бывает это при пневмониях, плевритах, онкологических заболеваниях. Если жидкость неинфицирована, то речь идет об асептическом плеврите, а когда присоединилась инфекция, то говорят о гнойном плеврите.
Причины
Само по себе скопление жидкости в плевральной полости всегда носит вторичный характер. Это значит, что данная патология возникает как синдром на фоне другого заболевания, протекающего в организме. Основные причины чаще всего кроются в следующих заболеваниях.
- Травма грудной клетки, что приводит к разрыву кровеносных сосудов, которые расположены между ребрами, в паренхиме легких, кровоснабжают саму плевру, а может произойти разрыв грудного протока. Для травм больше характерен гемоторакс (скопление крови) или хилоторакс (скопление лимфы).
- Воспалительные заболевания органов брюшной полости. При этом происходит реактивный выпот экссудата в ответ на панкреатит, абсцесс печени, перитонит, поддиафрагмальный абсцесс.
- Онкологические заболевания могут поражать плевру как первичный очаг, или при метастазировании. Первичные опухоли берут начало из клеток мезотелия и называются мезотелиомы. Эти опухоли характерны для людей, работающих на асбестовых производствах. Прогноз неблагоприятный. Если опухоль из мезотелия доброкачественная, то прогноз значительно лучше.
- Недостаточность сердечной функции. При этом происходит увеличение гидростатического давления крови.
- Пневмония. Очаг при этом может быть локализован как в глубине паренхимы легких, так и в непосредственной близости от плевры. В ответ на воспаление легких происходит выпот воспалительной жидкости.
- Инфекционно-аллергические заболевания. К этим патологиям относят ревматизм и ревматоидный артрит.
- Туберкулез. Иногда манифестация туберкулеза происходит в виде плеврита.
- Микседема, или слизистый отек. Возникает при недостаточности функции щитовидки.
- Синдром эмболии артерий легких, когда формируется инфаркт легкого с последующим выпотом транссудата.
- Уремия. Возникает этот синдром при почечной недостаточности. Это состояние характерно для сепсиса, полиорганной недостаточности, массивного гемолиза эритроцитов, отравления тяжелыми металлами, лучевой болезни, гломерулонефрита.
- Системные заболевания соединительной ткани такие, как системная красная волчанка, узелковый периартериит, также выступают в качестве причины скопления экссудата.
Симптомы
- Боль с правой или левой стороны.
- Сухой кашель. Возникает этот симптом в результате сдавливания бронхов скопившимся объемом жидкости.
- Одышка, чувство нехватки воздуха.
- Повышение температуры. Это происходит, когда возникает воспалительный процесс, следовательно, и жидкость будет воспалительная.
- Синюшность конечностей, уплотнение ногтевых фаланг пальцев (происходит при хроническом течении процесса). Связаны эти симптомы с хронической нехваткой кислорода периферическим тканям.
Именно с этими симптомами обращается пациент за помощью. Эти симптомы свойственны процессам с медленным течением.
Туберкулезный экссудативный плеврит
Данная форма заболевания характеризуется скоплением экссудата в плевральной полости вследствие инфицирования палочкой Коха. Благоприятными факторами для развития заболевания являются оперативные вмешательства, переохлаждение, сниженный иммунитет. У мужчин до 30 лет развивается чаще, чем в старшем возрасте. У женщин, помимо перечисленных выше возможных причин, заболевание развивается после родов, абортов и при беременности.
Симптоматика
Распознать болезнь достаточно нетрудно:
- Острое начало с лихорадкой: температура поднимается до 38-39 градусов;
- Сухой кашель;
- Боли в груди во время кашля;
- Одышка.
Продромальный период (когда симптоматика заболевания еще не проявила себя в полной мере) может длиться от 3 недель до 3-4 месяцев. В этот период человек часто чувствует усталость, слабость, снижается аппетит, падает работоспособность.
Клинически врач может распознать заболевания по укорочению перкуторного звука, отсутствию голосового дрожания. Показатели лейкоцитов и СОЭ будут значительно повышены. Также на помощь придет рентгенограмма, анализ плевральной жидкости, которую можно получить посредством пункции.
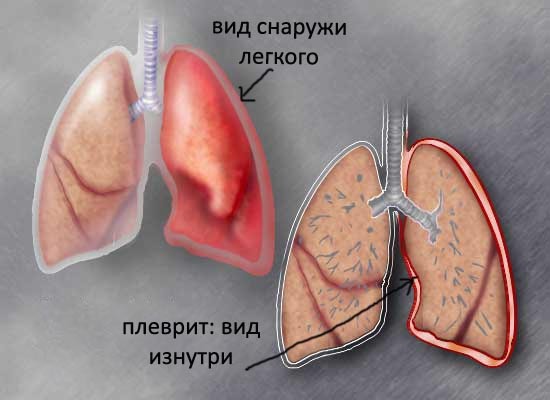
Лечение заболевания
Лечение заболевания проходит по общим принципам лечения от туберкулезной инфекции, а также с применением препаратов, снижающих выраженность симптомов интоксикации.
Меры профилактики
Как известно, болезнь легче предупредить, чем лечить. Поэтому необходимо следовать простым рекомендациям по соблюдению следующих профилактических мероприятий:
- своевременно обращаться за врачебной помощью при воспалении легких, заболеваниях сердца и различных инфекционных заболеваниях дыхательных путей;
- отказаться от потребления алкогольных напитков и курения;
- сбалансировать питание, включая в его состав все необходимые микро- и макроэлементы и витамины;
- организовать полноценный сон, сочетать активную физическую нагрузку с отдыхом.
Такой подход не допустит развития серьеного заболевания, а при необходимости обеспечит быстрое восстановление после перенесенного плеврального выпота.
Своевременное диагностирование патологии – залог положительного прогноза и предупреждения рецидивов.
Диагностика плеврита
Для диагностики плеврита используются следующие обследования:
- осмотр и опрос больного;
- клиническое обследование больного;
- рентгенологическое исследование;
- анализ крови;
- анализ плеврального выпота;
- микробиологическое исследование.
Осмотр и опрос больного
При осмотре могут быть выявлены следующие патологические признаки:
- отклонение трахеи в здоровую сторону;
- посинение кожных покровов (указывает на серьезную дыхательную недостаточность);
- признаки закрытого или открытого травматизма грудной клетки;
- выбухание в области межреберных промежутков с пораженной стороны (за счет большого объема скопившейся жидкости);
- наклон тела в пораженную сторону (уменьшает движение легкого и, соответственно, раздражение плевры при дыхании);
- выбухание вен шеи (в связи с повышением внутригрудного давления);
- отставание пораженной половины грудной клетки во время дыхания.
Клиническое обследование больного
Во время клинического обследования врач производит следующие манипуляции:
- Аускультация. Аускультацией называется метод обследования, при котором врач выслушивает звуки, возникающие в теле человека с помощью стетоскопа (до его изобретения – непосредственно ухом). При аускультации больных с плевритом может быть выявлен шум трения плевры, который возникает при трении покрытых нитями фибрина плевральных листков. Данный звук выслушивается во время дыхательных движений, не изменяется после покашливаний, сохраняется при имитации дыхания (осуществление нескольких дыхательных движений с закрытым носом и ртом). При выпотном и гнойном плеврите в области скопления жидкости отмечается ослабление дыхательных шумов, которые иногда могут вообще не выслушиваться.
- Перкуссия. Перкуссия – это метод клинического обследования больных, при котором врач с помощью собственных рук или специальных приспособлений (молоточка и небольшой пластинки — плессиметра) выстукивает органы или образования различной плотности в полостях пациента. Методом перкуссии может быть определено скопление жидкости в одном из легких, так как при перкуссии над жидкостью возникает более высокий, тупой звук, отличающийся от звука, возникающего над здоровой легочной тканью. При выстукивании границ данной перкуторной тупости определяется, что жидкость в плевральной полости образует не горизонтальный, а несколько косой уровень, что объясняется неравномерным сдавлением и смещением легочной ткани.
- Пальпация. С помощью метода пальпации, то есть при «ощупывания» больного, могут быть выявлены зоны распространения болезненного ощущения, а также некоторые другие клинические признаки. При сухом плеврите наблюдается болезненность при надавливании между ножками грудинно-ключично-сосцевидной мышцы, а также в области хряща десятого ребра. При приложении ладоней в симметричных точках грудной клетки отмечается некоторое отставание пораженной половины в акте дыхания. При наличии плеврального выпота ощущается ослабление голосового дрожания.
Рентгенологическое обследование
рентгена легкихпневмония, туберкулез, опухоли и пр.При сухом плеврите на рентгене определяются следующие признаки:
- с пораженной стороны купол диафрагмы находится выше нормы;
- снижение прозрачности легочной ткани на фоне воспаления серозной оболочки.
При выпотном плеврите выявляются следующие рентгенологические признаки:
- сглаживание диафрагмального угла (за счет скопления жидкости);
- однородное затемнение нижней области легочного поля с косой границей;
- смещение средостения в сторону здорового легкого.
Анализ крови
общем анализе кровиповышение скорости оседания эритроцитов (СОЭ)лейкоцитовпри инфекционной природе поражения плеврыБиохимический анализ кровибелков
Анализ плеврального выпота
Лабораторный анализ плеврального выпота позволяет определять следующие показатели:
- количество и тип белков;
- концентрация глюкозы;
- концентрация молочной кислоты;
- количество и тип клеточных элементов;
- наличие бактерий.