Классификация бронхиальной астмы
Содержание:
- Классификация по клиническим проявлениям
- Патофизиологическое обоснование подходов к лечению бронхиальной астмы
- Этиология и формы бронхиальной астмы
- Степень тяжести приступов
- Клинические рекомендации по лечению бронхиальной астмы у детей: ступени терапии
- Лечебная тактика
- Степени тяжести бронхиальной астмы у детей и уровень контроля
- Классификация патологии
- Классификации по наличию и характеру обострений и осложнений
- Как лечить у ребенка обострение бронхиальной астмы тяжелой степени
- БРОНХИАЛЬНАЯ АСТМА (ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛАССИФИКАЦИЯ, КЛИНИКА, ДИАГНОСТИКА)
Классификация по клиническим проявлениям
Советские учёные А. Д. Адо и П. К. Булатов в 1969 году первыми предложили классификацию бронхиальной астмы по причинам её возникновения.
Различают три основных вида бронхиальной астмы:
- аллергического вида;
- неаллергического происхождения;
- смешанный вид астмы – сочетание аллергического компонента с неаллергическим.
В зарубежных странах астму аллергического происхождения относят к экзогенной, т. е. связанной с воздействием внешних факторов (аллергенов).
Астму неаллергического происхождения относят к эндогенной, т. е. связанной с внутренними причинами.
Некоторые выделяют при эндогенной астме выделяют различные формы заболевания:
- инфекционно-зависимую;
- первично измененную реактивность бронхов;
- профессиональную;
- атипичную.
Аллергическая или атопическая астма
Приступы экзогенной, или аллергической (атопической) бронхиальной астмы возникают после попадания в респираторный тракт различных внешних возбудителей. Чаще всего реакция начинается в верхних его отделах, развивается так называемое предастматическое состояние – воспаляются гортань, слизистая трахеи и носовые пазухи, ярко выражен аллергический насморк. Со временем это приводит к полновесной бронхиальной астме. Существует огромное число раздражителей, самыми распространенными из которых являются:
- растительная пыльца (мужские половые элементы) и волокна некоторых семян (хлопок, тополиный пух, одуванчик и другие);
- пыль и плесень в жилых помещениях;
- шерсть и частички кожи домашних животных;
- мелкие паразиты, чаще всего клещи, и другие возбудители.
При аллергическом варианте бронхиальной астмы удается выявить аллерген (один или несколько), который эту астму вызывает.
У некоторых людей имеется наследственная предрасположенность к реакциям на определенные раздражители, что тоже может вызывать приступ удушья. Это так называемая атопическая астма.
Видео по аллергической астме
Неаллергическая бронхиальная астма
Возникновение одышки, удушья и сухого кашля возможны из-за воздействия вредных микробов. Бактерии, вирусы и грибки могут породить и саму болезнь, и вызвать постоянные обострения. Из медицинских статистик ясно, что ОРВИ и ангина, нарушение работы легких и бронхов – это самая явная причина приступов различных видов бронхиальной астмы у детей. Эту проблему довольно просто выявить на основе данных симптомов. Особую эффективность показывает гормональная терапия и бронходилататоры.
Этот вариант бронхиальной астмы развивается из-за воздействия вредных микробов. Инфекционное заболевание (вирусной или бактериальной природы) дыхательных путей инициирует внутренние патологические процессы неаллергического характера, приводящие к развитию астмы.
Смешанный вид бронхиальной астмы или инфекционно-зависимая
Причинами развития астмы смешанного генеза выступают как наследственные особенности иммунной системы, так и раздражители внешней среды — инфекции, аллергены, токсические вещества, медицинские препараты. Заболевание часто протекает в тяжелой форме, плохо поддается лечению. Смешанной бронхиальной астме всегда сопутствуют хронические инфекционные болезни.
Первично-измененная реактивность бронхов
К этому варианту бронхиальной астмы относится аспириновая бронхиальная астма. При аспириновой бронхиальной астме предполагается четкая взаимосвязь приступов с приемом аспирина или других нестероидных противовоспалительных средств.
Для этого вида астмы характерно сочетание трех симптомов: непереносимость нестероидных противовоспалительных средств + рецидивирующий полипозный риносинусит + приступы удушья.
В большинстве случаев этот вид может сочетаться с аллергической или с инфекционно-зависимой бронхиальной астмой.
Большинство исследователей считает, что это проявление бронхиальной гиперреактивности, а не самостоятельная разновидность бронхиальной астмы.
Профессиональная бронхиальная астма
Бронхиальная астма, возникающая под действием вредных производственных факторов. Такие факторы чаще всего встречаются в сельском хозяйстве, пищевой, деревообрабатывающей, химической, текстильной промышленности. Для этого вида астмы характерна зависимость возникновения приступов от причинного фактора на производстве, уменьшение или исчезновение симптомов, когда больные находятся вне места работы.
Этот вид астмы смешанного происхождения, в котором могут участвовать как аллергические, так и неаллергические механизмы.
Патофизиологическое обоснование подходов к лечению бронхиальной астмы
Для
достижения основных целей лечения
бронхиальной астмы – предупреждения
или быстрого купирования приступов, а
также контроля воспаления и предупреждения
ремоделирования воздухопроводящих
путей используются следующие основные
группы лекарственных препаратов:
-
Бронходилататоры
А.
Агонисты β2-адренергических
рецепторов
Б.
Антихолинергические препараты
В.
Производные метилксантинов
Г.
Препараты, вмешивающиеся в процессы
метаболизма или механизмы действия
лейкотриенов.
-
Препараты,
подавляющие интенсивность воспаления
в воздухопроводящих путях
А.
Глюкокортикостероиды
Б.
Стабилизаторы мембран тучных клеток
В.
Препараты, использующиеся для
иммунотерапии.
Важнейший
механизм действия агонистов
β2-адренергических
рецепторов, которые используются
преимущественно в виде аэрозолей
(албутерол, формотерол, сальметерол)
для купирования приступа бронхоспазма,
заключается в активации аденилатциклазы
гладкомышечных клеток бронхов, накоплении
в них цАМФ, с последующей активацией
калиевых каналов и уменьшением содержания
ионизированного Са2+
в этих клетках с расслаблением мускулатуры
бронхов. Анихолинергические препараты
(ипратропиум, окситропиум), являются
селективными антагонистами М1
и М3
холинорецепторов, предупреждают
бронхоконстрикцию, опосредованную
гистамином, и вызывают расслабление
гладкомышечных клеток воздухопроводящих
путей. Эти препараты также применяются
ингаляционно в виде аэрозолей. Производные
метилксантинов (теофиллин) ингибируют
фосфодиэстеразу гладкомышечных клеток
бронхов. В результате замедляется
деградация цАМФ, его концентрация в
гладкомышечных клетках бронхов
возрастает, и возникает цАМФ-опосредованная
бронходилатация. Основными группами
препараты, воздействующих на образование
и действие лейкотриенов, являются
ингибиторы 5-липооксигеназы (зилеутон)
и антагонисты лейкотриеновых рецепторов
(пранлукаст, монтелукаст, рис. 3).
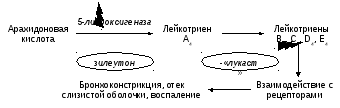
Рис.
3. Механизмы действия препаратов, влияющих
на метаболизм и активность лейкотриенов
Эти
препараты применяются как в виде
ингаляционных аэрозолей, так и per
os.
В
настоящее время продолжается поиск
новых эффективных бронходилататоров.
С этой целью предлагается использовать
вазоинтестинальный пептид, предсердный
натрийуретический пептид, а также
аналоги простагландина Е.
Препараты,
влияющие на активность клеток иммунной
системы и контролирующие воспаление,
оказывают долгосрочные эффекты.
Глюкокортикостероиды, в зависимости
от степени тяжести бронхиальной астмы,
назначаются либо в виде ингаляционных
аэрозолей, либо per
os,
а при лечении астматического статуса
– парентерально. Глюкокортикостероиды
оказывают как геномное, так и быстрое
негеномное действие на клетки
воздухопроводящих путей и клетки
иммунной системы, изменяя их фенотипические
свойства. Стабилизаторы мембран тучных
клеток (кромогликат натрия, недокромил
натрия) блокируют хлорные каналы этих
клеток, препятствуют поступлению в них
ионов Са2+
и тем самым предотвращают дегрануляцию
тучных клеток. Эти препараты не
используются для купирования приступа
бронхиальной астмы. Для стабилизации
мембран тучных клеток может в последнее
время предлагают применять селективные
антагонисты рецепторов аденозина.
При
лечении атопической бронхиальной астмы
целесообразно установить вид аллергена
и провести специфической гипосенсибилизацию.
Однако выполнить это не всегда
представляется возможным. Поэтому
продолжаются поиски новых средств
иммунокорригирующей терапии бронхиальной
астмы. В частности, созданы лекарственные
препараты, препятствующие связыванию
иммуноглобулинов Е с соответствующими
высокоаффинными рецепторами на
поверхности тучных клеток (моноклональные
антитела против IgE
– омализумаб). Изучается эффективность
растворимых рецепторов к ИЛ-4. Эти
рецепторы-«ловушки» связывают ИЛ-4,
который стимулирует выработку
В-лимфоцитами IgE.
Исследуется также эффективность
моноклональных антител против ИЛ-13 и
ФНО-.
Перспективным в лечении бронхиальной
астмы является использование антагонистов
рецепторов хемокинов ССR.
Это позволяет ограничить миграцию
эозинофилов и других клеток, участвующих
в воспалении, в бронхиальное дерево, и
предупредить активацию этих клеток.
Этиология и формы бронхиальной астмы
Важнейшую роль в этиологии бронхиальной астмы отводят аллергическому фактору. Провокаторы заболевания делятся на две большие группы: эндоаллергены (вырабатываются внутри организма) и экзоаллергены (поступают извне). Чаще причиной заболевания становится вторая группа провоцирующих факторов. К ним относятся:
- Инфекционные возбудители – вирусы, бактерии, грибки, простейшие.
- Раздражители растительного происхождения – пыльца растений, пух тополя.
- Аллергены животного происхождения – шерсть, перья, слюна, пух.
- Бытовые аллергены – пыль, бытовая химия.
- Пищевые продукты – чаще всего аллергическую реакцию вызывают орехи, мед, шоколад, помидоры.
- Медикаменты – ацетилсалициловая кислота, антибиотики.
У некоторых больных проявления астмы возникают при определенных погодных условиях. Особенно плохо переносят астматики дождь, высокую влажность, холод. В этом случае для БА характерно отсутствие приступов, если нет воздействия внешних раздражителей.
В ходе многочисленных исследований американские ученые установили, что стресс также может быть пусковым механизмом в развитии приступов. Он способен стать первопричиной болезни, а также усугубить уже имеющуюся бронхиальную астму.
В зависимости от природы и особенностей течения заболевания выделяют следующие формы БА:
- Атопическая – развивается вследствие воздействия аллергенов неинфекционной природы.
- Инфекционно-зависимая – приступ астмы возникает после перенесенных инфекций.
- Глюкокортикоидная – в ее основе лежит нарушение баланса кортикостероидных гормонов.
- Нервно-психическая – обструкция бронхов происходит вследствие длительного стресса.
- Аспириновая – прием лекарств, содержащих ацетилсалициловую кислоту, приводит к развитию приступа удушья.
- Астма физического напряжения – заболевание проявляется после физических нагрузок.
Степень тяжести приступов
Несмотря на патогенез бронхиальной астмы и течение болезни, необходимо сразу же принимать меры. Приступ может быть кратким или продолжаться несколько часов. После него больному становится намного лучше, и кажется, что он полностью вылечился.
Все зависит от фазы заболевания. Человек может подвергаться легкой обструкции дыхательных путей. Тяжелая стадия проявляться может в течение нескольких дней и затянуться на недели. Такая форма называется астматическим статусом. Такие вспышки очень опасны и могут спровоцировать летальный исход.

Для каждой формы патогенеза имеются свои патогенетические механизмы. Из общих можно выделить изменение реактивности и чувствительности бронхов, оцениваемое в ответ на физическое или фармакологическое воздействие.
Клинические рекомендации по лечению бронхиальной астмы у детей: ступени терапии
Цель лечения бронхиальной астмы у детей — достижение и поддержание клинического контроля над заболеванием — может быть достигнута у большинства пациентов при помощи непрерывного цикла медицинской помощи, включающего оценку уровня контроля над БА, лечение, направленное на достижение контроля, мониторирование с целью поддержания контроля. Согласно рекомендациям GINA, каждому ребенку с бронхиальной астмой назначают лечение, соответствующее одной из пяти ступеней терапии.
На каждом этапе терапии пациенты должны использовать по потребности препараты неотложной помощи для быстрого облегчения симптомов (однако врач должен знать, как часто пациент применяет такие препараты, так как их регулярное или многократное использование указывает на то, что БА плохо контролируется).
На 2-5 ступенях терапии бронхиальной астмы дети и взрослые пациенты нуждаются также в применении одного или более препаратов поддерживающей терапии, которые предотвращают появление симптомов и обострения. Из таблицы «Рассчитанные эквипотентные суточные дозы ингаляционных ГКС» видно, что самыми эффективными из существующих препаратов для поддерживающей терапии являются ингаляционные глюкокортикостероиды (ГКС).
Клинические рекомендации по лечению бронхиальной астмы у детей и взрослых представлены в таблице «Рассчитанные эквипотентные суточные дозы ингаляционных ГКС»:
|
Препарат |
Суточные дозы для взрослых, мкг |
Суточные дозы для детей, мкг |
||||
|
низкие |
средние |
высокие |
низкие |
средние |
высокие |
|
|
Беклометазона дипропионат |
200-500 |
>500-1000 |
> 1000-2000 |
100-200 |
>200-400 |
>400 |
|
Будесонид |
200-400 |
>400-800 |
>800-1600 |
100-200 |
>200-400 |
>400 |
|
Будесонид суспензия для небулайзеров (только для детей) |
— |
— |
— |
250-500 |
>500-1000 |
> 1000 |
|
Циклесонид |
80-160 |
> 160-320 |
>320-1280 |
80-160 |
> 160-320 |
>320 |
|
Флунизолид |
500-1000 |
> 1000-2000 |
>2000 |
500-750 |
> 750-1250 |
> 1250 |
|
Флутиказон |
100-250 |
> 250-500 |
> 500-1000 |
100-200 |
> 200-500 |
>500 |
|
Мометазона фуроат |
200-400 |
> 400-800 |
> 800-1200 |
100-200 |
>200-400 |
>400 |
|
Триамцинолона ацетат |
400-1000 |
> 1000-2000 |
>2000 |
400-800 |
> 800-1200 |
> 1200 |
Большинству больных с впервые выявленной БА или не получавших терапии следует назначить лечение со ступени 2 (или ступени 3 при наличии тяжелых симптомов). Если текущая терапия не обеспечивает контроля над БА, необходимо переходить на более высокую ступень терапии вплоть до достижения контроля.
Если пациент не достигает приемлемого уровня контроля над БА на фоне лечения, соответствующего ступени 4, можно считать, что он страдает БА, трудно поддающейся лечению. У таких больных может потребоваться определение «копромиссного» уровня контроля, который бы обеспечивал наилучший возможный контроль над заболеванием (с небольшим ограничением физической активности и по возможности минимизированной выраженностью симптомов) при наименьшем риске нежелательных явлений терапии.
Для лечения бронхиальной астмы у детей в зависимости от симптомов и периода заболевания используют препараты экстренной помощи и профилактические препараты длительного назначения — базисная терапия.
Лечебная тактика
Лечение астмы 2 степени или любой другой преимущественно медикаментозное. Выделяют 3 группы лекарств, которые используются для больных астмой людей:
- средства неотложной помощи;
- базисные лекарства;
- препараты контроля.
Средства неотложной помощи обладают быстрым терапевтическим эффектом. Они показаны при развившемся приступе удушья. В эту группу входят ксантины, бета-2-адреномиметики, М-холинолитики короткого действия. В случае неэффективности вышеуказанных средств применяются глюкокортикоиды. Вводятся они внутривенно. Ингаляционное введение может не дать положительного результата. Теофиллины в последнее время применяются ограниченно. Наиболее часто для купирования приступа применяются адреномиметики («Сальбутамол», «Фенотерол»).
Основу лечения бронхиальной астмы составляют базисные средства. К ним относятся ингаляционные глюкокортикостероиды («Будесонид», «Беклометазон»), антагонисты лейкотриеновых рецепторов («Монтелукаст»), моноклональные антитела. Реже используются кромоны. Они менее эффективны, нежели глюкокортикостероиды. Антагонисты лейкотриенов широко используются при наличии астмы как реакции на «Аспирин». Часто для лечения бронхиальной астмы используются препараты контроля. К ним относятся бета-адреномиметики длительного действия («Формотерол»). В случае выраженных ночных приступов адреномиметики можно сочетать с теофиллинами. Препараты контроля позволяют расширить бронхи на длительное время.
Степени тяжести бронхиальной астмы у детей и уровень контроля
Традиционно использовали классификацию БА по степени тяжести (с выделением интермиттирующей, легкой персистирующей, среднетяжелой персистирующей и тяжелой персистирующей БА); степень тяжести определяли по выраженности симптомов, бронхиальной обструкции и вариабельности функции легких.
Однако важно понимать, что степень тяжести бронхиальной астмы у детей определяется не только выраженностью симптомов заболевания, но и ответом на лечение. Кроме того, она может изменяться у каждого конкретного пациента и в течение месяцев или лет, поэтому для ведения пациентов в клинической практике целесообразно использовать классификацию по уровню контроля над заболеванием
Обострения бронхиальной астмы у детей подразделяют на легкие, средней тяжести и тяжелые.
Таблица: «Степени обострений бронхиальной астмы у детей»:
|
Показатель |
Классификация обострений бронхиальной астмы у детей |
Астматическое состояние |
||
|
легкое |
средней тяжести |
тяжелое |
||
|
Физическая активность |
Сохранена |
Ограничена |
Резко снижена, положение ребенка вынужденное |
Резко снижена или отсутствует |
|
Речь |
То же |
Ограничена, больной произносит отдельные фразы |
Затруднена |
Отсутствует |
|
Сознание |
Не изменено, иногда возбуждение |
Возбуждение |
Возбуждение, испуг, «дыхательная паника» |
Спутанность, коматозное состояние |
|
Частота дыхания |
Нормальная или повышена |
Характерный симптом бронхиальной астмы средней степени тяжести у детей – враженная экспираторная одышка |
Резко выраженная экспираторная одышка |
Тахипноэ или брадипноэ |
|
Участие вспомогательной мускулатуры, втяжение яремной ямки |
Нерезко выражено |
Выражено |
Резко выражено |
Парадоксальное торакоабдоминальное дыхание |
|
Пульс |
Ускорен |
Ускорен |
Резко ускорен |
Замедлен |
|
Дыхание при аускультации |
Свистящие хрипы, обычно в конце выдоха |
Выраженное свистящее дыхание на вдохе и выдохе или мозаичное проведение дыхания |
Явный признаки бронхиальной астмы тяжелой степени у ребенка – резко выраженное свистящее дыхание или ослабление проведения дыхания |
«Немое» легкое, отсутствие дыхательных шумов |
|
Объем форсированного выдоха за 1 с, пиковая скорость выдоха по сравнению с нормой, % |
>80% |
60-80% |
<60% |
<60% |
|
рСО2 |
< 35 мм рт. ст. |
< 35-40 мм рт. ст. |
> 40 мм рт. ст. |
> 60 мм рт. ст. |
|
РО2 |
Норма |
> 60 мм рт. ст. |
< 60 мм рт. ст. |
< 60 мм рт. ст. |
Таблица «Уровень контроля над бронхиальной астмой»:
|
Характеристика |
Контролируемая БА (все перечисленное ниже) |
Частично контролируемая БА (любое проявление в течение любой недели) |
Неконтролируемая БА |
|
Дневные симптомы |
Отсутствуют (или < 2 эпизодов в неделю) |
> 2 эпизодов в неделю |
Наличие трех или более признаков частично контролируемой БА в течение любой недели. |
|
Ограничения активности |
Отсутствуют |
Любые |
|
|
Ночные симптомы/ пробуждения |
То же |
То же |
|
|
Потребность в препаратах неотложной помощи |
Отсутствует (или < 2 эпизодов в неделю) |
> 2 эпизодов в неделю |
|
|
Функция легких (ПСВ или ОФВ) |
Нормальная |
< 80 % от должного значения или от наилучшего для данного пациента показателя (если таковой известен) |
|
|
Обострения |
Отсутствуют |
1 или более в год |
1 в течение любой недели |
Классификация патологии
Основная цель разделения БА на виды и подвиды – назначение адекватной терапии. Классификация бронхиальной астмы осуществляется по:
- происхождению;
- степени тяжести;
- состоянию;
- уровню контроля.
Виды астмы
В зависимости от происхождения БА подразделяют на:
- Аллергическую. Провокатором болезни является любой аллерген (шерсть, пыльца, грибы, пыль, запах косметики и моющих средств и прочие).
- Неаллергическую. Приступ бронхиальной астмы провоцируют разные факторы (медикаментозное лечение, травмы головы, инфекции, гормональные сбои, стрессы и так далее).
- Смешанную. В развитии заболевания принимают участие неаллергические (эндогенные) и аллергические (экзогенные) факторы.

Степени тяжести
Воспаление дыхательных путей может протекать в легкой, средней и тяжелой форме. Характеристика стадий БА:
- Легкая (интермиттирующая). Эпизодическое течение болезни. Симптомы случаются реже 1 раза в месяц. Аллергические приступы чаще носят сезонный характер.
- Средняя. Характеризуется частыми обострениями, развернутыми приступами удушья. Симптомы развиваются 1-2 раза в месяц.
- Тяжелая (персистирующая). Клиническая картина ярко выражена. Симптомы проявляются днем и ночью.
Болезнь классифицируется по степени обострений. В зависимости от уровня врачебного контроля БА бывает:
- Контролируемой. Позволяет вести привычный образ жизни. На фоне терапии симптоматика почти полностью отсутствует.
- Частично контролируемая. После проведения специфической терапии признаки астмы присутствуют. Больному показано повышение уровня лекарственного лечения.
- Неконтролируемая. Симптомы возникают независимо от проводимой терапии.
Особые формы
В классификации БА существует несколько клинико-патогенетических вариантов развития и течения болезни:
- Рефлюкс-индуцированная астма. Приступы связаны с попаданием в просвет бронхиального дерева желудочного содержимого. Агрессивные компоненты стимулируют вагусные рецепторы пищевода, провоцируя удушье.
- Аспириновая астма. Сужению бронхов способствует прием нестероидных противовоспалительных препаратов.
- БА физического усилия. Возникает из-за активных физических нагрузок.
- Профессиональная астма. Протекает на фоне воздействия производственных аллергенов (продукты пчеловодства, корма, перо птицы, растительные протеины и другие).

Классификации по наличию и характеру обострений и осложнений
В зависимости от того, как часто возникают обострения недуга и какие возможны в результате осложнения, существует несколько классификаций.
Разделение по фазе течения бронхиальной астмы
В настоящее время выделяют следующие стадии бронхиальной астмы:
- Обострение;
- Нестойкая ремиссия;
- Стойкая ремиссия.
Бронхиальная астма стадии обострения подразумевает периодическое развитие приступов затруднения дыхания. О нестойкой ремиссии принято говорить в тех случаях, когда с момента возникновения приступа прошло менее 2 лет. Все это время пациента может вообще не беспокоить астма легкого интермиттирующего течения, которая в стадии стойкой ремиссии характеризуется отсутствием каких-либо симптомов заболевания в течение более 2 лет.
Классификация по тяжести обострений
Очень важно то, насколько выраженными приступами удушья обостряется бронхиальная астма – классификация такого типа очень часто используется пульмонологами для определения тактики ведения пациента. При этом оцениваются следующие параметры:
- одышка;
- разговор;
- положение;
- ЧСС;
- ЧДД;
- пиковая скорость выдоха;
- уровень насыщения крови кислородом.
Обострение легкой степени тяжести бронхиальной астмы характеризуется развитием одышки только при ходьбе. При этом человек может разговаривать предложениями, а также находиться в положении лежа. ЧСС не превышает 100 в минуту. ЧДД находится в пределах от 21 до 25 в минуту. Пиковая скорость выдоха превышает 80% от норматива. Показатель насыщения крови кислородом – больше 95%.
Что касается частоты дыхательных движений, то она превышает 25, но не более 30 в минуту. ПСВ находится в пределах от 60% до 80%. Показатель насыщения крови кислородом равен 90-95%.
Тяжелое течение обострения проявляется следующими симптомами:
- одышка развивается в покое;
- человек при приступе способен произнести отдельные слова;
- пациент вынужден сидеть, наклонившись вперед и опираясь на что-либо;
- ЧСС превышает 120 ударов в минуту;
- ЧДД более 30/мин;
- пиковая скорость выдоха меньше 60% от нормы;
- показатель насыщения крови кислородом падает ниже 90%.
Особенно опасен такой астматический приступ для несовершеннолетних. Дело в том, что ребенок не всегда знает, как снять обострение состояния или куда можно обратиться. Именно поэтому обострение бронхиальной астмы у детей требует не только объяснения принципов использования ингаляторов, но и практических занятий. Тяжелое обострение требует госпитализации, а иногда и интенсивной терапии в отделении реанимации.
Разделение по степени контроля
Еще одной важной в клиническом отношении классификацией является определение степени контроля течения заболевания. На сегодняшний день выделяют следующие типы заболевания:
 На сегодняшний день выделяют следующие типы заболевания:
На сегодняшний день выделяют следующие типы заболевания:
- контролируемое;
- частично контролируемое;
- неконтролируемое.
При контролируемом течении частота затруднений дыхания в дневное время составляет два и менее случая. Ночью такие симптомы должны и вовсе отсутствовать. Физическая активность пациента не ограничена. Человеку может потребоваться применение препаратов для снятия приступа, но реже двух раз в неделю.
О частично контролируемом течении заболевания говорят в тех случаях, когда:
- наблюдаются 3 и более затруднений дыхания в течение 1 недели;
- могут возникать любые ограничения физической активности;
- пациента могут беспокоить приступы удушья в ночное время;
- показатели внешнего дыхания меньше 80% от норматива;
- у пациента наблюдаются ежегодные обострения астмы.
Неконтролируемая бронхиальная астма проявляется наличием 3 и более признаков частично контролируемой формы заболевания. Также о ней говорят в том случае, когда у пациента наблюдаются еженедельные приступы
В этом случае не важно, в какой мере выявляются эти 3 признака частично контролируемой формы заболевания. Такой форме чаще всего соответствует бронхиальная астма средней тяжести
Разделение по наличию осложнений
Бронхиальная астма может быть:
- С осложнениями;
- Без осложнений.
В свою очередь, эти осложнения бывают легочными и внелегочными. К первому типу негативных последствий астмы относят:
- эмфизему;
- пневмосклероз;
- ателектаз;
- разрыв легкого.

Эмфизема легких
К внелегочным последствиям можно отнести:
- язву желудка;
- инфаркт миокарда;
- сахарный диабет;
- нарушения сердечного ритма.
Также выделяют острые и хронические осложнения: к острым относятся ателектаз, разрыв легкого, инфаркт миокарда и нарушения ритма. Чаще всего они возникают при тяжелой стадии развития бронхиальной астмы.

https://youtube.com/watch?v=abhttuycr4g
Как лечить у ребенка обострение бронхиальной астмы тяжелой степени
Лечение обострения БА тяжелой степени:
- Проводят оксигенотерапию через маску или носовой катетер (предпочтение отдается небулайзерной терапии)
- Назначают 2-4 ингаляции β2-агониста короткого действия с интервалом 20 мин в течение 1 ч, затем требуется применять по 6-10 доз каждые 1-2 ч. Если состояние больного не улучшается, можно добавить ипратропиума бромид или беродуал;
- Системные глюкокортикоиды — парентерально или внутрь одновременно с бронхоспазмолитиками из расчета 2 мг/кг по преднизолону. Запоздалое введение глюкокортикоидов повышает риск неблагоприятного исхода. При недостаточном эффекте глюкокортикоиды применяют каждые 6 ч;
- Возможно введение 2,4 % раствора эуфиллина внутривенно, что может быть альтернативной терапией при отсутствии ингаляционной техники или недостаточном эффекте ингаляционных методов. Раствор эуфиллина вводят внутривенно струйно медленно в течение 20-30 мин в дозе 4-5 мг/кг, затем при необходимости внутривенно капельно по 0,5-1 мг/(кг•ч) под контролем его концентрации в крови;
- После достижения эффекта продолжить в течение 3-5 дней применение β2-агонистов короткого действия в форме дозирующего аэрозоля или через небулайзер, затем перевести больного на пролонгированные бронхолитики β2-агонисты, метилксантины);
- Продолжать использование системных кортикостероидов парентерально или внутрь в течение 3-5 дней в дозе 1-2 мг/(кг•сут) до купирования бронхиальной обструкции;
- Если ребенок получает базисную противовоспалительную терапию (ингаляционные стероиды), продолжить их прием в течение 7-10 дней, увеличив дозу препарата в 1,5-2 раза.
Согласно рекомендациям GINA, при неэффективности лечения бронхиальной астмы необходим перевод ребенка в реанимационное отделение.
БРОНХИАЛЬНАЯ АСТМА (ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛАССИФИКАЦИЯ, КЛИНИКА, ДИАГНОСТИКА)
34. БРОНХИАЛЬНАЯ АСТМА (ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛАССИФИКАЦИЯ, КЛИНИКА, ДИАГНОСТИКА)
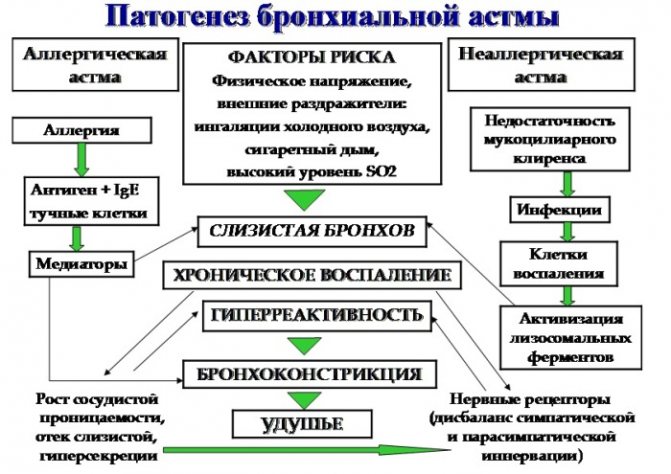
Хроническое воспалительное заболевание дыхательных путей, в котором играют роль многие клетки и клеточные элементы. Хроническое воспаление вызывает сопутствующее повышение гиперреактивности дыхательных путей, приводящее к повторяющимся эпизодам свистящих хрипов, одышки, чувства стеснения в груди и кашля, особенно ночью или ранним утром. Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности бронхиальной обструкцией.
Этиология. Причины, вызывающие развитие заболевания, подразделяются на внутренние факторы (врожденные характеристики организма) и внешние факторы (модифицируют вероятность развития заболевания у предрасположенных людей).
Патогенез. Происходит формирование специфического воспалительного процесса в бронхиальной стенке в ответ на повреждающие факторы риска (активированные эозинофилы, тучные клетки, макрофаги, Т-лимфоциты), развивается обструкция бронхов, усиливается гиперреактивность бронхов.
Обструкция дыхательных путей имеет 4 формы: острая бронхоконстрикция (вследствие спазма гладких мышц), подострая (вследствие отека слизистой оболочки дыхательных путей), обтурационная (вследствие образования слизистых пробок), склеротическая (склероз стенки бронхов при длительном и тяжелом течении заболевания).
Классификация. Астма бывает: с преобладанием аллергического компонента, неаллергическая, смешанная.
При постановке диагноза учитываются этиология, тяжесть течения, осложнения.
Клиника. Период предвестников характеризуется насморком, чиханием, слезотечением, чувством першения в горле, появляется приступообразный кашель.
В развернутый период больные принимают вынужденное положение (ортопноэ), появляется экспираторная одышка, дистантные сухие хрипы, глубокое редкое дыхание, диффузный цианоз, набухание шейных вен, вспомогательная мускулатура участвует в акте дыхания, отмечается расширение межреберных промежутков. Перкуторно определяется жесткое дыхание, масса сухих свистящих хрипов. Нарастает тахикардия.
В период разрешения появляется кашель с труд-ноотделяе-мой стекловидной вязкой мокротой, исчезают дистантные хрипы. Перкуторно определяется уменьшение коробочного звука. Аускультативно – уменьшение сухих хрипов.
Диагностическое исследование. Проводится общий анализ крови, где обнаруживается лейкоцитоз, эозинофилия, увеличение СОЭ. Определяется аллергический статус (наличие IgE), проводятся кожные тесты с аллергенами. Исследуется мокрота (макроскопически – вязкая, прозрачная; микроскопически – эозинофилы, кристаллы Шарко—Лейдена и спирали Куршмана, нейтрофилы). Проводится функциональное исследование легких (исследование ОВФ1, ФЖЕЛ, ПСВ), ставятся пробы с бронхолитиками (исследование гиперреактивности дыхательных путей). Проводят неинвазивное измерение маркеров воспаления дыхательных путей (исследование мокроты на наличие эозинофилов или метахроматических клеток после ингаляции гипертонического раствора или выделенных спонтанно). НаЭКГ: перегрузка правого желудочка.
Течение. Чаще прогрессирующее, периоды обострений и ремиссий.

















