Гломерулонефрит у детей
Содержание:
- Лечение гломерулонефрита у детей
- Разрешенные продукты
- Лечение острого гломерулонефрита
- Лечение хронического гломерулонефрита
- Патоморфология острого гломерулонефрита
- Диагностика хронического гломерулонефрита
- Причины
- Диагностические методы
- Дифференциальный диагноз
- Лечение
- Виды ОПСГН, основные проявления
- Симптомы и признаки
- Клинические рекомендации
Лечение гломерулонефрита у детей
Если обнаружен гломерулонефрит, нужно госпитализировать больного, после чего доктор выписывает рекомендации касаемо терапии. В качестве консервативного метода назначают:
- прием медикаментов;
- соблюдение диеты – исключить потребление очень острой, жирной, жареной и соленой пищи, потребление жидкости должно ограничиваться суточной нормой в 600 миллилитров. Желательно в рацион включить блюда из картофеля, риса, полезны молочные продукты, фрукты с большим количеством витаминном;
- постельный режим;
- проведение комплекса физических упражнений в соответствии с рекомендациями врача.
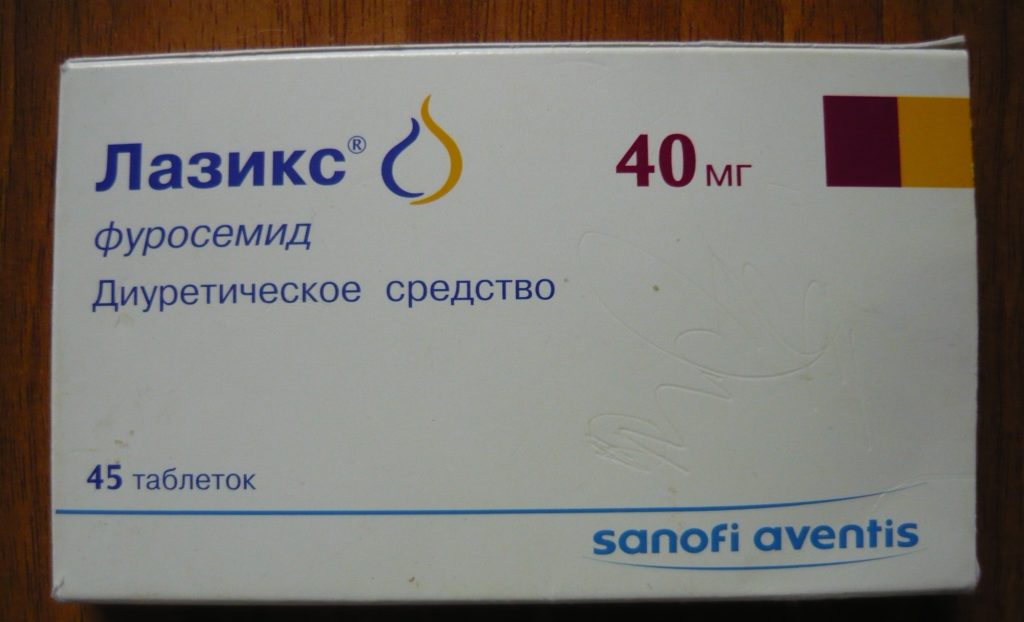
Медикаментозное лечение предусматривает:
- антибиотиков, содержащих макролиды и пенициллины;
- мочегонных средств, выводящих жидкость, для устранения отеков применяется Лазикс, Фуросемид (доза назначается врачом);
- медикаменты для уменьшения вязкости и улучшения кровообращения;
- препараты, содержащие гормональные вещества;
- лекарство для понижения артериального давления;
- зачастую назначают Преднизолон, поскольку оказывает положительный эффект на первой стадии протекания заболевания. Сначала лекарство применяется в виде капель или вкалывают внутримышечно, после чего переходят на таблетки. Со временем доза препарата уменьшается, зависит от того как протекает заболевание.
Разрешенные продукты
Продолжая обсуждать принципы показанной при гломерулонефрите диеты, стоит рассмотреть и список тех изделий, который в рацион включать можно.
Итак, меню должно строиться на основе следующих продуктов:
- Сладкая выпечка и хлеб без соли.
- Нежирное мясо (индейка, курица), предварительно отваренное перед окончательным приготовлением. Также можно делать фарш. Но его тоже надо отваривать. Потом можно фаршировать им овощи, делать с ним голубцы, запеканки или блинчики.
- Нежирная рыба.
- Соусы из овощей, нежирной сметаны, томатов, молока или лука.
- Тмин, петрушка, сушеный укроп.
- Супы на овощном бульоне или воде. Можно добавлять туда крупы, макаронные изделия, лук (но после отваривания). Разрешены борщи, свекольники и щи.
- Макаронные изделия и крупы. Из них можно делать пудинги, котлеты, плов, запеканки.
- Йогурт, простокваша, нежирное молоко (до 400 мл в сутки).
- Яйца, максимум 2 штуки. Можно варить их всмятку или делать омлеты.
- Абрикосы, яблоки, арбуз, персики, бананы, нектарины, дыня, инжир, клубника.
- Кисели, фруктово-ягодные пюре, компоты, желе, варенья.
- Настой шиповника, свежевыжатые соки, чай с сахаром и лимоном.
- Зефир, фруктовое мороженое, мед, пастила, карамель.
На основе разрешенных продуктов можно составить разнообразное меню. Так что человеку с диагнозом гломерулонефрит не стоит переживать о том, будет ли его питание полноценным.

Лечение острого гломерулонефрита
Обе формы заболевания: острая и хроническая лечатся одинаково по типовой схеме, с применением комплексной терапии.
Она направлена:
- на остановку темпа развития почечной недостаточности;
- восстановление нормального функционирования почек.

Существует 4 подхода в лечении болезни:
- этиотропное лечение – назначаются антибиотики группы пенициллина в виде уколов;
- патогенетическое – касается механизма лечения;
- использование глюкокортикоидов, для снятия воспаления и подавления патологий иммунной системы;
- цитостатиков – если организм в недостаточной мере воспринимает глюкокортикоиды или имеются индивидуальные особенности, при которых во время приема последних возникают серьезные побочные эффекты.
Острый гломерулонефрит у детей клинические рекомендации
У детей лечение осуществляют аналогичными препаратами, но без применения гормонов, разница состоит в дозировке и выборе более щадящих лекарств
По возможности врачи стараются обходиться минимальным использованием медикаментов, уделяя большее внимание народным средствам и диетам
Лечение хронического гломерулонефрита
| Вид лечения | Цель | Практические сведения |
| Устранить источник хронического воспаления, который является пусковым фактором аутоиммунного поражения почек |
|
|
| Снизить нагрузку на почки. Физическая активность ускоряет обменные процессы, которые ведут к ускорению формирования токсических для организма азотистых соединений. | Больному рекомендуется находиться с лежачем положений, без крайней необходимости не вставать с постели. | |
| Нарушение работы почек приводит к изменению электролитного баланса крови, потере нужных организму питательных веществ и накоплению вредных токсических. Адекватная диета позволяет снизить неблагоприятное воздействие вышеперечисленных факторов. | Стол номер 7 Особенности питания:
|
|
| Улучшение текучести крови. При воспалении в почечных клубочках создаются условия для формирования в их сосудах тромбов и закупорки их просвета. Препараты данной группы предотвращают этот процесс. |
|
|
| Нестероидные противовоспалительные препараты | Имеются сведения, что индометацин и ибупрофен оказывают влияние на активность иммунного ответа. Подавление иммунного поражения почек приводит к улучшению состояния почек. | Индометацин
|
| Средства подавляющие активность иммунной системы оказывают благоприятный эффект при гломерулонефрите. Снижая активность иммунной реакции, эти препараты подавляют разрушительные процессы в почечных клубочках. | Стероидные препараты:
Цитостатические препараты:
|
|
| При развитии почечной недостаточности может наблюдаться задержка жидкости в организме, а так же изменение концентрации гормонов, вырабатываемых почками. Эти изменения часто приводят к стойкому повышению артериального давления, которое возможно снизить лишь медикаментозно. |
|
|
| Затрудненный кровоток в воспаленных клубочках почек, накопление в почечных канальцев клеточных элементов крови требует активизации тока жидкости в нефроне. Потому, мочегонные препараты могут оказывать положительный эффект при гломерулонефритах. |
|
|
| В том случае, если у больного гломерулонефритом сохраняется хронический очаг инфекции (хронический гайморит, синусит, эндометрит, уретрит, тонзиллит), необходима его санация антибактериальными препаратами. | В каждом конкретном случае вид антибиотика подбирается лечащим врачом индивидуально в зависимости от следующих факторов:
|
Патоморфология острого гломерулонефрита
Острый постстрептококковый гломерулонефрит у детей характеризуется диффузным эндокапиллярным пролиферативным процессом. В клубочке выражена пролиферация мезангиальных и эндотелиальных клеток. Петли капилляров в клубочках выглядят набухшими, с утолщёнными стенками. Просвет капилляров сужен. В первые 4 нед заболевания на территории клубочка присутствуют клетки воспаления: нейтрофилы, эозинофилы, лимфоциты, макрофаги. Пролиферация эпителиальных клеток минимальная. Сужается и подкапсульное пространство. БМ утолщены или истончены, в них обнаруживают разрывы.
При электронной микроскопии видны большие депозиты в форме горбиков (ИК+С+), расположенные на внутренней или внешней стороне БМ и, реже, внутри её в виде глыбчатых отложений.
При иммуногистологическом исследовании в депозитах определяют компоненты комплемента, различные иммуноглобулины (в, М, А, Е), антигены стрептококков или другие антигены.
Морфологический вариант острого гломерулонефрита с нефротическим синдромом чаще всего у детей проявляется минимальными изменениями. Их называют болезнью «малых ножек подоцитов». Световая микроскопия не даёт возможности обнаружить патологию. Только внедрение электронной микроскопии позволило изучить изменения в подоцитах. При электронной микроскопии определяют тяжёлые изменения подоцитов в виде деформации, слияния и утраты малых ножек на всём протяжении стенки капилляров. Сливаясь друг с другом, малые ножки образуют неравномерной толщины слой, который покрывает БМ.
БМ остаётся неизменённой, сохраняет свою структуру и толщину. В клетках канальцевого эпителия выражена белковая и жировая дистрофия. Это связано с перегрузкой канальцевого эпителия массивной протеинурией и липидурией. Глюкокортикоидная терапия приводит к нормализации структуры подоцитов.
Острый гломерулонефрит с нефритическим синдромом
Острый нефритический синдром (ОНС) — классическое проявление острого гломерулонефрита. Чаще заболевают дети школь-ного возраста от 7 до 14 лет. ОНС развивается через 1-6 нед после перенесённой инфекции (чаще стрептококковой). В латентном периоде состояние детей остаётся удовлетворительным. Нередко они начинают посещать школу, но затем вновь наступает ухудшение: вялость, недомогание, снижение аппетита.
Основные критерии диагноза острого гломерулонефрита с нефротическим синдромом:
- умеренные отёки при нормальном уровне белка и альбумина на фоне повышенного ОЦК;
- артериальная гипертензия;
- мочевой синдром в виде макро- или микрогематурии, протеинурия менее 2 г/сут, неселективного характера.
Начало заболевания может быть бурным, острым, с классической триадой симптомов: отёки, артериальная гипертензия, макрогематурия. Дети жалуются на недомогание, головную боль, тошноту, рвоту, изменение цвета мочи, уменьшение её количества. Степень выраженности этих симптомов бывает разная.
Реже происходит постепенное развитие заболевания со скудными клиническими и лабораторными изменениями.
При осмотре всегда обнаруживают отёки век, голени, бледность кожных покровов в результате спазма сосудов. Спазм сосудов выражен и на сетчатке глазного дна. Больные могут жаловаться на головную боль и боль в пояснице, что объясняется растяжением капсулы почек в связи с их отёком.
[], [], [], [], [], [], []
Диагностика хронического гломерулонефрита
| Внешние признаки острого гломерулонефрита | |
|
| Лабораторные признаки острого гломерулонефрита: | |
| Общий анализ мочи: | |
|
|
| Проба Зимницкого: | |
|
|
| Биохимический анализ крови: | |
|
|
| Иммунологическое исследование крови: | |
|
| Инструментальные исследования | |
| УЗИ почек: | |
|
|
| Биопсия почек: | |
|
Причины
Это опасная патология, возникающая как самостоятельное заболевание (первичная форма) или на фоне системных (вторичная форма). Основная причина — осложнение острых и хронических заболеваний внутренних органов.
Первичное развитие гломерулонефрита начинается на 6-12 день после инфицирования. Толчком к болезни становятся следующие причины:
- Инфекционные возбудители ангины, гайморита и т.д. Главный патоген — бета-гемолитический стрептококк группы А. Также возможно влияние золотистого стафилококка Staphylococcus aureus, возбудителя менингита Neisseria meningitidis, стрептококка Streptococcus pneumoniae, токсоплазмы Toxoplasma gondii.
- Вирусы ВИЧ, Эпштейна-Барр, Коксаки.
- Интоксикация. Отравления ртутью, свинцом, алкоголем, продуктами переработки нефти, растворителями (бензин, ацетон).
- Введение иммуномодуляторов, вакцин, анаболиков.
Способствует развитию болезни воздействие низких температур: переохлаждение с последующим снижением защиты иммунной системы.
Причины вторичной формы: осложнения ревматоидного артрита, красной волчанки, васкулита, вирусного гепатита С, ВИЧ-инфекции, антифосфолипидного синдрома, эндокардита (инфицирование клапанов сердца).
Механизм развития аутоиммунной реакции такой:
- При попадании стрептококка или другого возбудителя в почки, организм вырабатывает антитела.
- Иммунные комплексы размещаются в почечных клубочках, активизируясь в ответ на воспаление в почечных тканях.
Получается, что защитные клетки организма борются с собственными тканями организма, повреждая их.
Причины аутоиммунных нарушений можно понять, рассмотрев формы хронической патологии:
- Мезангиопролиферативный нефрит. Второе название — иммуноглобулин А-нефропатия. Почечная ткань атакуется иммуноглобулинами группы А. Между сосудами клубочков образуется слой соединительной ткани. Ещё одно название заболевания — гематурический гломерулонефрит, так как основной его признак — кровь в моче. Анализы мочи показывают большое содержание эритроцитов.
- Мембранозная нефропатия. Выработка антител приводит к утолщению мембран клубочков, снижая их проницаемость.
- Мезангиокапиллярный нефрит. Второе название — мембранозно-пролиферативный гломерулонефрит. Очень опасная форма, часто связанная со злокачественными новообразованиями. В клубочках обнаруживаются посторонние клетки. Стенки капилляров утолщены.
- Липоидный (белковый) нефроз. Поражаются малые отростки подоцитов, окружающих сосуды клубочка. В результате патологии в почках скапливается белок.
- Фокально-сегментарный гломерулосклероз. Связан с разрастанием плотной рубцовой ткани в отдельных участках клубочка.
- Волчаночный нефрит. Осложнение системной красной волчанки.
Непрямые условия развития хронического гломерулонефрита — неудовлетворительная окружающая среда: нахождение в условиях сырости и при пониженных температурах, изнурительный физический труд, недостаточная продолжительность сна. Влажная прохладная среда ведет к «окопному» нефриту, становясь причиной нарушения кровоснабжения почек.
Диагностические методы
Основными способами диагностики острого гломерулонефрита являются лабораторные анализы состава мочи и крови, в числе которых:
- общий анализ крови;
- биохимическое исследование крови;
- клиническое исследование мочи;
- анализ общего белка и отдельных фракций;
- коагулограмма крови;
- иммуноферментный анализ;
- анализ мочи по методике Зимницкого;
- проба Реберга;
- анализ мочи по методике Нечипоренко.
Кроме того, для постановки диагноза может понадобиться проведение УЗИ почек и других органов, расположенных в брюшной полости, УЗДГ почечных сосудов, ЭКГ и ЭхоЭКГ, проведение КТ или МРТ почек, а также биопсия почечных тканей для гистологического исследования.
Как лечат гломерулонефрит в острой форме
Для лечения острого гломерулонефрита пациента помещают в урологический стационар, чтобы медики имели возможность круглосуточно контролировать состояние больного. Для успешности терапии необходимо строго соблюдать постельный режим, резко ограничить физическую активность. Основные лечебные мероприятия заключаются в приеме лекарственных препаратов:
- антибиотиков для подавления инфекции;
- противовоспалительных средств;
- иммуносупрессивных препаратов;
- антикоагулянтов;
- лекарств для устранения отеков и нормализации артериального давления.
Важное место среди клинических рекомендаций при остром гломерулонефрите занимают специальная диета и соблюдение питьевого режима. Запрещены продукты и блюда, содержащие поваренную соль, ограничены жиры и белковые продукты.. Курс лечения обычно продолжается от одного до полутора месяцев, после чего пациента выписывают домой
Однако он должен в дальнейшем регулярно посещать лечащего врача-нефролога, соблюдать ограничения в пище, воздерживаться от употребления алкоголя, избегать чрезмерных физических нагрузок, переохлаждений и других негативных факторов, которые могут спровоцировать рецидив болезни. Как правило, при своевременном обращении к врачу и адекватном лечении прогноз благоприятен, и пациент возвращается к активной жизни. У детей возможно полное восстановление функций почек.
Курс лечения обычно продолжается от одного до полутора месяцев, после чего пациента выписывают домой. Однако он должен в дальнейшем регулярно посещать лечащего врача-нефролога, соблюдать ограничения в пище, воздерживаться от употребления алкоголя, избегать чрезмерных физических нагрузок, переохлаждений и других негативных факторов, которые могут спровоцировать рецидив болезни. Как правило, при своевременном обращении к врачу и адекватном лечении прогноз благоприятен, и пациент возвращается к активной жизни. У детей возможно полное восстановление функций почек.
Дифференциальный диагноз
Дифференциальный диагноз
Нефротический синдром
Хронический нефритический синдром
Гипертоническая / диабетическая нефропатия
Начало заболевания
с появления отеков на ногах, лице может принимать волнообразное течение
от случайно выявленной микрогематурии/ протеинурии, до эпизодов макрогематурии, появления отеков и повышения АД
Известные в анамнезе сахарный диабет более 5-10 лет, длительная артериальная гипертензия
Отеки
+++
+
+/- При наличии ХСН и диабетической стопы могут быть трофические изменения кожи
Артериальное давление
N (50%), иногда гипотония
при изолированной гематурии/ протеинурии может быть –N при нефритическом синдроме чаще
Гематурия
Не характерна. Появляется при смешанном нефро+нефритическом синдроме
Постоянная от микрогемутарии, до эпизодов макрогематурии
микрогематурия +/-
Протеинурия
Более 3,5 г/сут
Менее 2 г/сут
от минимальной до нефротической
Гиперазотемия
Транзиторная на фоне активности НС, нарастает в зависимости от срока давности болезни
При изолированной гематурии / протеинурии не характерна. При нефритическом с-ме нарастает постепенно с прогрессированием заболевания
Зависит от срока давности болезни и момента диагностики
Лечение
Иммуносупрессивная терапия монотерапию кортикостероидами, а при быстропрогрессирующем течении и находке полулуний при нефробиопсии требует проведения комбинированной иммуноспурессивной терапии кортикостероиды в дебюте в виде пульс-терапии 15мг/кг веса в/в капельно №3, затем внутрь в дозе 1мг/кг/сут 60 дней, затем 0,6мг/кг/сут 60 дней, затем 0,3мг/кг/сут 60дней + циклофосфамид 0,5мг/м2, в/в капельно ежемесячно в течение 6 месяцев. Во второй линии вместо циклофосфамида возможно применение микофеноловой кислоты или микофенолата мофетил Мофетила микофенолат. (не забывать тератогенное действие и при планировании беременности отказаться от данной группы препаратов). .
Лечение первичного заболевания (гепатиты В и С). При МПГН 1 типа используют длительное лечение преднизолоном в альтернирующем режиме (30-60 мг/м2 / 48 час). В некоторых исследованиях показана эффективность лечение микофенолатом мофетил Мофетила микофенолат. .
При длительно сохраняющихся отеках назначают фуросемид 1-3мг/кг/сут внутривенно 3 раза в день через равные промежутки времени или торасемид 5-10мг внутрь. Для пациентов с рефрактерными отеками используется комбинация петлевых и тиазидоподобных диуретиков и/или калий-сберегающих диуретиков (Спиронолактон), в тяжелых случаях – комбинация диуретиков и альбумина .
− Обычно нет необходимости коррекции гиперлипидемии у стероидчувсвиетльынх пациентов, так как она купируется после наступления ремиссии.
Клиническая картина
Микроорганизмы
Терапия
Перитонит
Боли в животе, чувствительность при пальпации, рвота, диарея. В асцитической жикости более 100 лейкоцитов/мл, более 50% нейтрофилы
S. pneumoniae, S. pyogenes, E. coli
Цефотаксим или цефтриаксон 7-10 дней, ампициллин+аминогликозиды 7-10 дней
Пневмонии
Гипертермия, кашель, тахипное, крепитация
S. pneumoniae, H. influenzae, S. aureus
Внутрь: Амоксициллин, клавулановая кислота, эритромицин Парентерально: ампициллин+аминогликозиды или цефотаксим/цефтриаксон 7-10 дней
Целлюлит
Кожная эритема, уплотнение, болезненность
St aphylococci, Group A streptococci, H. influenzae
Амоксициллин, клавулановая кислота или цефтриаксон 7-10 дней
Грибковые инфекции
Легочная инфильтрация, длительная лихорадка, отсутствие ответа на антибактериальную терапию
Candida, Aspergillus spp.
Кожа, слизистые: Флуконазол 10 дней
3. Артериальная гипертензия: иАПФ, блокаторы кальциевых каналов, β-блокаторы .
5. Побочные эффекты кортикостероидов: повышенный аппетит, задержка роста, риск инфекций, гипертензия, деминерализация костей, повышение глюкозы крови, катаракта.
Индикаторы эффективности лечения: достижение ремиссии нефротического синдрома (купирование отеков, исчезновение протеинурии), уменьшение/отмена преднизолона, замедление прогрессирования хронической болезни почек (стабильный уровень креатинина).
Виды ОПСГН, основные проявления
По происхождению острый гломерулонефрит может быть:
- первичный;
- вторичный.
Выделяют три основные формы развития болезни:
- Циклическая.
- Латентная.
- Подострая.
Циклическая форма острого гломерулонефрита
Для циклического течения характерно острое проявление симптомов с их прогрессированием. Примерно 90% больных страдают такой формой острого постстрептококкового гломерулонефрита. Цикличность заболевания определяется тремя стадиями развития:
- Первая – активная, в которой выражен нефритический синдром с экстраренальными и ренальными признаками, функции почек при этом еще не нарушены.
К экстраренальным относят бледность, тошноту, ухудшение общего состояния. При этом отмечается неустойчивое повышение артериального давления, сопровождающееся головной болью и ухудшающее тонус сосудов глазного дна. Заметны отеки на лице, вечером они выражены на нижней части ног. Появляется брадикардия, шум в сердце.
Ренальные признаки представлены патологическими изменениями в составе мочи:
- протеинурия – концентрация белка в урине выше установленных норм. На этой стадии выявляют уровень протеина до 1 г/л. В некоторых случаях его концентрация выше, но держится не более 2 недель. Это свидетельствует о поражении почечных клубочков с развивающимся нарушением фильтрации крови и ухудшением реабсорбтивных возможностей;
олигурия – значительное уменьшение выделения количества мочи за сутки (до 300 мл и меньше). Плотность ее повышена. Жидкость задерживается в крови. Это связано со снижением ее фильтрации из-за появления структурных нарушений в почках;
гематурия – кровь в моче наблюдается у всех больных ОПСГН. Она проникает через поврежденные капилляры клубочков. Моча визуально грязно-красная (цвет мясных помоев). У половины больных в ней также определяют значительное количество белых кровяных телец. Они присутствуют в моче не более 2 недель;
цилиндрурия – выявление в урине цилиндров больше нормы. Они формируются из осадков мочи при протеинурии. Наличие зернистых видов свидетельствует об остром течении гломерулонефрита, так как они формируются из эпителиальных клеток канальцев.
Вторая стадия течения болезни – обратного развития. При этом выделение мочи нормализуется, в ней нет крови. Исчезает отечность и признаки артериальной гипертензии.
Общее состояние больного удовлетворительно, отсутствуют проявления интоксикации организма. Наступает ремиссия. Подтверждением этому является исследование мочи через 2 месяца после окончания лечения, в котором все показатели в пределах нормы.
Первая и вторая стадия длится одинаково – до 3 недель, в некоторых случаях болезнь может протекать до нескольких месяцев. Если в течение года сохраняются симптомы ОПСГН, то заболевание перешло в хроническую форму, и наступила третья стадия.
Скрытое и подострое развитие болезни
Латентное течение острого гломерулонефрита опасно невыраженными симптомами. Она может протекать скрыто до 4 недель.
Появляются незначительные отеки, болезненность в поясничной области. В показателях исследования мочи – небольшие изменения. Больные часто не подозревают о развитии болезни и выявляют ее, когда уже невозможно предотвратить хроническое течение.
В подострой форме проявляются признаки циклической, но протекают тяжелее. При этом усугубляется почечная недостаточность, структурные и функциональные изменения в органах необратимы. Прогноз на выздоровление неблагоприятный.
ОПСГН по тяжести развития и может быть:
- тяжелый;
- средней тяжести;
- легкий.
К тому же изменения в моче часто происходят после появления основных признаков острого гломерулонефрита.
Симптомы и признаки
Обычно через 1-3 недели после перенесенного заболевания (скарлатины или ангины) могут появиться первые симптомы гломерулонефрита. Наиболее яркий признак — изменение цвета мочи. Она у ребенка становится красной, причем оттенок может быть как ярким, так и грязным, который принято называть «цветом мясных помоев».
Начинающийся острый нефритический гломерулонефрит у ребенка может распознать и по отекам на лице, которые выглядят как плотные, налитые, мало меняющиеся в течение дня. Повышается артериальное давление, вследствие чего может появиться рвота, сильные головные боли. У такой формы заболевания самые положительные прогнозы, поскольку более, чем у 90% деток наступает полное выздоровление при адекватном лечении. У остальных недуг переходит в хроническую форму

Острый нефротический недуг «наступает» издалека, симптомы появляются постепенно, за счет этого у ребенка долгого времени нет никаких жалоб. Если родители не проигнорируют утренние отеки, которые в течение дня порой проходят полностью, и отправятся с ребенком сдавать мочу, то в ней будут обнаружены верные признаки болезни — белки.
Первые отеки начинают появляться на голенях, потом постепенно распространяются дальше — на руки, лицо, поясницу, порой на внутренние органы. Отеки не являются плотными, они более рыхлые. Кожа у ребенка становится сухой, а волосы ломкими и безжизненными. При этом артериальное давление редко поднимается, а моча имеет нормальный цвет, поскольку белок в ней никак не окрашивает жидкость. В отношении этого типа болезни прогнозы не радужные: по оценкам врачей, выздоравливают только 5-6% детей, остальные продолжают лечиться, но уже от хронической формы.
От него при своевременном обращении в больницу удается вылечиться примерно половине всех юных пациентов. Остальные 50% даже при правильном лечении по необъяснимым логически причинам начинают страдать хронической болезнью.
Если у ребенка есть все признаки всех трех описанных разновидностей заболевания, то можно говорить о смешанной форме. Она почти всегда заканчивается переходом в хроническую болезнь и прогнозы неблагоприятны. На вероятность выздоровления оказывает влияние состояние иммунитета. Если он слабый или в нем есть некий дефект, то наступление хронической формы становится более очевидным.
При хроническом гломерулонефрите у ребенка наблюдаются периоды обострений с отеками и изменением мочи и периоды ремиссии, когда кажется, что болезнь осталась позади. При правильном лечении добиться стабилизации удается только половине пациентов. Примерно у трети деток развивается прогрессирующий процесс, и это в конечном итоге часто приводит к аппарату искусственной почки.
Гематурический хронический пиелонефрит считается самым благоприятным среди хронических разновидностей болезни. Он не приводит к гибели человека, и заметен только в периоды обострения, когда из всех признаков появляется единственный — кровь в моче.
Клинические рекомендации
В типичных случаях болезнь развивается через 1-3 нед после перенесённой ангины или другой стрептококковой инфекции дыхательных путей либо через 36 нед. после импетиго. Возможно два варианта течения заболевания: циклическое (типичное) и ациклическое (моносимптомное).
В типичных случаях острый гломерулонефрит протекает циклически с последовательной сменой трёх периодов и проявляется нефритическим синдромом, включающим экстраренальные (отёки, повышение АД, изменения со стороны сердца и ЦНС) и ренальные (олигурию, гематурию, протеинурию, цилиндрурию) симптомы.
Ребёнок, больной острым постстрептококковым гломерулонефритом становится вялым, жалуется на головную боль, тошноту, иногда рвоту, боли в поясничной области, обусловленные растяжением капсулы почек в связи с отёком почечной паренхимы. Появляется жажда, уменьшается диурез. Больной или его окружающие замечают такие симптомы: отёки на лице, более выраженные по утрам, затем отёки распространяются на конечности и туловище. Отёки отмечают у 80 — 90% больных. У подавляющего большинства детей моча приобретает цвет мясных помоев, может быть буроватой и даже цвета чёрного кофе. Иногда моча кажется неизменённой, но и в этих случаях при анализе мочи выявляют значительную эритроцитурию. Почти всегда выявляют повышение АД (как систолического, так и диастолического). Появляются изменения сосудов глазного дна, возможны геморрагии и отёк диска зрительного нерва. Часто обнаруживают тахикардию, реже — брадикардию, приглушённость тонов сердца, ослабление I тона на верхушке сердца, усиление II тона над аортой. Расширяются границы относительной тупости сердца. В первые 37 дней заболевания острым постстрептококковым гломерулонефритом наблюдают нарастание или стабильность клинических симптомов и олигурию, что относят к начальному периоду, или периоду развёрнутых проявлений. Обычно заболевание начинается внезапно.
Период обратного развития симптомов: появляется полиурия, пропадают отёки и макрогематурия, нормализуется АД. Состояние больных улучшается, исчезают сонливость, тошнота, головная боль, так как купируются отёк ЦНС и спазм сосудов головного мозга.
Примерно через 1,5 — 2 мес. (иногда позднее) нормализуются показатели мочи. Наступает период полной клиниколабораторной ремиссии. Однако полное выздоровление с учётом инволюции морфологических изменений в почках наступает значительно позднее — через 12 года. Если отдельные клинические симптомы сохраняются более 6 мес, говорят о затяжном течении острого гломерулонефрита; длительность симптоматики более 1 года свидетельствует о переходе в хронический нефрит.
Ациклическое течение гломерулонефрита характеризуется изолированным мочевым синдромом, отсутствием экстраренальных проявлений, либо они столь незначительны и кратковременны, что проходят незамеченными.