Чем опасна острая ревматическая лихорадка, причины и лечение
Содержание:
- Осложнения ревматической болезни сердца
- Патофизиология острой ревматической лихорадки у детей
- Противовоспалительные препараты
- Осложнения и последствия
- Профилактика Острой ревматической лихорадки (ревматизма):
- Симптомы острой ревматической лихорадки
- Развитие и причины болезни
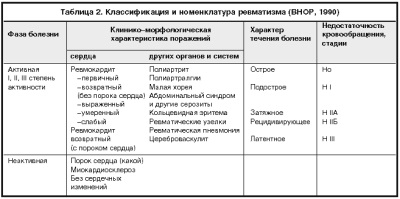
- Классификация
- Методы диагностики
- Меры профилактики
- Методы и этапы лечения
- Профилактика
- Общее понятие и характеристика
Осложнения ревматической болезни сердца
Основной причиной смерти и инвалидности от РБС является сердечная недостаточность. В частности этому способствуют структурные изменения и повреждения клапанов. Это нарушает функционирование сердца, поэтому жидкость скапливается в легких и теле, вызывая такие симптомы, как одышка, отек и усталость. При отсутствии лечения больной погибает.
Инсульт
Это осложнение возникает, когда часть мозга лишена адекватного кровоснабжения. Инсульт может возникнуть из-за сгустка, который блокирует кровеносный сосуд (возникает ишемический инсульт) или из-за разрыва кровеносного сосуда (геморрагический инсульт). Сгустки крови могут образовываться в сердце и затем с кровотоком попадать в сосуды головного мозга, блокируя ток крови и лишая мозговые структуры кислорода и питательных веществ.
Аритмия
Фибрилляция предсердий (ФП) является аномальным сердечным ритмом. Люди с РБС подвергаются риску возникновения ФП из-за поражения сердечного клапана. Аритмия имеет тенденцию осложняться сердечной недостаточностью. Также при наличии ФП значительно увеличивается риск развития инсульта.
Эндокардит
Инфекционный эндокардит (ИЭ) является бактериальной инфекцией, поражающей клапанные структуры сердца. Клапаны, которые повреждены РБС, более подвержены ИЭ, чем неповрежденные клапаны.
Больные часто страдают лихорадкой, из-за чего сердце не может эффективно прокачать кровь. По этой причине усложняется диагностика ИЭ, и при правильном определении болезни лечение антибиотиками может быть неэффективным.
Минимизация риска возникновения ИЭ является важной частью управления РБС. Бактерии, которые вызывают ИЭ, как правило, поступают из рта, поэтому хорошая гигиена полости рта является важным способом минимизации риска
Предоставление профилактических антибиотиков перед стоматологической работой и некоторыми другими процедурами является стандартной процедурой во многих странах.
Осложнения при беременности
Женщины с РБС подвергаются риску значительных заболеваний или смерти во время беременности и родов. Физиологические изменения во время беременности заставляют сердце работать усерднее. Поврежденные на фоне РБС сердечные структуры могут не позволить приспособиться к этим изменениям.
Иногда симптомы сердечной недостаточности путаются с признаками поздней беременности, поэтому столь нужное лечение не проводится. Это вызывает сердечно-сосудистый коллапс и смерть. Женщины, которым была проведена операция на сердечном клапане или имеют искусственный клапан сердца, подвержены серьезному кровотечению из-за приема антикоагулянтных препаратов. Эти лекарства могут также влиять на развивающегося в утробе ребенка.
“Высокий уровень подростковой беременности в сочетании с эндемической распространенностью ревматического заболевания в развивающихся странах приводит к тому, что ревматическая болезнь сердца является одной из самых часто встречаемых сопутствующих состояний во время беременности”
Патофизиология острой ревматической лихорадки у детей
М-белки стрептококков группы А имеют эпитопы (антигенные детерминанты — сайты, которые распознаются антителами), сходные с таковыми белков, обнаруженных в синовиальной оболочке, сердечной мышце и клапанах сердца; вероятно, такая молекулярная мимикрия способствует развитию артрита, кардита и клапанных повреждений.
Наиболее часто повреждаются суставы, сердце, кожа, ЦНС.
Суставы. Вовлечение суставов проявляется наличием неспецифического воспаления, что подтверждено данными биопсийного исследования, иногда с небольшими очагами, напоминающими тельца Ашоффа (гранулематозные скопления лейкоцитов, миоцитов и интерстициального коллагена).
Сердце. Поражение сердца проявляется кардитом, обычно поражающим сердце изнутри, т.е. клапаны и эндокард, затем миокард и наконец перикард. Ревматический порок формируется вследствие многолетнего течения хронической ревматической болезни сердца, в первую очередь проявляется стенозом клапана, но иногда регургитацией, аритмиями и желудочковой дисфункцией. Тельца Ашоффа часто образуются в миокарде и других частях сердца. Фибринозный неспецифический перикардит, иногда выпот возникают только у пациентов с воспалением эндокарда и обычно проходят, не оставляя повреждения. Могут развиться характерные и потенциально опасные изменения клапанов. При отсутствии лечения могут развиться утолщение, слияние и ретракция клапанов или другие повреждения створок, что приводит к стенозу или недостаточности. Аналогично сухожильные хорды могут сокращаться, утолщаться или сливаться, усиливая заброс в поврежденных клапанах или обусловливая заброс в других, неповрежденных клапанах. Расширение клапанных колец также может вызвать заброс. Повреждение затрагивает митральный, аортальный, трехстворчатый и легочные клапаны в порядке убывания частоты. Регургитация и стеноз — обычные эффекты для митрального и трехстворчатого клапанов; аортальный обычно сначала страдает от регургитации и гораздо позже стенируется.
Кожа. Подкожные узелки неотличимы от таковых при РА, но биопсия выявляет черты, напоминающие тельца Ашоффа. Мигрирующая эритема отличается от других гистологических поражений кожи с похожими макроскопическими внешними проявлениями — например, сыпи при системном ювенильном идиопатическом артрите, пурпуры Шенлейн — Геноха, хронической мигрирующей и многоформной эритемы. Происходит периваскулярная инфильтрация нейтрофилами и мононуклеарами дермы.
ЦНС. Хорея Сиденхема — форма хореи, возникающая при острой ревматической лихорадке, — проявляется в ЦНС как гиперперфузия и усиленный метаболизм в базальных ганглиях. Также были выявлены повышенные уровни антинейрональных антител.
Противовоспалительные препараты
Чтобы снять воспаление, больному назначают нестероидную, а в осложненных случаях гормональную терапию. Максимальной эффективностью и безопасностью для детей обладают такие НПВС, как:
- «Ацелофенак».
- «Мефенамовая кислота».
- «Ибупрофен».
- «Диклофенак».
Доказана низкая терапевтическая действенность «Натрия салицилата», «Анальгина» и «Парацетамола». Эти препараты производят, как правило, жаропонижающий и обезболивающий эффект. Детям младше семи лет не рекомендуется назначать «Индометацин», так как это средство активизирует склеротические процессы в очаге поражения, тем самым способствуя быстрому формированию сердечного порока.
Если препараты из нестероидной группы оказываются малоэффективными при прогрессирующей болезни, ребенку назначают «Преднизолон» или «Дексаметазон». При этом дозировку негормональных противовоспалительных средств постепенно сокращают вдвое, но препараты давать не прекращают еще в течение последующих 4-6 недель. Курс лечения стероидными гормонами составляет в среднем 7-10 дней.
В случае периодически рецидивирующего и вялотекущего ревматизма ребенку назначают «Делагил» или «Плаквенил». Такие препараты требуют длительного многомесячного применения. С их назначением дозировку кортикоидов и НПВС снижают, а спустя некоторое время отменяют полностью.
Осложнения и последствия
Патологический процесс в соединительных тканях, развивающийся при ревматизме, способен крайне негативно повлиять на состояние определенных органов, нарушив их работоспособность навсегда.
Некоторые из осложнений могут спровоцировать летальный исход маленького пациента или кардинально изменить качество его жизни. Большинство разновидностей последствий ревматизма можно избежать, если начать его лечение как можно раньше.
Осложнениями заболевания могут стать следующие состояния:
- серозный плеврит;
- ишемия головного мозга;
- порок сердца;
- коронарит;
- аортит;
- недостаточность кровообращения;
- летальный исход.
Профилактика Острой ревматической лихорадки (ревматизма):
Профилактика ревматизма включает активную санацию очагов хронической инфекции и энергичное лечение острых заболеваний, вызванных стрептококком. В частности, рекомендуется лечение всех больных ангиной инъекциями пенициллина по 500 000 ЕД 4 раза в сутки в течение 10 дней. Эти мероприятия наиболее важны при уже развившемся ревматизме. Если у больного в неактивной фазе болезни появились первые признаки предположительно стрептококковой инфекции, то, помимо обязательного 10-дневного курса пенициллинотерапии, он должен в течение этого же срока принимать одно из противоревматических средств : ацетилсалициловую кислоту по 2 — 3 г, индометацин по 75 мг и т. п.
В соответствии с методическими рекомендациями МЗ СССР больным, перенесшим первичный ревмокардит без признаков клапанного поражения, показано назначение бициллина-1 по 1 200 000 ЕД или бициллина-5 по 1 500 000 ЕД 1 раз в 4 нед в течение 3 лет. После первичного ревмокардита с формированием порока сердца и после возвратного ревмокардита бициллинопрофилактика рекомендуется на срок до 5 лет.
Симптомы острой ревматической лихорадки
Первые симптомы ОРЛ появляются через 2-2,5 недели после перенесенной болезни, обычно после ангины или пиодермии. У человека ухудшается общее самочувствие, температура тела может повыситься до 38-40 градусов, суставы болят и напухают, кожные покровы краснеют. Пальпация болезненна, как и движение суставами. Обычно поражаются крупные суставы организма (коленные и локтевые), редко — суставы кистей и стоп. Воспаление суставов обычно наблюдается одновременно на двух конечностях.
Боль при этом мигрирующая, то есть может передвигаться из одних суставов в другие. Это проявления артрита, который длится не более 10 дней. Через некоторое время признаки артрита исчезают, чаще у детей, а у взрослых иногда артрит может перерасти в синдром Жакку, характеризующийся деформацией костей рук без нарушения функций суставов. В результате повторных атак, артрит поражает большее количество суставов, переходя в хроническую форму.
Одновременно с симптомами артрита развивается и ревмокардит (поражение сердца). Иногда симптомов не наблюдается, но чаще бывает аритмия, одышка, ноющие боли в сердце и отеки. Даже при легком течении ревмокардита затрагиваются сердечные клапаны, они сморщиваются и теряют свою эластичность. Это приводит к тому, что они либо не открываются полностью или неплотно смыкаются, и формируется клапанный порок.
Обычно ревмокардит наблюдается в молодом возрасте от 15 до 25 лет, и ревматическим пороком сердца в результате страдают почти 25% заболевших, особенно при отсутствии адекватного лечения. Кстати, на долю ОРЛ приходится примерно 80% приобретенных пороков сердца.
У многих наблюдается моносимптомное течение ОРЛ, с преобладанием симптоматики артрита или ревмокардита.
На коже симптомы острой ревматической лихорадки проявляются в виде кольцевидных высыпаний (эритема) и подкожных ревматических узелков. Эти узелки обычно имеют размер зернышка, и располагаются в периартикулярных тканях. Они абсолютно безболезненны, кожные покровы не изменены. Ревматические узелки часто образовываются над костными выступами в области суставов. Встречаются они исключительно у детей. Кольцевидная эритема – это заболевание, характерным симптомом которого является появление на теле розовых пятен диаметром примерно 5 сантиметров. Они спонтанно возникают и исчезают, и локализуются на груди, спине и внутренней поверхности конечностей.
Ревматическое поражение нервной системы, вызванное ОРЛ, чаще всего наблюдается у детей в малом возрасте, в результате чего ребенок ставится капризным, он быстро утомляется, изменяется почерк, походка. Малая хорея часто наблюдается у девочек через 1,5-2 месяца после стрептококковой инфекции. Хорея представляет собой непроизвольные подергивания конечностей и мускулатуры, которые исчезают во время сна.
У подростков, перенесших ангину, часто острая ревматическая лихорадка начинается постепенно, температура поднимается до субфебрильной, беспокоят боли в крупных суставах и умеренные признаки кардита. Рецидивы ОРЛ связаны с перенесенной стрептококковой инфекций, и обычно проявляются как ревмокардит.
Причиной возникновения острой ревматической лихорадки является бета-гемолитический стрептококк группы А, который поражает ослабленный организм. Именно после того, как человек переболел ангиной, скарлатиной или тонзиллитом, вызванной стрептококками, у него начинается ОРЛ
Обратите внимание, что острая ревматическая лихорадка — это заболевание неинфекционной природы, т.к. стрептококки не поражают суставы
Просто в результате инфицирования нарушается нормальная работа иммунной системы. Исследования доказывают, что некоторые белки стрептококка имеют много схожего с белками суставов, в результате чего иммунитет, «отвечая» на стрептококковый вызов, начинает атаковать собственные ткани, развивается воспаление.
Велик шанс получить острую ревматическую лихорадку у тех, чьи родственники страдают ревматизмом. Заболеванию подвержены дети от 7 до 16 лет, взрослые болеют гораздо реже. Кроме того, шанс инфицирования стрептококком повышается в плохих условиях жизни, при недостаточном питании и регулярном недоедании.
Развитие и причины болезни
Как уже говорилось ранее, причины ювенильного артрита сейчас неизвестны. Даже врачи не могут объяснить, почему происходит поражение суставов. После этого внутри синовиальной оболочки нарушается микроциркуляция, естественно, клетки начинают разрушаться.
В результате всех процессов, которые были представлены выше, вырабатывается иммуноглобулин, который не воспринимается человеческим организмом «за своего». Ответная реакция на чужеродные тела – это выработка антител, способных их разрушить. Эта война иммуноглобулинов имеет название – ревматоидный фактор, который представляется в виде разрушающего комплекса. Он приводит к постепенному уничтожению хряща и самого сустава.
Один из возможных вариантов ответа организма на атаку инородных тел – выработка цитокинов, которые способны их уничтожить, но вместе с защитой происходит и разрушение суставных тканей. Это воспаление является барьером между питательными веществами и суставной полостью. Зато антиген может спокойно распространяться по всему организму с кровью. Так болезнь может перейти в более тяжелую форму.
Причинами могут служить перенесенные вирусные или бактериальные инфекции, к которым можно отнести даже ОРЗ. Еще один фактор – травма (даже если ей уже больше месяца). Переохлаждение или нервный стресс у ребенка тоже могут привести к развитию болезни. Стоит к этому относиться крайне внимательно. Все мамы обязаны знать, что запущенная форма ювенильного артрита у деток может привести к инвалидности.
Классификация
Различают активную фазу ревматизма, когда заболевание проявляется выраженными симптомами, а также неактивную, во время которой клинические проявления отсутствуют. В активной фазе различают три степени – минимальной, умеренной и выраженной активности болезни.
Протекать ревматизм может остро (до трех месяцев) или латентно (формируется порок сердца без выраженной клиники). Также выделают подострое течение (3-6 месяцев) и затяжной ревматизм (длительность превышает 6 месяцев). У некоторых детей болезнь непрерывно рецидивирует в течение года или большего срока.
Подробности о причинах возникновения ревматизма у детей вы узнаете из следующего видео.
Методы диагностики
Чтобы распознать острую ревматическую лихорадку у детей, по клиническим рекомендациям ведущих специалистов, помимо изучения истории болезни и составления анамнеза, важно провести комплексное обследование. На практике большинство врачей ставят диагноз только при наличии критериев, входящих в содержание диагностической методики Киселя-Джонса-Нестерова
Заподозрить у ребенка ревматическую болезнь специалист может при наличии одного или нескольких показателей, основными из которых считаются:
- кардит (воспаление сердца) ;
- полиартрит (воспаление нескольких суставов) ;
- хорея (некоординированная двигательная активность, затрагивающая руки и лицо) ;
- появление подкожных узелков на ребрах, лопатках, ключицах, коленях;
- красная непостоянная сыпь, локализующаяся преимущественно на туловище.
Вторичными критериями диагностики, по данной методике, являются жалобы больного на:
- стойкое повышение температуры тела;
- боль в одном или нескольких суставах;
- болезненность в области грудины, аритмия.
При изменении схемы электрокардиограммы, подтверждении аномальной скорости седиментации или наличии С-реактивного белка врач делает вывод о ревматическом поражении организма. Для этого потребуется сдать лабораторные анализы крови.
Данный диагноз устанавливается пациентам, при обследовании которых подтверждаются минимум два основных критерия. Аналогичную значимость имеет сочетание двух вторичных показателей и одного базового. Обязательно учитываются другие признаки стрептококковой инфекции.
При этом максимально точного диагностического теста для выявления ревматизма не существует. К методам исследований, результаты которых могут свидетельствовать о течении ревматических процессов, прибегают во всех случаях при подозрении на данную патологию. Помимо анализов крови, обязательно проводится ЭКТ. Благодаря полученной схеме электрокардиограммы или ЭКГ специалист оценивает электрическую активность сердечной мышцы, выявляет аномальные ритмы (стенокардию или тахикардию). Если таковые нарушения имеют место, пациента направляют на прохождение ультразвукового исследования, в ходе которого могут быть обнаружены повреждения миокарда.
Менее эффективным способом диагностики ревматической лихорадки является носоглоточный мазок. При подтверждении наличии стрептококковых бактерий вероятность ревматизма возрастает, но при этом следует учитывать, что на начальных стадиях заболевания результат данного теста может быть ложноотрицательным.
Меры профилактики
Профилактические меры по предотвращению детского ревматизма включают в себя элементарные правила, которые должны соблюдать родители. За здоровьем малыша надо следить с первых дней его жизни.

При наличии симптомов ревматизма обследование следует проводить незамедлительно.
Особую опасность имеет стрептококковая инфекция, считающаяся обязательным предшественником патологии.
Лечение этого заболевания следует проводить своевременно и полноценно.
Профилактика ревматизма в детском возрасте включает в себя следующие рекомендации:
- щадящее закаливание с раннего возраста;
- контроль питания ребенка;
- соблюдение режима дня;
- физическая активность в соответствии с возрастом;
- исключение контакта с источниками инфекций;
- повышение иммунитета ребенка;
- своевременное лечение любых заболеваний;
- соблюдение правил личной гигиены;
- полноценная санитарная обработка помещения;
- профилактика стрептококковой инфекции;
- санация очагов хронических инфекций.
Своевременная терапия ревматизма у ребенка улучшает прогнозы, но не исключает осложнения, которые могут проявиться во взрослом возрасте.
Если маленькому пациенту установлен такой диагноз, то его здоровью следует уделять особое внимание. Ребенок должен регулярно проходить обследование и наблюдаться у профильных врачей
Ревматизм является опасным заболеванием, а тенденция к выздоровлению может быть лишь переходом патологии в неактивную фазу
Ребенок должен регулярно проходить обследование и наблюдаться у профильных врачей. Ревматизм является опасным заболеванием, а тенденция к выздоровлению может быть лишь переходом патологии в неактивную фазу.
Методы и этапы лечения

При лечении ревматизма у детей может быть использовано несколько тактик.
Терапия подразумевает комплексный подход и осуществляется в поэтапной, непрерывной или длительной форме.
Выбирать определенный курс и подбирать средства лечения должен специалист. Неправильная тактика может не только снизить эффективность проводимых процедур, но и стать причиной рецидивов заболевания и прогрессирования воспалительного процесса.
На первом этапе лечения детского ревматизма используются следующие методики:
- Стационарное лечение (обязательным условием является ограничение физической активности ребенка, длительность данного этапа составляет до шести недель).
- Антибактериальная терапия (для устранения последствий стрептококковой инфекции используются преимущественно препараты пенициллинового ряда).
- Кортикостероидные гормоны (Триамцинолон).
- Нестероидные противовоспалительные препараты для устранения воспалительного процесса (Диклофенак, Ибупрофен, Вольтарен).
- Стероидные противовоспалительные средства (Преднизолон).
- Препараты хинолинового ряда (Хлорохин, Гидроксихлорохин, Делагил).
Второй этап лечения детского ревматизма подразумевает осуществление процедур, которые должны закрепить проведенный курс терапии, исключить рецидив заболевания и устранить последствия воспалительного процесса.
Для таких целей используются грязелечение, лечебная физкультура, общеукрепляющая терапия с применением витаминов, соответствующих возрасту ребенка.

Дополнительно рекомендуется проводить санирование очагов инфекции.
На протяжении некоторого времени маленькому пациенту придется наблюдаться у профильных специалистов (ЛОР-врач, кардиолог, ревматолог и пр.).
Дополнительно на втором этапе лечения могут быть назначены следующие процедуры:
- дыхательная гимнастика;
- лечебная диета;
- физиотерапия;
- антибиотики пролонгированного действия (Бициллин-5).
Третий этап включает в себя профилактику рецидивов заболевания, и отличатся максимальной длительностью.
Восстановление работоспособности организма ребенка зависит от его индивидуальных особенностей и своевременности проведенной терапии.
В некоторых случаях консультация с профильными специалистами и изменение образа жизни необходимы на протяжении всей жизни пациента. При значительных осложнениях физические нагрузки придется ограничить в максимальной степени.
Профилактика
Специфической профилактики ревматоидного артрита не существует. Детям, имеющим склонность к аллергии, наследственную предрасположенность и страдающим хроническими инфекционными заболеваниями, должна проводиться неспецифическая профилактика:
- регулярное наблюдение у врача (ревматолога или педиатра, иммунолога);
- лечение хронических заболеваний;
- ограничение контакта с инфекционными больными;
- исключение перегревания и переохлаждения;
- детям с ювенильным ревматоидным артритом противопоказана вакцинация и назначение препаратов для повышения иммунитета.
Своевременность диагностики ювенильного ревматоидного артрита зависит от внимания родителей – болезнь не всегда имеет достаточно симптомов на раннем этапе. При появлении жалоб на боли в суставах, изменении поведения ребенка следует обратиться к специалисту. Полное соблюдение рекомендаций лечащего врача в острой стадии болезни и после стихания симптоматики позволит избежать рецидивирования, развития осложнений и деформации суставов.
Общее понятие и характеристика
Ревматизм имеет воспалительный характер.
В медицинской практике данное заболевание имеет несколько названий — ревматическая лихорадка или болезнь Сокольского-Буйко.
Патологический процесс может поражать сердечно-сосудистую систему, кожные покровы, серозные оболочки печени и почек, а также ЦНС. Воспаление развивается преимущественно в соединительных тканях, что приводит к нарушению работоспособности детского организма в целом.
Особенности заболевания:
- В большинстве случаев патологический процесс поражает сердечно-сосудистую систему.
- Заболевание трудно поддается лечению (ремиссия может быть длительной, но обострение будет регулярным).
- Патология развивается на фоне присутствия в организме ребенка стрептококковой инфекции.