Ревматическая лихорадка с поражением сердца
Содержание:
Патогенез
В патогенезе ОРЛ также можно говорить о ревматической патогенетической триаде:
- Прямое повреждение миокарда факторами патогенности БГС-А.
- Аутоиммунный механизм:
- а — оголение аутоантигенов миокарда вследствие прямого повреждения;
- б — антигенная мимикрия БГС-А и миокарда (сходство антигенов), то есть антитела на БГС-А способны поражать и миокард);
Сосудистый механизм (поражение сосудов миокарда по вышеописанным механизмам ведет к дисциркуляторным изменениям в миокарде — ишемии, ацидозу, — способствуя развитию воспаления, с одной стороны, и реактивному фиброзу, с другой).
Почему возникает острая ревматическая лихорадка?
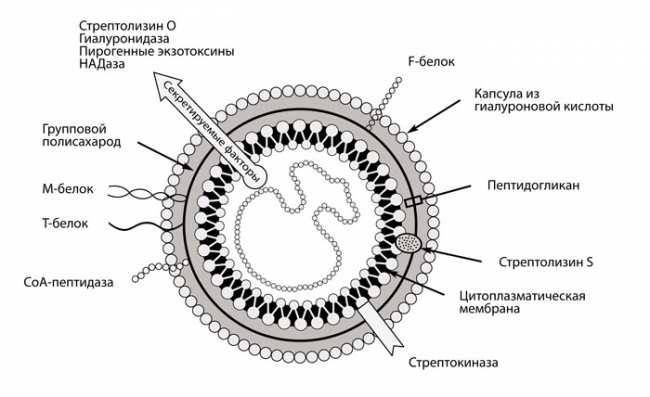
Этиология ревматизма давно известна. Главной причиной ревматической лихорадки считают бета-гемолитический стрептококк группы А, вызывающий частые и рецидивирующие ангины, фарингиты, хронический тонзиллит, отит, скарлатину.
Помимо главного действующего микроорганизма, выделен ряд предрасполагающих к заболеванию и факторов риска:
- Низкий иммунитет;
- Переохлаждение;
- Пребывание в больших коллективах (школа, например);
- Плохие социально-бытовые условия, неудовлетворительное питание;
- Наследственная предрасположенность к аномальным иммунным реакциям, носительство определенных генов системы HLA;
- Подростковый возраст;
- Патология соединительной ткани или диагностированный ревматизм у близких кровных родственников;
- Женский пол;
- Частые бактериальные инфекции верхних дыхательных путей и лимфоидного глоточного кольца.
Стрептококк распространен повсеместно, и большинство из нас уже сформировали к нему стойкий иммунитет еще в детстве. Однако примерно 3% людей не способны адекватно ответить на инфекцию, и при повторном попадании микроба в организм происходит сложная аутоиммунная реакция, влекущая поражение собственных тканей.
В основе патогенеза ревматической лихорадки лежит иммунокомплексное воспаление и аутоагрессия в ответ на токсины микроба. При внедрении в ткани и размножении стрептококк выделяет токсические продукты — стрептолизин, гиалуронидазу и другие ферменты, на которые синтезируются антитела — специфические белки, призванные обезвредить и удалить токсины.
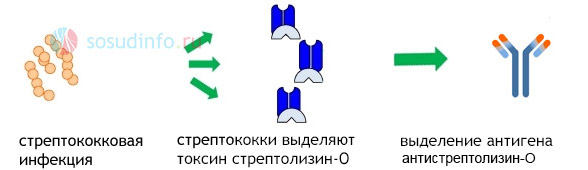
Соединение микробных белков и антител приводит к активации системы комплемента, образованию иммунных комплексов, которые циркулируют в кровотоке и распространяются по всему организму, задерживаясь в различных тканях, и прежде всего — сосудах и сердце.
Осевшие в микроциркуляторном русле иммунные комплексы вызывают вторичную воспалительную реакцию, а также провоцируют действие антител на собственные антигены организма из-за сходства последних со стрептококковыми (перекрестное реагирование).
Стрептококковые белки обладают сильным токсическим действием на сердце, что еще больше усугубляет воспалительный процесс в его структурах. Разрушительное действие ферментов запускает дистрофический и некротический процесс, а образованные продукты распада становятся благоприятной средой для дальнейшей аутоиммунной реакции.
Повторное попадание микроба, переохлаждение, стрессы способствуют закреплению патологического иммунного ответа, рецидивам острой ревматической лихорадки и стойким и необратимым анатомическим изменениям в тканях.
В соединительной ткани при острой ревматической лихорадке происходят последовательные стадии дистрофического процесса:
-
Мукоидное набухание — частичное разволокнение коллагеновых пучков, отек, повышение сосудистой проницаемости (обратимая фаза дистрофии);
- Фибриноидное набухание и некроз — более глубокое «раскручивание» коллагена до полного распада белковых волокон с некрозом, происходящее в основном веществе соединительной ткани и стенках сосудов;
- Гранулематозные реакции — вокруг очагов фибриноидного некроза скапливаются макрофаги, которые частично поглощают разрушенные волокна, формируя при этом специфические узелки — гранулемы;
- Склероз — заключительная стадия иммунного воспаления, при которой участки некроза и гранулем замещаются рубцовой тканью.
Описанные реакции могут происходить в околосуставных мягких тканях, сердечной мышце, клапанах, нервной системе. Склероз — главный механизм необратимости ревматического воспаления, приводящий к стойким порокам сердца, предотвратить которые можно лишь в том случае, если воспаление будет купировано в стадии мукоидного набухания.
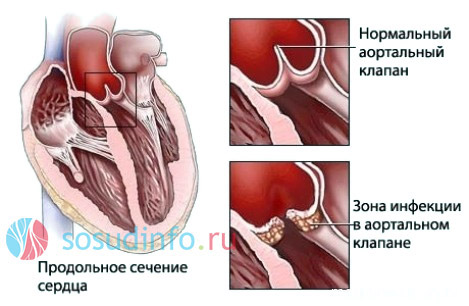
клапанные пороки – следствие ревматизма
Если створки клапана срастутся и сузят отверстие, то речь пойдет о стенозе клапана, в противном случае говорят о недостаточности, когда закрытие клапана происходит не полностью. В ряде случаев на одном и том же клапане присутствуют признаки и стеноза, и недостаточности. Возможно поражение как одного, так и нескольких клапанов одновременно.
Прогноз
Прогноз большей частью зависит от тяжести первоначального кардита. У пациентов с тяжелым кардитом во время первого эпизода может сформироваться порок сердца, который часто ухудшается возвратными эпизодами ревматической лихорадки, являющимися характерными для таких пациентов. Шумы в конце концов исчезают примерно у /2 пациентов, у которых ОРЛ проявлялась легким кардитом без значительного расширения границ сердца или декомпенсации. Риск возвратного воспаления промежуточный, между низким риском у пациентов без кардита и высоким риском при наличии тяжелого кардита в анамнезе.
Если терапевтического эффекта не удалось достигнуть через 4 дня лечения, что иногда отмечается при наличии тяжелого кардита или артрита, следует отказаться от НПВП и назначить глюкокортикоиды.
Преднизолон по 0,25—1 мг/кг внутрь 2 раза в день рекомендуется вплоть до 60 дней. Если через 2 дня подавить воспаление не удалось, может быть назначена пульс-терапия метилпредни-золона сукцинатом. Перорально глюкокортикоиды принимаются до того, пока СОЭ не будет оставаться нормальным в течение недели и более, а затем постепенно доза снижается со скоростью 5 мг каждые 2 дня. Для предотвращения увеличения активности воспаления при снижении дозы глюкокортикоидов параллельно назначают НПВП с тем, чтобы курс лечения ими продолжался еще 2 недели после полной отмены глюкокортикоидов. Лабораторные показатели используются для того, чтобы контролировать активность заболевания и ответ на лечение. Маркеры воспаления, такие как СОЭ и СРВ, являются лучшими индикаторами терапевтического ответа.
Возвратные эпизоды воспалительного процесса в сердце могут стихнуть спонтанно, однако следует возобновить лечение НПВП или глюкокортикоидами при сердечной недостаточности, которую не удается контролировать кардиотоническими препаратами. У пациентов с длительными возвратными эпизодами кардита также может быть эффективна иммуносупрес-сивная терапия. Хотя НПВП и глюкокортикоиды эффективны при острых эпизодах, они не предотвращают или не уменьшают отдаленное поражение клапанов.
Несмотря на то что постстрептококковый воспалительный процесс хорошо развит к тому времени, когда диагностируют ОРЛ, назначается антибактериальная терапия для того, чтобы уничтожить любые оставшиеся микроорганизмы и предотвратить реинфекцию. Соответствующие схемы лечения острой инфекции описаны в главе «Стрептококковые и эн-терококковые инфекции» на стр. 1128.
Антистрептококковая профилактика должна проводиться непрерывно после начального эпизода ОРЛ, чтобы предотвратить возвратные эпизоды. Антибиотики, принимаемые внутрь, столь же эффективны, как при парентеральном введении, и обычно рекомендуются пероральные формы антибиотиков, потому что инъекции болезненны и требуют посещений клиники и наблюдения для выявления постинъекционных реакций. Оптимальная продолжительность антистрептококковой профилактики точно неизвестна. Дети без кардита должны получать профилактику в течение 5 лет или до возраста 21 год. Несмотря на то что клинический опыт по вторичной профилактике поражения сердца очень разноречив, представляется обоснованным назначить антистрептококковую профилактику на 1 год и затем повторить эхокардиогра-фию. Если поражение сердца выявляется на ЭхоКГ, показана длительная профилактика.
Американская педиатрическая академия рекомендует, чтобы детям с кардитом без признаков резидуально-го поражения сердца проводили профилактику в течение 10 лет. Дети с кардитом и признаками резидуального поражения сердца должны получать профилактику в течение более 10 лет; многие эксперты рекомендуют, чтобы такие пациенты продолжали профилактику всю жизнь. Некоторые эксперты полагают, что профилактика должна быть пожизненной у всех пациентов с хореей и должна продолжаться у всех пациентов, которые имеют тесный контакт с маленькими детьми, вследствие их высокого СГА-носительства.
У пациентов с известным или подозреваемым ревматическим поражением клапанов, которые перестали профилактически принимать антибактериальные препараты, должна предприниматься кратковременная профилактика бактериального эндокардита при стоматологических или иных хирургических процедурах в полости рта, которые могут вызвать десневое кровотечение, операциях на верхних дыхательных путях и операциях или инструментальном исследовании мочеполовой системы или желудочно-киной продукции гормонов щитовидной железы), трансплацентарного поступления антител от матери или трансплацентарного поступления зобогенных веществ. Некоторые причины являются наследственными.
Особенности питания
Учитывая, что при этом заболевании активизируются аллергические реакции вследствие нарушения обмена веществ, необходимо ввести диетический рацион питания и соблюдать ряд правил:
- ограничить потребление быстрых углеводов;
- исключить жирное;
- снизить количество соли при приготовлении блюд;
- обязательно употреблять в пищу белки и растительные жиры;
- рацион должен быть богат витаминами и минералами;
- способ приготовления блюд – варка, тушение, запекание, все ингредиенты должны быть мягкими;
- режим питания – дробный, не менее 6 раз в день, жидкость – не более 1 л.
Меню больного должно быть составлено таким образом, чтобы организм получал все необходимые витамины и микроэлементы, дефицит которых наступает в период болезни.
Эпидемиология
В 1920—1930 годах больничная летальность от острой ревматической лихорадки с вовлечением сердца составляла до 40 %, частота формирования пороков доходила до 50—75 %. Благодаря активной антиревматической работе, организационным мероприятиям и научным достижениям в 1960—1970-е годы в СССР заболеваемость ревматизмом уже составляла 20—30 случаев на 1000 человек, причём в Москве и Ленинграде этот показатель был на уровне 8—9, в Уфе — 38, в Красноярске — 98 случаев на 1000 населения. Летальность к этому моменту снизилась до 2 %, а частота формирования пороков — до 15—30 %. Мероприятия по внедрению повсеместной бициллинопрофилактики, диспансерного наблюдения, улучшению социального положения населения привели заболеваемость к уровню развитых стран — 0,3—0,8 на 1000 населения.
В последнее время наметилась тенденция к увеличению частоты случаев ревматической лихорадки в различных странах. Так, в Индии заболеваемость составляет в среднем 6 на 1000 населения, в США (штаты Пенсильвания, Огайо, Тенесси, Западная Вирджиния, Калифорния) зарегистрировано 8 вспышек в средних слоях населения и в воинских коллективах, причём заболеваемость среди детей увеличилась в 5—12 раз в 24 штатах. В связи со снижением уровня жизни населения ревматизм вновь становится актуальной проблемой в России. В 1994 году показатель заболеваемости ревматизмом на Северном Кавказе был почти в 3 раза выше, чем в среднем по России. В этот период шли наиболее активные миграционные процессы, люди жили во временных жилищах, а иногда и под открытым небом, часто малодоступной оказывалась и медицинская помощь. В последние годы по России в целом и по отдельным её территориям заболеваемость РЛ снизилась.
Симптомы острой ревматической лихорадки
Первые симптомы ОРЛ появляются через 2-2,5 недели после перенесенной болезни, обычно после ангины или пиодермии. У человека ухудшается общее самочувствие, температура тела может повыситься до 38-40 градусов, суставы болят и напухают, кожные покровы краснеют. Пальпация болезненна, как и движение суставами. Обычно поражаются крупные суставы организма (коленные и локтевые), редко — суставы кистей и стоп. Воспаление суставов обычно наблюдается одновременно на двух конечностях.
Боль при этом мигрирующая, то есть может передвигаться из одних суставов в другие. Это проявления артрита, который длится не более 10 дней. Через некоторое время признаки артрита исчезают, чаще у детей, а у взрослых иногда артрит может перерасти в синдром Жакку, характеризующийся деформацией костей рук без нарушения функций суставов. В результате повторных атак, артрит поражает большее количество суставов, переходя в хроническую форму.
Одновременно с симптомами артрита развивается и ревмокардит (поражение сердца). Иногда симптомов не наблюдается, но чаще бывает аритмия, одышка, ноющие боли в сердце и отеки. Даже при легком течении ревмокардита затрагиваются сердечные клапаны, они сморщиваются и теряют свою эластичность. Это приводит к тому, что они либо не открываются полностью или неплотно смыкаются, и формируется клапанный порок.
Обычно ревмокардит наблюдается в молодом возрасте от 15 до 25 лет, и ревматическим пороком сердца в результате страдают почти 25% заболевших, особенно при отсутствии адекватного лечения. Кстати, на долю ОРЛ приходится примерно 80% приобретенных пороков сердца.
У многих наблюдается моносимптомное течение ОРЛ, с преобладанием симптоматики артрита или ревмокардита.
На коже симптомы острой ревматической лихорадки проявляются в виде кольцевидных высыпаний (эритема) и подкожных ревматических узелков. Эти узелки обычно имеют размер зернышка, и располагаются в периартикулярных тканях. Они абсолютно безболезненны, кожные покровы не изменены. Ревматические узелки часто образовываются над костными выступами в области суставов. Встречаются они исключительно у детей. Кольцевидная эритема – это заболевание, характерным симптомом которого является появление на теле розовых пятен диаметром примерно 5 сантиметров. Они спонтанно возникают и исчезают, и локализуются на груди, спине и внутренней поверхности конечностей.
Ревматическое поражение нервной системы, вызванное ОРЛ, чаще всего наблюдается у детей в малом возрасте, в результате чего ребенок ставится капризным, он быстро утомляется, изменяется почерк, походка. Малая хорея часто наблюдается у девочек через 1,5-2 месяца после стрептококковой инфекции. Хорея представляет собой непроизвольные подергивания конечностей и мускулатуры, которые исчезают во время сна.
У подростков, перенесших ангину, часто острая ревматическая лихорадка начинается постепенно, температура поднимается до субфебрильной, беспокоят боли в крупных суставах и умеренные признаки кардита. Рецидивы ОРЛ связаны с перенесенной стрептококковой инфекций, и обычно проявляются как ревмокардит.
Причиной возникновения острой ревматической лихорадки является бета-гемолитический стрептококк группы А, который поражает ослабленный организм. Именно после того, как человек переболел ангиной, скарлатиной или тонзиллитом, вызванной стрептококками, у него начинается ОРЛ
Обратите внимание, что острая ревматическая лихорадка — это заболевание неинфекционной природы, т.к. стрептококки не поражают суставы
Просто в результате инфицирования нарушается нормальная работа иммунной системы. Исследования доказывают, что некоторые белки стрептококка имеют много схожего с белками суставов, в результате чего иммунитет, «отвечая» на стрептококковый вызов, начинает атаковать собственные ткани, развивается воспаление.
Велик шанс получить острую ревматическую лихорадку у тех, чьи родственники страдают ревматизмом. Заболеванию подвержены дети от 7 до 16 лет, взрослые болеют гораздо реже. Кроме того, шанс инфицирования стрептококком повышается в плохих условиях жизни, при недостаточном питании и регулярном недоедании.
Ревматическая лихорадка – большие критерии
Артралгияподобные симптомы могут быть следствием неспецифической миалгии или боль в местах прикрепления сухожилий в периартикулярной области; в месте прикрепления мышцы может развиться тендосиновит. Суставной синдром и лихорадка обычно стихают в течение 2 недель и редко длятся более 1 месяца.
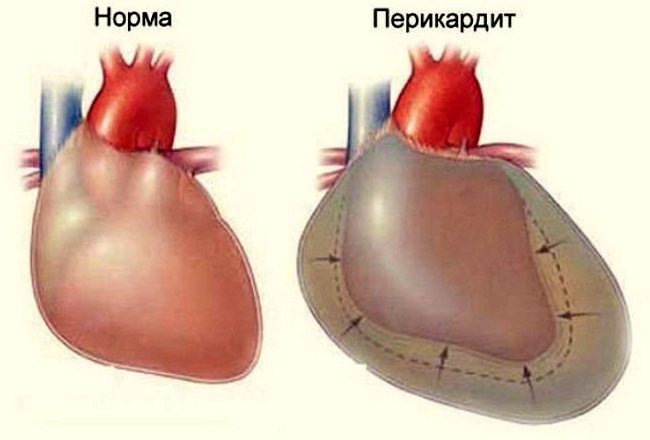
Сердце. При поражении сердца может наблюдаться кардит изолированно или в комбинации с шумом трения перикарда, сердечными шумами, расширением границ сердца или сердечной недостаточностью. При первом эпизоде ОРЛ кардит отмечается примерно у 50 % пациентов. Пациент может обратиться к врачу с жалобами на лихорадку, боль в области грудной клетки, а также если вследствие сердечной недостаточности развились симптомы поражения легких, нарушения периферической гемодинамики, проявления со стороны органов брюшной полости.
Часто при аускультации сердца выслушивают шумы, появляющиеся на ранних стадиях. Могут возникнуть затруднения при обнаружении мягкого диастоличес-кого шума дующего тембра при аортальной регургитации и пресистолического шума при митральном стенозе. Шумы часто сохраняются продолжительное время. Если в течение следующих 2—3 недель не наступает ухудшения, новые проявления кардита появляются редко. При ОРЛ обычно не отмечается хронического непрерывно рецидивирующего кардита. Рубцы, оставшиеся после острого поражения клапанов, могут сокращаться и изменяться, и в миокарде без персистиро-вания острого воспаления могут развиваться вторичные гемодинамические нарушения.
Острая сердечная недостаточность вследствие сочетания кардита и дисфункции клапанов может привести к появлению одышки без хрипов, тошноты и рвоты, боли в правом подреберье или эпи-гастрии и сухого непродуктивного кашля.
Кожа. Поражение кожи и ревматические узелки встречаются нечасто и практически никогда не появляются изолированно, как правило, развиваясь у пациентов, у которых уже есть кардит, артрит или хорея. Лихорадка и другие системные проявления, такие как анорексия и слабость, могут быть значительно выражены, однако неспецифичны. Подкожные узелки, которые наиболее часто локализуются на разгибательных поверхностях крупных суставов, обычно сочетаются с артритом и кардитом. Узелки отмечаются примерно у 2 % детей с ОРЛ. Обычно узелки безболезненны, сохраняются недолго и отвечают на противовоспалительное лечение поражений суставов и сердца.
Анулярная эритема — это плоская или слегка приподнимающаяся, не оставляющая Рубцовых изменений и безболезненная сыпь. Эта сыпь отмечается приблизительно у 2 % детей. Иногда она сохраняется менее 1 дня. Появление анулярной эритемы может быть отсрочено после перенесенной стрептококковой инфекции; она может появиться вместе с другими проявлениями ревматического воспаления или после них.
ЦНС– Хорея Сиденхама развивается примерно у 10 % детей. Она может появиться вместе с другими проявлениями, однако часто развивается уже после того, как остальные проявления угасают. Начало хореи обычно незаметное, ему могут предшествовать неуместные смех и плач. Хорея состоит из быстрых и нерегулярных мышечных подергиваний, которые могут начинаться с дистальных гиперкинезов, но часто становятся генерализованными, охватывая мышцы стоп и лица. Двигательные нарушения включают потерю контроля над мелкими движениями, слабость и гипотонию. У многих пациентов развиваются об-сессивно-компульсивные расстройства.
Другие проявления. Сонливость, слабость и вялость встречаются часто и могут быть следствием сердечной недостаточности. Другие проявления могут включать боль в животе и анорексию, которые развиваются в связи с печеночными нарушениями, описанными при характеристике сердечной недостаточности, или сопутствующим мезентеритом. Из-за наличия лихорадки, повышения лейкоцитов крови и напряжения мышц передней брюшной стенки проявления ОРЛ могут напоминать острый аппендицит, особенно при отсутствии других проявлений, характерных для ревматизма. Носовое кровотечение развивается примерно у 4 % детей при первом эпизоде и у 9 % при возвратной ревматической лихорадке.
Длительные эпизоды ОРЛ отмечаются примерно у 5 % пациентов со спонтанными рецидивами воспалительного процесса, не связанными с присоединением стрептококковой инфекции или отменой противовоспалительной терапии. Рецидивы,как правило, похожи на первый эпизод.
Патофизиология болезни
После того как в организм внедряется β-гемолитический стрептококк, иммунная система начинает активно производить антистрептококковые антитела, которые, соединяясь с антигенами болезнетворной бактерии и составляющими комплементарной системы, формируют так называемые иммунные комплексы. В течение нескольких дней они распространяются по всему организму и оседают на внутренних органах, проникают в ткани, но в основном скапливаются в сердечно-сосудистой системе. В очагах локализации комплексов происходит асептическая аутоиммунная реакция в виде воспаления соединительной ткани.
Антигены стрептококковой инфекции обладают сильным кардиотоксическим свойством, что провоцирует образование аутоантител, способствующих усугублению ситуацию. Воспаление миокарда усиливается при повторном инфицировании, переохлаждении, стрессе. При закреплении патологической реакции наблюдается рецидив ревматической лихорадки у детей. В протоколе лечебных мероприятий и истории болезни обязательно указывается о повторном течении заболевания.
Процессы поражения коллагеновых волокон проходят несколько этапов. Сначала соединительная ткань набухает, затем в ней образуются мельчайшие фибромы и гранулемы. Последней стадией ревматизма является склероз. На ранней стадии мукоидного набухания все протекающие процессы являются обратимыми. Но если упустить время и не начать лечение, повреждения тканей в дальнейшем не устранятся. По мере прогрессирования болезни начнут проявляться фибриноидные некротические изменения, безвозвратно затрагивающие волокна коллагена и клеточные элементы. На стадии гранулематоза вокруг отмерших зон образуются многочисленные ревматические гранулемы. Последней фазой ревматической лихорадки у детей (презентация позволила бы продемонстрировать очередность патологических изменений более наглядно) является склероз, к которому неизбежно приводит гранулематозное воспаление.
Каждая стадия болезни длится около 1-2 месяцев, при этом весь цикл ревматической лихорадки не превышает полугода. Из-за рецидивов заболевания ткани поражаются повторно и, как правило, в области уже сформированных рубцов. Приобретенные пороки сердца – наиболее опасные осложнения острой ревматической лихорадки у детей. Клинические рекомендации сводятся к необходимости проведения комплексной диагностики с целью детального исследования тканей сердечных клапанов и раннего выявления деструктивных изменений.
Симптомы острой ревматической лихорадки (ревматизма)
Клинико-диагностические критерии острой ревматической лихорадки Киселя-Джонса:
Большие (ревматическая клиническая пентада):
- ревмокардит;
- полиартрит;
- малая хорея;
- ревматические узелки;
- анулярная (кольцевидная) эритема.
Малые:
- клинические (лихорадка, артралгии);
- абдоминальный синдром;
- серозиты;
- лабораторно-инструментальные.
Первоначально возникает острое инфекционное заболевание стрептококковой этиологии или обострение хронического процесса. Спустя 2-3 недели после болезни или затянувшегося выздоровления возникают типичные проявления ревматической атаки, которая постепенно стихает. Затем может следовать латентный период продолжительностью 1-3 недели. В это время возможно полное отсутствие симптомов, легкое недомогание, артралгии, принимающиеся за обычную усталость, субфебрильная температура, изменение лабораторных показателей (повышение уровней СОЭ, АСЛ-О, антистрептокиназы, антистрептогиалуронидазы). Далее может идти период ревматической атаки, который проявляется полиартритом, кардитом, нейроревматизмом и другими симптомами, сдвигами в лабораторных анализах.
Для заболевания характерно чередование периодов обострений и ремиссий. Рецидивы возникают на фоне нового или обострения хронического инфекционного процесса стрептококковой этиологии.
Особенности заболевания в зависимости от возраста
- У детей заболевание часто начинается остро или подостро. Характерны полиартрит, кардит, хорея и кожные проявления (кольцевидная эритема и ревматические узелки).
- В подростковом возрасте болезнь чаще развивается постепенно. Ревмокардит обычно носит затяжной рецидивирующий характер с формированием пороков сердца. Хорея возникает реже.
- В молодом возрасте (18-21 год) характерно острое начало, классический полиартрит с высокой температурой (часто поражаются мелкие суставы стоп и кистей, грудинно-ключичные и крестцово-подвздошные суставы). Самочувствие значительно страдает.
Тем не менее, заболевание часто проходит без следа, пороки сердца формируются примерно в 20% случаев. - У взрослых болезнь проявляется в основном поражением сердца, примерно у половины из них формируется порок. При артрите часто поражаются крестцово-подвздошные суставы. Нередко и бессимптомное течение болезни.
- В пожилом возрасте болезнь практически не встречается, но возможны ее рецидивы.
За последние годы редко встречается тяжёлое течение ревмокардита, отмечается тенденция к моносиндромной форме заболевания, уменьшается частота и кратность повторных атак.
Классификация и степени активности острой ревматической лихорадки
Клинические варианты:
- острая ревматическая лихорадка (первая атака);
- повторная ревматическая лихорадка (рецидив).
В зависимости от вовлеченности сердца:
- без поражения сердца;
- ревматическая болезнь сердца: без порока, с пороком, неактивная фаза).
В зависимости от наличия сердечной недостаточности:
- без сердечной недостаточности, сердечная недостаточность I, II A, II Б или III ст.;
- функциональный класс I, II, III, IV.
В зависимости от степени выраженности проявлений заболевания (соответственно, и выраженности системного воспаления), выделяют следующие степени активности:
- максимальная: соответствует выраженному экссудативному воспалению и характеризуется яркими симптомами с лихорадкой, острым полиартритом, диффузным миокардитом или панкардитом, серозитом, пневмонитом и другими проявлениями;
- умеренная: без выраженного экссудативного воспаления с субфебрильной лихорадкой или без нее, полиартралгией, хореей и кардитом;
- минимальная: слабо выраженные симптомы, часто без экссудативного воспаления.