Опухоль молочной железы у женщин
Содержание:
- Как происходит лечение рака молочной железы
- Легочный рак грудины у женщин
- Киста молочной железы
- Классификация
- Причины
- Группы риска
- Причины и факторы риска рака молочной железы
- Причины развития новообразований молочной железы
- Стадии рака молочной железы
- Причины и факторы риска
- Как выглядит опухоль молочной железы
- Как исследовать грудь самостоятельно правильно?
- Прогноз при раке груди
Как происходит лечение рака молочной железы
Если в молочной железе обнаружено новообразование, пациентку направят на дообследование. Оно включает трепан-биопсию опухоли — с помощью иглы берется столбик ткани толщиной 2-3 мм и высотой до 10 мм, он называется биоптат. Его клеточный состав уточняется с помощью гистологического исследования. Если в биоптате обнаруживаются злокачественные клетки, проводится еще одно исследование — иммуногистохимическое (ИГХ). Оно позволяет определить молекулярно-биологический подтип опухоли, а от него, в свою очередь, будет зависеть программа лечения.
Важно понимать, что все эти исследования занимают время, и сразу после постановки диагноза начать лечение не получится — и не из-за чьей-то нерасторопности или злого умысла. Несколько недель уходит на гистологическое исследование
Далеко не всегда сразу ясна клеточная структура опухоли. Иммуногистохимия будет готова тоже не на следующий день. Это еще одна причина, почему врачи предпочитают выявлять онкологические заболевания на ранней стадии: чтобы оставалось как можно больше времени на лечение.
— Биологические особенности развития рака молочной железы таковы, что большая часть пациенток начнет своё лечение с хирургического этапа, — рассказывает профессор Сергей Абашин. — Остальным будет назначена химиотерапия, гормональная или лучевая терапия. Чтобы оценить ее эффективность, до начала лечения и после него проводится позитронно-эмиссионная томография в сочетании с компьютерной томографией (ПЭТ-КТ).
В отличие от других методов визуальной диагностики (УЗИ, рентген, КТ, МРТ), которые позволяют видеть только анатомические структуры, с помощью ПЭТ можно отслеживать, как меняется метаболизм образований — например, злокачественных опухолей.
Для этого за 30-40 минут до исследования пациенту вводится радиофармпрепарат, который изготавливается индивидуально, исходя из его роста и веса, и имеет ограниченный срок годности, так как в его основе — аналог глюкозы, который метят радиоактивным веществом. Так, ПЭТ-КТ с 18-ФДГ означает, что радиофармпрепарат изготовлен из фтордезоксиглюкозы и помечен фтором 18, продолжительность жизни которого составляет 14 часов.
— В организме меченую глюкозу начинают активно поглощать злокачественные клетки, — поясняет Сергей Абашин. — Те образования, которые накопили больше радиофармпрепарата, имеют более высокий метаболизм и ярче светятся на изображении. Если по окончании курса лечения метаболизм опухоли меняется, она стала потреблять меньше радиофармпрепарата, значит, лечение подобрано верно. Это касается в том числе и лечения метастатического рака.
Для чего ПЭТ комбинируется с КТ — компьютерной томографией? Последняя выполняет роль навигатора, т.к. хорошо видит расположение новообразования в организме и приостанавливает кольцо сканера, чтобы оценить уровень метаболизма в конкретной точке.
Здесь важно отметить, что количество лекарственных препаратов, дающих положительный эффект, при лечении рака груди гораздо выше, чем при любой другой злокачественной опухоли. Современные таргетные препараты позволяют лечить те формы рака, которые раньше считались неизлечимыми
Онкологические заболевания по степени угрозы для жизни сегодня не очень сильно отличаются от других хронических болезней, убеждены специалисты. Однако диагноз, который раньше старались вообще не сообщать больному, по-прежнему вызывает страх — хотя давно перестал равняться смертному приговору. Как только пациент перестает бояться и начинает понимать, что с ним происходит, он видит, что для лечения рака есть все возможности, и начинает действовать.
Легочный рак грудины у женщин
До недавнего времени основную категорию онкобольных с онкологией респираторной системы составляли мужчины курильщики старше 50 лет. В современном мире данная патология все чаще диагностируется у женщин. Прогноз болезни, как правило, негативный, что связано с высоким процентом летальных исходов. Именно поэтому ключевая роль в лечении карциномы легких принадлежит ранней диагностике, когда опухоль выявляется на начальных стадиях.
В хирургической практике принято различать четыре основные стадии:
Новообразование незначительного размера (3-5 см). Отсутствие признаков вовлечения в процесс лимфоидной и кровеносной систем. Такое строение опухоли исключает метастазирование, что является достаточно позитивным сигналом для проведения противораковой терапии. Клиническая картина такого поражения достаточно скудная. Незначительный объем мутации, в большинстве случаев, протекает бессимптомно. Онкологическую предрасположенность при этом имеют пациенты с осложненной генетикой (существование онкобольных среди прямых родственников)
Для таких людей особое внимание следует обратить на длительные приступы хронического кашля, гнойные или кровянистые выделения мокроты и подъем температуры к субфебрильным показателям.
Карцинома дыхательных путей, которая превышает 7 см, вызывает периодические приступы сухого кашля, гипертермию и наличие кровянистого содержимого в мокроте. На данной стадии прогноз можно считать относительно благоприятным, поскольку адекватное лечение позволяет больному прожить до пяти лет.
Опухоль диаметром свыше 7см
В онкобольных наблюдается злокачественное поражение близлежащих лимфатических узлов и стенки легкого. К вышеописанной симптоматике добавляется болевой синдром. Врачи назначают больным сильные обезболивающие средства. Прогноз – резко негативный, основное лечение носит паллиативный характер. Повышение показателей послеоперационной выживаемости достигается после применения ударных доз химиотерапии и лучевого лечения.
Терминальная фаза патологии исключает возможность выздоровления пациента. Все медицинские мероприятия при этом направлены на устранение отдельных проявлений рака. Результаты специфической терапии отрицательные, на что указывает 100% летальный исход.
Важно знать: Признаки рака легких у женщин
Киста молочной железы
 Среди факторов, провоцирующих формирование кисты в груди, превалирует нарушение гормонального баланса или возрастные изменения в организме, перенесенные воспалительные заболевания.
Среди факторов, провоцирующих формирование кисты в груди, превалирует нарушение гормонального баланса или возрастные изменения в организме, перенесенные воспалительные заболевания.
Дело в том, что после 35 лет в груди у женщин железистую ткань заменяет фиброзная и жировая (чаще – жировая). При наступлении менопаузы процесс достигает апогея – железистая ткань полностью заменяется жировой с перегородками из фиброзно-соединительной ткани.
Воздействие гормонов нарушает отток секрета из протоков, провоцируя застой в альвеолах. Они расширяются, превращаются в полости, в каждой из которых – железистый секрет.
При малых размерах кисты женщине назначаются медикаменты, регулирующие гормональный фон. Если киста довольно крупная, выполняют пункцию для откачки жидкости из кисты, на её место вводят лекарство, способствующее склеиванию ее стенок и заживлению. Несмотря на то, что в редких случаях киста способна к перерождению в злокачественную опухоль, в основном, прогноз благоприятный.
Классификация
Н¾Ã²Ã¾Ã¾Ã±ÃÂð÷þòðýøàñÃÂòðÃÂàÿõÃÂòøÃÂýÃÂüø ø òÃÂþÃÂøÃÂýÃÂüø. ÃÂõÃÂòÃÂù ÃÂøÿ þÿÃÂÃÂþûø òþ÷ýøúðõàýõÿþÃÂÃÂõôÃÂÃÂòõýýþ ò óÃÂÃÂôýþù ÿþûþÃÂÃÂø. ÃÂÃÂøÃÂõü, ôðûõúþ ýõ òÃÂõóôð þñÃÂð÷þòðýøõ ýþÃÂøà÷ûþúðÃÂõÃÂÃÂòõýýÃÂù ÃÂðÃÂðúÃÂõÃÂ. ÃÂþñÃÂþúðÃÂõÃÂÃÂòõýýÃÂù ôõÃÂõúàýðÃÂÃÂÃÂðõàÃÂðñþÃÂàÃÂõÃÂôÃÂð, ûõóúøÃÂ, ÃÂôðòûøòðõàôøðÃÂÃÂðóüÃÂ.
ÃÂÃÂþÃÂøÃÂýðàþÿÃÂÃÂþûàþÃÂûøÃÂðõÃÂÃÂàÃÂõü, ÃÂÃÂþ ÃÂþÃÂüøÃÂÃÂõÃÂÃÂàò ôÃÂÃÂóøàÃÂúðýõòÃÂàÃÂÃÂÃÂÃÂúÃÂÃÂÃÂðÃÂ. ÃÂÃÂø üõÃÂðÃÂÃÂð÷øÃÂþòðýøø ÃÂðúþòÃÂõ úûõÃÂúø ÿþ ûøüÃÂðÃÂøÃÂõÃÂúþù ÃÂøÃÂÃÂõüõ ø úÃÂþòõýþÃÂýÃÂü ÃÂþÃÂÃÂôðü ÿÃÂþýøúðÃÂàò þÃÂóðýàóÃÂÃÂôýþù þñûðÃÂÃÂø.
ÃÂÃÂõ ÷ûþúðÃÂõÃÂÃÂòõýýÃÂõ þñÃÂð÷þòðýøàò óÃÂÃÂôøýõ ÿþôÃÂð÷ôõûÃÂÃÂÃÂÃÂàýð ÃÂûõôÃÂÃÂÃÂøõ òøôÃÂ:
- Ã¥þýôÃÂþÃÂðÃÂúþüÃÂ, ÿþÃÂðöðÃÂÃÂÃÂàÃÂÃÂÃÂÃÂõòÃÂàÃÂúðýÃÂ. âðúþõ ÷ðñþûõòðýøõ ÃÂðÃÂõ òÃÂõóþ ôøðóýþÃÂÃÂøÃÂÃÂõÃÂÃÂààüÃÂöÃÂøý.
- ÃÂÃÂÃÂõþÃÂðÃÂúþüÃÂ, ÷ðÃÂÃÂðóøòðÃÂÃÂÃÂàúþÃÂÃÂýÃÂõ úûõÃÂúø. ÃÂÃÂþ ýðøñþûõõ ÃÂðÃÂÿÃÂþÃÂÃÂÃÂðýõýýÃÂù ø ðóÃÂõÃÂÃÂøòýÃÂù ÃÂøÿ þÿÃÂÃÂþûø, úþÃÂþÃÂÃÂü ÃÂðúöõ ñþûÃÂÃÂõ ÃÂÃÂÃÂðôðÃÂàüÃÂöÃÂøýÃÂ.
- äøñÃÂþÃÂðÃÂúþüÃÂ, ÃÂþÃÂüøÃÂÃÂÃÂÃÂÃÂÃÂÃÂàò üÃÂÃÂõÃÂýÃÂàÃÂúðýÃÂàóÃÂÃÂôýþù úûõÃÂúø. ÃÂúÃÂÃÂóûÃÂù ñõ÷ñþûõ÷ýõýýÃÂù ÃÂ÷õû ýõÃÂõôúþ òÃÂÃÂÃÂõÃÂðõÃÂÃÂààüðûõýÃÂúøàôõÃÂõù.
- àõÃÂøúÃÂûþÃÂðÃÂúþüÃÂ, ÃÂð÷òøòðÃÂÃÂÃÂÃÂÃÂàò ûøüÃÂðÃÂøÃÂõÃÂúøàÃÂ÷ûðÃÂ. ÃÂðýýþõ ðóÃÂõÃÂÃÂøòýþõ ýþòþþñÃÂð÷þòðýøõ ûõóúþ ôðõàüõÃÂðÃÂÃÂð÷àò ñûø÷ûõöðÃÂøõ þÃÂóðýÃÂ, ÃÂúðýõòÃÂõ ÃÂÃÂÃÂÃÂúÃÂÃÂÃÂÃÂ, ÃÂð÷ÃÂÃÂÃÂðõàúÃÂþòõýþÃÂýÃÂõ ÃÂþÃÂÃÂôÃÂ, ûøüÃÂðÃÂøÃÂõÃÂúÃÂàÃÂøÃÂÃÂõüÃÂ.
àðú óÃÂÃÂôøýàÿÃÂþÃÂõúðõàò ÿÃÂÃÂø ÃÂÃÂðôøÃÂÃÂ. ÃÂÃÂûõòðàÃÂÃÂõÿõýàÿþÃÂðöõýøàÃÂðÃÂðúÃÂõÃÂø÷ÃÂõÃÂÃÂàþÃÂÃÂÃÂÃÂÃÂÃÂòøõü øýòð÷øø ø ÃÂðÃÂÿÃÂþÃÂÃÂÃÂðýõýøÃÂ, ÿõÃÂòÃÂù ÃÂÃÂðÿ â ýðÃÂðûþü üðûøóýø÷ðÃÂøø þÿÃÂÃÂþûø, ÃÂòõûøÃÂõýøõü, ýþ ñõ÷ ÃÂð÷ÃÂÃÂÃÂõýøàûøüÃÂþÃÂ÷ûþò.
ÃÂð òÃÂþÃÂþù ÃÂð÷õ þñÃÂð÷þòðýøõ ôþÃÂÃÂøóðõà5 ÃÂü ò ôøðüõÃÂÃÂõ, ÿþÃÂðöðõàÿþôüÃÂÃÂõÃÂýÃÂõ ûøüÃÂðÃÂøÃÂõÃÂúøõ ÃÂ÷ûÃÂ. âÃÂõÃÂÃÂàÃÂÃÂõÿõýàþÃÂûøÃÂðõÃÂÃÂàòÃÂðÃÂÃÂðýøõü ôõÃÂõúÃÂð ò úþöýÃÂù ÿþúÃÂþò, óÃÂÃÂôøýÃÂ, ûøüÃÂðÃÂøÃÂõÃÂúÃÂàÃÂøÃÂÃÂõüÃÂ. ÃÂÃÂø ÃÂÃÂþü òõÃÂÃÂýøù ÃÂûþù ÃÂÿøôõÃÂüøÃÂð úÃÂðÃÂýõõÃÂ, ÃÂÿûþÃÂýÃÂõÃÂÃÂàø ÃÂÃÂðýþòøÃÂÃÂàóþÃÂÃÂÃÂøü. ÃÂþ òÃÂõüàÃÂõÃÂòõÃÂÃÂþù ÃÂÃÂðôøø üõÃÂðÃÂÃÂð÷àòþòûõúðÃÂàÃÂþÃÂÃÂôÃÂ, úþÃÂÃÂýÃÂõ ÃÂÃÂÃÂÃÂúÃÂÃÂÃÂàø ñûø÷ûõöðÃÂøõ þÃÂóðýÃÂ.
Причины
Нельзя однозначно сказать, что вызывает рак груди у женщин. Существует множество провоцирующих факторов для развития патологических новообразований. Онкология молочной железы может прогрессировать по причинам:
- запущенные доброкачественные заболевания;
- наличие родственников, больных раком;
- травмы груди;
- возраст старше 40 лет;
- злоупотребление алкоголем;
- курение;
- ожирение;
- раннее начало менструального цикла;
- сахарный диабет;
- гинекологические воспалительные заболевания.
Злокачественное новообразование в груди может возникнуть как следствие:
- нередких абортов;
- поздних первых родов;
- короткого периода кормления грудью;
- отсутствия детей;
- гормональной терапии в анамнезе;
- поздней менопаузы;
- воздействия химических канцерогенов;
- нерегулярности менструального цикла;
- стрессовых ситуаций;
- бесплодия;
- кисты яичников;
- опухолей мозга;
- карциномы кору надпочечников;
- диеты с большим количеством жиров;
- воздействия облучения.
Группы риска
Заболеет ли женщина тем или иным видом опухоли предугадать невозможно, однако есть определенные факторы, которые повышают эту вероятность:
- Наследственность. Особенно это актуально для онкологических заболеваний.
- Рано наступившая первая менструация или поздняя менопауза.
- Отсутствие беременности, родов и нормального грудного вскармливания.
- Первые роды после 35 лет.
- Эндокринные и гинекологические заболевания.
- Ожирение.
- Стрессы.
- Аборты.
- Заболевания печени и желчных протоков.
- Возраст после 40 лет.
- Курение.
- Длительное или бесконтрольное использование некоторых гормональных контрацептивов.
Устранение этих факторов, а также более тщательная профилактика снижает вероятность заболевания.
Причины и факторы риска рака молочной железы
Причины возникновения рака груди до конца не изучены, поэтому сложно сказать, почему развивается рак у одной женщины, а у другой — нет. Однако известны некоторые факторы риска, которые влияют на вероятность развития злокачественной опухоли молочной железы. Некоторые из них от вас не зависят, а другие вы можете изменить.
Возраст. Риск развития рака молочной железы с возрастом увеличивается. Примерно восемь из десяти случаев рака груди диагностируется у женщин старше 50 лет, после наступления менопаузы. Поэтому женщинам после 50 лет необходимо проходить обследование на рак груди каждые 2-3 года.
Наследственная предрасположенность. Риск злокачественных опухолей молочной железы повышен у тех, чьи близкие родственники страдали раком груди или яичников. Однако в большинстве случаев наследуется не сам рак, а предрасположенность к нему. За это отвечают определенные гены: BRCA1 и BRCA2. Они могут повысить риск развития рака молочной железы и рака яичников. Еще один ген (ТР53) также связан с повышением риска развития рака груди.
Если у вас есть два или более родственников с одной стороны, например, ваша мать, сестра или дочь, у которых был рак груди в возрасте моложе 50 лет, вам необходимо пройти обследование или генетическое тестирование, чтобы проверить, есть ли у вас эти гены.
Опухоли молочной железы в прошлом. Перенесенное ранее злокачественное новообразование груди повышает риск повторного развития рака как в той же грудной железе, так и во второй. Также некоторые типы доброкачественных новообразований, например, атипичная протоковая гиперплазия, могут повысить вероятность развития рака молочной железы.
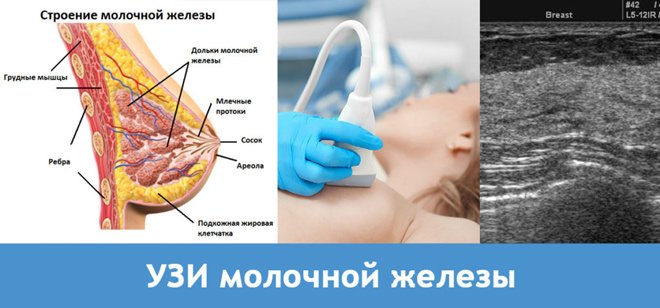
Плотность груди. Молочные железы состоят из тысяч микроскопических желез (долек). Такое строение придает молочной железе упругость. У более молодых женщин грудь, как правило, плотнее. С возрастом железистая ткань постепенно замещается жировой, и плотность груди снижается. Женщины с более высокой плотностью груди по сравнению со сверстницами имеют более высокий риск развития рака, потому что у них больше клеток, которые могут стать злокачественными. Кроме того, в более плотной молочной железе труднее обнаружить опухоль. Даже маммография может оказаться неэффективной.
Воздействие эстрогена. Рост раковых клеток в грудных железах может происходить под действием полового гормона эстрогена, который начинает вырабатываться в яичниках у женщин в период полового созревания. Риск рака груди зависит от того, как долго воздействует эстроген на организм. Так, если у вас рано начались месячные, или поздно наступила менопауза, опасность злокачественного новообразования молочной железы возрастает. Также риск развития рака груди слегка повышается у нерожавших женщин, так как воздействие эстрогена на организм у них не прерывалось беременностью. Кроме того, считается, что риск рака повышается и у женщин, поздно решившихся на роды.
Лишний вес или ожирение способствуют поддержанию высокого уровня эстрогена, поэтому повышают вероятность рака молочной железы. Особенно это актуально для женщин после менопаузы.
Высокий рост. У женщин, рост которых выше среднего, вероятность рака груди повышена. Возможно, причина этого феномена связана с генами, питанием и гормонами.
Алкоголь. Риск развития рака молочной железы повышается в зависимости от объема потребляемого алкоголя. Исследования показали, что среди 200 женщин, выпивающих две единицы алкоголя ежедневно, будет на три женщины с раком груди больше, чем среди женщин, которые не пьют вообще.
Облучение. Медицинские процедуры, использующие радиоактивное излучение, такие как рентген и компьютерная томография (КТ), могут слегка повысить риск рака молочной железы. Если в детстве вам назначали лучевую терапию в области груди для лечения лимфомы Ходжкина, вам должны были рассказать о том, что у вас повышен риск развития рака молочной железы. Если вам требуется лучевая терапия для лечения лимфомы Ходжкина в настоящее время, ваш врач должен обсудить с вами риск развития рака груди, прежде чем вы начнете лечение.
Заместительная гормональная терапия (ЗГТ). Комбинированное лечение гормонами и монотерапия эстрогенами повышают риск развития злокачественной опухоли молочной железы, но при комбинированной ЗГТ риск выше. По некоторым оценкам, среди 1000 женщин, принимающих комбинированную ЗГТ в течение 10 лет, будет на 19 случаев рака груди больше. Чем дольше вы принимаете гормоны, тем выше риск, но с прекращением приема гормонов вероятность рака снижается.
Причины развития новообразований молочной железы
Согласно медицинским источникам, в репродуктивном возрасте признаки мастопатии имеют от 30 до 50% женщин, а в постклимактерический период около 25%.
Рак молочной железы занимает первое место по онкологическим заболеваниям среди женщин, и второе после рака легких среди обоих полов. Риск заболеть этим видом рака резко возрастает с приближением менопаузы.
Факт! Мужчины также болеют раком груди. Согласно статистике, на 99 больных женщин приходится 1 мужчина.
Всплеск заболеваний молочной железы – своеобразная плата за цивилизацию. Организм женщины рассчитан на то, что в течение всего репродуктивного периода она будет рожать и кормить. Это значит, что молочная железа будет «работать», а количество менструаций будет гораздо меньше.
Каждая менструация – сильные колебания гормонального фона, а значит всплеск уровня эстрогенов. Под их действием молочная железа нагрубает, диаметр протоков увеличивается, ткани удерживают больше жидкости. Когда уровень эстрогена падает, все возвращаются в норму. Постепенно молочная железа сама по себе становится более грубой и плотной, разрастается фиброзная ткань, мелкие млечные протоки превращаются в кисты. Так развивается мастопатия. А с течением времени она может переродиться в рак.
Симптомы опухоли молочной железы, их терапия и прогноз зависят от вида новообразования, стадии процесса и формы его протекания.
Стадии рака молочной железы
Согласно МКБ 10 (международной системе классификации болезней 10-го издания) диагноз должен выставляться с указанием стадийности рака груди по системе TNM (Т – tumor — опухоль, N – nodus -узел, M – methastasis – метастазы). Она позволяет определить размеры новообразования, степень поражения метастазами регионарных лимфоузлов, наличие метастазов в отдаленных органах. На основании системы TNM выставляется стадия заболевания. Такой подход формирует полную картину патологии, позволяет подобрать оптимальное лечение.
Распределение по размерам — Т:
- ТХ — оценить опухоль невозможно;
- Т0 — признаки опухоли отсутствуют;
- Tis — cancer in situ (рак на месте – новообразование малых размеров: DCIS — протоковое новобразование in situ, LCIS — дольковая форма, Тis Paget — рак Педжета на месте.
- Т1 — размеры образования от 0,6 до 2 см.
- Т2 — диаметр от 2 до 5 см.
- Т3 — размеры свыше 5 см;
- Т4 — опухоль любых размеров, распространяющаяся на грудную стенку (4а) или кожу (4b), или сочетанное поражение кожи и грудной стенки (4 c), наличие изъязвлений на кожных покровах (4d).
N — оценка близлежащих (регионарных) лимфатических узлов:
- NХ — оценить состояние лимфоузлов невозможно;
- N0 — метастазов в близлежащие лимфатические узлы не выявлено;
- N1 — метастазирование в подмышечные лимфатические узлы нет (N1a) или есть (N1b);
- N2 -а) метастазирование в подмышечные лимфатические узлы на стороне поражения с их спаиванием между собой или окружающими тканями; b) определяется внутренний грудной лимфузел, но отсутствуют проявления метастазирования в подмышечные лимфатические узлы;
- N3 — а) метастазирование в подключичные, глубокие подмышечные лимфатические узлы; b) метастазирование во внутренние грудные и подмышечные лимфатические узлы или; метастазирование в надключичные лимфатическее узлы;
М — метастазирование в отдаленные лимфоузлы:
- М0 — отдаленных метастазов нет;
- М1 — есть отдаленные метастазы.
После определения характеристик опухоли по системе TNM переходят к определению стадии рака молочной железы. Выделяют такие стадии:
- стадия 0 — cancer in situ;
- стадия I – T1a N0 или N1a М0, T1b N0 или N1a;
- Стадия II: Т0 N1b, T1a N1b, T1b N1b, T2a N0 или N1a МО, T2b N0 или N1a, T2a N1b, T2b N1b;
- Стадия III: любая ТЗ с любыми N, любая Т4 с любыми N и М0, любая Т с N2, любая Т с N3;
- Стадия IV: любая Т, любые N с Ml.
Причины и факторы риска
Как и любое другое заболевание, рак молочной железы имеет свои причины. Однако стоит заметить, что все они носят вероятностный характер и на данном этапе полная и уточненная информация, касательно формирования опухолей молочной железы у женщин, практически отсутствует. За основу при данном раскладе берутся предположения ученых, основанные на исследованиях раковых пациентов.
На фото девушка на приеме у врачаИсследователями составлен перечень возможных причин и факторов риска, которые могут вызвать развитие злокачественных новообразований. Интересным является тот факт, что у некоторых пациенток он развивается без выраженных предпосылок, а многие не поддаются заболеванию при наличии большинства из них. Но специалисты все же нашли взаимосвязь с обстоятельствами, которые могут явиться причиной появления раковых образований.
К факторам риска относятся:
- соответствующая возрастная категория: пожилые люди;
- прием гормональных средств;
- удары, травмы;
- предшествующие патологии аналогичного характера;
- наследственная предрасположенность;
- лучевое облучение, обусловленное проживанием в зоне при повышенной радиации или вредными условиями труда, а также полученное в результате соответствующей терапии;
- ожирение;
- истощение организма;
- вредные привычки;
- алкоголизм;
- ;
- нарушения менструальных циклов;
- позднее половое созревание;
- поздние роды;
- длительное воздержание от половой жизни;
- сахарный диабет;
- гипертония;
- атеросклероз сосудов;
- заболевания мочеполовой системы;
- перепады артериального давления;
- сниженный иммунитет;
- работа в ночное время, переработка;
- бульбарный синдром.
Симптомы и признаки рака груди обусловлены ускоренным делением раковых клеток железистой ткани, которое можно предотвратить при проведении качественной диагностики и лечения. В противном случае образование увеличивается в размерах и имеет все шансы прорасти в мышечную ткань и внутреннюю часть грудины.
Раковые клетки разносятся вместе с кровотоком, добираясь к лимфоузлам посредством лимфатических сосудов. Результатом данного процесса нередко является развитие метастаз, которые чаще всего можно обнаружить в легочной ткани, в печени, костях и головном мозге. Такие осложнения являются достаточно опасными и нередко приводят к летальному исходу.
Рак грудины у женщин может получить свое развитие на фоне заболеваний предопухолевого характера, среди которых можно выделить:
- фиброаденому;
- мастопатию.
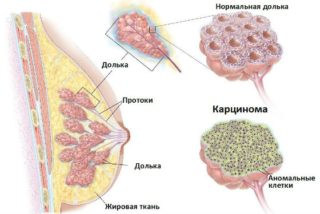
Как выглядит опухоль молочной железы
Опухоль молочной железы на раннем этапе развития очень маленького размера. У опухоли отсутствуют свойственные черты болезни. Обнаружить присутствие уплотнения можно случайно, во время пальпирования молочной железы.
Стадии развития злокачественной опухоли:
- Первая — опухоль – 20 мм. Регионарные метастазы пока отсутствуют, и не прослеживается прорастание в ткани грудной железы. Внешних изменений не обнаружено;
- Вторая – опухоль -20–50 мм. Симптомов поражения лимфоузлов нет. Если опухоль меньше 20 мм, то прослеживается метастазирование в четырех лимфоузлах. Созревает синдром «площадки» и появляются поверхностные морщины на коже;
- Третья — величина опухоли — больше 50 мм. Она метастазирует в лимфоузлы и прорастает в кожу. Прослеживается развитие «лимонной корки» и втяжение соска;
- Четвертая — самая тяжелая. Опухоль выходит за пределы грудной клетки и распространяет метастазы на отдаленные внутренние органы.
Чтобы не заболеть такой страшной болезнью нужно: поменять свой образ жизни, проводить профилактические мероприятия и один раз в 30 дней самостоятельно осматривать молочные железы дома.
Как исследовать грудь самостоятельно правильно?
Самостоятельное обследование груди должно выполняться после менструального кровотечения, в период между менструацией и овуляцией, желательно на седьмой день после месячных. Самообследование груди следует проводить раз в месяц.
Правильная техника исследования включает в себя исследование молочной железы в три этапа.
Самообследование груди
Этап I – самостоятельное обследование груди перед зеркалом
На первом этапе женщина должна встать перед зеркалом, поднять руки вверх и внимательно оценить внешний вид молочных желез.
Поводы для беспокойства:
- припухлость или отек;
- асимметрия молочных желез;
- напряжение кожи;
- кожа в виде «апельсиновой корки»;
- изменение цвета – гиперемия;
- втягивание соска;
- выделения из соска, особенно кровавые;
- изменения ареолы;
- язвы на груди;
- видимое увеличение подмышечных лимфатических узлов;
- расширение поверхностных вен на груди.
После этого необходимо положить руки на бедра и осмотреть грудь в таком положении.
Этап II – самостоятельное обследование груди под душем
Следующий этап исследования – оценка груди во время принятия душа.
Одну из рук (например, правую) нужно завести за голову, вторую (в данном случае левую) руку положить на молочную железу с противоположной стороны (правую). Грудь исследуем следующим образом: делаем тремя пальцами плавные круговые движения вдоль груди и сверху вниз.
После тщательного изучения одной железы необходимо аналогичным образом оценить вторую.
Этап III – самостоятельное обследование молочной железы в положении лежа
Последний этап исследования – оценка молочной железы в положении лежа.
Одну руку следует положить под голову, под плечо с той же стороны подкладывают подушку или полотенце, другой рукой исследуют грудь, точно так же, как под душем. Аналогично оценивается вторая молочная железа. Исследование дополняют пальпацией лимфатических узлов.
При регулярном самообследовании груди женщина знает строение своего тела и легко может определить изменения. К сожалению, таким образом можно выявить только явные и ощутимые новообразования.
Прогноз при раке груди
Прогноз зависит от стадии развития болезни, выраженности патологических процессов, наличия метастазов в другие органы, чувствительности опухоли к проводимому лечению, индивидуальных возможностей организма. На ранних стадиях шанс выздоровления превышает 80%, на поздних этапах – редко составляет более 10% .
Важным критерием является 5-летняя выживаемость больных после проведенного лечения, представленная в процентном соотношении. Выглядит она так:
- при І стадии в течение 5 лет выживает около 85% пациенток;
- у больных со ІІ стадией она выживаемость составляет 66%;
- с III стадией – 41%;
- выживаемость среди больных с IV стадией не превышает 10%.
Прогностическое значение отдельных параметров при метастатическом рак груди.
| Благоприятный прогноз | Плохой прогноз |
|---|---|
| Низкая скорость роста | Высокая скорость роста |
| Длительный (более 12 мес.) безрецидивный интервал после завершения первичного лечения | Короткий (менее 12 мес.) безрецидивный интервал после завершения первичного лечения |
| Ранняя стадия опухоли при первичном лечении | Местно-распространенные опухоли при первичном лечении |
| ER+, PR+ (высокое содержание рецепторов стероидных гормонов) | ER-, PR- (низкое содержание или отсутствие рецепторов стероидных гормонов) |
| Ограниченное число метастазов | Множественные метастазы |
| Метастатическое поражение кожи, лимфатических узлов, Костей | Метастатическое поражение висцеральных органов |
| Низкое содержание и амплификация генов рецепторов HER2/neu | Высокое содержание и амплификация генов рецепторов HER2/neu |