Окс
Содержание:
Диагностические исследования при ОКС
Электрокардиограмма и её значения при различных формах ОКС
-
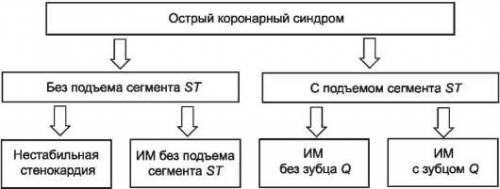
Сегмент ST: без подъёма, либо лабильная или стойкая его депрессия более 2 мм, изменения зубца Т. На фоне болей в области сердца, такой вариант на ЭКГ характерен для острой ишемии миокарда. Если в крови не обнаруживаются маркеры некроза миокарда, то обоснован диагноз нестабильной стенокардии. Наличие или определение динамичного повышения уровня маркеров говорит о мелкоочаговом инфаркте миокарда.
- Сегмент ST: стойкий подъём выше изолинии более 2 мм, плюс впервые возникшие нарушения проводимости (блокада левой ножки пучка Гиса), боли и повышение маркеров, обусловлены острой коронарной недостаточностью, диагноз – инфаркт миокарда.
Коронарная ангиография (коронография)
Введение в артерии рентген-контрастного вещества, которое позволяет визуализировать коронарный рисунок, оценить степень окклюзии (перекрытия) сосудов. Методу принадлежит ведущее место в диагностике ишемических поражений сердца. Риск осложнений процедуры – не более 1%, абсолютных противопоказаний нет, относительные – острая почечная недостаточность, шоковые состояния.
Недостатки: облучение до 6,5 мЗв
Выполнение коронографии возможно только после внесения соответствующей записи в историю болезни (отдельный протокол) о показаниях, и после согласия пациента либо его ближайших родственников.
Компьютерная томография (КТ)
КТ позволяет выявлять стенозы венечных артерий, атеросклеротические бляшки различной величины и плотности. Недостаток: пациента просят задержать дыхание на несколько секунд, чтобы получить качественные изображения.
Электронно-лучевая КТ: высокая временная разрешающая способность, необходимая задержка дыхания всего 1-2 секунды, сканирование послойно по 1,5 – 3 мм, всё сердце исследуется за 1-2 дыхательных паузы.
Многослойная КТ: вокруг пациента быстро вращается рентгеновская трубка, необходима всего одна задержка дыхания для получения полного изображения сердца.
Недостатки метода КТ: облучение (от 1 мЗиверта до 3,5 мЗв), внутривенное введение йодсодержащего контрастного вещества – противопоказания при аллергических реакциях на йод.
МРТ сердца (магнитно-резонансная томография)
МРТ позволяет делать послойные снимки с широким обзором, в любой плоскости. Возможны измерения артериального кровотока и наполнения предсердий и желудочков, оценивается кровоснабжение миокарда и характеристики сокращений сердца. Пациент вообще не подвергается действию ионизирующего излучения (радиации).
Клинические стадии
Клиническими формами ОКС есть — нестабильная форма стенокардии и инфаркт миокарда в острой форме.
Нестабильная форма стенокардии:
- Боль за грудной клеткой. Стенокардия появляется внезапно и без причины, проявляется сдавливающей болью длиться от 5 минут до 30 минут. Необходимо лечь в горизонтальное положение, успокоится и в расслабленном состоянии дождаться, когда эта боль отступит;
- Повышенное биение сердца без явных причин, тогда это признак развития нестабильного типа стенокардии или инфаркта;
- Сдавливание в груди, боль отдает в левую сторону тела, ноющая боль в конечностях и в шее;
- Возникает сильная одышка.
 Коронарный синдром
Коронарный синдром
Инфаркт миокарда — это некроз стеки сердечной мышцы, существует:
- Микроинфаркт;
- Инфаркт обширный.
Также инфаркт разделяется от очага поражения некрозом:
- Инфаркт передней стенки;
- Инфаркт диафрагмальной (задней) стенки;
- Инфаркт перегородки между желудочками.
Симптоматика острого инфаркта:
- Одышка — самый распространенный признак миокарда. Больной ощущает недостаточность от количества вдыхаемого воздуха, как в состоянии активности физического тела, так и в состоянии отдыха. Причина этого признака в том, что сердце не поставляет во внутренние жизненно важные органы достаточное количество кислорода;
- Повышенный уровень выделения организмом пота и потоотделение продолжается долгое время. Постоянно влажные и липкие ладони;
- Боль под ребрами, которая передается в левую часть тела: руку, шею с левой стороны и в левую сторону челюсти.
 Симптоматика острого инфаркта
Симптоматика острого инфаркта
Лечение
Лечебная тактика при ОКС напрямую зависит от сопутствующих патологий и стадии основного заболевания. Если во время приступа рядом с пострадавшим нет специалиста, помочь ему должны близкие или случайные прохожие. Промедление резко ухудшает прогнозы для жизни и выздоровления. Дальнейшая терапия недуга происходит в терапевтическом или кардиологическом отделениях.
В стационаре пациента подключают к капельницам, через которые последовательно вводят препараты, разжижающие кровь и улучшающие её реологию. Реже прибегают к хирургическим методикам. Оперативное вмешательство необходимо, если острая ишемия поразила большой участок сердечной мышцы.
Первая помощь
Неотложная помощь при ОКС должна быть оказана еще на этапе выявления первых симптомов. Она включает следующие мероприятия:
укладывание пациента в горизонтальное положение с приподнятой головой;
прием Нитроглицерина под язык с контролем артериального давления. Если в аптечке имеется спрей, больному рекомендуют дать сразу 2 дозы (впрыскиваний);
поиск всех лекарственных препаратов, которые употребляет пациент
Вместе с ними необходимо найти свежие электрокардиограммы, на которые будут обращать внимание врачи прибывшей бригады скорой помощи.
Медикаментозная терапия
Лечение в стационаре кардиологической клиники проводится в такой последовательности:
- Пациентам назначают и выполняют все необходимые лабораторные и инструментальные анализы.
- Электрокардиограммы отправляют в телеметрический центр для достоверной интерпретации опытными специалистами.
- С целью подъема объема циркулирующей крови пациенту вводят физиологический раствор или глюкозу.
- Больному продолжают давать Нитроглицерин.
- С целью купирования болевого синдрома пациенту вводится наркотический анальгетик. Если присутствуют противопоказания для его приема, препарат заменяют ненаркотическим обезболивающим.
- Для рассасывания образовавшихся тромбов производят антиагрегантную терапию. Она состоит в приеме Ацетилсалициловой кислоты, Клопидогреля, их комбинаций или низкофракционированного гепарина.
- На поздних этапах пациентам рекомендуется прием бета-адреноблокаторов (Карведилол, Метопролол), снижающих нагрузку на сердце и уменьшающих давление.
- Употребление диуретиков (Фуросемид, Верошпирон). Мочегонные средства уменьшают объем циркулирующей крови, помогая сердечной мышце восстановиться.
Хирургические методы
Если ОКС поразил обширную площадь миокарда, прибегают к реваскуляризации. Это оперативное вмешательство имеет строгие клинические рекомендации, поскольку противопоказано пациентам пожилого возраста и больным с тяжелыми сопутствующими патологиями. Реваскуляризация состоит в образовании искусственных анастомозов, через которые в дальнейшем будет происходить кровоснабжение пострадавшего миокарда.

Реваскуляризация миокарда
Выполняется также постановка стентов – специальных трубочек, расширяющих просвет сосудов. Они являются адаптированными к человеческому организму, чтобы не вызвать аутоиммунных реакций с последующим отторжением. Некоторое время после постановки стентов больные вынуждены принимать иммуносупрессоры. Операция является очень сложной и выполняется только опытными кардиохирургами.
Суть патологии
ОКС не является самостоятельной патологией. Специалисты считают, что это совокупность симптомов, свойственных клинической картине инфаркта миокарда и нестабильной стенокардии. ОКС — это патологический процесс, характеризующийся нарушением или прекращением поступления потока крови к сердечной мышце (миокарду) через коронарные сосуды.
Развитие процесса начинается с подъема уровня холестерина в крови и образования холестериновых бляшек. Эти образования закупоривают сосуды и препятствуют нормальному току крови, на фоне чего развивается сердечная ишемия.
Спровоцировать развитие ОКС могут сильные стрессы, механические повреждения сердца, послеоперационные осложнения, аномалии сердца и сосудов, воспаление или тромбоз сосудов.
Факторами, предрасполагающими к развитию синдрома, являются:
- артериальная гипертония;
- избыточный вес;
- отсутствие физической активности;
- сахарный диабет;
- злоупотребление алкоголем и курением;
- наследственная предрасположенность;
- прием гипотензивных препаратов.
Клиницисты используют термин ОКС для оценки состояния пациента и оказания помощи еще до установления конкретного диагноза.
 Атеросклероз сосудов — ведущая причина развития синдрома
Атеросклероз сосудов — ведущая причина развития синдрома
Лечение в стационаре
Эндоваскулярные (внутрисосудистые) и хирургические методы для восстановления тока крови в коронарных артериях:
- Ангиопластика и стентирование. Через артерию бедра катетер вводится в коронарную артерию, на его конце раздувается баллончик, расширяя просвет артерии. Затем устанавливается протез, напоминающий металлическую пружинку – стент, которым укрепляется стенка коронарного сосуда.
- Коронарное шунтирование. Используя аппарат искусственного кровообращения (с остановкой сердца), либо в условиях работающего сердца, формируют обходные пути (шунты) вокруг поражённого участка венечных артерий. По ним и воссоздаётся нормальный кровоток в сердечной мышце.
- Прямая коронарная атерэктомия. Для этого применяется цилиндрическое устройство с боковым «окошком», расположенное на концевой части катетера. Оно подаётся под бляшку, ротационным ножом срезает её и удаляет.
- Ротационная аблация. Инструмент – специальный микро-бур (ротаблатор), предназначен для удаления кальцинированных бляшек. Скорость вращения 180 000 оборотов в минуту, оборудован эллипсовидным наконечником. Введённый в артерию, он размалывает бляшку на микроскопические фрагменты, освобождая путь кровотоку. В дальнейшем желательно провести стентирование. Метод не показан при тромбозах.
Диагностические мероприятия
Проверить наличие инфарктного процесса можно путем выполнения таких анамнестически-функциональных мер, а также лабораторных и инструментальных анализов:
- сбор анамнеза. У пациента выясняют, когда возникли симптомы, встречались ли они раньше, как длительно присутствовали и после чего пропадали;
- перкуссия. С помощью этого метода определяют границы сердечной и легочной тупости;
-
Норма анализа на КФК
пальпация. Функциональная методика позволяет определить сердечный толчок, его наличие и величину;
- аускультация. Этот метод обследования выполняется с помощью стетофонендоскопа. Опытный врач выслушивает сердечные тоны и шумы;
- определение в крови уровня фермента креатинфосфокиназы (КФК). Его молекулы являются самым показательным признаком наличия ОКС;
- подсчет концентрации холестерина и триглицеридов. Повышение этих химических элементов является предиктором атеросклероза сосудов;
- определение уровня белка апопротеина. Он является индикатором риска ишемической болезни сердца, развивающейся вследствие атеросклероза коронарных сосудов. Апопротеины делятся на 2 фракции, соотношение которых отображает баланс липопротеидов низкой и высокой плотности. Этот анализ также свидетельствует об интенсивности транспорта холестерина в периферические ткани и обратно в печень;
-
измерение количества липопротеидов высокой и низкой плотности. Их соотношение свидетельствует о риске прогрессирования атеросклеротических бляшек в сосудистых просветах;
- электрокардиография. С помощью этого инструментального метода удается достоверно установить наличие инфаркта миокарда. Последний определяется по подъему участка ST и патологическому зубцу Q;
- эхокардиография. Эта ультразвуковая методика позволяет установить окончательный диагноз путем измерения фракции сердечного выброса и наблюдения за реологией крови в магистральных сосудах.
Диагностика
ОКС следует предполагать у мужчин возраста более 30 лет и женщин, которые старше 40 лет, если основным симптомом является дискомфорт или боль в груди. Поскольку патогенез всех форм ОКС схож и различается в основном обширностью и степенью поражения миокарда, то и клинически (по симптомам) разные формы ОКС имеют похожие проявления, в основном это ангинозные боли.
Боль при ОКС необходимо отличать от боли при тромбоэмболии легочной артерии, пневмонии, перикардите, пневмотораксе, миокардите, переломе ребер, гипертоническом кризе, спазме пищевода,диафрагмальной грыже, почечной колике, остром расслоении аорты, остеохондрозе. В большинстве случаев ангинозная боль имеет явные характерные особенности, что позволяет с уверенностью поставить предварительный диагноз:
- По описанию пациента, боль носит сжимающий, иногда жгучий характер;
- Боль локализуется чаще всего за грудиной – в средней и нижней ее части.
- Боль – разлитая, имеет большую площадь на передней поверхности грудной клетки.
Хорошо запоминающееся описание коронарогенной боли приводится в своей замечательной книге «Азбука ЭКГ» (автор Зудбинов Ю.И.):
«Если объединить вышеперечисленные свойства коронарогенной боли и попросить больного показать ее, то больной раскрытой ладонью опишет круг или несколько кругов на уровне средней и нижней части грудины, а затем сожмет разведенные пальцы в кулак. Пациент как бы подсознательно указывает на чувство сдавления, сжатия в средненижней части грудины и разлитой характер боли. Это и есть симптом «сжатого кулака», описанный Юшаром – один из достоверных признаков коронарогенной боли».
Если речь идет о стенокардии, то характерно чередование приступов боли и периодов, когда боль полностью проходит. Сублингвальный прием нитроглицерина (таблетка под язык) быстро прекращает боль или значительно уменьшает ее. Сам приступ носит волнообразный характер – сначала болевые ощущения становятся всё сильнее, а потом идут на спад. Обычно продолжительность приступа стенокардии составляет 2-7 минут. Также характерна стереотипность – каждый последующий приступ практически ничем не отличается от предыдущего.
Для инфаркта миокарда (ИМ) характерна сильнейшая давящая или сжимающая боль в груди, часто иррадиирующая в левую руку и сопровождающаяся страхом смерти. В целом, по своим характеристикам и локализации, болевые ощущения сходны со стенокардией, но бывают более сильными, длятся >20 мин и не проходят в покое и после приема нитроглицерина.
Симптомы и признаки острого коронарного синдрома (ОКС)
Клинические проявления ОКС зависят от локализации и выраженности изменений в коронарной артерии и являются довольно вариабельными, Кроме тех случаев, когда ИМ является распространенным, крупноочаговым, судить об объеме ишемизированного миокарда только по данным клиники затруднительно.
После завершения острых проявлений коронарной обструкции возможно развитие осложнений заболевания. Обычно в их число входят электрическая дисфункция (нарушения проводимости, артимии), миокардиальная дисфункция (сердечная недостаточность, разрыв свободной стенки ЛЖ или МЖП, аневризма ЛЖ, псевдоаневризма, формирование тромба в полости ЛЖ, кардиогенный шок) или клапанной дисфункции (обычно проявляется как митральная регургитация). Нарушение электрических свойств миокарда возможно при любой форме ОКС, появление миокардиальной дисфункции обычно указывает на большой объем ишемизированного миокарда. Другие осложнения ОКС включают в себя рецидивирование ишемии миокарда и развитие перикардита. Перикардит обычно развивается спустя 2-10 нед с момента возникновения ИМ и известен как постинфарктный синдром или синдром Дрекслера.
Нестабильная стенокардия. Симптоматика аналогична таковой для стабильной стенокардии, за исключением нескольких особенностей: приступы характеризуются большей интенсивностью, продолжаются дольше, провоцируются меньшим уровнем нагрузки, могут возникать в покое (стенокардия decubitus), прогрессируют по своим характеристикам.
HM6ST и HMcST. Симптомы HMcST и HM6ST схожи. За несколько дней или недель до коронарного события около 2/3 пациентов отмечают продромальные симптомы, которые включают нестабильную или прогрессирующую стенокардию, одышку или усталость. Обычно первым симптомом развития ИМ является интенсивная боль глубоко за грудиной, описываемая пациентами как (давление или ноющая боль, часто иррадирующая в спину, нижнюю челюсть,левую руку, правую руку, плечи или во все указанные области. По своим характеристикам боль аналогична таковой при стенокардии, но обычно более интенсивная и продолжительная, часто сопровождается одышкой, потливостью, тошнотой и рвотой, прием нитроглицерина и покой оказывают только частичный и временный эффект. Однако болевой синдром может быть менее выраженным, около 20% острых ИМ протекают бессимптомно (клиника отсутствует или проявляется неспецифическими симптомами, которые не воспринимаются больным как заболевание), что наиболее часто проявляется у пациентов с сахарным диабетом. У некоторых пациентов заболевание проявляется потерей сознания. Пациенты часто интерпретируют возникшую боль в грудной клетке как нарушение пищеварения, отчасти это связано с положительным эффектом после отрыгивания воздуха и принятия антацидов. у женщин характерно частое развитие атипичной клиники ИМ. Для пожилых пациентов более характерны жалобы на одышку, чем на ангинозный болевой синдром. В тяжелых случаях пациенты испытывают интенсивный болевой синдром в грудной клетке, сопровождающийся беспокойством и страхом смерти. Возможны тошнота и рвота, кожные покровы, как правило, бледные, холодные, влажные из-за потливости. Возможно появление периферического или центрального цианоза.
Возможно появление нитевидного пульса, колебания уровня артериального давления, хотя у многих пациентов регистрируется артериальная гипертензия во время болевого приступа.
При развитии ИМ ПЖ отмечается увеличение давления наполнения ПЖ, расширение югулярных вен (часто с положительным симптомом Куссмауля), отсутствие хрипов в легких и гипотония.
Диагностика острого коронарного синдрома
Диагноз острый коронарный синдром ставится, когда еще нет достаточной информации для окончательного суждения о наличии или отсутствии очагов некроза в миокарде. Это рабочий и правомерный диагноз в первые часы и сутки от начала заболевания.
Диагнозы «инфаркт миокарда» и «нестабильная стенокардия» ставятся, когда имеется достаточно информации для их постановки. Иногда такая возможность есть уже при первичном осмотре, когда данные электрокардиографии и лабораторного исследования позволяют определить наличие очагов некроза. Чаще возможность дифференцирования этих состояний появляется позже, тогда понятия «инфаркт миокарда» и различные варианты «нестабильной стенокардии» используют при формулировании окончательного диагноза.
Определяющими критериями диагноза острого коронарного синдрома на первоначальном этапе служат клинические симптомы ангинозного приступа и данные электрокардиографии, которая должна быть произведена в течение первых 10 минут после первого обращения. В дальнейшем, на основании электрокардиографической картины, все пациенты распределяются на две группы:
- пациенты с острым коронарным синдромом с подъемом сегмента ST;
- пациенты с острым коронарным синдромом без подъема сегмента ST. Это деление определяет дальнейшую тактику терапии.
Следует помнить, что нормальная электрокардиограмма у пациентов с симптомами, дающими повод подозревать острый коронарный синдром, не исключает его. Также надо учитывать, что у молодых (25-40 лет) и пожилых (> 75 лет) пациентов, а также больных сахарным диабетом проявления острого коронарного синдрома могут протекать без типичного ангинозного статуса.
Окончательный диагноз чаще всего ставится ретроспективно. Предсказать на начальных этапах развития болезни, чем закончится обострение ишемической болезни сердца — стабилизацией стенокардии, инфарктом миокарда, внезапной смертью, практически невозможно.
Единственным методом диагностики того или иного варианта ОКС является регистрация ЭКГ. При выявлении подъема сегмента ST в последующем в 80-90% случаев развивается инфаркт миокарда с зубцом Q. У больных без стойкого подъема сегмента ST отмечаются депрессия сегмента ST, отрицательные зубцы Т, псевдонормализация инвертированных зубцов Т или изменения ЭКГ отсутствуют (кроме того, примерно у 10% больных с ОКС без стойкого подъема ST наблюдаются эпизоды преходящего подъема сегмента ST). Вероятность инфаркта миокарда с зубцом Q или смерти в течение 30 дней у больных с депрессией сегмента ST в среднем составляет около 12%, при регистрации отрицательных зубцов Т — около 5%, при отсутствии изменений ЭКГ — от 1 до 5%.
[], [], [], [], [], []
Инфаркт миокарда с зубцом Q
Инфаркт миокарда с зубцом Q диагностируют по ЭКГ (появление зубца Q). Для выявления ИМ без зубца Q необходимо определение маркеров некроза миокарда в крови. Методом выбора является определение уровня сердечных тропонинов Т или I. На втором месте — определение массы или активности MB фракции креатинфосфокиназы (MB КФК). Признаком ИМ считается уровень тропонина Т более 0,1 мкг/л (тропонина I — более 0,4 мкг/л) или увеличение MB КФК в 2 раза и более. Примерно у 30% больных с повышением уровня тропонинов в крови («тропонин-положительные» больные) MB КФК в пределах нормы. Поэтому при использовании определения тропонинов диагноз ИМ будет поставлен большему числу больных, чем при использовании MB КФК. Следует отметить, что повышение тропонинов может отмечаться и при неишемическиом повреждении миокарда, например, при ТЭЛА, миокардите, сердечной недостаточности и хронической почечной недостаточности.
Для рационального проведения лечебных мероприятий целесообразно оценить индивидуальный риск осложнений (ИМ или смерти) у каждого больного с ОКС. Уровень риска оценивают по клиническим, электрокардиографическим, биохимическим показателям и реакции на лечение.
Основными клиническими признаками высокого риска являются рецидивирующая ишемия миокарда, гипотония, сердечная недостаточность, выраженные желудочковые аритмии.
ЭКГ: низкий риск — если ЭКГ в норме, без изменений или имеются минимальные изменения (снижение зубца Т, инверсия зубца Т глубиной менее 1 мм); промежуточный риск — если отмечается депрессия сегмента ST менее 1 мм или отрицательные зубцы Т более 1 мм (до 5 мм); высокий риск — если отмечаются преходящий подъем сегмента ST, депрессия ST более 1 мм или глубокие отрицательные зубцы Т.
Уровень тропонина Т: меньше 0,01 мкг/л — низкий риск; 0,01- 0,1 мкг/л — промежуточный риск; более 0,1 мкг/л — высокий риск.
Наличие признаков высокого риска является показанием для инва-зивной стратегии лечения.
[], [], [], [], [], []
Осложнения инфаркта миокарда
Артериальная гипотензия и ИМ
По причине возникновения, артериальную гипотензию (САД < 90 мм рт. ст.) при ИМ можно разделить на две группы:
- Артериальная гипотензия, обусловленная развитием левожелудочковой недостаточности и отеком легких;
- Артериальная гипотензия другой этиологии.
Артериальная гипотензия, которая сопровождается развитием левожелудочковой недостаточности и отеком легких.
Основной клинический признак – двусторонние влажные хрипы в нижних отделах легких. Причины весьма разнообразны:
- разрыв сосочковой мышцы;
- кардиогенный шок;
- разрыв стенки левого желудочка;
- разрыв межжелудочковой перегородки;
- нарушения ритма;
- побочные действия лекарственных препаратов.
Нужно исключить другие причины гипотензии, которые пусть редко, но могут встречаться у больного с ИМ.
Кардиогенный шок
Кардиогенный шок ответственен примерно за 80% всех случаев гипотензий у больных с ИМ. В основном он возникает при обширных, более 40-50% массы левого желудочка, инфарктах. Фактически, кардиогенный шок – это крайне тяжелая форма острой сердечной недостаточности.
Кардиогенный шок (КШ) определяется как сочетание следующих гемодинамических признаков: систолическое АД менее 90 мм рт. ст. на протяжении 30 мин и более, сердечный индекс меньше 2,2 л/мин/м2, давление заклинивания легочных капилляров > 18 мм рт. ст., олигурия или анурия. При ИМ кардиогенный шок развивается в 5-15% случаев, а связанная с ним летальность составляет от 60 до 80%.
Тромболитическая терапия лишь в небольшой степени улучшает исходы. Причиной является то, что низкое системное давление приводит к низкому перфузионному давлению в коронарных артериях и значительному снижению эффективности тромболизиса. Первичная баллонная коронарная ангиопластика увеличивает выживаемость при кардиогенном шоке с 20% (только медикаментозная терапия) до 50%.
Внутриаортальная баллонная контрпульсация улучшает коронарную перфузию (увеличивая диастолическое артериальное давление), увеличивает сердечный выброс и давление наполнения (уменьшает постнагрузку левого желудочка), снижает опасность повторной окклюзии и повышает шансы на успех тромболизиса. Поэтому, если есть такая возможность, больные должны быть переведены в специализированные кардиологические клиники. Мониториг тот же, что и при инфаркте миокарда.
Лечение
Лечебная тактика
Лечение начинается одновременно с установлением диагноза — ингаляция кислорода, установление венозного доступа. Терапевтический курс проводится в условиях стационара, так как требуется круглосуточный ЭКГ-мониторинг и наблюдение врачей.
Лечение направлено на устранение причин ишемии, болевого синдрома, уменьшение беспокойства, восстановление кровотока, прекращение нагрузки на миокард и профилактику/устранение осложнений.
В зависимости от тяжести заболевания назначается консервативное или хирургическое лечение. Кроме того, пациент должен соблюдать общие рекомендации — строгий постельный режим, исключение стрессов и физических нагрузок, соблюдение диеты и двигательной активности после улучшения состояния.
Первая помощь
Если предполагается острый коронарный синдром, неотложная помощь проводится в первые полчаса, только в этом случае шанс на выживание будет достаточно высоким. При болях в сердце необходимо вызвать медиков.
До приезда специалистов следует уложить человека на спину, приподняв плечи и голову на 30-40*. Измерить давление, и если оно в пределах нормы, дать таблетку нитроглицерина. Нельзя оставлять пациента в одиночестве, нужно внимательно следить за его состоянием.
ВОЗ предлагает следующий алгоритм неотложной помощи специалистами:
- уложить пациента на твердую ровную поверхность;
- провести оксигенотерапию для насыщения кислородом клеток сердечной мышцы;
- нитроглицерин под язык;
- дать пациенту разжевать таблетку аспирина;
- подкожное введение антикоагулянтов;
- введение наркотических обезболивающих препаратов для устранения острой боли.
После стабилизации состояния пациента госпитализируют в ближайшее отделение кардиологии.
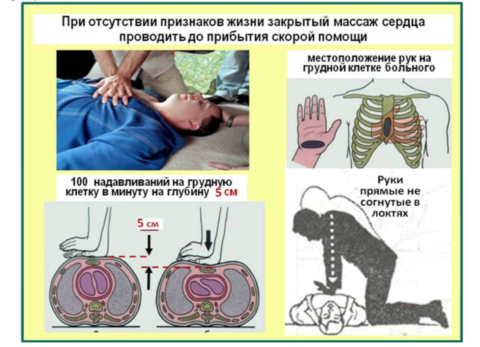 При отсутствии дыхания и сердцебиения реанимационные мероприятия проводятся до прибытия медиков
При отсутствии дыхания и сердцебиения реанимационные мероприятия проводятся до прибытия медиков
Основное лечение
После того, как пациенту оказана первая помощь при остром коронарном синдроме, проводят основную терапию, направленную на восстановление структуры и функции миокарда. Основное лечение острого коронарного синдрома зависит от того, какой окончательный диагноз был установлен.
Стенокардия
Основная группа препаратов для лечения стенокардии – бета-блокаторы. В эту группу входят такие лекарства, как:
- Анаприлин;
- Метопролол;
- Атенолол.
Действие этих средств основано на уменьшении зоны ишемии сердечной мышцы, нормализации функции сердца. Дозу препарата рассчитывают индивидуально, принимать лекарства нужно постоянно. При возникновении приступа пользуются нитратсодержащими средствами и аспирином.
При стенокардии Принцметала назначают антагонисты кальция – препарат Нифедипин. Всем пациентам назначают средства, способствующие нормализации уровня холестерина. Наиболее часто используются две группы – статины и фибраты.
Инфаркт миокарда
Для лечения острого инфаркта пациента госпитализируют в отделение кардиореанимации.
Таблица. Препараты для лечения ОИМ:
| Препарат | Эффект | Способ применения |
| Морфин | Устранение острого болевого синдрома | Вводится внутривенно или внутримышечно, дозировка рассчитывается индивидуально |
| Тромболитики – Стрептокиназа, Алтеплаза | Растворяют тромб | Наибольший эффект отмечается при введении препаратов в первые 6 часов |
| Дезагреганты – Аспирин, Курантил | Предупреждают образование новых тромбов | Сначала вводят внутримышечно, затем переходят на таблетированный прием |
| Антиаритмики — Дофамин | Предупреждают срыв сердечного ритма | Вводят внутривенно капельно |
В некоторых случаях, когда тромб не поддается растворению лекарственными средствами, требуется хирургическое удаление его.
Особенности терапии
При развитии острого коронарного синдрома риск летального исхода при отсутствии медицинской помощи составляет почти 50%. Поэтому госпитализации подлежат все больные с подозрением на ОКС или при подтверждении подобного диагноза.
На правления терапии острого коронарного синдрома:
- Медикаментозное воздействие.
- Профилактика повторных приступов.
- Фитотерапия.
Медикаментозное лечение
Используется с целью предотвращения кислородного голодания миокарда, дополнительно применяют средства для устранения симптомов, особенно выраженной боли. На сегодня разработано много схем лечения больных с ОКС, решение по выбору терапии принимает лечащий врач, который предварительно обследует больного.
На этапе оказания первой помощи используют следующие лекарства:
- Нитраты. Нитроглицерин – за счет улучшения кровоснабжения сердечной мышцы и снижения потребления ее клетками кислорода замедляется процесс гибели кардиомиоцитов. Дают под язык с переходом на внутривенное капельное введение. Изосорбида нитрат – способствует притоку крови к сердечной мышце за счет расширения коронарных сосудов. Вводится внутривенно капельно.
- Кислород – используется в качестве ингаляций, назначается при определении кислорода в крови на уровне 90% и ниже.
- Аспирин – действует как тромболитик, поэтому предотвращает образование тромбов. Используется в таблетках.
- Клопидогрель – предотвращает появление тромбов. Используется в таблетках.
- Тиклопидин – снижает вязкость крови, не допускает склеивание тромбоцитов. Применяется в таблетках.
При повышенном артериальном давлении и тахикардии назначают бета-адреноблокаторы. В зависимости от переносимости больного применяется пропранолол, атенолол, метопролол, эсмолол. Не назначают препараты из группы БАБ при наличии у больного хронического обструктивного заболевания легких.
Для снятия боли используют такие обезболивающие, как морфин, фентанил, дроперидол, промедол, диазепам.
Профилактика повторных приступов
Часто сопровождает основную терапию, назначаемую при ОКС. Поскольку патологический процесс в виде ИБС и атеросклероза, способствующего развитию ИМ и НС, является необратимым, у пациентов после острого периода сохраняется высокий риск развития повторных приступов. Для его снижения должны быть выполнены определенные рекомендации:
- Факторы риска атеросклероза должны быть исключены или сведены к минимуму. Для достижения этой цели нужно отказаться от вредных привычек (употребления алкоголя и курения). Также должны быть устранены другие причины ОКС.
- Масса тела должна находиться под контролем. При ее избытке следует воспользоваться услугами диетолога, который поможет нормализовать индекс Кетле.
- Противоатеросклеротическое питание. Играет важную роль в предотвращении обострений, поскольку снижает темп развития атеросклероза, а вместе с этим — развитие ОКС.
- Допустимое физическое напряжение. Физическая нагрузка полезна сердечной мышце, но только в умеренном количестве. Например, после ИМ физические упражнения противопоказаны, хотя существует специальная реабилитация после инфаркта и подобные моменты следует уточнить у лечащего врача.
- Регулярные медицинские осмотры. После приступа НС или ИМ следует своевременно наблюдаться у врача. В основном, не реже раза в полгода. При необходимости проводятся диагностические исследования.
Фитотерапия
Основную часть народной медицины составляют рецепты, направленные на борьбу с ИБС. Чаще всего используют при хроническом течении болезни либо после основного курса лечения ОКС.
Народные средства, улучшающие питание миокарда:
- Отвар крапивы. Собранные до цветения и высушенные листья крапивы заваривают кипятком из расчета 100 мл на 1 ст. л. После кипячения на маленьком огне и остывания отвар принимают по 50 мл до четырех раз в день.
- Отвар синеголовника. Высушенную и измельченную траву в количестве 1 ст. л. заливают стаканом кипятка и после кипячения на маленьком огне на протяжении 5 минут охлаждают. Далее принимают по столовой ложке до 5 раз в день.
- Настой золототысячника. Столовую ложку сухой травы заливают двумя стаканами кипятка и настаивают несколько часов в темном месте. Принимать настой нужно три раза в день равными частями. Длительность курса — две недели.
- Настой овсяных зерен. Одну столовую ложку зерен заливают десятью столовыми ложками кипятка. Средство настаиваться сутки и после принимается по 100 мл до 3 раз в день. Принимают при болезненных ощущения в области сердца несколько дней до исчезновения симптомов.