Нейтрофилы: повышенный и пониженный уровень, причины и способы нормализации
Содержание:
- Как выглядит повышенное содержание гранулоцитов в бланке анализов
- Пониженные нейтрофилы и повышенные лимфоциты одновременно
- Как выявить нейтрофилез?
- На что указывает увеличение показателей эозинофилов
- Почему наблюдаются пониженные нейтрофилы
- Функции нейтрофилов
- Функции нейтрофилов и лимфоцитов
- Диагностика
- Профилактика
- Причины эозинофилии
- Причины повышения нейтрофилов в крови
Как выглядит повышенное содержание гранулоцитов в бланке анализов
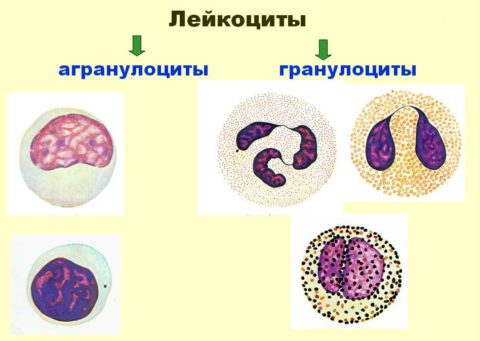
Для начала следует упомянуть о том, что различается 2 типа защитных кровяных телец:
- Палочкоядерные – молодые формы нейтрофилов, отличительной особенностью которых является вытянутое ядрышко без каких-либо перемычек. Содержатся в красном костном мозге до момента своего взросления, затем выходят в кровоток и возводят своеобразный оборонительный рубеж иммунной системы.
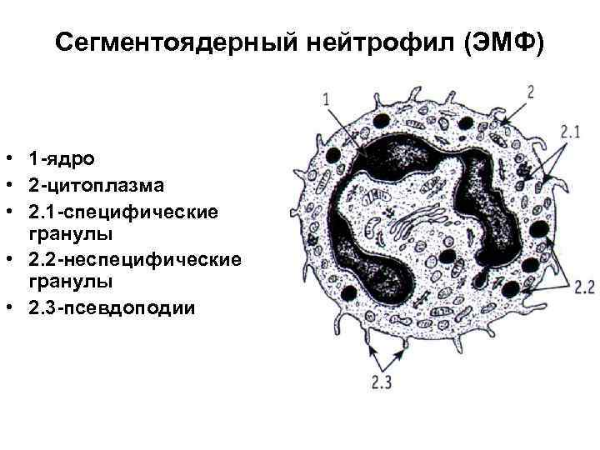
- Сегментоядерные – старшие нейтрофильные клетки, снабженные полноценными функциями для борьбы с вредоносными частицами (например, лучшей подвижностью и возможностью поглощать до 3 десятков опасных форм жизни до момента собственной гибели). Имеют необычное ядрышко, будто «склеенное» из нескольких члеников, отростков. Значительное их количество находится на страже человеческого здоровья, располагаясь вне костного мозга: одни циркулируют по кровеносной системе, а иные оседают на стенках лимфатических сосудов и внутренних органов, образуя резерв.
В анализе крови, как правило, графа «нейтрофилы» или «нейтрофильные гранулоциты» делится еще на 2 части: в каждой из них чаще всего можно обнаружить процентное соотношение 2 типов рассмотренных гранулоцитов. В данной таблице приведены приблизительные показатели превышения нормы защитных лейкоцитов в зависимости от возраста пациентов:
| Возрастная категория | Параметры нейтрофилии (%) | |
| Палочкоядерные | Сегментоядерные | |
| Первые 24 часа жизни | >16–17 | >79–80 |
| 2–30 дней | >13–14 | >60 |
| 2–12 месяцев | >5–6 | >45 |
| 2–3 года | >5–6 | >58 |
| 4–6 лет | >5–6 | >60 |
| 7–12 лет | >5–6 | >65 |
| 13–15 лет | >5 | >68 |
| 16+ | >5 | >73–75 |
Обязательно следует учитывать, что у новорожденных малышей довольно высокие показатели означают абсолютную норму в подавляющем большинстве случаев. На протяжении последующего времени, особенно до 3–4 лет, число нейтрофилов будет значительно меняться – сначала параметры станут убавляться (примерно до 1 года), далее начнут постепенно увеличиваться.
Возраст с 5–6 до 14–15 лет характеризуется относительным постоянством, однако некоторые сдвиги (не чрезмерно резкие) из-за активного физиологического развития вполне уместны. У юных людей старше 15–16 лет цифирные показатели нейтрофилов уже идентичны таковым у взрослых женщин и мужчин. Содержание гранулоцитарных лейкоцитов в организме не зависит от половой принадлежности человека, только от состояния его здоровья, а также возрастной категории.
К слову, в результатах клинического анализа крови иногда фигурирует так называемая абсолютная величина нейтрофилов – цифра, умноженная на 10⁹ (отражает общее число защитных структур в одной единице крови). Повышенный уровень лейкоцитарных клеток (или нейтрофилия) выглядит следующим образом:
| Количество нейтрофилов (×10⁹) | Степень отклонения |
| 7–10 | Умеренная |
| 11–20 | Выраженная (достаточно острая) |
| >21 | Тяжелая (требующая незамедлительного медицинского вмешательства) |
Не всегда высокие нейтрофильные гранулоциты угрожают жизни пациента, но, несмотря на этот факт, обратиться к докторам необходимо с целью выяснения истинной причины происходящих перемен. Иногда в бланке анализов нейтрофилы обозначены согласно общепризнанной международной аббревиатуре – NE или NEUT.
Внешний вид нейтрофилов
Пониженные нейтрофилы и повышенные лимфоциты одновременно
Лейкоцитарная формула имеет важное значение при постановке диагноза. Именно в лейкограмме чаще всего происходят изменения
При этом общее количество лейкоцитов остается нормальным.
- Вирусные инфекции характеризуются повышением лимфоцитов и понижением нейтрофилов. Абсолютный уровень лейкоцитов в крови не выходит за пределы нормы. Подобные данные лейкограммы указывают на активную борьбу организма с вирусами. Их часто получают на стадии инкубации, когда симптомов заболевания нет, а микробы уже проникли в организм и начали свою жизнедеятельность. Нейтропения и лимфоцитоз наблюдаются у лиц, недавно перенесших ОРВИ. Лимфоциты мигрируют в очаг воспаления, размножаются и дифференцируются для осуществления надежной противомикробной защиты. Необходимо определенное время для нормализации показателей крови. Когда наступает выздоровление, концентрация лейкоцитов восстанавливается.
- Онкологические заболевания характеризуются дисбалансом иммунных клеток, которые образуются и созревают в костном мозге. Опухоли органа нарушают его работу. При этом повышается уровень лимфоцитов и снижается количество нейтрофилов в крови. Апластическия анемия проявляется бледностью, бессилием, головокружение, кровоточивостью. При отсутствии своевременной диагностики и адекватного лечения заболевание переходит в лейкоз. К самым распространенным онкогематологическим болезням относятся хронический лимфоцитарный лейкоз и неходжкинская лимфома. В-лимфоциты скапливаются в костном мозге, лимфоузлах, печени. Эти онкопатологии отличаются медленным течением и специфической симптоматикой.
- Нейтропения с лимфоцитозом наблюдаются и при аллергических реакциях. Такие результаты исследования позволяют докторам определить наличие склонности к аллергии. При этом вместе с лимфоцитами также повышены эозинофилы.
- Много лимфоцитов в крови обнаруживают не только при респираторных инфекциях, но и при туберкулезе, бруцеллезе, брюшном тифе, системной красной волчанке, лимфогранулематозе, почечной патологии.
- Гнойно-деструктивные и сосудистые заболевания также требуют проведения гемотеста, с помощью которого обнаруживают лимфоцитоз и нейтропению. К ним относятся: абсцессы, флегмоны, фурункулы, гангрена, инфаркт, инсульт.
Как выявить нейтрофилез?
Основа диагностики нейтрофилеза — клинический анализ крови
Уровень нейтрофилов диагностируется на основе развёрнутого клинического анализа крови. Перед анализом на уровень нейтрофилов необходимо отказаться от пищи за 8 часов до изъятия крови, исключить физическое перенапряжение, алкогольные напитки и медикаменты.
Значения выше нормы свидетельствуют о наличии нейтрофилеза. Данную патологию разделяют на 3 стадии, в зависимости от уровня превышения нормы.
- Абсолютное количество нейтрофилов составляет до 10 * 109/л — воспаление умеренного характера, локализованное в одном очаге;
- Численность клеток диагностируется от 10 до 20 * 109/л — выраженный нейтрофилёз при более сильном воспалительном процессе, распространившимся далее одного очага;
- Уровень нейтрофилов в единице крови определяется от 20 до 60 * 109/л — тяжёлая стадия, свидетельствующая об обширном поражении организма в целом.
Если в бланке с результатами анализа указано только процентное соотношение, можно вычислить абсолютный показатель по формуле:
Относительный показатель * число лейкоцитов / 100.
Если показатель в процентах равен 68, а лейкоцитов всего 7 * 109/л, то 68 * 7 / 100 = 4,76.
На что указывает увеличение показателей эозинофилов
При стойко высоком содержании Э-клеток медики классифицируют это состояние как эозинофилия. В МКБ-10 она скрыта под шифром D72.1, включающим аллергическое, наследственное заболевание.
Различаются следующие степени эозинофилии:
- слабая, при повышении показателей на 10%;
- средняя, со скачком показателей на 10-15%;
- тяжелая, при увеличении уровня более чем на 15%.
Серьезное повышение нормы эозинофилов у взрослого говорит от том, что ткани и клетки ощущают дефицит кислорода, органы перестают выполнять свои функции. Кода результат исследования крови показывает значительное превышение Э-клеток у взрослого человека, проводят повторный анализ, после чего в индивидуальном порядке назначают диагностику:
- общий анализ мочи;
- общий анализ кала;
- исследование кала на наличие гельминтов;
- УЗИ внутренних органов;
- проверку аллергопроб.
Точное содержание дополнительных исследований врач определяет исходя из жалоб пациента, своих подозрений на наличие скрытых заболеваний. Знаки АБС Э-клеток указывают на возможность их подсчета особым путем: число всех лейкоцитов умножают на процентное содержание эозинофилов.
Повышение эозинофилов АБС у взрослого говорит о наличии аллергии разной этиологии:
- Лекарственная. Следует в беседе с пациентом выяснить, какие препараты он начал принимать недавно, есть ли у него жалобы в связи с этим.
- Реактивная аллергия, которая может быть вызвана сенной лихорадкой, крапивницей, отеком Квинке.
- Аллергический насморк.
- Кожная аллергия в форме экземы, атопического дерматита, пузырчатки.
- Заражение организма паразитами типа амебы, хламидий, токсоплазмы.
- Глистное поражение организма.
- Аллергия при системных заболеваниях красной волчанкой, артритом, узелковым периартериитом.
- Аллергическое осложнение инфекционных заболеваний, таких как сифилис, туберкулез.
- Аллергическое поражение легких при астме, плевритах, альвеолитах, гистоцитозах.
Повышается концентрация Э-клеток при онкологических болезнях крови, при поражениях органов пищеварения, что проявляется гастритами, колитами. Развитие на тканях внутренних органов злокачественных новообразований также приводит к высоким показателям эозинофилов.
При подтверждении своих подозрений терапевт направляет пациента на консультацию к аллергологу, который по своему усмотрению может назначить дополнительное обследование:
- для подтверждения аллергического насморка берут мазки из зева и носа;
- для подтверждения астмы проводят провокационные пробы, спирометрию;
- в любой ситуации определяют аллергены в сыворотке крови.
При поражении легких, подтвержденных рентгеновскими снимками, пациенту назначают консультацию пульмонолога. Если обнаружена глистная инвазия, потребуется консультация инфекциониста, паразитолога. Только после наиболее полного обследования по его результатам врачи коллегиально назначают лечение выявленного заболевания.
Лечение повышенных эозинофилов у взрослого говорит о выборе направления на исцеление от основного заболевания, потому что сами Э-клетки медицинской коррекции не поддаются. Их число можно понизить, только вылечив выявленную патологию.
В ходе лечения проводятся контрольные анализы для проверки правильного выбора медикаментов, нормального течения терапии. Все получаемые данные врачи сверяют с нормами, указанными в таблицах.
Таблица нормы эозинофилов у взрослых людей
|
Возраст человека |
Норма эозинофилов |
Процентное отношение от общего числа лейкоцитов |
Абсолютный показатель |
|
В лейкоцитарной формуле |
До 5 % |
0,02 – 0,5 *10^9/л |
|
|
В риноцитограмме |
До 7 % |
Не высчитывается |
|
|
От 15 до 20 лет |
От 1% до 5% |
0-0,45 – x10⁹/литр |
|
|
После 21 года |
От 1% до 5% |
0-0,47 – x10⁹/литр |
Таблица содержания эозинофилов в общей лейкограмме у взрослых
|
Группа клеток |
Доля, % |
Абсолютный показатель, 10⁹/л |
|
Палочкоядерные нейтрофилы |
1‒6 |
0,04‒0,3 |
|
Сегментоядерные |
48‒75 |
2,0‒5,5 |
|
Эозинофилы |
0,5‒5 |
0,02‒0,3 |
|
Базофилы |
0‒1 |
0,0‒0,065 |
|
Лимфоциты |
19‒37 |
1,2‒3,0 |
|
Моноциты |
3‒11 |
0,09‒0,6 |
Число эозинофилов у взрослых людей в течение суток колеблется из-за непостоянного уровня кортикостероидов, гормонов, синтезируемых надпочечниками. Самый высокий показатель эозинофильных лейкоцитов определяется ночью, близко к утреннему времени, в течение дня же содержание Э-клеток в крови уменьшается.
У взрослых нормальный показатель – 500 эоз/мкл. Повышение данных до 5000 эоз/мкл, если оно стабильно держится в течение 2-3-х месяцев, свидетельствует о развитии гиперэозинофильного синдрома. Когда у взрослого повышаются одновременно с эозинофилами и базофилы, о чем это говорит? Только о развитии аллергической реакции в острой форме.
Почему наблюдаются пониженные нейтрофилы
Заниженный уровень защитных телец может свидетельствовать об очень многих нарушениях, некоторые из которых не представляют особой опасности для человека. С целью упрощения понимания причин нейтропении причины её возникновения условно делятся на 2 типа: патологические (указывающие на наличие болезней различной природы) и физиологические (обусловленные какими-либо изменениями в организме, вызываемыми, например, истощением или принятием медикаментов). Теперь чуть подробнее о каждой разновидности.
Патологические причины
Малое количество нейтрофилов зачастую связано с развитием недуга вирусного происхождения. К таковым можно отнести:
- Амеррилез (желтую лихорадку, атакующую, в первую очередь, печень и почки, а затем остальные внутренние органы, сосудистые сплетения).
- Ветряную оспу.
- Грипп.
- ВИЧ (вирус иммунодефицита).
- Краснуху.
- Ларингит.
- Свинку.
- Геморрагическую лихорадку (отклонение, поражающее преимущественно сосуды).
- Ангину.
- Лишай.
- Корь.
- Гепатит (все виды).
- Энцефалит (воспалительный процесс в головном мозге).
- Полиомиелит.
- Брюшной или сыпной тиф.
- Папилломатоз.
- Сифилис.
- ОРВИ.
- Герпес.
И также обширную группу заболеваний, при которых нейтрофилов наблюдается меньше нормы, образуют бактериальные формы отклонений, среди них:
- Туляремия (болезнь, локализующаяся на слизистых оболочках и в лимфатических узлах).
- Сальмонеллез.
- Пневмония.
- Туберкулез.
- Менингит.
- Сыпной тиф.
- Сепсис (заражение крови).
- Перитонит (воспаление брюшной полости).
- Дизентерия.
- Холера.
- Отит.
- Тонзиллит.
- Дифтерия.
- Бруцеллез.
- Аппендицит.
Недуги, атакующие кроветворную и кровеносную систему, тоже обладают возможностью понижать нейтрофилы. В основном речь идет о лейкозе, тромбофлебите (воспалении вен), ацидозе (повышенной кислотности крови), гемолизе (разрушение эритроцитарных клеток) и лимфоме.
Отдельно следует отметить злокачественные опухоли – миелолейкоз, эритремию (патологическое разрастание эритроцитов), лейкемию, остеосаркому, фиброзную гистиоцитому (рак, поражающий связки, мышцы и сухожилия) и саркому Юинга, видоизменяющую клетки костей. Паразитарные болезни, вроде трихомониаза и токсоплазмоза, имеют возможность значительно понизить уровень нейтрофилов в крови.
 Сахарный диабет также вызывает нейтропению
Сахарный диабет также вызывает нейтропению
Еще к числу отклонений, характеризующихся низким содержанием гранулоцитов, причисляются следующие заболевания:
- Системная красная волчанка.
- Спленомегалия (патологическое увеличение селезенки).
- Кахексия (тяжелейшая форма истощения).
- Подагра.
- Ревматоидный артрит.
- Остеомиелит (некроз костных структур).
- Острая форма холецистита (воспаления желчного пузыря).
К слову, анафилаксия (анафилактический шок) – это один из «спусковых крючков» нейтропении.
Нельзя упускать из виду и тот факт, что у человека может наблюдаться синдром Костмана. Он представляет собой врожденный иммунодефицит, который вызван неспособностью организма самостоятельно синтезировать нейтрофилы, являющиеся неотъемлемой частью иммунной системы.
Физиологические причины
Теперь о причинах нейтропении непатологического характера. Наиболее распространенными считаются употребление медикаментов: цитостатиков, анальгетиков (обезболивающих), ряда антибиотиков (например, хлорамфеникола) и антибактериальных средств (стрептоцида, зидовирина), крайне сильные ожоги, постболезненный период, проживание на территории, характеризующейся неблагоприятными факторами окружающей среды, проведение химической или лучевой терапии.
Крайне часто низким содержанием нейтрофилов дает о себе знать несбалансированное питание, в котором, как правило, наблюдается явный дефицит фолиевой кислоты (B9), а также цианокобаламина (B12). Обычно это связано с практически полным отсутствием в рационе морепродуктов, мяса, сыра, рыбы, молочной продукции, куриных яиц, орехов, зелени, белых грибов и пр.
Для того чтобы повысить уровень нейтрофильных гранулоцитов в крови требуется сбалансировать свое питание, внеся в него недостающие компоненты и максимально ограничив вредную пищу. Если у пациента на протяжении всей жизни наблюдались небольшие колебания нейтрофилов, не сопровождающиеся неприятными физиологическими симптомами, то, скорее всего, говорить о патологии не имеет смысла. Подобное состояние в индивидуальных случаях считается разновидностью нормы.
Функции нейтрофилов
Как и другие клетки крови, нейтрофилы вырабатываются в костном мозге. (, ) Они составляют самую большую часть клеток крови, вырабатываемых костным мозгом. Они – наши “первые защитники”, играющие роль первой линии обороны от инфекционных организмов, проникающих в организм.
Нейтрофилы появляются первыми в очаге инфекции и воспаления. (, ) Они нападают на чужеродные организмы, “съедая их” с помощью процесса, называемого фагоцитозом, или поглощая в процессе, называемом эндоцитозом. Как только инородный организм оказывается внутри нейтрофила, его “атакуют” ферментами, которые приводят к разрушению врага. Нейтрофилы также помогают регулировать иммунный ответ в целом. ()
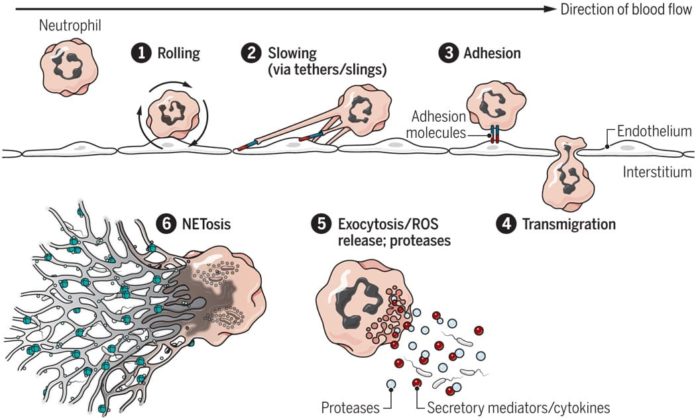 В ответ на инфекцию или воспаление циркулирующие нейтрофилы выводят поверхностные молекулы, облегчающие их взаимодействие с активированным эндотелием. Во время воспаления и инфекции нейтрофилы высвобождают медиаторы, которые способствуют формированию последующего иммунного ответа путем модуляции адаптивной функции иммунных клеток. (источник)
В ответ на инфекцию или воспаление циркулирующие нейтрофилы выводят поверхностные молекулы, облегчающие их взаимодействие с активированным эндотелием. Во время воспаления и инфекции нейтрофилы высвобождают медиаторы, которые способствуют формированию последующего иммунного ответа путем модуляции адаптивной функции иммунных клеток. (источник)
Быстрая реакция нейтрофилов на инфекцию делает их первой группой иммунных клеток, которые участвуют в иммунном ответе при заражении или травме. Они производят антимикробные вещества и протеазы (ферменты), которые помогают деградировать и убивать микробов. ()
Нейтрофилы также могут вырабатывать цитокины (CXCL2, CCL3 , IL-6, ФНО-альфа) для поддержания воспалительной реакции организма на инфекцию. (, )
После того как они заканчивают защищать наше тело против патогенов, некоторые нейтрофилы активируют макрофаги (большие белые клетки крови) для того, чтобы те помогли удалить разрушенных микробов и нейтрофилов из организма. Ограниченная продолжительность жизни нейтрофила помогает предотвратить дальнейшее повреждение тканей и избыточное воспаление. ()
Функции нейтрофилов и лимфоцитов
Нейтрофилы и лимфоциты выполняют в организме различные функции.
Жизнедеятельность нейтрофилов (нейтрофильных гранулоцитов) в кровотоке продолжается на протяжении нескольких часов. Возобновляются клетки постоянно, благодаря чему в организме существует препятствие для посторонних микроорганизмов.
Борьба проявляется в форме процесса, называемого фагоцитозом. Причем любой из сегментоядерных нейтрофилов (зрелых) осуществляет захват и переваривание болезнетворных микроорганизмов. Окончив работу, нейтрофилы гибнут, а на их месте сразу образуются другие.
Изредка в кровотоке выявляются незрелые (палочкоядерные) нейтрофилы в небольшом объеме. В сравнении с сегментоядерными их созревание происходит не в структуре костного мозга, а в сосудистой системе.
Лимфоциты
Лимфоцитами называются тельца крови, представляющие собой разновидность лейкоцитов. Процентное соотношение лимфоцитов с другими клетками в кровотоке: у взрослых — примерно 40%, в детском возрасте — до 50%.

Специалисты подразделяют лимфоциты на 3 группы: В-клетки, Т-клетки, NK-клетки. Каждой из них выполняется своя работа. Количество этих кровяных телец точно нормализовано, если же их показатели завышены или занижены, это иногда говорит о возникновении болезни.
B-клетки
В-клетки носят название «хелперы». Их главная цель — подача сигнала другим иммунным клеткам об усилении или замедлении выполнения их функций.
Они участвуют в синтезе иммуноглобулинов (антител) особых телец, расположенных на поверхности В-клеток и применяемых иммунитетом для того, чтобы идентифицировать и уничтожать патоген. Этот процесс называют иммунной реакцией. Тельца помогают в поддержке гуморальной иммунной системы.
T-клетки
Такие кровяные клетки носят наименование ‘киллеры». Они участвуют в уничтожении инородных тел на ранней стадии (при попадании патогенных агентов к человеку в организм). Эти тельца распознают своих врагов, которые могут быть представлены в виде вирусов, бактерий или микробов.
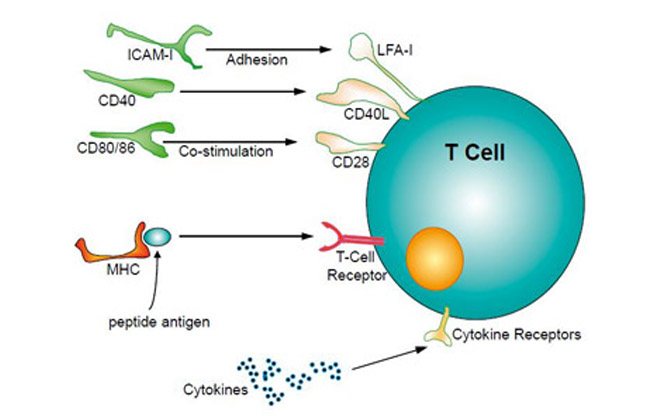
Когда в силу каких-то причин Т-клетки не могут справиться со своими функциями, к работе приступают В-клетки. «Киллеры» помогают в поддержании иммунитета на клеточном уровне.
NK-клетки
По-другому их называют «природные киллеры». Для них свойственна токсичность по отношению к раковым и вирусным микроорганизмам. Если они отсутствуют, врожденная иммунная система считается патологической.
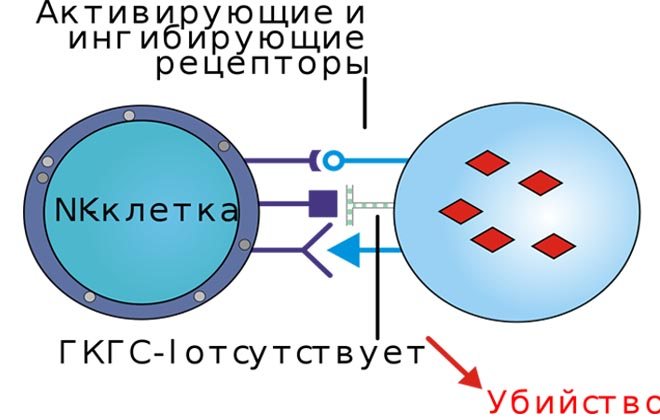
Главная цель NK-клеток — уничтожение тех патогенных агентов, которые в силу каких-либо причин закрыты для Т-лимфоцитов.
Диагностика
Лимфоциты и нейтрофилы — клетки крови, выполняющие жизненно важные функции и способные многое сказать о состоянии пациента. Чтобы не пропустить развития серьезных заболеваний, необходимо ежегодно сдавать общий анализ крови. Лейкоциты определяются по специальным стандартным нормативам. Выявленное несоответствие характеризует высокую активность кровяных телец и сигнализирует о начале развития патологических процессов. По результатам исследования можно обнаружить даже скрытые, бессимптомно протекающие, заболевания.
Для анализа необходима капиллярная кровь больного. Сдают ее утром, строго натощак, исключив за несколько дней курение и алкоголь. О приеме жизненно необходимых лекарств следует заранее сообщить лечащему врачу. Пациент перед сбором материала должен быть максимально спокойным в физическом и психологическом отношении. Правильно расшифровать результаты исследования может только специалист. Все показатели гемотеста он оценивает в совокупности. Особого внимания заслуживает лейкоцитарная формула, отражающая соотношение отдельных видов лейкоцитов в процентах и числах. Лейкоцитарный расчет позволяет определить количество белых клеток крови в единице объема. Содержание одних фракций изменяется за счет повышения или понижения других.
Расширенный анализ крови с подсчетом лейкоцитарной формулы обязательно назначают пациентам с:
- острыми инфекционными и воспалительными заболеваниями,
- иммунодефицитными состояниями,
- частыми рецидивами бактериальных и грибковых инфекций,
- беременным женщинам.
- Вирусное поражение характеризуется повышением лимфоцитов и снижение нейтрофилов.
- Инфекционные заболевания, вызванные бактериями, проявляются сдвигом лейкоцитарной формулы влево — увеличением нейтрофильный лейкоцитов и относительно низким содержанием лимфоцитов.
Лабораторные показатели не позволяют поставить окончательный диагноз имеющейся патологии. Для этого необходимо провести более подробное обследование больного, включающее клинические признаки, анамнестические данные, инструментальные методы и целый перечень анализов биологического материала.
Чтобы определить причину нарушения, доктору необходимо выяснить:
- жалобы больного,
- объективные признаки,
- анамнез,
- наследственность.
Прием некоторых медикаментов может повлиять на количество в крови отдельных фракций лейкоцитов. К ним относятся антибиотики, антигистамины, диуретики, кортикостероиды, антикоагулянты, миорелаксанты. Необходимо сообщить врачу о проведенном лечении. Химиотерапия и радиационная терапия также вызывают повышение в крови доли белых телец. Продолжительное снижение нейтрофилов и повышение лимфоцитов требуют дополнительных обследований – крови на онкомаркеры, томографического, рентгенографического и ультразвукового исследований внутренних органов.
После получения результатов анализов и испытаний доктор ставит окончательный диагноз и составляет лечебный план.
Профилактика

Профилактика нейтрофилеза — залог хорошего здоровья
Для того, чтобы нейтрофилам не пришлось усиленно бороться с болезнетворными бактериями, нужно помочь организму избежать проникновения болезнетворных микробов.
- Ягоды, фрукты, овощи употреблять только чистыми. Мясо, рыба, молоко должны быть обработаны термически правильно.
- Необходимо соблюдать личную гигиену: тщательно мыть руки, чистить зубы, следить за чистотой предметов обихода.
- Жилое помещение ежедневно должно проветриваться, влажную уборку нужно проводить регулярно.
- Необходимо избегать контакта с больными людьми.
- Раны, ссадины следует продезинфицировать и защитить от внешней среды при помощи бинта либо пластыря.
Причины эозинофилии
Причины повышения эозинофилов у взрослого и у детей могут быть связаны с целым рядом заболеваний и проявлений. В частности, эозинофилия возникает при таких заболеваниях:
- Бронхиальная астма, аллергический ринит — причины эозинофилии у детей часто связаны с аллергическими проявлениями. Разнообразные аллергические реакции вызывают повышение эозинофилов. Эозинофильная пневмония – состояние, при котором проявляется эозинофильный инфильтрат легкого. Развивается как ответ организма на влияние аллергена. Аллергическую природу имеют и некоторые болезни ЖКТ — эозинофильный эзофагит, эозинофильные желудочно-кишечные расстройства. При таких проявлениях также отмечается эозинофилия.
- Миелопролиферативные нарушения, неоластические процессы – в таком случае отмечается тяжелая эозинофилия (показатель ≥100,000 эоз/микролитр). Подобное отмечается при остром и хроническом эозинофильном лейкозе, клеточной лимфоме, остром лимфобластном лейкозе, опухолевых процессах и др. Хронический миелолейкоз — характерно увеличенное количество эозинофилов и базофилов (эозинофильно-базофильная ассоциация).
- Паразитарные инфекции – иногда, если у человека повышенные эозинофилы в крови, это значит, что произошло заражение паразитами. Часто причиной повышения эозинофилов является заражение гельминтами. Ряд паразитов распространен только в отдельных географических областях. Причиной такого явления могут быть: стронгилоидоз, токсокароз, нематодоз, трихинеллез и др. Иногда сложно ответить на вопрос, почему повышаются эозинофилы, так как эти инфекционные процессы протекают бессимптомно.
- Негельминтные паразиты и другие инфекции — причины повышения эозинофилов в крови у ребенка и взрослого могут быть связаны с заражением протозийными паразитами, чесоточным клещом, грибковыми инфекциями.
- Инфекционные болезни – как подтверждает доктор Комаровский и другие педиатры, эозинофилия возможна при инфекционных заболеваниях. Это скарлатина, ветрянка, корь, туберкулез и другие болезни легких. Схема лечения таких заболеваний может включать Полиоксидоний и другие иммуностимуляторы. Однако при многих бактериальных и вирусных инфекциях количество ацидофильных гранулоцитов может уменьшаться. Отсутствуют доказательства связи эозинофилии и токсоплазмы, туберкулеза, бартонеллеза, стрептококковой инфекции.
- Ретровирусные инфекции — ВИЧ.
- При применении некоторых лекарственных средств может отмечаться лекарственная реакция с эозинофилией и системными симптомами (DRESS). Эта реакция является потенциально опасной для жизни.
- Атопический дерматит.
- Надпочечниковая недостаточность, особенно в острой форме.
- Болезни соединительной ткани — эозинофильный гранулематоз с поливаскулитом, гранулематоз Вегенера, ревматоидный артрит, системная красная волчанка и др.
- Другие заболевания — герпетиформный дерматит, раздражение слизистых оболочек, саркоидоз, реакция отторжения трансплантанта.
Причины повышения нейтрофилов в крови
Повышение количества нейтрофилов наблюдается при большом спектре заболеваний и состояний. Кроме того, достоверно доказано, что нейтрофилёз может также сопровождать приём некоторых лекарственных препаратов (глюкокортикостероиды, гепарин, лекарственные средства на основе наперстянки и т.д.), а также отравление свинцом и ртутью.
Повышены палочкоядерные нейтрофилы
Как уже упоминалось выше, палочкоядерные нейтрофилы являются не до конца созревшими клетками. Повышение палочкоядерных свидетельствует о высокой активности кроветворения, когда костный мозг усиливает выработку клеток иммунитета. Это наблюдается в следующих случаях:
Повышение сегментоядерных лейкоцитов
Рост количества сегментоядерных нейтрофилов встречается при множестве заболеваний и состояний:
- Бактериальные инфекции различной локализации;
- Наличие в организме злокачественных новообразований;
- Системные заболевания: ревматизм, подагра, системная красная волчанка, склеродермия и т.д.
- Сахарный диабет (особенно при развитии кетоацидоза);
- Интоксикации различного происхождения, в том числе при распаде опухолей, при ожоговой болезни;
- Инфаркт миокарда;
- Трофические язвы;
- Отравление ядохимикатами.