Симптомы нейробластомы у детей: лечение, что это такое?
Содержание:
- Клиническая классификация
- О методах лечения
- Причины
- Течение болезни Нейробластома
- Признаки нейробластомы
- Уникальный характер нейробластомы
- Клиническая картина
- Как проявляется эта «особенная» опухоль?
- Стадирование и классификация нейробластомы
- Как диагностируется нейробластома у детей?
- Причины развития опухоли
- Причины патологии у детей
- Заболеваемость
- Как диагностируется нейробластома?
Клиническая классификация
Стадии развития нейробластомы:
- Стадия I: T1 — единичная опухоль размером 5 см и менее в наибольшем измерении, N — нет признаков поражения лимфатических узлов, М — нет признаков отдаленных метастазов.
- Стадия I: Т2 — единичная опухоль размером более 5 см, но менее 10 см, N — нет признаков поражения лимфатических узлов, М — нет признаков отдаленных метастазов.
- Стадия III: Tl, T2 — единичная опухоль размером 5 см и менее в наибольшем измерении; единичная опухоль более 5 см, но менее 10 см, N1 — метастатическое поражение регионарных лимфатических узлов, М —нет признаков отдаленных метастазов. Т3 — единичная опухоль более 10 см, Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов, М — нет признаков отдаленных метастазов.
- Стадия IVA: Tl, T2, ТЗ — единичная опухоль менее 5 см в диаметре; единичная опухоль более 5 см, но менее 10 см; единичная опухоль более 10 см, Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов, Ml — есть отдаленные метастазы.
- Стадия IVB: Т4 — множественные синхронные опухоли. Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов. Мx — любое, нельзя оценить, есть или нет отдаленных метастазов.
По международной классификации развитие нейробластомы подразделяется на следующие стадии:
- Стадия I: Локализованная опухоль в пределах зоны первичной локализации; опухоль удалена с микроскопическими признаками её остатков или без них; макроскопически подтвержденное отсутствие метастазов в лимфоузлах по обе стороны позвоночника
- Стадия IIA: Односторонняя опухоль с удалением большей её части; отсутствие поражения лимфатических узлов с обеих сторон
- Стадия IIB: Односторонняя опухоль, удаленная полностью или большая её часть; есть метастатическое поражение односторонних лимфатических узлов
- Стадия III: Опухоль распространяется на противоположную сторону с метастатическим поражением регионарных лимфатических узлов или без него; односторонняя опухоль с метастазами в противолежащих лимфатических узлах; срединная опухоль с метастазами в лимфатических узлах с обеих сторон
- Стадия IV: Широко распространённая опухоль с отдалёнными метастазами в лимфатических узлах, костях скелета, легких и других органах
- Стадия IVS: Локализованная первичная опухоль, определяется в стадии I и II с метастазами в печень, кожу и/или костный мозг
О методах лечения
Тактика воздействия на онкологический процесс и схемы лечения определяются стадией развития опухоли. Лечение нейробластомы любого гистологического варианта должно быть комплексным:
- Хирургические методы. Наиболее эффективно полное удаление образования, но на момент постановки диагноза у каждого второго пациента обнаруживаются периферические метастазы.
- Лучевая терапия. Применяется до и после полной или частичной резекции опухолевой массы, а также если удаление уже невозможно. Существуют возрастные ограничения, так как возможны отдаленные нежелательные последствия. Дозы облучения и количество сеансов зависят от размеров и локализации образования, наличия метастазов.
- Химиотерапия. Чаще назначается комбинация нескольких препаратов, подбор которых определяется возрастом и состоянием пациента. Этот метод применяется до операции с целью уменьшения роста опухоли и после нее, чтобы снизить риск рецидива с образованием метастазов.
Аутотрансплантация костного мозга. Этот вид лечения используется при наличии метастазов опухоли в костный мозг. Применяется пересадка участка костного мозга пациента, где не обнаружена ни одна опухолевая клетка.Показанием является быстрое прорастание окружающих тканей или рецидив процесса после операции. По медицинской статистике выживаемость значительно выше, чем при стандартных методиках.
Исход заболевания
Прогноз нейробластомы чаще неблагоприятный, так как она отличается резистентностью ко многим самым современным методам лечения. К тому же процесс часто дает метастазы в разные органы.
Исход зависит от следующих факторов:
- Возраст пациента. Нейробластома у детей успешно лечится в возрасте до одного года и при раннем выявлении процесса.
- Гистологическая характеристика нейробластомы.
- Стадия и степень прорастания окружающих тканей. В запущенных случаях мало шансов на успех терапии.
- Локализация процесса. Даже медленно прогрессирующая патология, локализованная в забрюшинном пространстве, очень плохо поддается любому виду лечения.
- Наличие метастазов и их локализация. К быстрому летальному исходу чаще всего приводит 4 стадия нейробластомы, особенно при костных метастазах.
К группе с благоприятным прогнозом относятся пациенты, живущие более двух лет после постановки диагноза и предпринятого лечения.
Нейробластома является серьезной проблемой в детской онкологии. Эта болезнь очень коварна, начинается незаметно, быстро дает метастазы и может привести к летальному исходу. Поэтому так важна ранняя постановка диагноза заболевания. Для этого в настоящее время используются самые совершенные методы диагностики. Своевременное обращение, полноценное обследование и адекватная терапия помогут сохранить жизнь ребенку.
Оцените эту статью:
- 4.23
Всего голосов: 98
Причины
Ученые так не пришли к единому мнению, что же вызывает нейробластомы у детей. В настоящее время существует несколько научных теорий, которые дают обоснование механизму и причинам возникновения злокачественных образований у малышей. Так, согласно наследственной гипотезе в семьях, где есть случаи нейробластомы, значительно увеличивается риск рождения малышей, у которых это заболевание впоследствии развивается. Однако вероятность этого достаточно низка. Она не превышает 2-3%.


Некоторые специалисты говорят о том, что внутриутробные инфекции могут способствовать появлению различных генетических аномалий. Они вызывают в генах мутации, которые приводят к нарушению кодирования основных признаков. Воздействие мутагенных и канцерогенных факторов окружающей среды лишь увеличивает возможность рождения ребенка, имеющего нейробластому. Обычно это состояние связано с нарушением деления и пролиферации клеток надпочечников в периоде внутриутробного роста. «Недозревшие» клеточные элементы просто не способны выполнять свои функции, что вызывает выраженные нарушения и отклонения в работе надпочечников и почек.
Европейские исследователи считают, что причиной нейробластомы у малышей может стать генная поломка, возникшая на этапе образования зародыша. Во время зачатия ребенка сливаются два генетического аппарата — материнский и отцовский. Если в это время действуют какие-либо мутагенные факторы, то в новой образовавшейся дочерней клетке появляются мутации. В конечном итоге данный процесс приводит к нарушению клеточной дифференциации и развитию нейробластомы.
Мутагенные или канцерогенные факторы во время беременности оказывает существенное воздействие.
Проживание на экологически неблагоприятных территориях или сильнейший постоянный стресс оказывает негативное воздействие на организм беременной женщины. В ряде случаев это также может привести к рождению ребенка с нейробластомой.
Течение болезни Нейробластома
Неоплазмы развиваются из симпатических ганглиев. Различают три типа опухолей, отличающихся друг от друга степенью дифференциации.
Ганглионеврома состоит из зрелых ганглионарных клеток и относится по своей природе к доброкачественным опухолям. Она часто обызвествляется. Полагают, что все ганглионевромы — это зрелые нейробластомы. В литературе описаны случаи спонтанного или лечебного созревания нейробластомы до ганглионевромы.
Ганглионейробластома — это промежуточная форма неоплазмы, лежащая между ганглионевромой и нейробластомой. Зрелые ганглионарные клетки и недифференцированные нейробластомы встречаются в различных отделах опухоли в разных пропорциях.
Нейробластома является недифференцированной формой неоплазмы состоящей из мелких круглых клеток с темно-пятнистыми ядрами. Часто могут встречаться розетки и характерные нейрофибрилы. В опухоли обнаруживаются геморрагии и участки кальцификации.
Признаки нейробластомы
Проявления нейробластомы на стадии раннего развития не имеют специфики, и могут напоминать множество разнообразных педиатрических заболеваний, потому что основными признаками являются боль, лихорадочное состояние, утрата аппетита и потеря веса, свойственные большинству из них. Кроме того, в раннем периоде нейробластомы у детей зачастую протекают бессимптомно, так происходит примерно в половине всех случаев.
В дальнейшем проявления опухоли зависят от места ее расположения и от стадии заболевания. Увеличивающаяся в размерах нейробластома сдавливает окружающие ее ткани и соседние органы, чем вызывает нарушения их функции и соответствующую симптоматику. Опухоли шейного отдела обнаруживаются легче всего, так как в результате своего анатомического расположения рано становятся видимыми, опухоли шейно-грудного отдела приводят к возникновению синдрома Горнера. Этот симптом проявляется на лице следующими признаками: птоз (опущение века), миоз (сужение зрачка), слабая реакция зрачка на свет, западение глазного яблока и т.д.
Нейробластома, располагающаяся в средостении, приводит к появлению навязчивого сухого кашля, нарушению глотания (дисфагия), дыхания и изменению формы грудной клетки.
Основным признаком забрюшинной нейробластомы является наличие прощупываемого опухолевого узла плотной консистенции, с бугристой поверхностью, плотно сращенную с позвоночником и потому неподвижную. Заболевание сопровождается анемией, слабостью, потерей веса, лихорадкой и костно-суставной болью, что зачастую становится причиной ошибочного первичного диагноза, когда подозревают артрит или другие ревматические процессы. Забрюшинная нейробластома является самым частым вариантом этих опухолей, поэтому необходимо иметь в виду подобную возможность.
Уникальный характер нейробластомы
Нейробластома у детей – самая распространенная злокачественная опухоль, она составляет до 15% всех регистрируемых новообразований неонатального периода и раннего детства. В основном, неоплазию обнаруживают до 5-летнего возраста, хотя известны случаи выявления опухоли в 11 или даже в 15 лет. По мере роста и развития малыша вероятность встретить данный вид онкологического процесса с каждым годом снижается.
Возможно, доля нейробластом среди другой патологии новорожденных значительно выше, чем указывает статистика, ведь такого рода опухоль может протекать бессимптомно, потом регрессировать, и никто не узнает, что она вообще имела место, если не было других оснований для углубленного обследования младенца. Это одна, но не единственная, особенность нейробластомы.
Опухоль из нейробластов наделена удивительными способностями, некоторые из них даже представить трудно у других злокачественных новообразований:
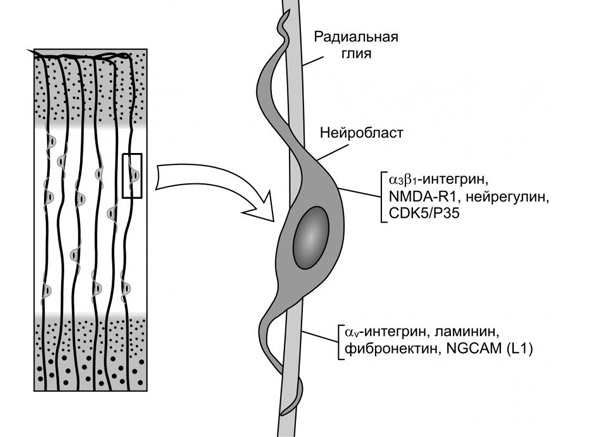
строение нейробласта
- Она может отличаться особой склонностью к неудержимой агрессии к метастазированию в места, которые выбирает сама. Чаще всего от метастазов страдает костная система, лимфатическая и костный мозг. Между тем, хоть и редко, метастазы нейробластомы обнаруживаются в печени и коже. Предположение, что нейробластома, локализованная где-то в брюшной полости, «заинтересуется» головным мозгом и «посеет зло» там, относится к категории исключений.
- Иногда очаги нейробластов растут, делятся, образуют опухоль, которая сначала дает метастазы, а потом проявляет способности самостоятельно прекратить рост, регрессировать (независимо от своего объема и наличия метастазов) и исчезнуть, как будто ее и вовсе не было. Другие злокачественные опухоли этого делать точно не умеют.
- Новообразование, поначалу отнесенное к недифференцированным опухолям, вдруг может взять и проявить склонность к дифференцировке, а то и вообще (что бывает реже) начать созревать и перейти в доброкачественный процесс – ганглионеврому, которая, по сути, представляет собой созревшую нейробластому.
Причины несозревания зародышевых клеток и развитие на месте их скоплений опухолевого процесса до сих пор точно не определены. Предполагается, что львиная доля (до 80%) всех нейробластом возникает вообще без видимых причин и лишь малая часть имеет наследственный аутосомно-доминантный характер.
Вероятность развития опухоли из очага нейробластов увеличивается с возрастом ребенка. Кроме этого, рядом ученых доказано, что риск иметь нейробластому выше у детей с врожденными пороками развития и иммунодефицитом.
Клиническая картина
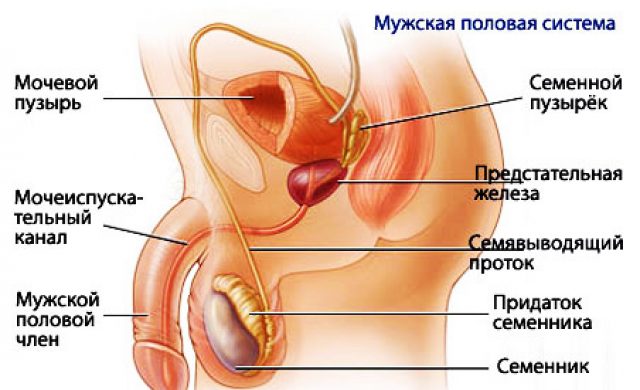
Этиология болезни неизвестна. Опухоль происходит из клеток нервной системы, чаще всего из надпочечников и симпатических параспинальных ганглиев.
Симптоматология зависит от локализации первичной опухоли и степени заболевания.
Распространенные начальные признаки этой опухоли включают:
- слабость;
- усталость;
- необъяснимое повышение температуры;
- потерю аппетита;
- изменения в поведении;
- анемию;
- отеки.
Также могут возникать боли в костях и суставах, вызывающие у ребенка постоянное беспокойство, плач, раздражительность. Если опухоль находится близко под поверхностью кожи, ее можно ощутить при пальпации.
В зависимости от локализации опухоли могут возникать различные симптомы. В частности, нейробластома головного мозга сопровождается:
- косоглазием;
- выпученностью глаз;
- нарушением зрения.
При опухоли в спинном мозге возникают такие признаки, как:
- боли в спине;
- тактильные нарушения;
- нарушения походки, движения и координации;
- неспособность двигать конечностями.
При нейробластоме у детей симптомы также могут включать:
- проблемы с приемом пищи;
- расстройства дыхания;
- рецидивирующие респираторные инфекции.
Нейробластома у детей 4 стадии (метастазы в кости, инфильтрация костного мозга) сопровождается симптомами, похожими на проявления лимфомы или лейкоза, в частности, болью в костях и суставах.
Почти 5% пациентов имеют паранеопластические признаки. К ним относятся:
- проявления чрезмерной выработки катехоламинов (потоотделение, приливы покраснения, головная боль, сердцебиение, гипертония);
- симптомы чрезмерной экскреции вазокишечного VIP-пептида (нарушение развития, водянистая диарея, гипокалиемия).
Паранеопластические симптомы также включают острую миоклоническую энцефалопатию, связанную с аутоантителами. Она проявляется как синдром опсоклонуса-миоклонуса.
Чаще всего первичные опухоли выявляются в брюшной полости (мозговое вещество надпочечников, симпатические параспинальные ганглии забрюшинного пространства и таза). Другие места включают симпатические параспинальные ганглии средостения и шеи.
Интраабдоминальные нейробластомы часто проявляются в виде увеличения живота и ощутимой резистентности.
Первые симптомы параспинально локализованной опухоли включают проявления компрессии спинного мозга; при медиастинальных и цервикальных опухолях может возникнуть синдром Хорнера.
Опухоли, исходящие из параспинальных структур часто распространяются через межпозвоночные отверстия, при визуализации образуют опухоль в форме песочных часов (т.н. dump-bell shape tumor).
Как проявляется эта «особенная» опухоль?
На начальном этапе развития процесса специфических симптомов, присущих именно опухоли, не отмечается, поэтому нейробластому принимают за другие детские болезни.
Симптоматика заболевания находится в зависимости от места локализации первичной опухоли, зон распространения метастазов, вида и уровня вазоактивных веществ (например, катехоламинов), которые производит опухоль. Чаще всего первичный узел опухоли находит себе место в забрюшинном пространстве, а именно, в надпочечниках. В более редких случаях она располагается на шее или в средостении.
Нейробластома забрюшинного пространства
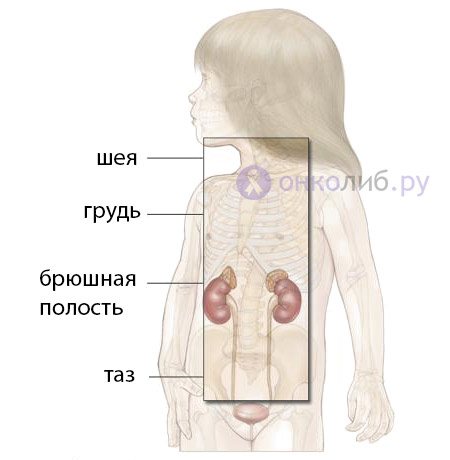
типичные локализации нейробластомы Опухоль из ткани нейрогенного происхождения, возникающая в забрюшинном пространстве, обычно растет быстро и за короткое время проникает в канал спинного мозга, формируя плотное, как камень, образование, которое можно обнаружить пальпаторно. В иных случаях новообразование в забрюшинное пространство «просачивается» сквозь отверстие диафрагмы из грудной клетки и, стремясь расширить себе территорию, начинает смещать «соседей».
Нейробластома забрюшинного пространства (в том числе и опухоль надпочечника) поначалу не имеет каких-то специфических клинических проявлений, пока не достигнет больших размеров и не начнет притеснять соседние ткани. К симптомам, позволяющим заподозрить неладное в данном регионе, можно отнести:
- Наличие плотного бугристого образования в брюшной полости;
- Дискомфорт, болевые ощущения в животе и пояснице;
- Отеки;
- Падение веса тела;
- Изменение лабораторных показателей, указывающих на развитие анемии (снижение уровня гемоглобина и красных клеток крови);
- Повышение температуры тела;
- Проникновение неопластического процесса в канал спинного мозга может обернуться проблемами в нижних конечностях (слабость, онемение, паралич) и расстройством функциональных способностей выделительной системы и желудочно-кишечного тракта.
Другая локализация опухоли нейрогенного происхождения
Нейробластома средостения сопровождается симптомами неблагополучия в грудной клетке:
- Характерными признаками неоплазии любой локализации (похудение, лихорадка, анемия);
- Расстройствами дыхательной деятельности, постоянным кашлем;
- Затруднением глотания, перманентным характером срыгиваний;
- Изменением формы грудной клетки.
Опухоль, расположенная в ретробульбарном (заглазном, то есть, за глазным яблоком) пространстве, хоть и не так часто встречается, но знают о ней больше. Это объясняется тем, что симптомы нейробластомы данной локализации, как говорят, налицо:
- Темное пятно прямо на глазу, похожее на большой «синяк», называемое «синдромом очков»;
- Опущенное веко, прикрывающее неестественно выпирающее смещенное глазное яблоко.
Метастазы нейробластомы
Поведение опухоли и ее клинические проявления на стадии метастазирования зависят от того, в какой орган она направила свои отсевы:
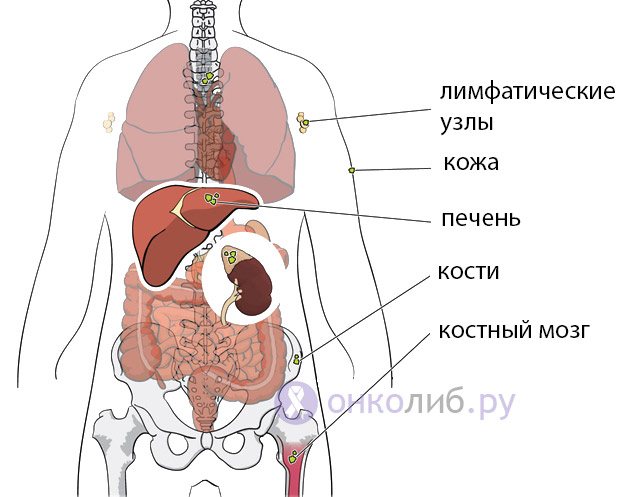
куда чаще всего метастазирует нейробластома?
- Метастазирование опухоли в костную систему проявляется болями в костях;
- Проникновение метастазов в лимфатическую систему выражается в увеличении лимфоузлов на одной или обеих сторонах тела;
- При наличии метастазов в коже наблюдается появление плотных синюшно-багровых или голубоватых узлов;
- Быстрый рост объема печени указывает на ее метастатическое поражение;
- Страдания костного мозга напоминают проявления лейкозов: геморрагии, кровоточивость, изменение со стороны крови (дефицит форменных элементов, анемия), лихорадка, снижение иммунитета.
- Продуцируемые опухолью катехоламины и вазоактивные пептиды, вызывают метаболические нарушения, провоцирующие приступы повышенной потливости у малыша, бледность кожных покровов, расстройство кишечника (поносы), признаки внутричерепной гипертензии (беспокойство, запрокидывание головы, колебания температуры тела), которые могут присутствовать, не зависимо от места расположения неоплазии.
Стадирование и классификация нейробластомы
Стадии нейробластомы
Как только нейробластома была диагностирована, необходимо определить её стадию. Стадирование — это процесс определения, распространился ли рак и куда он распространился. Стадирование также помогает определиться с лечением. Врачи используют две разные системы определения стадии нейробластомы:
- Международная система стадирования нейробластом (International Neuroblastoma Staging System )
- Международная система классификации предоперационного стадирования нейробластомы (International Neuroblastoma Risk Group Staging System ).
Первая система (INSS) делит опухоли на стадии от 1 до 4. Стадирование происходит во время операции по удалению опухоли. 1 стадия — ранний рак. Опухоль находиться еще в том месте, где началась, и только на одной стороне тела. При первой стадии нейробластомы опухоль может быть полностью видна и удалена хирургическим путем. 2 и 3 стадия являются более сложными. Опухоль труднее удалить, а раковые клетки могут распространиться. 4 стадия означает, что раковые клетки из опухоли распространились в другие части тела далеко от первичной опухоли. Этот процесс называется метастазированием.
Вторая система (INRGSS) делит опухоли на 4 стадии, обозначенные как L1, L2, М и стадией MS. Операция не должна быть проведена до определения одного из стадий. Они основаны на том, как выглядит опухоль, на основе факторов риска, определяемые лучевой диагностикой (IDRF), и биопсии. Они используются для прогнозирования того, сколько опухоли можно удалить хирургическим путем.
L группа означает, что рак ограничен одной частью тела. Группа М означает, что она распространилась за пределы того места, где впервые появилась, в отдаленные органы. MS означает метастазирование рака у детей младше 18 месяцев, который распространился только на кожу, печень, или менее чем на 10% костного мозга, или на все три сразу.
Классификация
Классификация используется для описания того, насколько ненормально выглядят раковые клетки при рассмотрении их через микроскоп. Чем больше аномалий у клеток, тем быстрее они растут. Стадирование и классификация помогают команде медиков спланировать лечение ребенка.
Медицинский персонал ребенка расскажет вам больше о стадии и степени развития рака у малыша. Стадирование нейробластомы очень сложное для понимания родителей. Обязательно попросите врача объяснить вам стадию развития рака вашего ребенка понятным для вас языком. Также не забудьте обратиться к врачу, если у вас есть какие-либо другие вопросы.
Как диагностируется нейробластома у детей?
Привести ребенка к врачу нужно при первых же появлении опухоли, отеков или других симптомов описанных выше. Большую часть времени, нейробластома распространяется к моменту ее диагностики.
При обследовании ребенка медицинский работник спросит о истории его болезни и о симптомах, он или она осмотрит ребенка на наличие явных признаков. Ваш ребенок может быть направлен к специалисту по диагностике и лечению детского рака (детский онколог). Ребенку могут быть назначены следующие обследования:
- Анализы крови и мочи. Анализы крови проводиться для выявления наличия признаков заболевания в организме. Ваш ребенок может также сдать анализы мочи и крови на гормоны, выделяемые опухолью.
- Ультразвуковое исследование (УЗИ). При обследовании используются звуковые волны и компьютер для создания изображений. УЗИ можно сделать, чтобы проверить живот ребенка, почки или провести биопсию.
- Рентгенография. Рентген может быть проведен, чтобы проверить грудь или кости ребенка.
- Компьютерная томография (КТ). Проводится сканирование живота (брюшной полости), нижней части живота (таза) и грудной клетки. КТ также может использоваться для направления иглы при биопсии.
- Магнитно-резонансная томография (МРТ). МРТ устройство с большим магнитом, радиоволнами и компьютером, позволяет сделать детальные снимки тела. Это обследование проводится для выявления повреждений в головном и спинном мозге.
- Позитронно-эмиссионная томография (ПЭТ). При обследовании в кровоток впрыскивается радиоактивный сахар. Раковые клетки потребляют радиоактивный сахар больше, чем нормальные клетки организма, поэтому сахар накапливается в раковых клетках. Чтобы определить, где скопился радиоактивный сахар в организме применяется специальная камера. Сканирование с помощью ПЭТ иногда позволяет обнаружить раковые клетки в разных частях тела, даже если их не обнаружат другие методы обследования. Это исследование часто используется в сочетании с компьютерной томографией. Процедура называется ПЭТ-КТ.
- Сцинтиграфия с 123I-МИБГ (метайодбензилгуанидином). Небольшое количество радиоактивного йода под названием 123I-МИБГ вводится в вену. Вещество проходит через кровь и скапливается в раковых клетках, окрашивая пораженную опухолью область. Сканирование может занять несколько дней.
- Аспирация костного мозга или биопсия. Костный мозг находится во внутренней полости кости, где происходит образование клеток крови (гемопоэз). Берется небольшое количество жидкости костного мозга (это называется аспирацией). Могут взять также твердую ткань костного мозга (это называется основной биопсией) для обследования в лаборатории, чтобы увидеть, достигли ли мозга.
- Биопсия опухоли. Берется образец опухолей ткани, посредством введения иглы или хирургическим разрезом. Взятая ткань проверяется под микроскопом на наличие раковых клеток. Биопсия очень важна для диагностики нейробластомы.
Причины развития опухоли
Причина формирования патологии учёными пока точно не установлена. Врачи установили, что в формировании болезни у детей участвуют эмбриональные бласты, не созревшие до зрелых нервных патогенов. У новорождённых опухоль не всегда приводит к заболеванию. Возможно развитие до зрелой ткани или до злокачественного новообразования.
Главной причиной считается приобретенная мутация патогенов под воздействием различных факторов. Что именно вызывает мутацию, пока точно не установлено. Усматривается связь между пороком развития и врождёнными нарушениями в иммунной системе.
Также есть доказанное подтверждение наследственной предрасположенности. При этой неоплазии болезнь формируется в раннем возрасте – ребёнок на 8 месяце жизни. Часто происходит образование нескольких очагов заболевания.
Еще одной причиной развития болезни считается генетический дефект – отсутствие у первой хромосомы короткого плеча. Обнаружение в раковых патогенах экспрессии или амплификации N-myc онкогена говорит о неблагоприятном прогнозе к терапевтическому лечению.
Причины патологии у детей
Основные причины, как и патологические механизмы, которые провоцируют возникновение и дальнейшее развитие нейробластомы в организме ребенка, современной медицинской наукой точно не установлены. Существует довольно много взглядов и предположений относительно того, что может провоцировать развитие такой формы онкологического процесса. Среди них выделяют следующие основные направления изучения причин и обстоятельств развития болезни:
- Внутриутробные генетические мутации эмбриона. Под воздействием различных неблагоприятных факторов окружающей среды, которые обладают мутагенной активностью, вероятно, часть клеток, которая должна сформировать нервную ткань и ткань надпочечников в организме ребенка, утрачивает способность к дифференцировке. На этом фоне она начинает бесконтрольно делиться, что и приводит к онкологическому процессу.
- Генетические ошибки, возникшие на этапе формирования половых клеток или уже после зачатия.
- Дефектные гены, которые получил ребенок от родителей – наследственный фактор. Отмечается в ряде случаев развитие нейробластомы у детей в нескольких поколениях одной и той же семьи. Однако ограниченное число таких случаев не позволяет убедительно выдвигать теорию о наследственных причинах как основном ведущем механизме развития такой опухоли.
Также выделяют ряд неблагоприятных факторов риска, которые, по всей видимости, могут спровоцировать либо мутации ДНК, либо активацию различных онкогенов, приводящих к нейробластоме. В норме онкогены есть в каждой клетке, но они находятся в дремлющем неактивном состоянии.
Учитывая особенности распространения такого заболевания по всему миру, помимо вредных условий окружающих среды, ученые сходятся на мнении, что наследственность является ключевым неблагоприятным условием, которое может привести к развитию подобной онкологической патологии.
Заболеваемость
Нейробластома, будучи одной из разновидностей эмбриональных опухолей, встречается в 99% случаев у детей в возрасте до 15 лет. Однако, существуют случаи, когда данное заболевание фиксировалось даже у пожилых людей. Заболеваемость составляет 0,85-1,1 случаев на 100 000 детей в возрасте до 15 лет. Средний возраст — 2 года. 90 % случаев обнаруживается до 5-летнего возраста. Нейробластома является наиболее частым злокачественным новообразованием в раннем детстве (14 %), в ряде случаев обнаруживается при рождении, может сопровождаться врождёнными дефектами. По мере взросления ребёнка вероятность появления опухоли снижается.
Как диагностируется нейробластома?
Если после наружного осмотра ребёнка и в истории болезни () у педиатра есть подозрение на нейробластому, врач выдаёт направление в клинику со специализацией по этой форме онкологии (детская онкологическая больница). При подозрении на нейробластому проводят различные обследования, во-первых, чтобы подтвердить диагноз, во-вторых, чтобы выяснить конкретную форму нейробластомы и узнать, насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать .
Лабораторные исследования Сначала для постановки диагноза необходимо провести лабораторные исследования. У большинства детей с нейробластомой в анализе крови или мочи находят повышенный уровень особых веществ, которые выделяет сам организм. Такие вещества называются . Их количество измеряют не только для постановки диагноза, но прежде всего для контроля за эффективностью лечения. Главными опухолевыми маркерами при нейробластоме являются определённые или продукты их распада (дофамин, ванилилминдальная кислота, гомованилиновая кислота), а также (NSE).
Исследования по снимкам Другими исследованиями, которые помогают подтвердить диагноз нейробластомы и исключить другие формы рака (например, опухоль Вилмса, феохромоцитома), являются . Так у большинства нейробластом в брюшной полости и в области шеи с помощью УЗИ ( исследование) можно очень хорошо рассмотреть, какого они размера и где именно они находятся. Чтобы найти даже очень маленькие опухоли и понять, как они повлияли на окружающие структуры (например, соседние органы, кровеносные сосуды, нервы), дополнительно назначают МРТ ( томография). В некоторых случаях вместо МРТ делают КТ ().
Исследования для поиска метастазов Чтобы найти , а также уточнить анализ первичной опухоли , назначается (сцинтиграфия c введением радиоактивного йода мета-йод-бензил-гуанидин). Дополнительно или как альтернатива могут проводиться другие виды сцинтиграфии (например, назначается для уточнения по метастазам в кости или в ). Но если в костном мозге находится очень мало опухолевых клеток, то их невозможно найти с помощью сцинтиграфии. Поэтому у всех детей берут на анализ пробу костного мозга. Для анализа назначается , либо . Они, как правило, проводятся под наркозом. Затем полученные образцы исследуют под ом, чтобы найти в них злокачественные клетки. У детей с метастазами также проводится МРТ головы, чтобы проверить, есть ли метастазы в головном мозге.
Исследования образцов тканей: Окончательный диагноз нейробластомы ставится только после микроскопического (гистологического) анализа опухолевой ткани. Обычно опухолевую ткань получают с помощью операции. Молекулярно-генетические исследования показывают степень злокачественности опухоли. Прогноз развития болезни ухудшается, если есть определённые изменения () в опухоли (так называемая амплификация гена , т.е. увеличение количества копий этого гена, или наоборот хромосомы 1p, т.е. отсутствие части этой хромосомы). Если таких изменений или мутаций нет, то прогноз болезни является более благоприятным.
Исследования и анализы до курса лечения Чтобы проверить, как работают различные органы, до начала лечения проводят дополнительные исследования. Так, особенно перед курсом химиотерапии у детей проверяют, как работает сердце ( – ЭКГ и – ЭхоКГ), проверяют слух (), делают УЗИ почек и кистей рук, по которому можно оценивать как ребёнок растёт. Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Не каждому ребёнку делают все перечисленные анализы и исследования. И наоборот, кому-то могут назначить дополнительные исследования, которые мы не назвали. Поговорите с лечащим врачом, какие конкретно обследования будут делать Вашему ребёнку, и почему они необходимы.