Митральная недостаточность (недостаточность митрального клапана)
Содержание:
- Причины возникновения и виды недостаточности митрального клапана
- Причины возникновения недостаточности митрального клапана I степени
- Недостаточность митрального клапана степени
- Недостаточность аортального клапана. Этиология. Нарушения гемодинамики, механизмы компенсации. Клинические симптомы. Изменения фкг.
- Недостаточность митрального клапана 1, 2, 3, 4 степени: что это такое, лечение и прогноз
- Диагностика
- Особенности терапии
- Как лечить заболевание
- Что происходит при митральной недостаточности?
- Осложнения и прогноз
- Нарушения при регургитации митрального клапана
- Степени митральной недостаточности
- Диагностика
- Диагностика
Причины возникновения и виды недостаточности митрального клапана
При одинаковом характере гемодинамических нарушений врачи выделяют два вида данной патологии:
- Функциональную (оказывающую гемодинамическую перегрузку сердца), вызываемую одновременно ускорением кровотока и увеличением левого желудочка в размерах;
- Органическую, возникающую вследствие патологии анатомического строения соединительно-тканных пластин сердечного клапана и сухожилий, фиксирующих его.
Регургитацию крови (течение ее в обратном направлении) вызывает увеличение давления в аорте по сравнению с давлением в левом предсердии. Из-за неполного прикрытия атриовентрикулярного отверстия во время диастолы поступает дополнительный объем крови, что вызывает перегрузку левых отделов сердечной мышцы и, соответственно, увеличение силы ее сокращений. В большинстве случаев начало заболевания происходит бессимптомно, но с нарастанием гипертрофии левого желудочка и левого предсердия повышается давление в легочных сосудах. Это приводит к возникновению легочной гипертензии, недостаточности трехстворчатого клапана и гипертрофии правого желудочка.
Причины возникновения недостаточности митрального клапана I степени
Митральная патология возникает в случае атеросклероза, ревматизма, туберкулеза, сифилиса, инфекционного миокардита и иных длительных процессов, относящихся к органическим заболеваниям. Функциональную недостаточность вызывает сочетание пороков сердца ( артериальная гипертензия, кардиомегалия, инфаркт), приводящие к расширению фиброзного кольца. Пациентов с врожденной недостаточностью насчитывается 0,6%. С помощью рентгеновского обследования определяется легочная гипертензия и чрезмерное скопление крови в малом круге. Вентрикулография (внутрисердечное исследование) позволяет определить объем заполнения левого желудочка и уровень возврата крови.
Недостаточность митрального клапана степени
Разделение недостаточности митрального клапана используется для определения степени нарушения центральной кардиогемодинамики, а также определения целесообразности применения оперативного вмешательства.
Первая (1) степень недостаточности митрального клапана характеризуется как компенсаторная стадия, то есть регургитация кровяного потока настолько минимальна, что не сопровождается кардиогемодинамическими нарушениями. Единственным клиническим симптомом, имеющимся у пациента в компенсаторной стадии заболевания, может быть появление систолического шума в проекции верхушки сердца. В данной ситуации больному показано проведение эхокардиографического исследования с целью определения наличия регургитации. Митральная недостаточность в этой стадии не нуждается в применении хирургических методов лечения.
Вторая (2) степень недостаточности митрального клапана, или стадия субкомпенсации, сопровождается увеличением объема обратного тока крови в период систолического сокращения желудочка, возникают признаки компенсаторной гипертрофии стенки левого желудочка с целью компенсации нарушений гемодинамики. В этой стадии порока большая часть пациентов отмечает нарастание одышки при избыточной физической активности, а аускультативно выслушивается умеренно-выраженный систолический шум в проекции верхушки сердца. Рентгеноскопия позволяет определить расширение границ левых отделов сердца, а также чрезмерную их пульсацию. Данная стадия имеет отражения на ЭКГ-регистрации в виде формирования левограммы и появления признаков перегрузки левых отделов сердца. Эхокардиографическим признаком является наличие умеренной регургитации в проекции створок митрального клапана. Стадия субкомпенсации не является обоснованием для применения хирургических методик коррекции.
Третья (3) степень недостаточности митрального клапана характеризуется появлением выраженной левожелудочковой декомпенсации, обусловленной значительной регургитацией крови в полость левого желудочка. Клиническими симптомами, свидетельствующими о развитии декомпенсированной сердечной недостаточности, является прогрессирующая одышка при минимальной физической активности, а визуализация пульсации передней грудной стенки в проекции верхушки сердца. Выслушивание грубого систолического шума в проекции верхушки сердца не составляет труда, а инструментальные дополнительные методики обследования пациента позволяют определить наличие гипертрофии миокарда левого желудочка и выраженного обратного тока крови через неприкрытые створки митрального клапана. Единственным эффективным методом лечения митральной недостаточности в этой стадии является хирургический.
Четвертая (4) степень недостаточности митрального клапана сопровождается присоединением признаков правожелудочковой недостаточности и имеет название «дистрофическая». Отличительными визуальными симптомами считаются выраженная пульсация шейных вен и смещение верхушечного толчка, а также его усиление. Недостаточность митрального клапана у этой категории пациентов сопровождается не только гемодинамическими нарушениями, но и сбоем ритма сердечной деятельности. Рентгенография позволяет визуализировать выраженное расширение тени средостения за счет увеличения всех отделов сердца, а также появления признаков застоя в системе малого круга кровообращения. В этой стадии заболевания появляются экстракардиальные симптомы функциональных изменений почек и печени. Хирургические методы коррекции широко применяются и в большинстве случаев имеют благоприятный исход.
Пятая (5) степень недостаточности митрального клапана является терминальной и характеризуется проявлением у пациента всего клинического симптомокомплекса, характерного для третьей стадии сердечно-сосудистой недостаточности. Тяжесть состояния пациента не позволяет произвести оперативное вмешательство, и прогноз недостаточности митрального клапана в этой стадии крайне неблагоприятный. В терминальной стадии порока часто наблюдаются осложнения, каждое из которых может стать причиной летального исхода заболевания: пароксизмальная форма фибрилляции предсердий, инфекционный эндокардит, а также системная тромбоэмболия сосудов различного калибра.
Недостаточность аортального клапана. Этиология. Нарушения гемодинамики, механизмы компенсации. Клинические симптомы. Изменения фкг.
Самый большой
сосуд организма человека аорта выходит
из левого желудочка сердца. Она несет
артериальную кровь из сердца под большим
давлением, обеспеченным сокращением
мощной мышцы левого желудочка. Потом
по системам крупных и мелких артерий и
артериол богатая кислородом кровь
достигает каждой клетки тела. В фазу
систолы сердце закачивает кровь в аорту
и для того, чтобы при расслаблении
желудочка, в фазу диастолы, когда давление
в левом желудочке падает, кровь не
возвращалась в полость желудочка, на
входе в аорту находится аортальный
клапан. Он состоит из трех полулунных
створок.
При различных
поражениях клапана аорты створки могут
сморщиваться, утолщаться, и отверстие
из левого желудочка в аорту не закрывается
полностью. Происходит обратный ток
крови из аорты в желудочек – возникает
недостаточность аортального клапана.
Дополнительный объем крови, поступающий
в левый желудочек, заставляет мышцу
желудочка работать с большей силой. Эта
мышца гипертрофируется, утолщается.
Мощный левый желудочек довольно долго
может компенсировать это состояние.
Однако с течением времени мышца
растягивается, сила сокращения падает
и возникает сердечная недостаточность.
Пациенты долго не
предъявляют жалоб. Потом появляются
сердцебиения, одышка. Боли в области
сердца носят обычно сжимающий характер.
Из-за ухудшения кровоснабжения мозга
у больного могут быть головокружения,
обмороки. С момента появления жалоб
больные с аортальной недостаточностью
без хирургического лечения живут 3-5
лет. У больного обычно бледная кожа. При
декомпенсации цвет кожи приобретает
пепельный оттенок. На шее может быть
заметна пульсация сонных артерий. Она
называется «пляска каротид» Может
появиться симптом Мюссе – ритмичное
покачивание головой синхронно с пульсом.
Аортальная
недостаточность — Диагностика
При выслушивании
находят диастолический шум над аортой,
который возникает при обратном токе
крови из аорты в левый желудочек через
отверстия в клапане. Верхняя граница
артериального давления повышается, а
нижняя граница падает вплоть до нуля.
При этом на нижних конечностях
систолическое артериальное давление
(верхняя граница) может быть значительно
выше, чем на нижних. На рентгенограмме
определяется увеличение левого желудочка
сердца, расширение аорты. На
электрокардиограмме имеются признаки
увеличения левого желудочка. При
эхокардиографическом исследовании
находят расширение аорты, уплотнение
створок аортального клапана, обратный
ток крови из аорты в левый желудочек,
определяют степень поражения клапана.
Недостаточность митрального клапана 1, 2, 3, 4 степени: что это такое, лечение и прогноз

Митральная недостаточность — разновидность пороков сердца клапанного типа. Патогенез обусловливается неполным закрытием митрального отверстия, чему предшествуют нарушения строения створок, тканей, находящихся под клапанами.
Патология характеризуется регургитацией крови в левое предсердие из левого желудочка. Рассмотрим детально, что это такое, характер развития и клиническую картину течения недостаточности митрального клапана при 1, 2 и 3 степенях заболевания, методы его лечения и прогноз возвращения к нормальной жизни.
Что это такое
Порок митрального клапана с обратным током крови (регургитацией) из левого желудочка в предсердие в результате неполного смыкания створок носит название митральной недостаточности. В самостоятельном виде приобретенное заболевание встречается нечасто и долгое время носит доброкачественный характер.
Но в составе комбинированных и сочетанных дефектов оно выявляется в половине всех случаев кардиальных пороков и быстро приводит к серьезным осложнениям. В норме левый желудочек в систолу выбрасывает содержимое в аорту, которая разветвляется, образуя большой круг кровообращения.
Таким способом осуществляется перенос питательных веществ и кислорода в органы, в том числе и миокард. Под давлением двустворчатый клапан закрывается и не допускает обратного движения. При наличии отверстия во время сокращения возникает регургитация, и часть крови возвращается обратно, растягивая левое предсердие.
По мере прогрессирования состояния происходит устойчивое увеличение объема полостей сердца, повышение давления, застой в сосудах легких.
Механизм формирования порока можно рассмотреть на рисунке:
Виды, формы, стадии
При НМК оценивается общий ударный объем крови левого желудочка. В зависимости от его количества заболевание разделяется на 4 степени тяжести (в процентах указывается часть крови, которая перераспределяется неправильно):
- I (наиболее мягкая) — до 20 %.
- II (умеренная) — 20-40 %.
- III (средняя форма) — 40-60 %.
- IV (самая тяжелая) — свыше 60 %.
По формам течения заболевание можно разделить на острое и хроническое:
При определении особенностей передвижения митральных створок выделяют 3 типа классификации патологии:
- 1 — стандартный уровень подвижности створок (при этом болезненные проявления заключаются в дилатации фиброзного кольца, прободении створок).
- 2 — деструкция створок (наибольший урон принимают хорды, так как происходит их вытягивание или разрыв, также проявляется нарушение целостности сосочковых мышц.
- 3 — снижение подвижности створок (вынужденное соединение комиссур, сокращение протяженности хорд, а также их сращивание).
Причины возникновения
Формирование порока может происходить во внутриутробном периоде, и в этом случае он считается врожденным. Причинами такой патологии могут быть:
- алкоголизм, прием наркотиков и курение матери во время беременности;
- ионизирующее облучение;
- отравление и прием некоторых препаратов (антибиотики, нестероидные противовоспалительные);
- системные и инфекционные заболевания.
Этиологическими факторами приобретенного отклонения обычно выступают:
- стрептококковые и стафилококковые инфекции с развитием септического эндокардита;
- аутоиммунные заболевания (волчанка, рассеянный склероз);
- поражение миокарда в результате инфаркта;
- пролапс митрального клапана;
- синдром Марфана;
- травмы грудной клетки с разрывом створок или волокон, которые их удерживают.
Относительная недостаточность митрального клапана наблюдается при выраженном увеличении левого желудочка. Причиной этого состояния могут быть дилатационная кардиомиопатия, аортальный порок, миокардит и гипертоническая болезнь.
Врожденные и приобретенные пороки сердца
Как ни парадоксально, возможно возникновение проблемы в рамках других кардиальных изменений и генетических отклонений (об этом ниже).
Так, на фоне аортальной недостаточности возможно ослабление мышц и сухожильных нитей митрального клапана.
Все патологические процессы подобного рода проявляются довольно поздно. Некоторые и вовсе не дают знать о себе вплоть до летального результата. Порой диагноз ставится уже в процессе аутопсии.
Пролапс клапана
Клинический вариант органического изменения кардиальной структуры. Характеризуется западением створок образования внутрь предсердий.
Чаще это врожденная аномалия. Примерно в 30% клинических ситуаций — приобретенная, на фоне травм или оперативных вмешательств. Лечение, как и в случае с пороками хирургическое, перспективы восстановления хорошие. Подробнее в этой статье.
Диагностика
Ведением больных с митральной недостаточностью и подозрениями на таковую занимаются кардиологи. Планирование радикального лечения ложится на плечи профильных хирургов.
Примерная схема обследования:
- Устный опрос. На ранних стадиях жалоб не будет вообще, позднее же симптомокомплекс налицо.
- Сбор анамнеза. Семейной истории, генетических факторов, уточнение вредных привычек и образа жизни.
- Выслушивание сердечного звука (аускультация), оценка частоты сокращений. Позволяет обнаружить аритмию на ранней стадии. Многие отклонения, однако, не определяются рутинными методами.
- Суточное мониторирование по Холтеру. АД выявляется на протяжении 24 часов с небольшими интервалами. Лучше проводить подобное мероприятия в условиях дома. Так результат будет точнее.
- Электрокардиография. Исследование ритма с помощью специального аппарата. Замечает малейшие отклонения в работе органа.
- Эхокардиография. Ультразвуковая методика. Направлена на выявление изменений со стороны миокарда. Классические находки — гипертрофия левого желудочка, расширение камер предсердий.
- Ангиография.
- По мере необходимости — МРТ или КТ.
Мероприятия проводятся постепенно. Если же наблюдается острое состояние, требуется следование минимальному перечню.
Симптомы митральной недостаточности могут быть неспецифичными, потому при подозрительных жалобах нужно госпитализировать пациента хотя бы на несколько дней для срочной оценки характера состояния.
Особенности терапии
Выбор методов лечения патологии будет зависеть от ее формы, степени и от сопутствующих заболеваний.
Существуют 3 тактики лечения регургитации:
- Хирургическое изменение строения клапанного отверстия (различные виды пластики).
- Полная замена клапана (протезирование).
- Медикаментозное консервативное лечение.
Пластика клапана
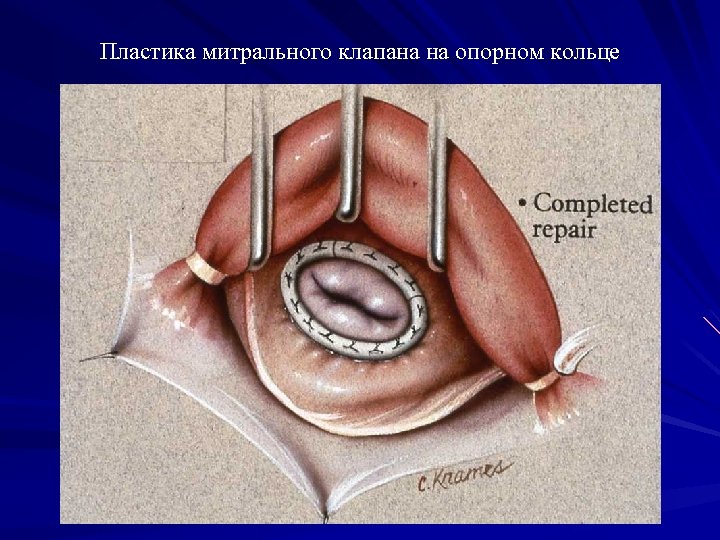
Основное показание для проведения операции — это недостаточность клапана с симптомами сердечной недостаточности. Пластика сердечных клапанов проводится под общим наркозом с внутривенным введением обезболивающих средств.
После начала действия наркоза кардиохирург делает разрез передней поверхности груди и грудинной кости. Сердце на время операции подключают к аппарату искусственного кровообращения. Методика коррекции клапанного отверстия будет зависеть от вида деформации:
- Аннулопластика – восстановление отверстия с помощью специального опорного кольца.
- Шовная пластика – сшивание створок клапана вручную; применяется при клапанной недостаточности и неполном смыкании.
- Рассечение сросшихся створок клапана (закрытая или открытая комиссуротомия).
- Папиллотомия – операция по рассечению увеличенных сосочковых мышц, препятствующих полному смыканию створок.
- Резекция (удаление части) створок клапанного отверстия применяется при прогибании створок митрального клапана в полость левого предсердия. Оставшаяся часть клапана ушивается и фиксируется кольцом.
Противопоказания к операции:
- последние стадии хронической сердечной недостаточности;
- гипертрофическая кардиомиопатия;
- необратимые изменения почек и печени;
- острые инфекционные заболевания;
- инсульт, или инфаркт миокарда.
Протезирование
Показание к этой операции – тяжелое органическое поражение митрального клапана. Протезирование необходимо, когда нарушение функционирования клапанного отверстия оказывает негативное воздействие на гемодинамику и стало следствием приобретенного порока сердца. Протезы бывают двух видов – механические и биологические. Недостатком механических клапанов является высокая скорость образования тромбов на его створках. Минусом биологического клапана является высокий риск повторного бактериального воспаления.
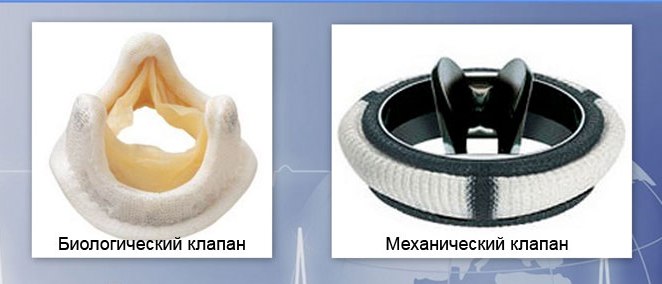
Протезирование, как и пластика клапана, проводится под общим наркозом с применением аппарата искусственного кровообращения. После того как пациент крепко уснул от наркоза, врач рассекает кожу и грудину в продольном направлении.
Следующим этапом выполняется разрез левого предсердия и установка протеза, кольцо которого фиксируют швами. После протезирования выполняют электрокардиостимуляцию и зашивают операционную рану.
Операция, связанная с протезированием клапанов запрещена при следующих заболеваниях:
- Острый инфаркт миокарда и инсульт.
- Обострение имеющихся хронических заболеваний.
- Инфекционные заболевания.
- Крайне тяжелая степень сердечной недостаточности при митральном стенозе.
Консервативное лечение
Цель консервативной терапии – улучшение состояния пациента. Это даст возможность безопасно провести хирургическую операцию.
На основании клинических рекомендаций лечащего врача назначают следующие группы препаратов:
- Нитраты, они снижают нагрузку на сердце.
- Мочегонные препараты для снижения артериального давления и устранения отеков.
- Ингибиторы АПФ положительно влияют на стенки сосудов и тканей миокарда, нормализуют давление.
- Сердечные гликозиды улучшают деятельность сердца при тяжелых формах недостаточности и фибрилляции предсердий.
- Антикоагулянты подавляют активность свертывающей системы крови, препятствуют процессу образования тромбов.
Как лечить заболевание
Если выявлены симптомы и поставлен диагноз, то нужно выяснить причину порока сердечного клапана. В первую очередь нужно лечить заболевание, которое привело к такому состоянию. Если проблема выражена незначительно или умеренно, то, как правило, дополнительного лечения не требуется.
Если степень поражения более серьезная или возникли осложнения (сердечная недостаточность, аритмия), то понадобится медикаментозное лечение.
Хирургически лечится с помощью операций, проводимых при искусственном кровообращении.
При пластических операциях, которые выполняются при 2-3 степени заболевания, может производиться установка специального поддерживающего кольца вблизи створок, укорачиваются хорды, створка. После операции нормализуется кровоток, а собственный клапан сохраняется.
Если пластическая операция не принесла результата или ткани сильно повреждены, то необходимо протезирование. Используются биологические или механические протезы. Для изготовления биологических используются ткани животных, механические выполняются из специальных сплавов.
Особенности послеоперационного периода
- После пластической операции не требуется антикоагулянтная терапия.
- После вживления биологического протеза прием антикоагулянтов необходим в течение 2-3 месяцев.
- После установки искусственного протеза антикоагулянты назначаются для постоянного приема.
Успех лечения и то, как человек будет чувствовать себя после операции, зависит от степени проявлений недостаточности и регургитации, от динамики заболевания и индивидуальных особенностей
Важно не откладывать диагностику и лечение
Что происходит при митральной недостаточности?
Патология двух митральных створок может являться в виде двух состояний – по типу сужения кольца (стеноза) и по типу недостаточности створок клапана. В первом варианте происходит сужение отверстия с препятствием для кровяной струи, протекающей из предсердной полости в желудочковую камеру. Во втором случае возникает неполноценное соединение клапанных створок, вследствие чего часть крови поступает обратно, в предсердную камеру, что противоречит естественному движению крови в сердечных полостях. Предсердная камера растягивается за счет увеличенного кровяного объема, вследствие чего, согласно закону Франка-Старлинга, сердечная мышца предсердия сокращается сильнее. Если постоянно, раз за разом, предсердие будет сокращаться с большей силой, чем в норме, миокард его утолщается, возникает дилатация (растяжение) и утолщение предсердной стенки. Количество крови в нем теперь уже постоянно увеличено, соответственно, крови, поступающей в предсердную камеру из кровеносной системы легких, деваться попросту уже некуда – возникает застойная сердечная недостаточность.
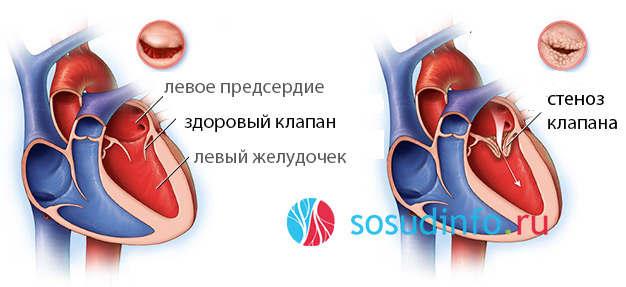
В то же время та часть крови, которая забрасывается обратно в предсердную камеру, не поступает в аорту – снижается сердечный выброс, что чревато уменьшением перфузии внутренних органов, и, в первую очередь, головного мозга. Таким образом, при митральной недостаточности страдает не только само сердце, но и все внутренние органы человека.
Распространенность митральной недостаточности
Самостоятельный порок (в изолированном виде) встречается довольно редко (около 0.6% и 5-10% всех случаев врожденных и приобретенных пороков сердца, соответственно). Как правило, данная патология сочетается со стенозом клапана или с пороками аорты. Среди всех пороков ревматического генеза около 14% занимает митральный порок в комбинированном виде (стеноз+недостаточность).
Осложнения и прогноз
Из возможных осложнений необходимо отметить такие, как нарушения сердечного ритма, тромбоэмболические осложнения, острую левожелудочковую недостаточность (отек легких). От этих ситуаций никто не застрахован, однако, риск их возникновения сводится к минимуму у пациентов, выполняющих все назначения врача, и своевременно выполняющим плановое ежегодное (или чаще) обследование.
Из осложнений после перенесенной хирургической коррекции порока выделяют инфицирование протеза, рецидив митральной недостаточности, несостоятельность клапана. Эти осложнения встречаются довольно редко, поэтому операции по лечению митральной недостаточности опасаться не следует.
Нарушения при регургитации митрального клапана
Если в карте записано «митральная регургитация 1 степени», следует узнать, что это такое и чем грозит.
Диагноз «митральная регургитация» означает, что соответствующий клапан сердца не блокирует в полной мере обратный кровоток, что вызвано неполной смыкаемостью створок МК. Некоторый объем крови поступает обратно, то есть в предсердие, из-за чего уменьшается количество крови, выбрасываемой в аорту. В результате сосуды сужаются, чтобы восполнить низкое давление. Из-за этого в отдаленных от сердца сосудах возникает повышенное сопротивление, и кровь устремляется к сердцу, туда, где давление меньше, что вызывает еще большую регургитацию.
В целом, объем крови в левой части сердца повышается, но до определенного предела это изменение компенсируется гипертрофией, то есть утолщением стенок сердечной мышцы и дилатацией – растягиванием полостей. Процессы гипертрофии и дилатации позволяют сердцу вместить больший объем крови и нормализовать сердечный выброс за счет увеличения силы сердечного сокращения.
До появления первых симптомов ухудшения самочувствия, вызванных забросом крови в легочную артерию, а следовательно, гипертензией легких, сердце может увеличиться в объеме вдвое, компенсируя тем самым дисфункцию митрального клапана.
Степени митральной недостаточности
Митральная недостаточность подразделяется на три степени.
Митральная недостаточность 1 степени формируется, если присутствует инфекционный миокардит, сифилис, туберкулез, ревматизм, атеросклероз и другие процессы, протекающие длительное время, которые относятся к органическим заболеваниям. Инфаркт, кардиомегалия, артериальная гипертензия (сочетание пороков сердца), вызывают функциональную недостаточность и приводят к тому, что фиброзное кольцо расширяется.
Рентгенологическое исследование позволяет определить легочную гипертензию и в малом круге чрезмерные скопления крови. А внутрисердечное исследование (вентрикулография) позволит определить уровень возвратной крови и объем заполнения желудочка.
Выброс крови (патологический) в левое предсердие из желудочка приводит к перегрузке объема, в результате чего повышается ретроградное давление в малом круге кровообращения. В дальнейшем не исключено развитие легочной гипертензии. Митральная недостаточность 1-й степени с трудом диагностируется.
Признаки митральной недостаточности первой степени следующие: наличие систолического шума в верхней части сердца, патологическое явление в четвертом межреберье хорошо слышно, пульсовая волна нарастает быстро на сонной артерии, ослаблен I тон сердца, на легочной артерии II тон усиливается и не исключено появление III тона. На сердечной верхушке присутствует систолическое дрожание при пальпации и ощущение смещения влево верхушечного толчка. Также увеличивается масса тела, печень, появляются отеки и на поздних стадиях соседние органы сдавливаются.
Митральная недостаточность первой степени клинически проявляется повышенной утомляемостью даже в случае незначительной физической нагрузки, застойным явлением в легких, одышкой и кровохарканием, которые в состоянии покоя исчезают. Утолщение створок клапана, сухожилий и провисание их стенок также характерно для митральной недостаточности первой степени.
Митральная недостаточность 2 степени характеризуется тем, что развивается венозная легочная гипертензия пассивной формы. Эта степень клинически проявляется целым рядом симптомов нарушенного кровообращения: кровохарканье, приступ сердечной астмы, кашель, сердцебиение будет учащаться даже в состоянии покоя, одышка.
Диагностическое исследование покажет расширенные границы сердца в левой части на 2 см, а в правой 0,5 см, в верхней части систолический шум. Измененные предсердные компоненты можно обнаружить при проведении электрокардиограммы.
Митральная недостаточность 3 степени характеризуется развитием гипертрофии правого желудочка. Эта степень клинически проявляется увеличением печени, развитием отеков, венозное давление повышается.
Во время обследования можно выявить, что систолические шумы более интенсивны и границы сердечной мышцы значительно расширены. Электрокардиографическое исследование позволяет выявить признак левожелудочковой гипертрофии и наличие митральных зубцов.
Прогноз при митральной недостаточности будет полностью зависеть от динамики заболевания, насколько сильно выражен клапанный дефект и от степени регургитации. Выраженная митральная недостаточность может быстро привести к тяжелым нарушениям кровообращения.
Если присоединилась хроническая сердечная недостаточность, то прогноз однозначно неблагоприятный. Выраженная митральная недостаточность может закончиться летальным исходом. Умеренная митральная недостаточность позволяет человеку сохранять работоспособность длительное время при регулярном наблюдении у кардиолога.
Диагностика
Важный метод диагностики регургитации митрального клапана – аускультация или выслушивание. Первые нарушения дают о себе знать изменением тонов сердца и добавлением систолических щелчков, шумов. В норме прослушиваются всего два тона:
- 1 тон – закрытие створок МК;
- 2 тон – закрытие клапанов аорты и легочного ствола, это происходит одновременно, поэтому тоны сливаются.
При нарушении 2 тон расщепляется на два. Это означает, что клапаны аорты и легочного ствола закрываются в разное время, что свидетельствует о нарушении. Кроме того, между ними присутствует шум, вызванный возвращением крови в левое предсердие. Когда состояние усугубляется, присоединяется 3 тон – шум, вызванный вибрацией стенок желудочка при заполнении его большим объемом крови.
Эхокардиограмма с допплером (УЗИ сердца) позволяет подтвердить диагноз даже при незначительной митральной регургитации. В процессе исследования в реальном времени можно увидеть ПМК, оценить объем предсердий и желудочков, давление легочной артерии, выявить поток крови через митральный клапан в предсердие при систоле.
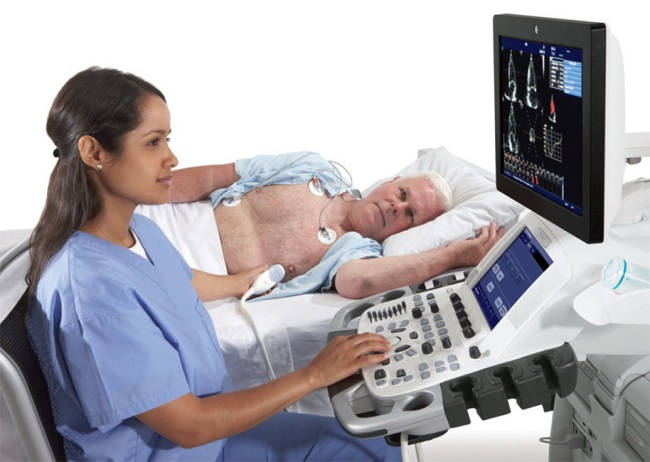
УЗИ сердца – наиболее достоверный метод диагностики митральной регургитации
При подозрении на эндокардит проводят чрезпищеводную эхокардиографию, чтобы детально рассмотреть митральный клапан и левое предсердие и убедиться в отсутствии необходимости замены клапана.
На ЭКГ нет заметных изменений, если регургитация в начальной стадии. Изменения начинают фиксироваться при прогрессировании патологии:
- электрическая ось смещается вправо;
- митральный зубец – зубец Р становится широким двуфазным;
- удлиняется интервал PQ;
- фиксируется фибрилляция предсердий.
Все это позволяет сделать вывод о гипертрофии и дилатации левой стороны сердца.
Рентген грудной клетки покажет увеличение размеров сердца, расширение сосудов, отечность легких.
Перед хирургическим вмешательством осуществляют катетеризацию сердца для выявления ИБС, окклюзии легочной артерии.
Если митральная регургитация обнаружена, но пациент не жалуется на соответствующие признаки сердечной недостаточности, то его ставят на учет и предупреждают о необходимости прохождения обследований несколько раз в год (от 3 до 5 раз).
Диагностика
Существует много диагностических тестов, которые позволяют определить наличие МР. Эти тесты предполагают диагностику патологии и могут указывать врачу, какое дальнейшее тестирование наиболее оправдано. В частности, используется исследования изображений, такие как эхокардиография или магнитно-резонансная ангиография сердца, а для оценки состояния проводимости сердца — электрокардиография.
Но несмотря на популярность всех этих методик, ультразвуковое обследование сердца считается наиболее информативным. Обусловлено это возможностью оценки полостей органа и состояния трехстворчатого клапана.
Диагноз подозревают на основании клинических данных, а подтверждают при помощи эхокардиографии. Допплер-эхокардиографию используют для обнаружения потока регургитации и оценки степени легочной гипертензии. Двух- или трехмерная эхокардиография применяется для уточнения причины и тяжести МН ( Степени митральной недостаточности), обнаружения и оценки степени кальциноза митрального кольца, размера и функции ЛЖ и ЛП и выявления легочной гипертензии.
В случае, когда острая, тяжелая МН не может быть выявлена цветной допплер-эхокардиографией, это заболевание следует подозревать, если острая сердечная недостаточность сопровождается гипердинамической систолической функцией ЛЖ.
При подозрении на эндокардит или тромбы на клапане чреспищеводная эхокардиография (ЧПЭ) может обеспечить более детальную визуализацию митрального клапана и ЛП. Также ЧПЭ назначают в тех случаях, когда планируется пластика митрального клапана, а не его замена, поскольку это исследование позволяет лучше оценить механизм развития МН.
Первоначально обычно выполняется ЭКГ и рентгенография грудной клетки. При ЭКГ можно выявить увеличение ЛП и гипертрофию ЛЖ с ишемией или без нее. При острой МН ритм обычно синусовый, поскольку времени для растяжения и ремоделирования предсердий не было.
Рентгенография грудной клетки при острой МН может показать наличие отека легких; при отсутствии фонового хронического заболевания аномалий сердечной тени не обнаруживается. При хронической МН на рентгенограмме можно увидеть расширение ЛП и ЛЖ. Кроме того, рентгенологическая картина может указать на признаки легочного застоя и отек легких при сердечной недостаточности.
Перед хирургическим вмешательством выполняют катетеризацию сердца, главным образом, чтобы выявить ишемическую болезнь сердца (ИБС). Выраженную систолическую c-v волну выявляют при определении давления окклюзии легочной артерии (давление заклинивания в легочных капиллярах), во время систолы желудочков. Вентрикулографию можно использовать для количественной оценки МН. МРТ сердца позволяет точно измерить фракцию регургитации и определить причину дилатации при МН.
Часто проводят периодический нагрузочный тест (стресс ЭКГ) для выявления любого уменьшения переносимости физических нагрузок, которое требует срочного рассмотрения необходимости хирургического вмешательства. Периодически проводят эхокардиографию для выявления прогрессирования МН.
Кроме того используют:
- Суточное мониторирование. Необходимо для исследования отклонений со стороны сердечнососудистой системы в целом. Показано в амбулаторных условиях, в больнице нет возможности создать естественную среду.
- Измерение артериального давления. Причина приобретенного порока в некоторых случаях — гипертензия.
- МРТ. Для большей детализации кардиальных структур.
Лабораторные методики не используются за неэффективностью. Потребуется консультация эндокринолога. Это редкое явление, обращение проводится на фоне подозрений на сахарный диабет.
Методы диагностики выявляют нарушение строения клапанного аппарата и регургитацию не только у взрослого человека, но и у еще не родившегося ребенка в период его внутриутробного развития.
Ультразвуковые исследования во время различных сроков беременности позволяют безошибочно диагностировать патологию строения сердечно-сосудистой системы и диагностировать регургитацию.