Анализ мокроты: виды, подготовка, пошаговые действия, расшифровка, норма, примеры
Содержание:
- Показания к проведению диагностики
- Когда образуется гнойная мокрота?
- Как облегчить состояние больного
- Виды
- Зеленая слизь
- Постоянно скапливается слизь в горле: причины
- Профилактические меры
- Сопутствующие симптомы
- Черная и серая слизь
- Цвета мокроты
- Лечение
- Общие рекомендации по лечению влажного кашля
- Когда белая мокрота при кашле у взрослых является нормой
- Другие причины образования и отхождения слизи при кашле
- Стекловидная мокрота
- Общие меры
- Желтая слизь
- Характерные симптомы
- Этиология
Показания к проведению диагностики
Анализ мокроты берется только при подозрении на появление и развитие опасных заболеваний дыхательных путей. В большинстве случаев врачу достаточно осмотреть горло, прослушать грудную клетку больного для постановки предварительного диагноза и назначения адекватного лечения.
Исследования отхаркиваемой флегмы необходимы, если:
- кашель не прекращается в течение 2-3 недель;
- препараты не облегчают состояние больного;
- больной имеет предрасположенность к аллергическим реакциям;
- в семейной истории болезни есть записи о злокачественных опухолях.
Проведение анализа мокроты также рекомендуется лежачим больным. Низкая подвижность увеличивает риск хронических заболеваний по причине накопления слизи в бронхах и легких.
Когда образуется гнойная мокрота?
Гнойная мокрота, двигаясь по воздухоносным путям, неизбежно вызовет кашель, потому что она раздражает чувствительные рецепторы слизистой оболочки. Кашель назовут продуктивным, то есть влажным, с выделением мокроты. Мокрота гнойного цвета при кашле может быть симптомом самых разных заболеваний, в числе которых:
- Острый или хронический гнойный бронхит;
- Муковисцидоз;
- Бронхоэктатическая болезнь;
- Плевропневмония, очаговая пневмония с абсцедированием;
- Абсцесс легкого;
- Легочный туберкулез;
- Грибковое поражение легкого.
Кашель с гнойной мокротой может появляться в любое время суток, но чаще — утром. У курильщиков гнойная мокрота при хронической воспалении в бронхах накапливается ночью, а утром, после подъема и перемены тела в пространстве, она начинает двигаться вверх, раздражая рецепторы слизистой оболочки и вызывая кашлевые толчки. Гнойная мокрота, которая откашливается в течение дня на фоне проблем с дыханием — скорее всего, мокротой не является. Чаще всего, это гнойное отделяемое из околоносовых пазух при гайморите.
Выделение большого объема гнойной мокроты при перемене положения тела характерно для бронхоэктазов, при этом по положению, в котором это происходит, можно судить о локализации патологического очага. К примеру, если пациент ложится на левый бок и при этом мокрота выходит с кашлем, наиболее вероятно, что бронхоэктаз сформировался справа, и наоборот. При положении лежа на спине мокрота лучше выходит у пациентов с бронхоэктазами в передних сегментах легких, а из задних она будет эвакуироваться в положении лежа на животе.

Внезапное появление обильной желто-зеленой мокроты у пациента с ярко выраженными признаками интоксикации (высокая лихорадка, проливной пот, слабость, головная боль) может свидетельствовать о прорыве абсцесса легкого в бронх, по которому и происходит эвакуация содержимого гнойника наружу. По мере отхождения гноя и стихания воспаления, пациент начинает чувствовать себя значительно лучше. При хроническом абсцессе периоды временного улучшения сменяются обострением, при котором гноя становится больше, а самочувствие — хуже.
Помимо наличия гнойной мокроты, важно выяснить и другие симптомы, которые могут облегчить диагностику. Для острого воспалительного процесса в легких или бронхах характерны:
- Лихорадка до 39 градусов и даже выше;
- Сильная слабость;
- Головная боль, расстройства сознания при сильной интоксикации (пневмония, абсцесс легкого);
- Болезненность в грудной клетке на стороне поражения;
- Одышка;
- Сильная потливость;
- Потеря аппетита.
При вялотекущих гнойных процессах перечисленные выше симптомы могут отсутствовать, однако изменения общего состояния все же будут, пусть и не такие яркие:
- Повышение температуры тела в моменты обострений, но чаще в пределах 38-38,5 ℃; в периоды ремиссии патология протекает без температуры вовсе;
- Сильная потливость по ночам;
- Слабость, снижение работоспособности, апатия;
- Постоянный хронический продуктивный кашель с гнойной мокротой;
- Одышка.
На фоне усугубляющейся дыхательной недостаточности появляются признаки хронической гипоксии:
- Цианоз губ, носа, кончиков пальцев, при этом, на щеках может появиться яркий румянец;
- Утолщение, склероз мягких тканей концевых фаланг пальцев, которые приобретают вид барабанных палочек;
- Застойные явления в венозной части большого круга с полнокровием периферических вен, отеками.
В детском возрасте врачи должны быть особенно внимательны к появлению гнойной мокроты. У детей кашель с гнойной мокротой — весьма тревожный симптом. Он может говорить не только об острой респираторной инфекции, пневмонии, которые можно вылечить консервативно, но и о врожденных аномалиях развития органов дыхания, генетических мутациях.
В части случаев причина гнойной мокроты у ребенка — бронхоэктаз, который сформировался еще в процессе внутриутробного периода в качестве порока развития бронхиального дерева. Еще одна возможная причина появления гнойной мокроты в детском возрасте — муковисцидоз, легочная форма которого дает о себе знать спустя короткое время после рождения малыша развитием пневмонии, бронхитов, бронхоэктазов. Муковисцидоз передается по наследству и приводит к тяжелым, а иногда и смертельно опасным изменениям в легких.
Обструктивный бронхит с выделение гнойной или слизисто-гнойной мокроты у малышей дошкольного возраста может возникнуть на фоне предшествующей аллергии с бронхоспазмом. Он опасен переходом в бронхиальную астму, а может осложниться пневмонией.
Как облегчить состояние больного
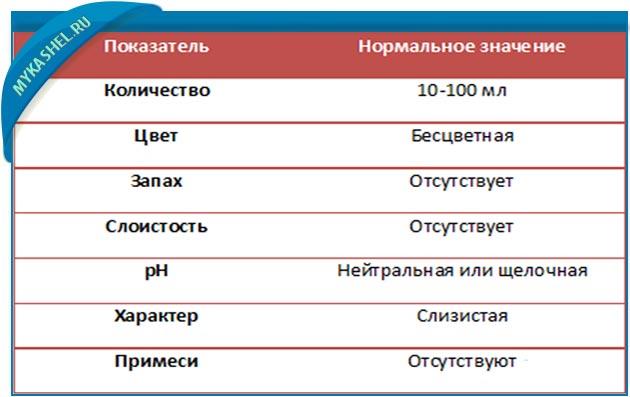
Нормальное отхождение мокроты считается хорошим знаком. Выделение прозрачного секрета нормальной вязкости показывает, что лечение первопричины кашля продвигается в нужном направлении. Дополнительная стимуляция отхаркивания слизи нужна в случае застоя секрета.
Препараты для выведения мокроты:
- муколитики необходимы для увеличения объема слизи при сухом, непродуктивном кашле («Мукалтин», «АЦЦ», «Амброксол»);
- отхаркивающие средства назначаются для облегчения выведения секрета из бронхов («Лазолван», «Стоптуссин», «Доктор Мом»);
- натуральные сиропы и микстуры повышают иммунитет и снимают раздражение слизистой («Геделикс», «Гербион», «Корень Алтеи»).
Лечение ребенка лучше начинать с относительно безопасных методов народной медицины. Если мокрота вязкая, но без примесей (гнойная, розовая, серозная), то следует воспользоваться отварами шалфея, душицы, календулы, солодки. Хорошие результаты показывает терапия ингаляциями, применение компрессов.
Виды
Цвет и консистенция мокроты являются важными диагностическими критериями, позволяющими определить стадию течения и степень тяжести патологии, а также предположить этиологические факторы развития воспаления.
- Полупрозрачная вязкая слизь — признак острого вирусного бронхита. Мокрота приобретает желтый оттенок при вторичном бактериальном инфицировании бронхов.
- Белесоватый и комковатый секрет появляется при хроническом бронхите.
- Затяжная форма патологии сопровождается выделением желтой мокроты, цвет которой обусловлен наличием иммунных клеток – нейтрофилов.
- Жидкая, перламутровая, водянистая мокрота является признаком асептического воспаления, обусловленного аллергической реакцией или воздействием раздражающих веществ.
- У курильщиков бронхиальный секрет имеет коричневатый оттенок. Это связно с воздействием никотина и хронизацией процесса.
- Желто-зеленая вязкая мокрота – проявление бактериального воспаления органов дыхания. Гнойное отделяемое с гнилостным запахом характерно для абсцедирования легочной ткани.
- Красный бронхиальный секрет — неблагоприятный прогностический признак, указывающий на развитие опасных осложнений: туберкулеза, ТЭЛА, бронхоэктатической болезни, рака легких.
- При легочном кровотечении отделяемое бронхов содержит сгустки и прожилки крови. Его консистенция обычно пенистая, а оттенок алый.
- «Ржавая» и плотная, словно слепок, слизь выделяется при крупозной пневмонии.
- Пневмокониозы сопровождаются выделением мокроты темного цвета с частицами угольной пыли.
- Если бронхиальный секрет содержит незначительное количество вкраплений красного или коричневого цвета, значит, у больного в результате сухого надсадного кашля были повреждены капилляры дыхательных путей.
Зеленая слизь
Зеленая слизь почти всегда указывает на инфекционно-вирусные, воспалительные заболевания верхних и нижних дыхательных путей. Это опасный и грозный диагностический признак. О каких же недугах приходится говорить:
Бронхит гнойного характера.
Представляет собой воспалительно-дегенеративное заболевание нижних дыхательных путей (бронхов). Как и следует из названия, имеет место гнойный процесс. Причины возникновения подобной болезни множественны. Наиболее часто имеет место сочетание двух факторов.
В первую очередь, это проникновение в бронхиальные структуры патогенной флоры. Наиболее часто речь идет о стафилококках, стрептококках либо герпетическом возбудителе. Попасть в дыхательные пути микроорганизмы могут во время оперативного вмешательства при интубации трахеи, в результате контакта с инфицированными лицами и т.д.
Симптоматика весьма характерна. Цвет мокроты при бронхите гнойного генеза всегда зеленый или желтовато-зеленый с вкраплениями, имеют место боли при дыхании, интенсивный кашель. Отграничить бронхит от пневмонии и трахеита можно только посредством проведения объективных исследований. «На глаз» поставить диагноз и, тем более, верифицировать его попросту невозможно.
Трахеит гнойного характера.
Имеет много неспецифических признаков, типичных для бронхита. Поэтому отличить один недуг от другого не представляется возможным. Кашель при трахеите усиливается по утрам, гнойная мокрота при кашле отходит активнее. Она отличается густотой, плохо отхаркивается.
Зеленый цвет мокроты при кашле может быть при бактериальной пневмонии.
Это разновидность воспаления легких. Этиологически бактериальная пневмония развивается в результате воздействия на эпителий легких золотистого стафилококка, клебсиеллы, бледной спирохеты, стрептококка зеленящего и некоторых других инфекционных возбудителей. Возможна грибковая природа (грибы-кандиды).
Причины те же, что и у бронхита. Однако симптоматика куда более выражена. Отмечаются интенсивные боли при дыхании, одышка, удушье, тяжесть за грудиной, сильный кашель, в первый момент — непродуктивный. Однако сказанное не всегда верно.
В некоторых клинических ситуациях, особенно, если затронут небольшой сегмент легкого, симптомокомплекс — стертый, неявный. Это делает пневмонию не только тяжелым, но и смертельно опасным недугом.
- Туберкулез в фазе ремиссии. В данном случае имеет место нормальный физиологический процесс отхождения экссудата после прохождения специфического курса терапии. Опасности указанное состояние не несет, напротив, это благоприятный прогностический признак течения патологического процесса.
- Муковисцидоз. Системное заболевание, характеризующееся поражением органов дыхательной системы, пищеварительного тракта. Считается аутоиммунной, генетической патологией.
- Гайморит. Отоларингологическое заболевание. Развивается в результате воспаления пазух носа и окружающих анатомических структур.
- Бронхоэктатическая болезнь.
- Абсцесс (фурункулез) легочных структур.
Постоянно скапливается слизь в горле: причины
Причин чрезмерного выделения слизи может быть несколько:
Изжога или кислотная отрыжка
Thunderstock/Getty Images Pro
Многие люди, которые жалуются на слизь в горле, не подозревают, что у них, на самом деле, изжога или кислотный рефлюкс.
Он возникает, когда содержимое желудка попадает в горло, вызывая неприятные ощущения, из-за которых вам хочется прочистить горло. При этом вы можете ощущать жжение либо не чувствовать этого.
По мере того, как раздражается горло и гортань, накапливается слизь, и вы можете испытывать симптомы, похожие на признаки простуды, например, кашель, дискомфорт в горле и проблемы с носовыми пазухами.
Аллергия
Количество мокроты также повышается при воздействии аллергенов. Если у вас есть аллергия на пыльцу, пыль, перхоть животных и плесень, то эти аллергены могут раздражать заднюю часть горла, из-за чего вырабатывается больше слизи.
Бронхиальная астма
Хотя астма часто сопровождается дыханием с присвистом и частым кашлем, астматики часто сталкиваются с такими симптомами, как избыточное выделение мокроты, которое сопровождается симптомами, похожими на аллергию.
Инфекции
Различные инфекции верхних дыхательных путей и горла могут приводить к избытку слизи.
Когда бактерии или вирусы вызывают инфекцию, организм начинает производить больше слизи, чтобы задержать и уничтожить микроорганизмы. Например, при синусите воспаляются слизистые оболочки носовых пазух, они могут опухать и наполнятся слизью. При этом с носоглотки может стекать густая и более темная мокрота.
Ангина, вызванная бактериальной инфекцией, также может привести к большому количеству слизи в горле, стекающей с горла.
Ларингит — инфекция гортани, которая сопровождается воспалением, раздражением и отеком, может стать причиной появления слизи и постоянного желания прочистить горло.
Сухость
Tharakorn/Getty Images Pro
Густая слизь также может быть признаком того, что ваши слизистые оболочки слишком сухие.Причиной могут быть:
- Сухая среда в помещении из-за использования нагревателей или кондиционеров
- Недостаточное потребление воды и других жидкостей
-
Увлечение такими напитками, как кофе, чай и алкоголь, из-за которых вы можете терять жидкость
-
Прием некоторых лекарств (например, препараты от гипертонии)
Курение
Курение раздражает легкие и приводит к появлению мокроты темного цвета как в дыхательных путях, так и в горле.
Кроме излишков слизи, курение приводит к тому, что сама слизь становится гуще. Так как курение повреждает систему очищения легких, вам сложнее избавляться от густой слизи.
Из-за этого курильщики часто кашляют, а также сталкиваются с другими проблемами со здоровьем, такими как частые инфекции, пневмония, рак и эмфизема.
Определенные продукты
Некоторые продукты способствуют сгущению слизи, и вызывают желание чаще прочищать горло. Вопреки распространенному мнению молочные продукты не приводят к формированию избытка слизи, хотя и могут делать ее гуще.
Если же у вас есть непереносимость лактозы, то потребление молочных продуктов может вызывать избыток слизи в горле.
Беременность
Из-за гормональных изменений во время беременности может увеличиваться выработка слизи, которая стекает по задней стенке горла.
Вдыхание токсинов
Некоторые химические вещества, включая пары краски и бытовые чистящие средства, раздражают носовые проходы и увеличивают скапливание слизи в горле.
Они также могут приводить к другим проблемам с дыханием, например, жжению во рту, кашлю, головным болям, появлению желтой или зеленой слизи. В случае контакта с токсичными веществами, нужно всегда надевать маску и постараться как можно скорее удалиться в вентилируемую область.
Профилактические меры
Такое состояние, как мокрота с гноем, намного проще исключить заранее, чем впоследствии пролечивать в течение нескольких недель или даже месяцев. В рамках профилактики необходимо отказаться от активного курения и исключить пассивное
Человеку важно правильно и полноценно питаться, вести активный образ жизни
Желательно не заниматься самолечением, когда появляются первые симптомы болезни. Рекомендуется повышать иммунитет, исключить переохлаждение организма, которое приводит к усугублению состояния респираторной системы
Не менее важно не находиться в запыленных помещениях, избегать вдыхания химических компонентов и других, которые «засоряют» бронхи
Сопутствующие симптомы
Указанный признак никогда не бывает единственным симптомом, связанным с теми или иными патологическими изменениями. Обычно у пациента диагностируют увеличение температуры тела. Гипертермия может идентифицироваться от 37 до 39 градусов, зависит она от характеристик патологического состояния, наличия или отсутствия воспалений. Постоянный субфебрилитет (от 37 до 37.5 градусов) указывает на присоединение инфекции, но может быть признаком онкологии.
Ржавая мокрота может ассоциироваться с болезненными ощущениями за областью грудины. Проявляются они при осуществлении вдоха или выдоха, могут быть несущественными, но при отсутствии лечения будут доставлять серьезные беспокойства пациенту.
Следующий симптом – это тяжесть в грудине, усугубляющаяся свистами и хрипами в процессе дыхания. Изменения свидетельствуют о сужении бронхов вследствие их стеноза или закупорки (окклюзия).
Черная и серая слизь
Подобный секрет проявляется достаточно редко – не более 5% от всех клинических случаев. Изменение указывает на развитие воспалительно-дегенеративного алгоритма, который поражает область нижних дыхательных путей.
Черный или серый цвет мокроты связывают с:
- Проникновением в респираторную систему через нос или рот красящих веществ, аналогичных пигментов. Происходит подобное после употребления кока-колы, шоколадки, чая или кофе в существенном количестве. В данной ситуации это проходящее явление, которое не требует отдельного восстановительного курса.
- Профессиональной деятельностью, нюансами экологии. Например, работа с красящими компонентами, вдыхание пыли от угля или частичек железа провоцируют подобные изменения.
- Длительной никотиновой зависимостью. Изменение экссудата идентифицируют примерно у 50% курильщиков с длительным «стажем», а именно от 10 и более лет.
Перечень факторов, вследствие которых изменился цвет мокроты при кашле, дополняет туберкулез легких, гангренозное поражение и онкология. Каждое из обозначенных заболеваний находится в затяжной или активной фазе.

Цвета мокроты

Цвет мокроты может указывать на состояние дыхательной системы
Цвет мокроты может дать полезную информацию о состоянии лёгких и других органов дыхательной системы.
Прозрачный
Прозрачная слизь наблюдается в здоровом организме. Она состоит из воды, соли, антител и других клеток иммунной системы. После выделения в дыхательных путях большая часть слизи направляется в горло и проглатывается.
Коричневый
Коричневая мокрота может указывать на возможное кровотечение, которое началось какое-то время назад. Ярко-красная или розовая мокрота говорит о том, что выделение крови произошло недавно.
Чёрная мокрота может свидетельствовать о наличии в организме грибковой инфекции. Людям с чёрной мокротой следует немедленно связаться с врачом, особенно если они имеют ослабленную иммунную систему.
Белый
Белая слизь — признак насморка. Когда носовые пазухи заложены, ткани распухают и воспаляются, что замедляет проход слизи через дыхательные пути. Если это происходит, слизь становится более густой и мутной или белой.
Жёлтый
Жёлтая слизь сигнализирует о том, что клетки иммунной системы начали работать на месте инфекции или другого типа воспаления.
Белые кровяные тельца или лейкоциты — это клетки иммунной системы, которые отвечают за противодействие микроорганизмам. По мере того как лейкоциты борются с инфекцией, они начинают попадать в слизь и придавать ей желтоватый оттенок.
Зелёный
Зелёная мокрота указывает на более масштабную и более сильную иммунную реакцию. Во время такой реакции вырабатываются белые кровяные тельца, микроорганизмы, другие клетки и белки. Всё это придаёт мокроте зелёный цвет.
Несмотря на то, что мокрота зелёного цвета говорит о наличии инфекции, организм в таких случаях не всегда нуждается в антибиотиках. Большинство инфекций, приводящих к зелёной мокроте, имеют вирусную природу и обычно проходят в течение нескольких недель без какого-либо лечения.
Использование антибиотиков в тех ситуациях, когда в этом нет необходимости, может причинить вред здоровью, поскольку бактерии могут улучшать свою сопротивляемость. Если зелёная мокрота сопровождается трудностями дыхания, болью в грудной клетке или выкашливанием крови, то человеку следует в кратчайшие сроки посетить врача.
Красный
Красный цвет мокроты указывает на наличие в ней крови. Присутствие в мокроте крови может иметь несколько различных причин. Даже интенсивный кашель, например, при респираторных инфекциях иногда может вызывать повреждение небольших кровеносных сосудов, приводящее к незначительному кровотечению.
О причинах появления крови в мокроте можно более подробно прочитать здесь.
Лечение
Чтобы избавиться от коричневой мокроты, необходимо обратиться к врачу-пульмонологу. Он определит причину расстройства и подберет схему лечения с учетом индивидуальных особенностей больного.

Фармацевтические препараты, назначаемые лицам с бронхолегочной патологией:
- НПВС устраняют жар, боль, отек – «Кеторол”, “Нимесулид», «Ибуклин».
- Бронхолитики расширяют бронхи и облегчают дыхание – “Беродуал», «Сальбутамол».
- Муколитические и отхаркивающие средства разжижают мокроту и способствуют ее изгнанию – «Амброксол», «Флуимуцил», «Мукалтин».
- Антибиотики уничтожают болезнетворных микробов – «Аугментин», «Сумамед», «Супракс».
- Спазмолитики расширяют кровеносные сосуды – «Но-шпа», «Папаверин».
- Анальгетики оказывают обезболивающее действие – «Морфин», «Промедол», «Парацетамол».
- Цитостатики назначают при онкологических процессах – «Фторурацил», «Винкристин», «Метотрексат».
- Противотуберкулезные средства обладают бактерицидным эффектом в отношении микобактерии – «Изониазид», «Рифампицин».
- Витаминно-минеральные комплексы и адаптогены обеспечивают скорейшее выздоровление.
Среди физиопроцедур наиболее эффективными являются: электрофорез, УВЧ, магнитотерапия. Массаж устраняет застойные явления и способствует выведению мокроты. Больным с хроническими, часто рецидивирующими процессами, показано санаторно-курортное лечение. Новообразования, бронхоэктазы, туберкулезные каверны — состояния, требующие оперативного вмешательства. При злокачественных опухолях проводят лучевую и химиотерапию.
 Средства народной медицины дополняют основное лечение. Существует большое количество лекарственных трав, которые ускоряют выведение мокроты и препятствуют ее образованию. К ним относятся: мать-и-мачеха, алтей, душица, солодка, шалфей, тимьян, подорожник, ромашка. Они обладают противовоспалительным, антисептическим, бактерицидным действиями и могут применяться в качестве спазмолитика, анальгетика, ангиопротектора. Настой из сосновых почек и луковый отвар облегчают процесс отхождения мокроты, улучшают ее разжижение, смягчают и увлажняют слизистую оболочку бронхиального дерева. Настои и отвары можно применять по-разному — перорально или ингаляционно. Вдыхание целебных паров сделает вязкий секрет более текучим и поможет ему скорее покинуть дыхательные пути. Растительные компоненты не оказывают токсического воздействия на организм, имеют минимум противопоказаний и побочных эффектов.
Средства народной медицины дополняют основное лечение. Существует большое количество лекарственных трав, которые ускоряют выведение мокроты и препятствуют ее образованию. К ним относятся: мать-и-мачеха, алтей, душица, солодка, шалфей, тимьян, подорожник, ромашка. Они обладают противовоспалительным, антисептическим, бактерицидным действиями и могут применяться в качестве спазмолитика, анальгетика, ангиопротектора. Настой из сосновых почек и луковый отвар облегчают процесс отхождения мокроты, улучшают ее разжижение, смягчают и увлажняют слизистую оболочку бронхиального дерева. Настои и отвары можно применять по-разному — перорально или ингаляционно. Вдыхание целебных паров сделает вязкий секрет более текучим и поможет ему скорее покинуть дыхательные пути. Растительные компоненты не оказывают токсического воздействия на организм, имеют минимум противопоказаний и побочных эффектов.
Всем больным показано щадящее питание и оптимальный питьевой режим. Чем больше воды употребляет пациент, тем легче у него отходит мокрота. Следует отдавать предпочтение теплой жидкости – минеральной воде с молоком, свежевыжатым сокам, ягодным морсам, компотам. В период болезни организму необходимы витамины и белки. Из рациона следует исключить простые углеводы и жиры.
Коричневая мокрота – тревожный признак, при появлении которого необходимо срочно обратиться к врачу. От своевременности диагностики и грамотности терапии зависит прогноз и исход болезни. Чтобы добиться стойкого выздоровления, следует полностью отказаться от курения.
Общие рекомендации по лечению влажного кашля
Наиболее правильным считается комплексный подход. Для того чтобы быстро избавиться от слизи необходимо увеличить текучесть (реологию) мокроты обильным теплым питьем, обеспечить комфортные условия для проведения терапевтических действий (увлажнение воздуха, частые проветривания помещения). Не лишними будут специальные дыхательные упражнения. Такая гимнастика укрепляет мышцы грудной клетки и облегчает состояние больного.
Если вышеописанные способы не помогли, то после одобрения врача нужно начинать лечение антибиотиками (ОРЗ), противовирусными препаратами (ОРВИ). Главное — понимать, что такое воздействие чревато осложнениями и побочными действиями.
Когда белая мокрота при кашле у взрослых является нормой
Мукоцилиарный клиренс (МЦК) – местная система защиты дыхательных путей от внешнего влияния, действие которой направлено на удаление инородных частиц. Система состоит из клеток двух типов:
- бокаловидных – выделяют слизь;
- реснитчатых – проталкивают слизь от бронхов к горлу.
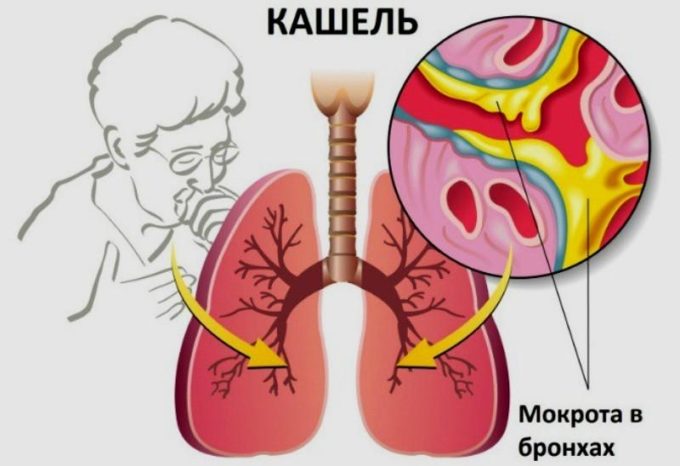
Секрет бокаловидных клеток составляет основу мокроты. Он выглядит как прозрачная вязкая слизь. В легких он смешивается с сурфактантом – смесью поверхностно-активных веществ. В результате секрет становится менее вязким, поэтому легко удаляется из дыхательных путей вместе с инородными частицами.
При частом нахождении в запыленном помещении или при аллергии возникает кашель с белой мокротой. Если она отхаркивается постоянно, это указывает на перенасыщение воздуха инородными частицами (аллергенами, пылевыми клещами), от которых мукоцилиарная система пытается избавиться.
Другие причины образования и отхождения слизи при кашле
Во время осмотра врач обязательно задаст вопрос о времени появления неприятного симптома. Если выделение мокроты наблюдается в утреннее время, то в первую очередь необходимо исключить естественные источники флегмы. Нередко причиной обильных выделений во время кашля становится аллергическая реакция на внешние раздражители (пыль, сухой воздух, шерсть животных). Нельзя исключать вероятность отравления химическими веществами (парами бытовой химии).
Негативное воздействие на бронхи вызывает уменьшение дыхательного просвета и ослабление функций клеток эпителия. Скопившаяся за ночь мокрота выходит утром с сухим приступообразным кашлем.
Стекловидная мокрота
Бронхоэктатическая болезнь или эмфизема, аллергический трахеит — вот еще некоторые заболевания, для которых типично появление стекловидного экссудата.
Стекловидная мокрота прозрачного оттенка почти всегда сопровождает бронхиальную астму. Астматический процесс наиболее часто развивается в результате аллергического поражения организма.
Ход патологического процесса сопровождается одышкой, удушьем по причине стеноза дыхательных путей (бронхов). Не всегда астма имеет аллергическую природу.
Возможно вирусное происхождение недуга. Болезнь характеризуется интенсивным кашлем, удушьем. Носит приступообразный характер. Обостряется в осеннее и весеннее время года.
Речь идет о потенциально летальном заболевании, которое развивается в результате бронхоспазма.
Несколько реже стекловидная мокрота проявляется как итог течения острой респираторной вирусной инфекции (симптомы и особенности течения патологии уже рассмотрены выше).
Общие меры
Пульмонологи настаивают на систематическом осуществлении прогревания при помощи горчичников либо домашних компрессов. Они являются одним из наиболее действенных методов лечения заболеваний дыхательной системы.
Людям, у которых ржавая мокрота обильно выделяется утром, рекомендуется в разы увеличить соотношение потребляемой жидкости. Дело в том, что именно она способствует изменению консистенции слизи, а также ускорению выведения секрета
При наличии проблем в работе пищеварительной системы особенно важно будет свести к минимуму употребление блюд, которые насыщены углеводами и жирами
Желтая слизь
Желтый цвет мокроты возможен при следующих заболеваниях и состояниях:
Пневмония либо бронхит. Цветной показатель экссудата далеко не всегда варьируется в пределах зеленого оттенка. Мокрота может быть чисто желтой, иметь лимонный оттенок и т.д. В любом случае, имеет место бактериальное поражение нижних дыхательных путей, в том числе трахеи. Как уже было отмечено, отграничить их исключительно посредством первичных рутинных мероприятий невозможно. Требуется инструментальная диагностика. Речь может идти и о так называемой эозинофильной пневмонии.
Если наблюдается лишь небольшое количество слизи, которая встраивается в структуру мокроты, может отмечаться поражение печеночных структур. Желчь выходит в окружающие ткани, окрашивая их в желтый оттенок
В таком случае нужно обратить внимание цвет склер глаз и кала.
Синусит и иные поражения верхних дыхательных путей и носоглотки. В данном случае мокрота как таковая отсутствует
Отходит большое количество желтой слизи из носа. Отхаркивается она же, когда стекает по задней стенке носоглотки в дыхательные пути.
Бронхоэктатическая болезнь. Характеризуется выходом многослойного гнойного экссудата.
Сидероз. Профессиональный недуг, для которого типично окрашивание мокроты в желтый цвет по причине воздействия на организм соединений железа. В такой ситуации клиническая картина ограничивается кашлем.
Характерные симптомы
Выделить специфические симптомы патологии, помимо вкрапления гноя в секрет, сложно, потому что в каждом конкретном случае они будут различаться. Например, на фоне бронхита кашель с гнойной мокротой будет идентифицироваться в первой половине дня. Консистенция у экссудата определяется, как жидкая. У пациента может иметь место лающий кашель, сильные хрипы и увеличение температурных показателей тела.
Симптомы гайморита при гнойной мокроте будут выражаться:
- появлением выделений ранним утром, сразу после пробуждения;
- наличием слизи в области горла;
- слабой выраженностью кашля на фоне постоянной заложенности носа.
На развитие бронхоэктатической болезни указывает не только гной в мокроте, но и повышение температуры. Дополняется клиническая картина недомоганием и стремительной утомляемостью.
Этиология
Причины образования и скопления мокроты в бронхах делятся на две большие группы — патологические и физиологические
Важное значение для пульмонологии и медицины в целом имеют заболевания, проявляющиеся влажным кашлем. Если недуги бронхолегочной системы не лечить, они быстро прогрессируют и приводят к развитию смертельно опасных осложнений
Патологические причины проблемы:
- Вирусные инфекции — вирусы гриппа, парагриппа, аденовирусы, риновирусы, энтеровирусы, вирус кори;
- Бактериальные инфекции — стафилококковая, стрептококковая, пневмококковая, микоплазменная, хламидийная, туберкулезная, коклюшная;
- Хроническая бронхообструкция — ХОБЛ, бронхоэктатическая болезнь;
- Аллергические процессы – бронхиальная астма;
- Опухоли и кисты органов дыхания.
К физиологическим причинам нарушения относятся неблагоприятные внешние факторы, связанные с особенностями жизни и местом работы человека, а также различные вещества-раздражители:
- Пыль;
- Токсичные газы — хлор, аммиак, сероводород;
- Горячий или слишком холодный воздух;
- Сигаретный дым.
Факторы, способствующие образованию мокроты в бронхах:
- Переохлаждение организма;
- Ослабление иммунитета;
- Наличие очагов хронической инфекции — ринит, кариес, тонзиллит, синусит;
- Пожилой или детский возраст;
- Вредные привычки — алкоголизм, курение.
Несмотря на такое многообразие этиопатогенетических моментов, инфекция считается ведущей причиной проблемы. Микробы попадают в дыхательные пути воздушно-капельным или воздушно-пылевым путем. Оказавшись во влажной и теплой среде, они начинают активно размножаться. В месте внедрения развивается воспалительный процесс. Усиленное слизеобразование — защитная реакция организма, направленная на захват патогенных агентов и их эвакуацию.