Выявлен митральный порок сердца: причины его появления, симптомы, лечение и профилактика
Содержание:
- Анатомия сердца
- Пролапс митрального клапана
- Митральный клапан
- Об основных причинах патологии
- Осложнения стеноза митрального клапана
- Общие сведения
- Стеноз митрального клапана
- Применяемые схемы лечения
- Пролапс митрального клапана причины
- Диагностика приобретённых пороков сердца
- Лечение и последующее наблюдение больного
Анатомия сердца
Сердцемалого круга кровообращениябольшого круга кровообращения: Первое и основное условиеВторое обязательное условиеИз чего состоит сердце
- Перикард – наружная двухслойная сумка из соединительной ткани. Между наружным и внутренним слоем есть небольшое количество жидкости, которая помогает уменьшить трение.
- Миокард – средний мышечный слой, который отвечает за сокращение сердца. Он состоит из особых мышечных клеток, которые работают круглосуточно и успевают отдохнуть за доли секунды между ударами. В разных участках толщина сердечной мышцы не одинаковая.
- Эндокард – внутренний слой, который выстилает камеры сердца и образует перегородки. Клапаны – это складки эндокарда по краям отверстий. Этот слой состоит из прочной и эластичной соединительной ткани.
Анатомия клапанов
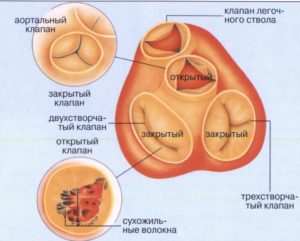
В сердце есть 4 клапана
- Митральный клапан – между левым предсердием и левым желудочком. Состоит из двух створок, папиллярных или сосочковых мышц и сухожильных нитей – хорд, которые соединяют мышцы и створки. Когда кровь наполняет желудочек, то она давит на створки. Под давлением крови клапан закрывается. Сухожильные хорды не дают створкам открыться в сторону предсердия.
- Трёхстворчатый, или трикуспидальный клапан – между правым предсердием и правым желудочком. Состоит из трех створок, сосочковых мышц и сухожильных хорд. Принцип его действия тот же.
- Аортальный клапан – между аортой и левым желудочком. Состоит из трех лепестков, которые имеют полулунную форму и напоминают карманы. Когда кровь выталкивается в аорту, карманы наполняются, закрываются и не дают ей вернуться в желудочек.
- Клапан лёгочной артерии – между правым желудочком и легочной артерией. Имеет три створки и работает по тому же принципу, что и аортальный клапан.
Строение аорты
- Восходящая часть аорты. В начале аорты есть небольшое расширение, которое называется луковица аорты. Оно находится прямо над аортальным клапаном. Над каждым из его полулунных лепестков есть пазуха – синус. В этой части аорты берут свое начало правая и левая венечные артерии, которые отвечают за питание сердца.
- Дуга аорты. Из дуги аорты выходят важные артерии: плечеголовной ствол, левая общая сонная и левая подключичная артерия.
- Нисходящая часть аорты. Делится на 2 отдела: грудную аорту и брюшную аорту. От них отходят многочисленные артерии.
Артериальный или боталлов протокОвальное отверстиеМежжелудочковая перегородка
Митральный клапан
Анатомия митрального клапана
- Атриовентрикулярное кольцо из соединительной ткани. Оно находится между предсердием и желудочком и является продолжением соединительной ткани аорты и основой клапана. В центре кольца есть отверстие, длина его окружности составляет 6-7 см.
- Створки клапана. Створки напоминают две двери, закрывающие отверстие в кольце. Передняя створка больше углубляется и напоминает язык, а задняя крепится по окружности и считается главной. У 35% людей она расщепляется, и появляются дополнительные створки.
- Сухожильные хорды. Это плотные волокна из соединительной ткани, напоминающие нитки. Всего к створкам клапанов может крепиться 30-70 хорд длиной 1-2 см. Они фиксируются не только к свободному краю створок, но и по всей их поверхности. Другой конец хорд крепится к одной из двух папиллярных мышц. Задача этих маленьких сухожилий – удержать клапан во время сокращения желудочка и не дать створке открыться и выпустить кровь в предсердие.
- Папиллярные или сосочковые мышцы. Это продолжение мышцы сердца. Они похожи на 2 маленьких выроста в форме сосочков на стенках желудочка. Именно к этим сосочкам и крепятся хорды. Длина этих мышц у взрослых 2-3 см. Они сокращаются вместе с миокардом и натягивают сухожильные нити. А те крепко удерживают створки клапана и не позволяют ему открыться.
Пролапс митрального клапана
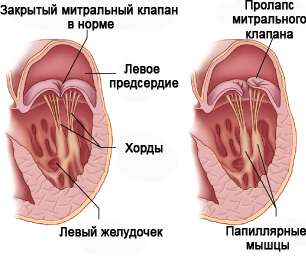
Вследствие неправильного строения сердечного аппарата у людей развивается пролапс митрального клапана. Часто эта патология встречается у детей, особенно в подростковом возрасте. Это связано со скачкообразным развитием организма в этот период. Нередки случаи передачи заболевания по наследственности. Пролапс представляет собой провисание митрального клапана. Причиной неконтролируемого перетекания крови из камеры в камеру сердца является неплотное прилегание створок клапана к стенкам сосудов.
Причины
Причинами развития пролапса митрального клапана является формирование пригибания створок, вызванное изменением соединительной ткани. Это явление вызвано синдромами Марфана, Элерса-Данло, эластической псевдоксантоме и прочими патологиями.
Пролапс может быть:
- врожденным, или первичным. Развивается в результате врожденной патологии соединительной ткани или токсического влияния на плод во время беременности;
- приобретенным, или вторичным. Развивается на фоне ревматизма, ишемической болезни сердца, травм грудной клетки и прочих сопутствующих заболеваний.
Симптоматика
При врожденном типе митрального пролапса симптомы, спровоцированные отклонениями гемодинамики, наблюдаются редко. Такие митральные пороки сердца регистрируются у худощавых высоких людей с длинными конечностями, повышенным содержанием коллагена и эластина в кожном покрове, гиперподвижностью суставов. Нередко сопутствующим заболеванием является вегетососудистая дистония, признаки которой часто относят к проявлению порока сердца.
Пациенты отмечают боль в грудной клетке, возникающую при нервных потрясениях или эмоциональных перенапряжениях. Носит ноющий или покалывающий характер. Продолжительность боли варьируется от нескольких секунд до нескольких суток. При появлении одышки, головокружений, усилении боли и появлении предобморочного состояния необходимо обратиться к кардиологу.
У больных отмечаются дополнительные симптомы:
- боль в животе;
- головные боли;
- беспричинное повышение температуры до 37,9 °С;
- частые мочеиспускания;
- чувство нехватки воздуха;
- быстрая утомляемость и низкая выносливость к большим нагрузкам.
Обмороки при врожденном пролапсе митрального клапана наблюдаются крайне редко и вызваны сильными стрессами. Для их устранения необходимо обеспечить приток свежего воздуха, успокоить больного и стабилизировать температурные условия.
Нередко у пациентов наблюдаются:
- косоглазие;
- близорукость или дальнозоркость;
- нарушение осанки и пр.
Эти заболевания вызваны патологией соединительной ткани, что говорит о вероятности наличия врожденного порока митрального клапана.
Исходя из интенсивности регургитации, выделяют основные стадии заболевания:
- при первой стадии клапан провисает менее чем на 5 мм;
- на второй стадии образуется зазор величиной до 9 мм;
- более сложные третья и четвертая стадии характеризуются отклонением створки от нормального положения более чем на 10 мм.
Удивительная черта пролапса заключается в том, что при значительном отклонении створок регургитация может быть гораздо меньше, чем на начальных стадиях.
Диагностика
При прослушивании сердца кардиолог отмечает характерный шум. В случае необходимости врач назначает ЭКГ и холтер-ЭКГ, которые показывают изменения в работе сердца. Холтер-ЭКГ регистрирует данные о сердечном ритме на протяжении 24 часов.
Митральный клапан
Иначе данный клапан называют двухстворчатым. Нормальная площадь клапана варьируется в зависимости от возраста:
- Новорожденный. Нормальная площадь данного клапана у новорожденных детей составляет 1,18 – 1,49 см2.
- Взрослый. С возрастом его площадь увеличивается до 4-6 см2.
Стеноз
 При данном пороке отмечается малый размер просвета между левыми предсердием и желудочком. Развивается данное состояние из-за сильного утолщения створок. При стенозе площадь отверстия не достигает 3 см.
При данном пороке отмечается малый размер просвета между левыми предсердием и желудочком. Развивается данное состояние из-за сильного утолщения створок. При стенозе площадь отверстия не достигает 3 см.
Проявления заболевания напрямую зависят от площади отверстия. В том случае, если она составляет 2 см, наблюдаются следующие жалобы:
- Общая слабость.
- Одышка.
- Возникновение аритмий.
В том случае, если площадь 1 см или менее, добавляются следующие симптомы:
- Сильный кашель с отхаркиванием крови.
- Отек легких.
- Выраженные периферические отеки, в основном на нижних конечностях.
- Болевой синдром в области груди.
- Присоединение легочных патологий.
Во время осмотра следует обратить внимание на следующее:
- При общей бледности кожных покровов на щеках отмечается румянец.
- Периферический цианоз.
- Частое сердцебиение.
- Характерный ритм «перепела».
- Дрожание грудной клетки.
Из инструментальных методов диагностики следует выделить следующие:
- Рентгенологическое исследование. При этом можно выявить расширение артерий и вен легких, а также увеличение размеров сердца.
- ФКГ. При данном исследовании отчетливо слышен щелчок при закрытии клапана, а также хлопок при попадании крови в аорту.
- ЭхоКГ. Для стеноза характерно увеличение полости левого предсердия, а также уплотнение створок.
- ЭКГ. Для данного порока сердца характерна гипертрофия правого желудочка и левого предсердия. Возможно выявление аритмии.
Медикаментозное лечение не позволяет избавиться от порока, однако требуется для улучшения гемодинамики и борьбы с основным заболеванием. Применяются препараты следующих групп:
- Нестероидные противовоспалительные препараты.
- Антикоагулянты.
- Сердечные гликозиды.
- β-блокаторы.
- Диуретики.
Для устранения порока необходимо оперативное вмешательство. Выделяют следующие типы операций:
- Балонная вальвулопластика.
- Комиссуротомия.
- Протезирование.
У каждой из операций есть свои преимущества и недостатки и выбор вмешательства стоит перед специалистом.
Недостаточность
При данной патологии отмечается невозможность створок клапана полностью сомкнуться, в результате чего происходит обратный заброс крови в левое предсердие. Данный порок является одним из наиболее распространенных.
Чаще всего данное заболевание выявляется случайно, при осмотре у специалиста. Первые проявления отмечаются лишь при формировании компенсированного порока сердца. Выделяют следующие симптомы:
- Одышка.
- Общая слабость.
- Кашель, усиливающийся, когда человек лежит.
- Отеки нижних конечностях.
- Увеличение печени.
- В некоторых случаях возможно присоединение асцита.
Помимо аускультативных и физикальных данных, в диагностике важны инструментальные обследования:
- ЭКГ. Данным методом можно выявить признаки гипертрофии левых отделов сердца.
- ЭхоКГ. Можно распознать увеличение левых отделов сердца, заброс крови из левого желудочка в предсердие, отсутствие смыкания створок клапана.
- ФКГ. Плохо слышен звук при сокращении желудочков, шум при забросе крови в левое предсердие. Появление дополнительного тона при закрытии клапанов.
- Рентген. При этом можно увидеть смещение пищевода вправо, увеличение левых отделов сердца.
 Единственная методика, позволяющая избавиться от порока – оперативное вмешательство. Чтобы понять, нужна ли операция, необходимо знать степень недостаточности, зависящую от уровня обратного заброса крови.
Единственная методика, позволяющая избавиться от порока – оперативное вмешательство. Чтобы понять, нужна ли операция, необходимо знать степень недостаточности, зависящую от уровня обратного заброса крови.
Применяют следующие операции:
- Протезирование.
- Клипирование.
- Реконструкция.
Выбор операции зависит от ряда факторов. После проведения вмешательства необходима длительная реабилитация.
Пролапс
При данном пороке отмечается прогибание створок в левое предсердие, что приводит к регургитации. Очень часто заболевание протекает бессимптомно и первые признаки выявляются случайно во время профилактического осмотра у специалиста. Из инструментальных исследований применяются:
- Суточное мониторирование ЭКГ. Выявляет одиночные экстрасистолы.
- ЭхоКГ. Выявление выгибаний створок.
Оперативное вмешательство проводится только при пролапсе третьей степени. В остальных случаях заболевание не требует операции.
Об основных причинах патологии
Среди основных причин патологических изменений клапанной системы в миокарде выделяются нарушения сердца функционального и органического типа, большую роль играет наследственный фактор. К подобным поражениям ведут нездоровый образ жизни, различные травмы, отсутствие лечения хронических заболеваний, болезней, протекающих в острой форме.
Нарушенная внутрисердечная гемодинамика является самым частым результатом клапанных пороков. Более половины прогнозируемых отклонений от нормы представлено заболеванием митрального клапана. Меньшее процентное соотношение приходится на перебои в работе иных клапанов сердечной системы.
Осложнения стеноза митрального клапана
Основные осложнения митрального стеноза — это отёк лёгких и тромбообразование в полости левого предсердия с риском развития системных тромбоэмболий. Хроническая сердечная недостаточность с возникновением недостаточности трёхстворчатого клапана, отёком ног и увеличением печени является следствием крайне запущенного процесса.
Отёк лёгких может развиться при давлении в лёгочной артерии от 30 мм рт. ст. и выше . Подобное состояние со временем приводит к нарушению лимфооттока и склеротическим процессам в лёгких — замене функционирующей ткани соединительной, которая нарушает работу органа. Эти изменения приводят к хроническому кислородному голоданию тканей, в результате чего возникает одышка в покое и дыхательная недостаточность.
Тромбозам и тромбоэмболии предшествует мерцательная аритмия (фибрилляция предсердий), увеличение левого предсердия, застой и турбулизация потока крови. При этом пациенты испытывают ощущение перебоев в работе сердца, аритмии.
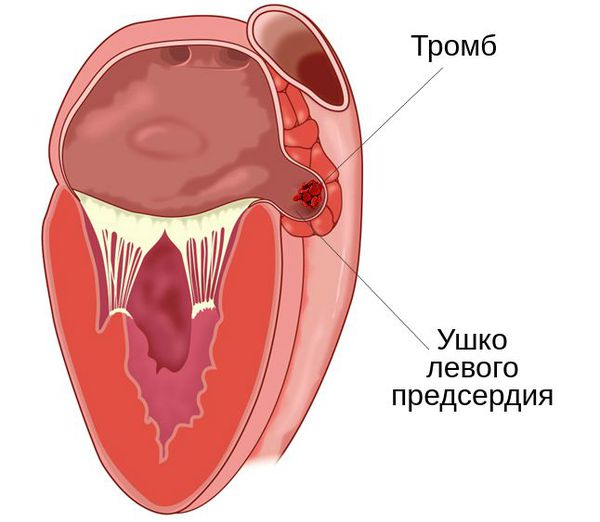
У пациентов с мерцательной аритмией и людей старше 40 лет риск тромбоэмболии значительно выше, чем у других, и составляет около 20 % от общего числа пациентов с митральным стенозом .
Хроническая сердечная недостаточность развивается постепенно и проявляется лишь на поздних стадиях митрального стеноза. Она сопровождается развитием ещё большей одышки и цианоза кожи. Появляются выраженные отёки ног, сердца, лёгких, брюшной полости. Развиваются застойные явления во внутренних органах: кровохарканье, одышка в состоянии покоя, увеличение печени и сердца, уменьшение объёма мочи, снижение умственной и физической работоспособности. Всё это в итоге приводит к выраженному истощению организма.
Все вышеперечисленные осложнения возникают у 70-75 % пациентов . Такой большой процент осложнений связан с поздним появлением первых симптомов порока. Так как митральный стеноз прогрессирует медленно, часто он даёт о себе знать лишь на стадии недостаточности кровообращения, т. е. на III-V стадии стеноза.
Общие сведения
Комбинированный митральный порок сердца (митральная болезнь) – приобретенный порок сердца, сочетающий недостаточность атриовентрикулярного клапана со стенозом левого атриовентрикулярного отверстия и проявляющийся соответствующими нарушениями внутрисердечной гемодинамики. Комбинированный митральный порок сердца встречается в кардиологии значительно чаще, чем изолированная митральная недостаточность или митральный стеноз.
При митральном пороке сердца может отмечаться преобладание стеноза отверстия или недостаточности клапана или иметь место примерно одинаковое сочетание стеноза и недостаточности. В связи с этим выделяют митральный порок с умеренным стенозом и значительной недостаточностью; митральный порок со значительным стенозом и умеренной недостаточностью; митральный порок со значительным стенозом и значительной недостаточностью.
Стеноз митрального клапана
Стеноз предполагает сужение митрального клапана. Когда нормальная ткань замещается рубцовой, то между створками и в фиброзном кольце появляются спайки, что и приводит к развитию такого порока, как стеноз митрального клапана. При подобном заболевании больных беспокоит повышенное давление в предсердии слева, из-за чего его стенки утолщаются. В компенсационной стадии организм еще может приспосабливаться к изменениям, поэтому клиническая симптоматика отсутствует. Если она начинает беспокоить больного после физического труда, то это говорит о наступлении этапа субкомпенсации, при котором пациенты ощущают одышку, сердечные боли, болезненность между лопатками, учащенное биение сердца, зябкость конечностей, синюшность щек, носогубного треугольника, пальцев или ушей.
С наступлением декомпенсации сердце истощается, в легких и прочих органах происходит застой крови. Одышка начинает мучить пациента постоянно, причем у него наблюдается ортопноэ, когда дышать больной может только в полусидячей позе. При ярко выраженной декомпенсации появляется кашель с кровавой мокротой, стопы и голени отекают. Может развиться кардиальный печеночный цирроз или отек легких, ведущий к смерти больного. При отсутствии лечения наступает стадия необратимых патологических изменений миокарда. В результате нарушения процессов обмена в сердце и остальных органах наступает смерть.
Лечение митрального стеноза осуществляется по аналогии с недостаточностью. На компенсационной стадии с целью предупреждения кровезастоя в легочных сосудах обычно проводится медикаментозная терапия, подразумевающая прием Нитроглицерина длительного действия, диуретиков. На субкомпенсационном и начальном декомпенсационном этапе показано оперативное лечение в комплексе с медикаментозной терапией. При выраженной декомпенсации кардиохирургическое вмешательство продляет пациентам жизнь, но, к сожалению, ненадолго, поэтому обычно не проводится. Когда наступает терминальная стадия, характеризующаяся множеством гемодинамических нарушений внутренних органов, применяется только медикаментозное лечение, направленное на облегчение мучений больного. Лекарственная терапия включает сердечные гликозиды и β-адреноблокаторы, мочегонные средства и ингибиторы АПФ, антиагреганты и нитраты, антикоагулянты и антибиотики, НПВП и пр.
Хирургические методики лечения предполагают проведение нескольких разновидностей операций:
При остром инфаркте и прочих сердечно-сосудистых патологиях проведение операции строго запрещается. При отсутствии терапии прогнозы неблагоприятные, но кардиохирургическая коррекция в комплексе с лекарственной терапией существенно увеличивают продолжительность жизни и ее качество.
Применяемые схемы лечения
Консервативное (нехирургическое) лечение направлено на снижение риска осложнений ревматизма, а также на коррекцию сердечного ритма и профилактику недостаточности. Принимать меры рекомендуется сразу же после обнаружения ревматизма. В лихорадочный период больной лечится стационарно, необходим строгий постельный режим.
Прописываются антибактериальные и противовоспалительные препараты. После последней ревматической атаки проводится обязательная профилактика рецидивов в течение следующих пяти лет.
Все пациенты с приобретенными пороками направляются на прием к кардиохирургу, который определяет актуальные сроки для хирургического вмешательства.
Больным со стенозом делается комиссуротомия, сопровождающаяся разъединением створок клапана — это обеспечивает нормальный ток крови. При недостаточности операция сводится к протезированию пораженных клапанов. Сочетанный порок лечится заменой поврежденного клапана на искусственный, изредка вместо этого делают протезирование вместе с комиссуротомией.
А вы знаете, что такое ревматоидный васкулит и в чем заключается его опасность? Выясните все подробности из отдельного материала. Знание причин развития гранулематоза Вегенера — опасного и трудноизлечимого васкулита — поможет предохранить себя от факторов риска.
Пролапс митрального клапана причины
Чтобы понять, как и почему развивается пролапс митрального клапана, нужно знать, как функционируют клапаны сердца в нормальных условиях.
Сердце человека – насос, стимулирующий циркуляцию крови по кровеносным сосудам. Этот процесс возможен благодаря поддержанию постоянного давления в каждом отделе сердца. Этот орган у человека имеет четыре камеры, а клапаны – особые заслонки, помогающие регулировать давление и движение крови в необходимом направлении. Клапанов столько же, сколько и камер – четыре (митральный, трехстворчатый, клапан легочной артерии и аортальный клапан).
Митральный клапан занимает положение между левым предсердием и желудочком. К каждой створке клапана крепятся тонкие хорды, которые вторым концом прикрепляются к папиллярным и сосочковым мышцам. Чтобы клапан функционировал правильно, необходима слаженная синхронная работа мышц, створок и хорд. Во время систолы давление в камерах существенно повышается. При воздействии этой силы клапан раскрывает свои створки, а уровень раскрытия контролируют папиллярные мышцы и нити-хорды. Кровь течет из предсердия сквозь открытый митральный клапан, сообщающий его с желудочком, а из желудочка через аортальный клапан уже в аорту. Чтобы при сокращении желудочка кровь не двигалась в обратном направлении, митральный клапан закрывается.
При пролапсе митрального клапана наблюдается его выбухание в момент закрытия. Это приводит к недостаточному смыканию створок, и небольшое количество крови забрасывается обратно, то есть в левое предсердие. Такое явление на научном языке звучит как «регургитация». В подавляющем большинстве всех известных случаев пролапс этого клапана сопровождается очень незначительной регургитацией и не вызывает серьезных сбоев в функционировании сердца. Пролапс может развиться по двум причинам: врожденный дефект, передающийся от родителей по наследству и пролапс после перенесенных болезней.
Врожденный пролапс митрального клапана в большинстве случаев обусловлен недоразвитием соединительной ткани створок. Из-за того, что соединительная ткань дефектная и слабая, створки легко растягиваются и тяжелее возвращаются в первоначальный вид, то есть становятся менее эластичными. По этой причине хорды постепенно удлиняются. Именно поэтому после выброса крови створки не могут закрыться до конца, возникает обратный заброс крови. Такой небольшой дефект зачастую не приводит к возникновению нежелательной симптоматики и неприятных проявлений. Именно поэтому врожденный пролапс створок митрального клапана является в большей степени индивидуальной особенностью организма ребенка, чем патологическим состоянием.
Намного реже встречается пролапс митрального клапана, инициированный различными болезнями. Пролапс, возникающий из-за ревматического поражения сердечной мышцы, зачастую встречается у детей младшего и школьного возраста. Он обусловлен распространенными воспалительными процессами в соединительной ткани створок клапана и нитей-хорд. В большинстве случаев такому пролапсу предшествует затяжная тяжело протекающая ангина, скарлатина или грипп. В периоде реконвалесценции у ребенка возникает приступ ревматизма, на фоне которого начинает формирование пролапс
Именно поэтому очень важно вовремя распознать начинающийся ревматизм по его характерным симптомам: высокая температура, болезненность в суставах, их увеличение и скованность
Пролапс митрального клапана может развиться и у пожилых людей. Причиной в таком случае становится ишемическая болезнь сердца. Инфаркт миокарда тоже может спровоцировать развитие этой патологии. Основные причины – ухудшение снабжения кровью сосочковых мышц или разрыв нитей. В таком случае пролапс митрального клапана выявляется на основании характерных жалоб и признаков, которые будут описаны ниже. Посттравматический пролапс характеризуется неблагоприятным исходом, если не начать своевременное лечение этой патологии.
Диагностика приобретённых пороков сердца
После тщательного опроса, изучения истории болезни и осмотра переходят к инструментальным и лабораторным методам исследований:
Эхокардиография.
Эхокардиография (ЭхоКГ) — ключевой метод подтверждения диагноза клапанной болезни сердца, а также оценки её тяжести и прогноза. В ходе исследования визуализируют структуру клапанного аппарата, измеряют объёмы и размеры камер сердца, определяют стеноз и наличие обратного тока крови.
Существует трансторакальная и чреспищеводная эхокардиографическая диагностика. Трансторакальный метод — более доступный и неинвазивный. Ультразвуковой датчик располагается на грудной клетке спереди. При чреспищеводном ЭхоКГ датчик вводится в пищевод, исследование проводят на уровне сердца. Так как датчик находится ближе к сердцу, то структуры на экране визуализируются более чётко.
На первом этапе обследования достаточно проведения трансторакального ЭхоКГ.
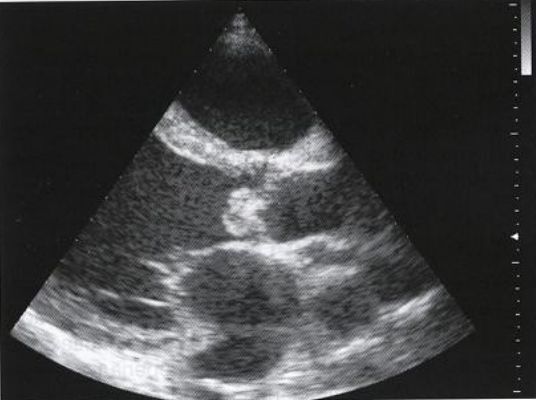
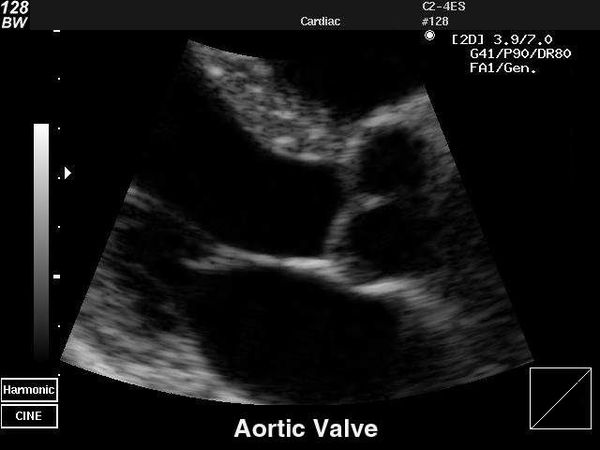
Другие неинвазивные методы исследования.
2.1 Нагрузочные тесты (стресс-эхокардиография, тредмил-тест, велоэргометрия)
Нагрузочные тесты применяют для выявления объективных признаков заболевания при неспецифических симптомах или их полном отсутствии.Эти тесты особенно полезны для оценки риска сердечно-сосудистых осложнений при аортальном стенозе. Пробы с физической нагрузкой также помогают определить уровень рекомендуемой активности, в том числе оптимальную интенсивность спортивных тренировок. Например при велоэргометрии на пациента прикрепляют электроды, просят сесть на велотренажер и крутить педали. Постепенно нагрузку увеличивают, одновременно следя за состоянием больного.
2.2 Магнитно-резонансная томография сердца. Для обследования пациентов с неодназначными результатами ЭхоКГ применяют магнитно-резонансную томографию сердца (МРТ). С помощью МРТ оценивают тяжесть поражения клапанов, выраженность обратного тока крови, определяют объём желудочков, систолическую функцию, аномалии восходящей аорты и фиброз миокарда. МРТ сердца — эталонный метод для определения объёма и функции правого желудочка. Исследование полезно для оценки последствий обратного тока крови при закрытии трикуспидального клапана.
2.3 Компьютерная томография. Мультиспиральную компьютерную томографию (МСКТ) используют для оценки тяжести поражения клапанов, особенно при аортальном стенозе. МСКТ играет важную роль при планировании транскатетерных вмешательств. Компьютерная томография может быть полезна для исключения ишемической болезни сердца.
2.4 Видеофлюороскопия — это съёмка работы сердца при помощи рентгеновских лучей. Предварительно в организм пациента вводят рентгеноконтрастное вещество, что даёт возможность наблюдать за током крови. Видеофлюороскопия важна для оценки механической дисфункции искусственного клапана.
2.5 Лабораторные методы исследования. Для выявления аортального стеноза и обратного тока крови определяют уровень натрийуретического пептида B-типа (BNP). BNP синтезируется клетками сердца в ответ на повышение кровяного давления. В норме он находится на уровне до 125 пг/мл
Показатель имеет важное значение для оценки риска сердечно-сосудистых осложнений и определения срока вмешательства, особенно у бессимптомных пациентов. Анализ сдают натощак, специальная подготовка не требуется
3. Инвазивные методы исследования.
3.1 Коронарная ангиография (КАГ) показана для оценки ишемической болезни сердца (ИБС) при планировании открытого или эндоваскулярного вмешательства — операции на кровеносных сосудах, осуществляемой без разрезов через небольшие проколы на коже.
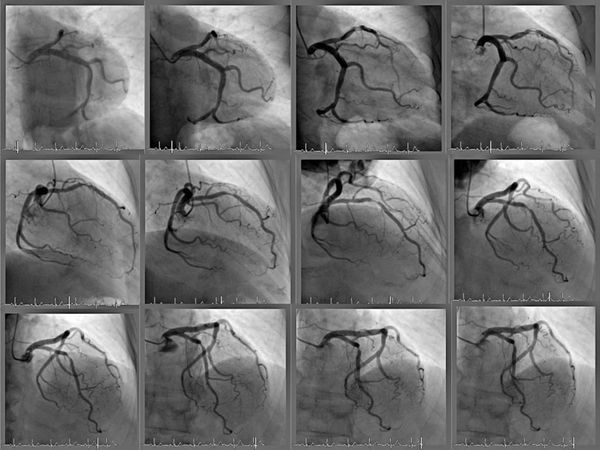
3.2 Катетеризация сердца — процедура, при которой гибкий катетер (полая трубка) через периферическую артерию или вену на руке или ноге вводится внутрь сосуда. Под контролем рентгеновского аппарата проверяют движение катетера до нужной полости сердца. Процедура даёт представление о давлении внутри камер сердца, составе крови в каждом отделе, работе клапанов, строении стенок и перегородок и используется для оценки кровотока.
Данные ЭхоКГ требуется подтверждать результатами инвазивного исследования, если единственным показанием к хирургическому лечению является высокое давление в лёгочной артерии. В большинстве же случаев эхокардиография — самый доступный метод обследования, с помощью которого с высокой достоверностью можно определить наличие или отсутствие порока сердца.
Лечение и последующее наблюдение больного
Основные цели терапии больных с пороками митрального клапана заключаются в облегчении общего состояния, увеличении качества и продолжительности жизни. На сегодняшний день лечение проводится комплексно, включая как прием медикаментов, так и хирургические процедуры.
Рекомендованы следующие группы препаратов: β-адреноблокаторы, ингибиторы АПФ, диуретики, нитраты, антикоагулянты.
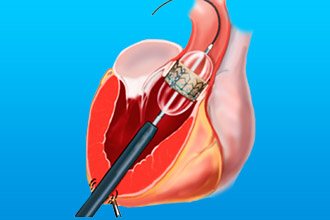
При наличии показаний к оперативному вмешательству применяют:
- Чрескожную баллонную вальвулопластику.
- Открытую комиссуротомию.
- Протезирование клапана.
Конкретную индивидуальную схему лечения и вид хирургической коррекции определяет только специалист, учитывая тип порока, степень развития, данные инструментальных исследований.
Безусловно, в дальнейшем пациент должен постоянно находиться под контролем специалистов, регулярно проходить периодические осмотры и тщательно выполнять врачебные рекомендации.
Очень важно проводить своевременную профилактику рецидивов ревматизма, которая осуществляется пожизненным применением бензилпенициллина
Выводы
Патология митрального клапана может встречаться у людей любого возраста и часто приводит к развитию грозных осложнений, вплоть до летального исхода. Своевременное выявление данной патологии с последующим адекватным современным лечением может существенно увеличить продолжительность жизни пациентов и улучшить прогноз на выздоровление.