Лечение нарушений липидного обмена у человека
Содержание:
Эйкозаноиды
Эйкозаноиды, включающие в себя простагландины, тромбоксаны, лейкотриены и ряд других веществ, — высокоактивные регуляторы клеточных функций. Они имеют очень короткий Т1/2, поэтому оказывают эффекты как «гормоны местного действия», влияя на метаболизм продуцирующей их клетки по аутокринному механизму, и на окружающие клетки — по паракринному механизму. Эйкозаноиды участвуют во многих процессах: регулируют тонус гладкомышечных клеток и вследствие этого влияют на , состояние бронхов, кишечника, матки. Эйкозаноиды регулируют секрецию воды и натрия почками, влияют на образование тромбов. Разные типы эйкозаноидов участвуют в развитии воспалительного процесса, происходящего после повреждения тканей или инфекции. Такие признаки воспаления, как боль, отёк, лихорадка, в значительной мере обусловлены действием эйкозаноидов. Избыточная секреция эйкозаноидов приводит к ряду заболеваний, например, бронхиальной астме и аллергическим реакциям.
Субстраты для синтеза эйкозаноидов
Основным субстратом для синтеза эйкозаноидов является арахидоновая (ω-6-эйкозатетраеновая) кислота, содержащая 4 двойные связи при углеродных атомах (5, 8, 11, 14). Она может поступать с пищей или синтезироваться из линолевой кислоты. В небольших количествах для синтеза эйкозаноидов могут использоваться ω-6-эйкозатриеновая кислота с тремя двойными связями (5, 8, 11) и ω-3-эйкозапентаеновая кислота, в составе которой имеется 5 двойных связей в положениях 5, 8, 11, 14, 17. Обе минорные эйкозановые кислоты либо поступают с пищей, либо синтезируются из олеиновый и линоленовой кислот соответственно.
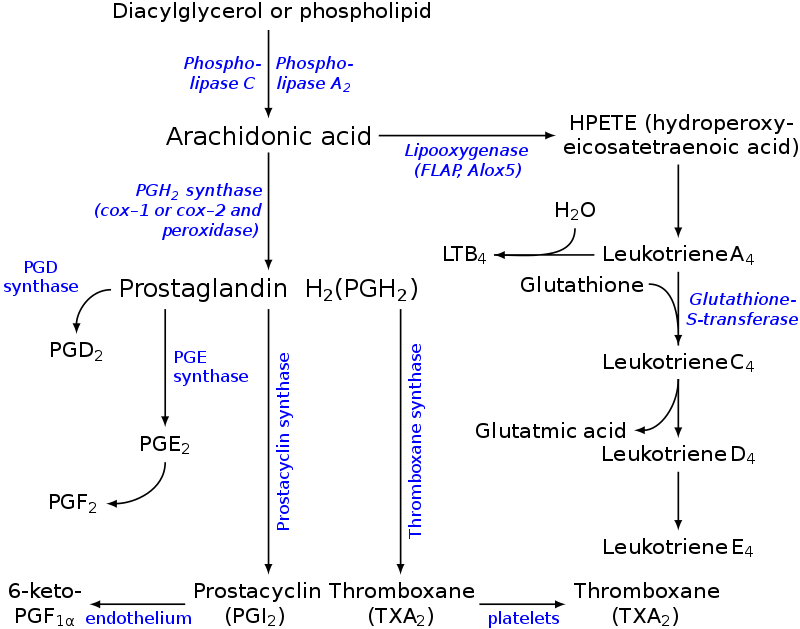
Пути биосинтеза эйкозаноидов из арахидоновой кислоты
Синтез лейкотриенов, ГЭТЕ(гидроксиэйкозатетроеноатов), липоксинов
Дополнительные сведения: Лейкотриены
Синтез лейкотриенов идёт по пути, отличному от пути синтеза простагландинов, и начинается с образования гидроксипероксидов — гидропероксидэйкозатетраеноатов (ГПЭТЕ). Эти вещества или восстанавливаются с образованием гидроксиэйкозатетроеноатов (ГЭТЕ) или превращаются в лейкотриены или липоксины. ГЭТЕ отличаются по положению гидроксильной группы у 5-го, 12-го или 15-го атома углерода, например: 5-ГЭТЕ, 12-ГЭТЕ.
Липоксины (например, основной липоксин А4) включают 4 сопряжённых двойных связи и 3 гидроксильных группы.
Синтез липоксинов начинается с действия на арахидоновую кислоту 15-липоксигеназы, затем происходит ряд реакций, приводящих к образованию липоксина А4
Клинические аспекты обмена эйкозаноидов
Медленно реагирующая субстанция при анафилаксии (МРВ-А) представляет собой смесь лейкотриенов С4, D4 и Е4. Эта смесь в 100—1000 раз более эффективна, чем гистамин или простагландины как фактор, вызывающий сокращение гладкой мускулатуры бронхов. Эти лейкотриены вместе с лейкотрином В4 повышают проницаемость кровеносных сосудов и вызывают приток и активацию лейкоцитов, а также, являются важными регуляторами при многих заболеваниях, в развитии которых участвуют воспалительные процессы или быстрые аллергические реакции (например, при бронхиальной астме).
Использование производных эйкозаноидов в качестве лекарственных средств
Хотя действие всех типов эйкозаноидов до конца не изучено, имеются примеры успешного использования лекарств — аналогов эйкозаноидов для лечения различных заболеваний. Например, аналоги PG Е1 и PG Е2 подавляют секрецию соляной кислоты в желудке, блокируя гистаминовые рецепторы II типа в клетках слизистой оболочки желудка. Эти лекарства, известные как Н2-блокаторы, ускоряют заживление язв желудка и двенадцатиперстной кишки. Способность PG Е2 и PG F2α стимулировать сокращение мускулатуры матки используют для стимуляции родовой деятельности.
Причины нарушения липидного обмена
В современной медицине, неправильный механизм липидного обмена носит определение дислипидемия, и возникает он, как правило, при первичном или вторичном происхождении нарушений. В первом случае (первичные нарушения), будет иметься в виду наследственный фактор, который передается от одного человека к другому, на генном уровне. Что же касается второго случая (вторичные нарушения), то к нему можно отнести любой патологический процесс, протекающий в организме пациента (даже если причина возникновения данного процесса, кроется в неправильном образе жизни больного).
Если же рассматривать первичные и вторичные нарушения метаболического процесса, как одно целое, то среди причин, влияющих на данное отклонение, можно выделить:
- Мутацию определенных генов (как единичную, так и множественную). При таком отклонении, как правило, выработка и всасывание липидов в организме существенно нарушаются, в результате чего, метаболизм также будет выполняться неправильно;
- Заболевание атеросклерозом (учитывается и наследственная болезнь). Атеросклероз, как и большинство сердечно-сосудистых патологий (таких как: ИБС, инфаркт, инсульт и т.д.) в первую очередь оказывает негативное воздействие на внутриклеточный состав крови человека, повышая тот, или иной его фермент. Ну а подобное отклонение, будет способствовать нарушению липидного обмена, с ярко выраженными признаками сердечных патологий (хроническая усталость, повышенная сонливость, легкое внезапное головокружение, артериальная гипертензия и т.д.);
- Неактивный образ жизни. Если человек не проявляет никакой активности, в течении длительного периода времени, то его миокард постепенно начинает зарастать жиром, в результате чего, норма кровяных клеток в его организме, также значительно нарушается. Ну а нарушенный коэффициент любых клеток, в свою очередь, негативно повлияет на процесс метаболизма;
 Неактивный образ жизни, как причина нарушения обмена липидов
Неактивный образ жизни, как причина нарушения обмена липидов
- Неправильное питание, вызывающее у пациента ожирение первой, второй или третей степени. Зачастую, увеличивать вес человека может пища, с высоким содержанием жиров, провоцирующая окисление жировых клеток в его организме, и вызывающая повышение холестерина в крови (в медицине такое состояние называется гиперхолестеринемия). Однако, следует также отметить, что на нарушение липидного обмена может повлиять и неправильная диета, повлекшая за собой серьезное понижение холестерина (данное состояние часто рассматривают как истощение организма);
- Сахарный диабет. Если у человека наблюдается подобный диагноз, то вероятность нарушенного метаболизма у него, явно будет выше, чем у остальных категорий больных. Ведь при подобной патологии, как правило, кровь перенасыщается глюкозой, в результате чего, любая другая клетка, входящая в состав крови, будет понемногу угнетаться, частично или полностью нарушая процесс метаболизма липидов;
- Вредные привычки (курение и чрезмерное потребление алкоголя). Как многим известно, никотин и алкоголь очень пагубно влияют на белковый и липидный клеточный состав (провоцируя их гидролитический распад), что отражается на изменении их природного количества в организме. Ну а при дисбалансе тех, или иных видов клеток, липидный обмен, также будет существенно нарушаться;
- Холестаз. При подобной патологии, центриоль в организме пациента перестает проявлять свою активность, в результате чего, его рибосома существенно нарушается. Если же вовремя не начать лечение холестаза, то он обязательно спровоцирует нарушение липидного обмена;
- Патологии разного типа, паразитирующие печень. Как показывает практика, заболевания, развитие которых происходит в области печени, также способны спровоцировать расстройство механизма липидного обмена. А связанно подобное явление, с повышением активности выработки одних клеток, и угнетением производства других.
 Поражения печени, влияющие на липидный метаболизм
Поражения печени, влияющие на липидный метаболизм
Важно! Если биохимический или общий лабораторный анализ покажет, что у пациента какая-либо группа клеток отклонилась от нормы, то это вполне можно расценивать как серьезный сигнал, свидетельствующий о возможном нарушении метаболизма в организме человека. Ну а в случае, если у больного подтвердятся вышеперечисленные патологии, то вероятность одновременного нарушения липидного обмена у него, будет практически стопроцентная
Норма липидограммы у мужчин и женщин
куренияартериальной гипертензии
|
|
|
|
|
|
Общий Холестерин |
|
|
|
|
Триглицериды |
|
|
|
|
Липопротеины низкой плотности (ЛПНП) |
|
|
|
|
Липопротеины очень низкой плотности (ЛПОНП) |
|||
|
|
|
Отклонения в липидограмме
менопаузыхорошихК основным отклонениям в липидограмме относятся:
- гиперлипидемия;
- гиполипемия;
- гиперхолестеринемия;
- гипохолестериемия.
синоним — гиперлипемияжировпосле плотного приема пищиК патологиям, которые сопровождаются постоянным повышенным содержанием липидов, относятся:
- острые и хронические заболевания почек;
- цирроз;
- гепатиты в остром периоде;
- патологии поджелудочной железы.
более 6,1 миллимоль на литрглавным образом, низкой и очень низкой плотностиК состояниям, которые сопровождаются повышенным холестерином в крови, относятся:
- холестаз – застой желчи;
- патологии почек – хроническая почечная недостаточность, гломерулонефрит, нефротический синдром;
- злокачественные опухоли поджелудочной железы;
- подагра;
- эндокринные нарушения, в особенности сахарный диабет, гипотиреоз, недостаток витамина В, ожирение.
Патологиями, характеризующимися снижением концентрации холестерина в крови, являются:
- синдромом мальабсорбции (нарушенного всасывания);
- поражение центральной нервной системы;
- хроническая сердечно-сосудистая недостаточность;
- гипертиреоз (повышенная функция щитовидной железы);
- острые инфекционные и гнойно-воспалительные заболевания;
- острый панкреатит;
- длительная лихорадка;
- туберкулез легких и лимфатических узлов;
- пневмония и бронхит;
- саркоидоз легочной системы;
- анемия (низкое содержание гемоглобина и эритроцитов крови);
- гемолитическая желтуха;
- онкологические заболевания (чаще при раке кишечника);
- ревматизм.
Диагностика
Для постановки первоначального диагноза врач проводит тщательный физикальный осмотр: оценивает состояние кожи, слизистой глаза, проводит измерение артериального давления, пальпацию брюшной полости. После для подтверждения или опровержения подозрений назначаются лабораторные тесты, в число которых входит:
- Общеклинический анализ крови и мочи. Проводятся для выявления воспалительных заболеваний.
- Биохимический анализ крови. Биохимия определяет уровень сахара в крови, белка, креатинина (продукта распада белка), мочевой кислоты (конечный продукт распада нуклеотидов ДНК и РНК).
- Липидограмма – анализ на липиды, является основным методом диагностики нарушения липидного обмена. Диагностика показывает уровень холестерина, триглицеридов в крови и устанавливает коэффициент атерогенности (соотношение общей суммы липидов к холестерину).
- Иммунологический анализ крови. Определяет наличие антител (особых белков, которые вырабатываются организмом для борьбы с чужеродными телами) к хламидиям, цитомегаловирусу. Иммунологический анализ дополнительно выявляет уровень С-реактивного протеина (белка, который появляется при воспалениях).
- Генетический анализ крови. Исследование выявляет наследственные гены, которые были повреждены. Кровь для диагностики в обязательном порядке берут у самого пациента и его родителей.
- КТ (компьютерная томография), УЗИ (ультразвуковое исследование) органов брюшной полости. Выявляют патологии печени, селезенки, поджелудочной железы, помогают оценить состояние органов.
- МРТ (магнитно-резонансная томография), рентгенография. Назначаются как дополнительные инструментальные методы диагностики, когда есть подозрения о наличии проблем с мозгом, легкими.
Статья в тему: Варфарин – инструкция по применению
Липиды в питании
липидыпитанияпеченьюжирные кислотыголоданиикак правило, гастроэнтеролога или диетолога
Растительные и животные липиды
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
холестеринатеросклероз, желчекаменная болезнь и др.
Какая суточная потребность организма в липидах?
ожирениюНа потребность организма в липидах могут влиять следующие факторы:
- Вес тела. Людям с избыточным весом приходится тратить больше энергии. Если они не собираются худеть, то потребность в калориях и, соответственно, в липидах будет несколько выше. Если же они стремятся сбросить вес, то ограничить, в первую очередь, нужно именно жирную пищу.
- Нагрузки в течение дня. Люди, выполняющие тяжелую физическую работу, или спортсмены испытывают потребность в большом количестве энергии. Если у среднестатистического человека это 1500 – 2500 калорий, то у шахтеров или грузчиков норма может доходить до 4500 – 5000 калорий в сутки. Разумеется, потребность в липидах также возрастает.
- Характер питания. В каждой стране и у каждого народа существуют свои традиции в питании. Рассчитывая оптимальную диету, надо учитывать, какие именно продукты обычно потребляет человек. У некоторых народов жирная пища является своеобразной традицией, другие же, наоборот, являются вегетарианцами, и потребление липидов у них сведено к минимуму.
- Наличие сопутствующих патологий. При ряде нарушений потребление липидов следует ограничить. Прежде всего, речь идет о заболеваниях печени и желчного пузыря, так как именно эти органы отвечают за переваривание и усвоение липидов.
- Возраст человека. В детском возрасте обмен веществ быстрее, и организм требует больше энергии для нормального роста и развития. Кроме того, у детей обычно не бывает серьезных проблем с желудочно-кишечным трактом, и они хорошо усваивают любую пищу. Следует также учитывать, что грудные дети получают оптимальный набор липидов с грудным молоком. Таким образом, возраст сильно влияет на норму потребления жиров.
- Пол. Считается, что в среднем мужчина потребляет больше энергии, чем женщина, поэтому норма жиров в питании у мужчин несколько выше. Однако у беременных женщин потребность в липидах возрастает.
около 60% от общего количества
В каких продуктах в основном содержатся липиды (молоко, мясо и др.)?
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
овощи, фрукты, зелень, корнеплоды
Существуют ли незаменимые липиды, и какие их важнейшие источники?
в основном – клетками печени
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
витаминамиммунитет
К чему ведет недостаток или избыток липидов в рационе?
хотя и это может вызвать определенные последствиякишечнике
|
|
|
|
|
|
|
|
|
|
|
Сухость кожи и слизистых оболочек |
|
|
|
|
|
Причины нарушения жирового обмена
Повлиять на его состояние могут многие факторы, в первую очередь – нарушения диеты. Основой жирового обмена является поступление в организм жиров, которое должно быть сбалансировано по их количеству и составу.
Если липидов поступает больше, чем это нужно, они накапливаются в «неподобающих» местах и начинают мешать другим звеньям метаболизма.
В большинстве случаев нарушение происходит по причине, освещенной выше, однако существует немало заболеваний, которые сами по себе вызывают расстройство обмена жиров.
В основном эти болезни гормональные. Заболевания гипофиза (например, опухоли с увеличением выработки гормона пролактина), патология надпочечников с усилением функции коры, гипотиреоз (снижение выделения гормонов щитовидной железы), подавление работы половых желез – все это и многое другое отражается на состоянии веса и самочувствии.
Даже некоторые вполне заурядные заболевания, такие, как панкреатит или холецистит, способны оказать негативное влияние и спровоцировать нарушение.
Что именно включено в липидный спектр крови?
Традиционный анализ состоит из определенного набора показателей. Они широко известны всем врачам:
- Общий холестерол. Одно из самых важных мест в липидограммах. Он может быть эндогенным и экзогенным и принимает участие в процессе формирования тканей и клеток человеческого организма. Кроме того, холестерин абсорбирует питательные вещества и является предшественником гормона, который отвечает за половое развитие подростка. Показатель должен быть в пределах 3, 2-5, 6 ммоль на литр.
- Липопротеин с высокой плотностью. Это «хороший» холестерол, который перемещает свободный холестерин по клеткам и выводит его в печень. Норма ЛПВП колеблется в пределах 0, 9 ммоль на литр.
- Липопротеин с низкой плотностью. «Плохой» холестерол, повышение которого указывает на проблемы с жировым обменом и возможном развитии атеросклероза. В связи с тем, что ЛПНП могут оседать на сосудистые стенки, появляются бляшки и сосуды сужаются. Идеальные показатели – 1, 72 – 3, 5 ммоль на литр.
- Липопротеин с очень низкой плотностью. Сегодня медики окончательно не уверены в том, стоит ли проводить анализ на этот фактор, ибо он не всегда подтверждает или опровергает наличие проблем с сердцем или сосудами. Уровень ЛПОНП нужно знать в том случае, когда подозревается редкая форма дислипидемии. Норма – 0, 27 — 1, 05 ммоль на литр.
- Триглицерид. Чаще сосредоточен в жировой ткани. Это специфическое соединение глицерина с эфирами жирных кислот, выполняющее энергетические функции. Норма триглицерида составляет от 0, 42 до 1,9 ммоль на литр.
- Коэффициент атерогенности. Берется не отдельным числом, а рассчитывается с учетом всех показателей. Его значение нужно вычислить для того, чтобы знать соотношение атерогенного фактора к антиатерогенному. Если коэффициент слишком высокий, то это свидетельствует о риске появления заболеваний сердца. Норма значения – 1,6- 3,0 ммоль на литр.
Все эти показания чрезвычайно важны при диагностике обратившегося за помощью человека. Если провести анализ крови на холестерин правильно, то можно своевременно обнаружить серьезную патологию и начать незамедлительное ее лечение.
Как же расшифровываются возможные нарушения? Существует перечень заболеваний, о которых могут свидетельствовать показатели анализов на холестерин. Он довольно обширен, поэтому по одному лишь исследованию медики не могут поставить окончательный диагноз. Но дать предварительное заключение о недуге вполне реально, например:
- Показатели общего холестерина:
- понижение означает анемию, истощение физически, лихорадку, легочные заболевания;
- повышение указывает на развитие алкоголизма, беременности, ожирения, панкреатита, новообразований в поджелудочной железе, диабет, гепатиты различного происхождения, ИБС и проблемы с почками.
- Цифры ЛПНП:
- занижение говорит о гипертериозе, хронической анемии, проблеме с легкими;
- завышение – о питании пищей, богатой на холестерин, диабете, лишнем весе, болезнях почек и печени.
- Уровень ЛПОНП:
- Значение ЛПВП:
- ниже нормы: язвы, туберкулез, проблемы с почками, инфаркт, ишемическая болезнь сердца;
- понижение означает анемию, истощение физически, лихорадку, легочные заболевания;
- повышение указывает на развитие алкоголизма, беременности, ожирения, панкреатита, новообразований в поджелудочной железе, диабет, гепатиты различного происхождения, ИБС и проблемы с почками.
- Цифры ЛПНП:
- занижение говорит о гипертериозе, хронической анемии, проблеме с легкими;
- завышение – о питании пищей, богатой на холестерин, диабете, лишнем весе, болезнях почек и печени.
- Уровень ЛПОНП:
- Значение ЛПВП:
- ниже нормы: язвы, туберкулез, проблемы с почками, инфаркт, ишемическая болезнь сердца;
- выше нормы: чрезмерные нагрузки на организм, цирроз на фоне употребления алкоголя, рак кишечника.
- Показатели триглицерида:
- высокие: хронический процесс в легких, плохое питание.
- низкие: инфаркт, ИБС, гепатит, повышение артериального давления.
Все нормы приведены согласно медицинской статистике, поэтому любые колебания в какую-либо из сторон можно расценивать, как патологию. Только квалифицированный специалист сможет правильно истолковать результаты анализа и объяснить пациенту, что такое липидограмма.
Показания к проведению анализа
Нарушение липидного обмена – это всего лишь состояние организма. Оно прогрессирует медленно и незаметно. И о наличии дисбаланса зачастую узнают уже после развития вызванной им самостоятельной патологии, в первую очередь – сердца и сосудов. А первыми проявлениями дислипидемии являются неспецифические симптомы:
- сонливость, вялость, повышенная утомляемость;
- нервная раздражительность;
- головные (типа мигрени) боли;
- тяжесть, дискомфорт, болезненность в правом подреберье.
В этой ситуации с помощью липидограммы можно оценить уровень риска развития атеросклероза сосудов, желчнокаменной болезни, гипертонии, диабета ІІ типа.
К более характерным признакам липидного дисбаланса относятся отложения холестериновых депозитов под кожным эпидермисом, возникающие при стойко повышенном уровне холестерина. Это – ксантомы, ксантелазмы, желтые ободки вокруг роговицы (липоидные дуги). Их наличие свидетельствует о далеко зашедшем нарушении липидного обмена. При подобных изменениях со стороны кожи врачи обычно назначают проведение липидограммы.
Анализ венозной крови на липидный профиль имеет и четко сформулированные абсолютные показания:
- наследственная дислипидемия;
- наследственная предрасположенность к ней;
- гипертоническая болезнь и вторичная артериальная гипертензия;
- перенесенный в прошлом инфаркт или инсульт;
- сахарный диабет;
- патология щитовидной железы с нарушением функции;
- ожирение;
- заболевания печени с явлениями закупорки желчных протоков;
- воспаление поджелудочной железы;
- почечная патология, сопровождающаяся недостаточностью;
- предклимактерический и климактерический возраст;
- нерациональное питание с неконтролируемым употреблением животных жиров, простых углеводов, фаст фуда, гиподинамия, вредные привычки.
Важно знать, что атеросклероз, диабет, гипертония, ожирение не только являются результатом нарушений липидного баланса, но и способствуют его ухудшению. Медики такой процесс называют порочным кругом
Поэтому при перечисленной патологии одним исследованием не обойтись: необходим регулярный контроль состояния жирового обмена. Периодически кровь на липидный статус сдают и при начатой терапии для того, чтобы знать, насколько она адекватна.
Диагностика
Специалисты начинают диагностику патологии с опроса и осмотра больного. Они собирают анамнез жизни и болезни пациента, чтобы исключить наследственный характер нарушения. Особенности питания и образа жизни также крайне важны для постановки диагноза. Во время физикального обследования врач оценивает состояние кожи, пальпирует живот, измеряет давление и окружность живота. По внешним клиническим признакам можно заподозрить наличие проблемы.
Чтобы поставить окончательный диагноз, врачам необходимы результаты лабораторных анализов, на основании которых они назначают соответствующее лечение.
- Общеклинический и биохимический анализы крови, мочи — выявление количества холестерина с детализацией липидного спектра, глюкозы, пищеварительных ферментов, протеинов, билирубина, а также признаков воспаления и поражения почек.
- Липидограмма — определение уровня липидов различных фракций.
- Медико-генетическое консультирование — выявление мутантных генов.
- Иммунограмма и гормональное исследование крови имеют вспомогательное значение.
Биохимические методы исследования
Биохим, определение Л. проводится гл. обр. в плазме или сыворотке крови, значительно реже в кале (с целью диагностики стеатореи) и моче (при липурии). Определение Л
в плазме крови особенно важно при заболеваниях, сопровождающихся повышением их концентрации в крови (гиперлипидемиях). К ним относятся некоторые заболевания печени (острые и хрон, гепатиты, цирроз и др.), липоидный нефроз (нефротическая гиперлипидемия), сахарный диабет, атеросклероз, панкреатиты, гипотиреоз
Широко применяется определение Л. (холестерина и триглицеридов) в крови при фенотипировании первичных и вторичных гиперлипопротеинемий с целью диагностики и рационального диетического и медикаментозного лечения. Снижение содержания Л. в крови (гиполипидемия) наблюдается реже — при длительном голодании или резко ограниченном потреблении жиров и при гипертиреозе.
При исследовании Л. в крови необходимо строго придерживаться следующих общих принципов: 1) взятие крови производится натощак спустя 10—12 час. после последнего приема пищи; 2) плазма (сыворотка) крови, используемая для анализа, не должна быть гемолизированной; 3) для экстрагирования Л. применяются органические растворители высокой степени очистки; 4) стандарты или референтные препараты Л. сопоставляют с международными стандартами и хранят в замороженном состоянии.
Существует несколько методов определения общих Л. в плазме (сыворотке) крови. Широкое применение нашли гравиметрические методы, основанные на экстрагировании Л. из плазмы крови смесью органических растворителей, с последующим их выпариванием и взвешиванием липидного остатка. Эти методы, однако, не отличаются высокой точностью.
Ряд методов основан на окислении общих Л. хромовой кислотой с последующим титриметрическим или колориметрическим количественным определением (см. Колориметрия, Титриметрический анализ). Широко применяется метод, основанный на цветной реакции, к-рую дают продукты распада Л. с сульфофосфованилиновым реактивом. Метод определения общих Л. в сыворотке крови с сульфофосфованилиновым реактивом принят у нас в стране в качестве унифицированного; содержание Л. в сыворотке крови здорового человека, определенное этим методом, в среднем составляет 350—800 мг%.
Концентрацию общих Л. в сыворотке крови определяют также методом Свана в модификации Л. К. Баумана (окрашенные судаковым черным Л. количественно извлекаются из сыворотки крови и определяются фотометрически) и турбидиметрическим методом (метод Хуэрго), в основу к-рого положено измерение оптической плотности жировой эмульсии, образуемой при взаимодействии серной к-ты с n-диоксановым экстрактом Л. сыворотки крови. Методом Хуэрго в сыворотке крови здорового человека определяется 500 — 700 мг% общих Л.
Для определения триглицеридов наиболее часто применяют методы, в основе которых лежит гидролитическое расщепление триглицеридов. Образовавшийся в результате гидролиза глицерин окисляют до формальдегида и последний определяют колориметрически. Наибольшей точностью из таких методов обладает метод Карлсона, часто применяемый в модификации Игнатовской (H. Ignatowsca).
Для определения холестерина используют методы, основанные на цветной реакции Либерманна— Бурхарда (см. Либерманна-Бурхарда реакция), причем наибольшей точностью из них обладает метод Абелля (см. Абелля метод). Кроме того, для определения холестерина и триглицеридов в крови начинают применять высокоспецифические энзиматические методы с использованием готовых наборов реактивов. Наконец, для определения этих Л. используют автоанализаторы — отечественный прибор АБМ-1, автоанализатор АА-2 фирмы «Техникой» и др. (см. Автоанализаторы).
Методы определения фосфолипидов основаны на экстрагировании или осаждении фосфолипидов из плазмы (сыворотки) крови, минерализации фосфолипидного фосфора, проведении цветной реакции на фосфор и колориметрическом измерении интенсивности окраски (см. Блура метод).
Для определения неэтерифицированных жирных к-т используют титриметрические и колориметрические методы. Из последних наиболее часто применяют методы, основанные на том, что жирные к-ты образуют с медью соли, которые в свою очередь образуют цветные комплексы с диэтил дитиокарбаматом натрия и другими соединениями.
Для разделения Л. используют методы тонкослойной хроматографии, часто с последующим анализом жирных к-т с помощью газожидкостной хроматографии (см. Хроматография).
Признаки
Нарушения липидного обмена характеризуются общими проявлениями. В то же время каждому заболеванию этой группы свойственны особенные признаки. К числу универсальных, встречающихся чаще всего, относятся:
- Ксантомы – очаговые образования на поверхности кожи, состоящие из жировых включений;
- Увеличение печени и селезенки – гепатоспленомегалия;
- Ожирение;
- Повышенные цифры холестерина и триглицеридов в анализах крови;
- Эндокринные патологии;
- Нарушение менструального цикла у женщин;
- Ломкость волос, появление экземы в связи с дефицитом незаменимых ненасыщенных жирных кислот.