Причины возникновения лейкоплакии языка, ее разновидности и способы лечения
Содержание:
- Диагностика
- Методы и правила лечения
- Выявление гиперкератоза
- Лечение
- Проявления и симптоматика
- Виды и формы заболевания
- Как лечить лейкоплакию шейки матки
- Основные методы лечения
- Причины и профилактика лейкоплакии вульвы
- Какой методике прижигания лучше отдать предпочтение: электрокоагуляции или лазеролечению?
- Диагностика и лечение лейкоплакии полости рта
- Причины
- Понятие о лейкоплакии
- Механизм развития
- Причины возникновения
Диагностика
Для того чтобы исключить похожие заболевания, требуется проведение тщательного диагностирования.
В стоматологической практике используют несколько методов исследования, которые детально определяют вид лейкоплакии и степень тяжести развития:
- Цитологическое (соскоб-мазок).
- Гистологическое (биопсия здоровых и поврежденных тканей).
- Люминесцентное (ультрафиолетовое облучение). Каждая стадия развития патологии имеет свой цвет свечения в ультрафиолете.
- Когерентная оптическая томография.
- Микромолекулярное (с помощью электронного микроскопа).
- Микробиологическое (соскоб).
Выясним, сколько стоят брекеты на зубы подростку, разобравшись с ценами в стоматологиях.
В этой публикации рассмотрены все симптомы периодонтита.
Читаем тут: https://zubovv.ru/krasota-i-uxod/otbelivanie/ofisnoe/poloski-dlya-zubov-crest-whitestrips-otzyivyi-vidyi-primenenie.html — отзывы о полосках для отбеливания зубов Crest Whitestrips.
Методы и правила лечения
Течение заболевания у каждого пациента наблюдается по-разному, иногда одиночный очаг перестаёт расти, в других случаях – за короткий период поражается внушительная часть слизистых рта. Доктор при первичном осмотре обязательно назначит комплексное обследование организма.
Устранение только характерной симптоматики без комплексного лечения ведёт к усугублению ситуации. Для начала необходимо выявить возможный провоцирующий фактор, полностью от него избавиться, затем только приступать к лечению слизистых. Для подтверждения или опровержения диагноза рак, берётся биопсия.
Немаловажную роль играет укрепление иммунитета, отказ от вредных привычек. Давно доказано, что содержащиеся в сигаретах вещества, увеличивают риск развития раковых опухолей. В целом всё медикаментозное лечение лейкоплакии полости рта можно разделить на несколько подгрупп:
- решение стоматологических проблем (пломбировка поражённых зубов, замена натирающих протезов, полировка имплантов, комплексная терапия заболеваний полости рта);
- усиленная санация ротовой полости. Рекомендуется регулярно полоскать рот специальными антибактериальными средствами (Фурацилином, раствором борной кислоты, отварами трав);
- использование мягких зубных щёток, лечебных паст;
- масляные аппликации из ретинола, цигерола и других медикаментов, способствующие заживлению эрозий.
Отсутствие положительных сдвигов требует хирургического вмешательства. Необходимость в операции назначает доктор. Справиться с начальными стадиями заболевания, остановиться разрастание поражений слизистых помогут домашние лекарственные продукты на основе натуральных трав.
Народные средства и рецепты
Рецепты народной медицины:
масляные аппликации. Разрешено использовать не только медикаменты для заживления эрозий. Масла шиповника, облепихи обладают мощным антисептическим эффектом, справляются с ощущением стянутости слизистых, способствуют скорейшему заживлению повреждений. Смазывайте поражённые участки полости рта выбранным продуктом, старайтесь в течение 5 минут после нанесения не глотать слюну. Проводите лечебные манипуляции каждые три часа;
свежеотжатые соки фруктов, овощей. Содержащиеся в продуктах витамины, насыщают организм полезными веществами, поднимают иммунитет, увеличивают способность слизистых к регенерации
Важно принимать не чистый сок, а разбавлять его водой. Таким образом, вы защитите слизистые от воздействия раздражающих кислот, содержащихся в соке;
травяные отвары, чаи
Самостоятельно приготовленными отварами из ромашки, календулы, коры дуба, зверобоя, тысячелистника полощут полость рта. Рецепт приготовления прост: залейте 100 г выбранного сырья или набор нескольких трав литром кипятка. Настаивайте средство полчаса, процедите, используйте по назначению. Целебные чаи лучше всего покупать в аптеках, с самостоятельно приготовить поистине подходящий продукт довольно сложно. Отвары и травы повышают местный, общий иммунитет, положительно влияют на процесс выздоровления;
каланхоэ, алоэ. Эти растения пользуются огромной популярностью в лечении многих недугов, в частности, стоматологических проблем. Достаточно ежедневно смазывать соком того или иного растения десневую ткань, остальные слизистые рта для предупреждения, лечения лейкоплакии. Сок алоэ, каланхоэ справляются с кровоточивостью дёсен, помогают восстановить нормальную микрофлору в полости рта;
продукты пчеловодства. Средствами пользовались наши предки, в наши дни мёд, прополис не потерял свою актуальность. Разбавленной в воде настойкой прополиса полощите рот каждый день, мёд в небольших количествах употребляйте внутрь. Комплексный подход к лечению обеспечит быстрое выздоровление, укрепит иммунитет.
Каждый выбирает для себя свой продукт народной медицины. Идеальный вариант – предварительная консультация с доктором. Некоторые врачи сами рекомендуют включать в медикаментозную терапию средства на основе натуральных трав. Не всегда препараты могут самостоятельно справиться с заболеванием. Главное, в лечении домашними средствами – соблюдение пропорций, полезных рекомендаций.
Выявление гиперкератоза
В
большинстве случаев женщина может даже не догадываться о наличии проблемы: при
профилактическом осмотре врач обратит внимание на белую пленку на наружной
шеечной поверхности и поставит первичный диагноз. Часть пациенток обращается к
доктору с жалобами на увеличение количества вагинальных белей и/или
кровомазанье после интимной близости
На
первом этапе обследования необходимо подробно рассказать врачу об особенностях
детородной функции, обо всех женских заболеваниях и гинекологических
процедурах. Затем проводится кольпоскопия – осмотр наружной части шейки матки
под микроскопом. При большом увеличении можно максимально точно оценить масштаб
поражения и оценить риск злокачественного перерождения. Во всех случаях надо
брать мазок на онкоцитологию из цервикального канала и биопсию шеечных тканей,
на основе которых выделяют 2 варианта лейкоплакии:
- Простая
(доброкачественная); - Атипичная
(предраковая).
Чем выше риск возникновения дисплазии и рака
шейки матки, тем радикальнее тактика терапии.
Лечение
Лечение лейкоплакии в течение многих лет включало назначение витамина А, витаминов группы В, эстрогена, лучевую терапию, местную химиотерапию, криодеструкцию, хирургическое иссечение.
Лечение заболевания начинается с устранения любого обнаруженного местного повреждающего фактора. Обязательно прекращение курения, употребления алкоголя, устранение зубных проблем.
Коррекция местных факторов более эффективна, чем лечение возможных предрасполагающих системных заболеваний.
Относительно малые очаги. рекомендовано полностью иссекать. Большие очаги часто лечат с применением криодеструкции в несколько этапов.
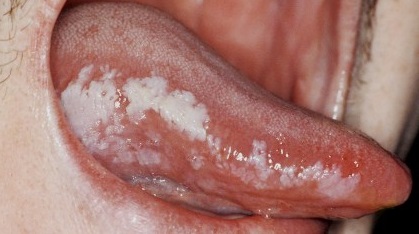
Проявления и симптоматика
Лейкоплакия способна поражать любые слизистые оболочки ткани: матку, внутренние половые органы, слизистую оболочку рта, гортань и пищевод.
Имеется несколько форм данного заболевания, которые развиваются одна из другой. Плоская лейкоплакия при действии негативных факторов переходит в веррукозную, а при халатном отношении к лечению перерастает в эрозивную. К этому не имеет отношения лейкоплакия курильщиков.
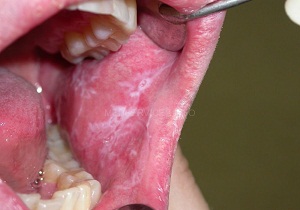
Внутри ротовой полости на различных участках могут проявляться несколько подобных форм расстройства. Чаще всего этот вид обнаруживается на деснах и небе. При неблагоприятных обстоятельствах он переходит в злокачественные образования.
Этот этап заболевания можно без труда преодолеть, если бросить пить, курить и заняться здоровьем. Первичными симптомами служат маловыраженные воспаления внутренней части рта, охватывающие небольшие участки. Пораженная слизистая мутнеет и в дальнейшем на этом месте появляются серые бляшки, похожие на налет, которые не сходят и не теряют свой цвет даже при обработке йодом.
Пораженные участки невелики около –, 2-4 см. в диаметре. Перечислим возможные варианты локализации воспалений:
- внутренняя сторона щеки,
- уголки рта, контурная часть губ,
- нижняя или боковая поверхность языковой пластины,
- верхняя часть десен.
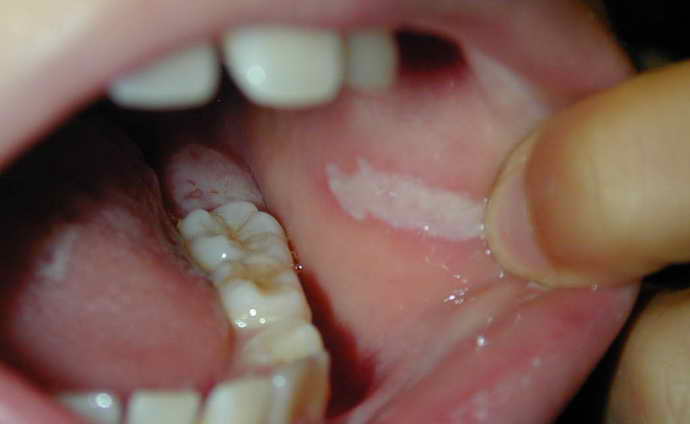
На образования таких пятен может уйти пару недель или месяцев. Пораженные участки немного уплотняются и возвышаются над здоровой поверхностью. На ощупь травмированная поверхность не кажется плотной, но можно ощутить шероховатость поврежденной ткани, заметить изменение окраски.
Плоская лейкоплакия на начальной стадии не приносит неудобств и дискомфорта. В редких случаях могут возникнуть ощущения сухости и стянутости в поврежденной области.
В зависимости от того, насколько сильно ороговели поврежденные участки, они могут иметь серый или белый цвет. Края очагов воспаления отчетливо выраженные, в таком виде они могут оставаться всю жизнь, не причинять беспокойство больному.
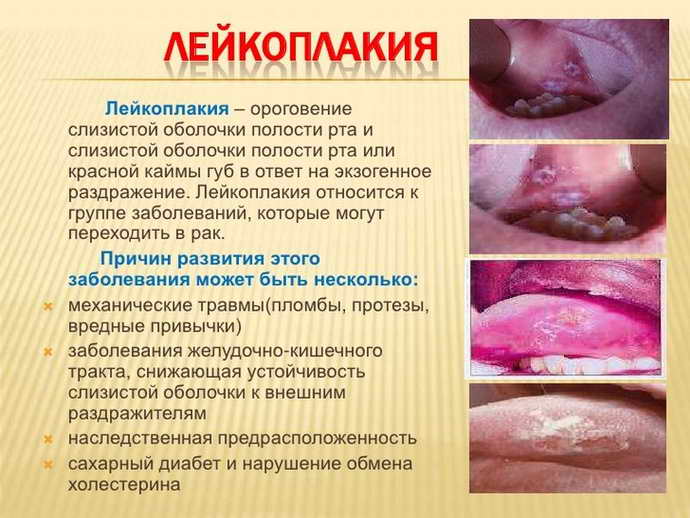
Виды и формы заболевания
Существует несколько вариантов течения, каждый из которых имеет специфическую симптоматику, особенности лечения и прогноз.
Плоская
Данный вариант – самый распространённый. В 90% случаев патология выявляется при профилактических осмотрах или во время обращения к стоматологу по поводу других заболеваний. Клинических проявлений длительное время нет. Спустя несколько месяцев возникает чувство жжения, давления и втянутости.
При поражении языка, за счёт перерождения эпителия вкусовых сосочков, теряется вкусовая чувствительность.
Плоская лейкоплакия представляет собой сухую шероховатую поверхность, которую невозможно удалить
Очаги лейкоплакии могут иметь любую форму и размеры (описаны случаи, когда вся слизистая оболочка подверглась дискератозу). На слизистой оболочке щёк чаще всего поражается область вокруг выводных протоков слюнных желёз. Локализация на языке, нёбе или дне ротовой полости обуславливает появление белых полос с участками более тёмного окраса. У 50% больных образования возвышаются над поверхностью на 1-3 мм. Характерно появление налёта, который не соскабливается шпателем.
Цвет бляшек: белый, серый или молочный. Инфицирования обычно не возникает, так как деятельность иммунных барьеров не нарушена.
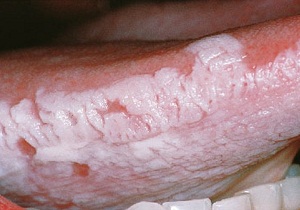
Веррукозная
Данный тип – следующий, после простой формы. При дальнейшем продолжении воздействия провоцирующих факторов (курение, употребление алкоголя и острой пищи) отклонение неуклонно прогрессирует. Гиперкератоз становится более выраженным. Верхние слои эпителия уплотняются и значительно возвышаются (на 3-5 мм). При ощупывании они плотные, твёрдые и немного подвижные. Боль не характерна.
Вариант веррукозной лейкоплакии, возникшей на нижней части языка
Цвет постепенно сменяется на желтоватые оттенки. Типичные жалобы: сильное жжение при воздействии воды и пищи, ощущение стянутости и шероховатости, дискомфорт в ротовой полости.
Характерная особенность – частое перерождение в онкопатологию.
Эрозивная
Простой и веррукозный варианты в 25-30% случаев, при отсутствии лечения, переходят в данную форму. На патологических образованиях появляются множественные трещины и язвочки, вызывающие резкую боль. Размер открытых ран постепенно увеличивается, достигая значительных размеров. Приём пищи, речь, движения в нижнечелюстном суставе становятся практически невозможными.
Дополнительно может произойти инфицирование и появление воспалительных процессов в ротовой полости (гингивит, стоматит и т. п.).
Лейкоплакия Таппейнера
Такая форма обычно преследует лиц, злоупотребляющих курением. Доказано, что использование 10 сигарет в день повышает риск развития лейкоплакии Таппейнера в 50 раз. Очаги локализуются на мягком и твёрдом нёбе, крайне редко – на дёснах.
Лечение лейкоплакии Таппейнера заключается в полном отказе от курения
Слизистые оболочки приобретают серый или синеватый окрас, становятся складчатыми. Из-за обструкции протоков слюнных желёз секрет скапливается в тканях, приводя к застою и инфицированию. Клинически это проявляется появлением множественных красно-бордовых узелков и частыми инфекционно-воспалительными заболеваниями полости рта.
После прекращения воздействия табачного дыма очаги могут подвергнуться регрессированию и полностью исчезнуть.
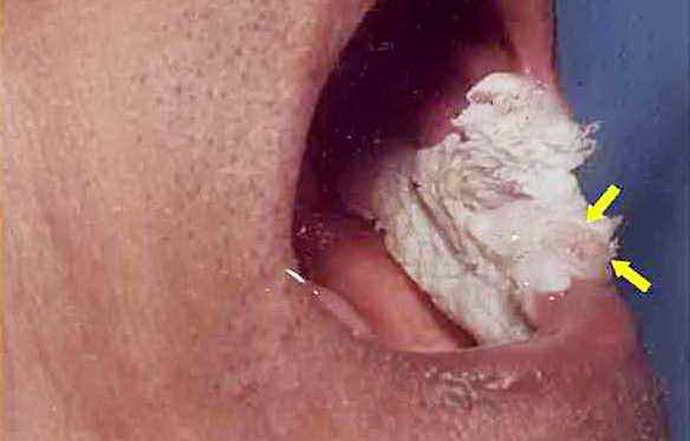
Мягкая
Данный вид – доброкачественная опухоль слизистой оболочки полости рта. Поражённые участки сильно шелушатся, характерно отпадение целых кусков ороговевшего эпителия. На очагах формируются множественные трещины и язвы, которые могут привести к кровотечениям. Опухоль может достигать значительных размеров – до 4-5 см в диаметре и до 1 см в высоту.
Мягкая форма лейкоплакии представляет собой доброкачественное новообразование
Предполагаемая причина – хронические стрессы, депрессия, а так же резкие колебания гормонального фона (например, после отмены глюкокортикостероидной терапии).
Как лечить лейкоплакию шейки матки
Лечение патологии зависят от формы, но, в любом случае, измененные участки слизистой требуется удалять. Также, обязательно используется лечение фоновых болезней, а всевозможные воспаления ликвидируют до начала оперативного вмешательства.
Если у пациентки есть инфекции, передающиеся половым путем, врач назначает противогрибковые, антибактериальные или противовирусные средства.
Женщинам с нерегулярным менструальным циклом показана терапия гормональными средствами.
Оперативные методы лечения
Если все, ранее опробованные, способы лечения не позволили достичь желаемого эффекта, пациентке показано хирургическое вмешательство.
Суть процедуры заключается в конизации шейки матки, в результате чего иссекаются патологические ткани по периметру очага. В процессе такой чистки вырезается участок, который внешне похож на конус. Именно из-за этого процедура называется конизацией.
Данный метод лечения показан пациенткам с обширными поражениями. Если же анализы показывают, что в тканях есть атипичные клетки, требуется удаление матки либо ее части.
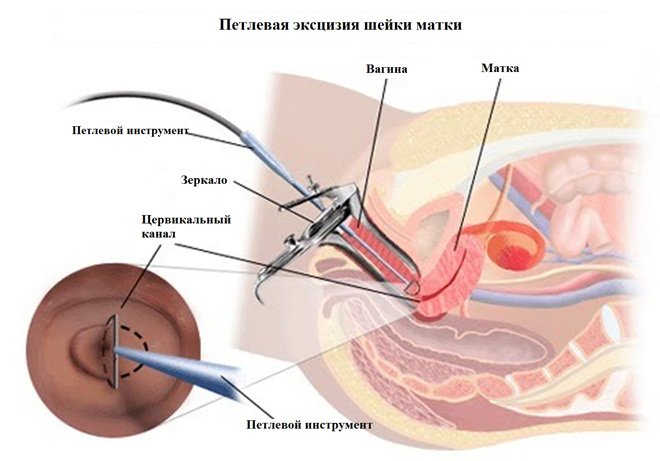
Диатермокоагуляция
Диатермокоагуляция – один из способов удаления патологических тканей. В ходе процедуры производится прижигание шейки матки с помощью электрических импульсов.
Основной плюс манипуляции – ее можно проводить в кабинете гинеколога без дополнительных плат.
Минус диатермокоагуляции – болезненность в ходе прижигания и высокая вероятность развития осложнений.
Такая процедура назначается только ранее рожавшим девушкам. После прижигания, есть вероятность возникновения на шейке матки рубцов, которые могут негативно повлиять на родовую деятельность.
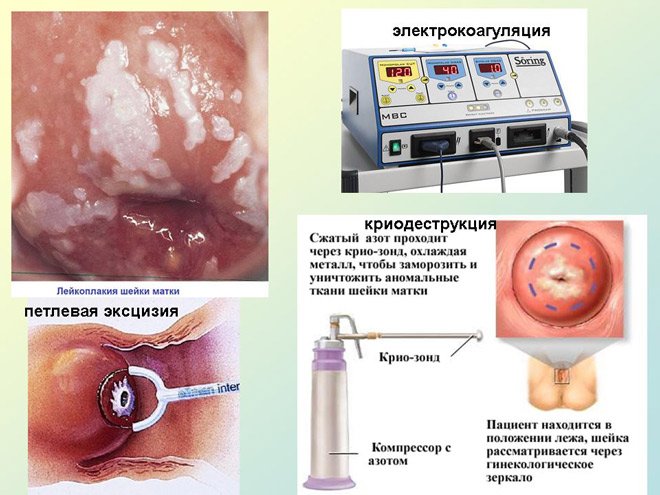
Криодеструкция
Наиболее популярный и эффективный способ лечения лейкоплакии – криодеструкция. В ходе процедуры, на пораженные участки воздействуют жидким азотом, который замораживает клетки. Результат – некроз новообразований.
Такой метод может назначаться девушкам, независимо от того, есть ли у нее дети. Это вызвано тем, что после криодеструкции рубцы не появляются.
Криодеструкция так популярна в силу того, что она безболезненная и не требует долгого восстановления и заживления. Минус процедуры – возможен рецидив.
После выполнения манипуляции, шейка матки может стать короче, что сразится на фертильности женщины. Также, могут быть повреждены здоровые участки слизистой, ведь следить за глубиной воздействия холодом невозможно.
Лазеротерапия
Лечение лейкоплакии лазером – бесконтактный способ. Лазерный луч разрушает патологические ткани, испаряя жидкость. В результате, на эпителии образуется пленка, которая препятствует инфицированию раны.
Продолжительность восстановления женщины после процедуры зависит от соблюдения врачебных рекомендаций. Как правило, на заживление уходит от 2 до 4 недель.
В ходе лазерной терапии, пациентка не ощущает боли, рубцы не формируются. Минусом считается дороговизна лечения.
Радиоволновый метод
Для радиоволнового лечения используется аппарат Сургитрон. В ходе манипуляции, используется электрод, который позволяет преобразовывать электронные импульсы в радиоволны. При этом, патологические очаги подвергаются нагреванию, за счет чего испаряется жидкость.
Из-за минимальной болезненности, способ лечения пользуется популярностью, раневые поверхности шейки матки быстро заживают.
За счет того, что врач может контролировать и регулировать направленность волн, здоровая слизистая не разрушается и кровотечения не открываются.
Химическая коагуляция
При химической коагуляции, на патологические ткани воздействуют раствором Солковагин. Вещество содержит органические и неорганические кислоты.
Такая тактика лечения лейкоплакии может использоваться только на первых порах развития патологии, ведь раствор проникает вглубь тканей всего на 2,5 мм. Если патологический процесс поразил большие объемы тканей, химическая коагуляция не поможет.
Основное достоинство процедуры – минимальные шансы осложнений и побочных эффектов.
Народные способы лечения
Учитывая всю сложность заболевания, вылечить лейкоплакию шейки матки народными средствами невозможно. Но, нетрадиционные методы помогут уменьшить симптоматику.
Отличное решение – это отвары из лекарственных трав. Такие составы используются на этапе восстановления либо перед хирургическим вмешательством.
Для приготовления широко используются цветки ромашки, золотарник, зверобой и календула.
Кроме того, что настои используют внутрь, их также можно использовать для подмываний или тампонирования.
Продолжительность лечения травами и отварами из них составляет не менее 3 недель.

Основные методы лечения
Лечение лейкоплакии вульвы проводится комплексным путем, состоящим из применения лекарственных препаратов, физиотерапии, средств народной медицины, соблюдения диеты. Важными элементами терапии считается лечебная физкультура, регулярные пешие прогулки на свежем воздухе.
Важные правила лечения:
- максимальное количество кисломолочных продуктов, овощей, фруктов и ягод в рационе;
- мытье половых органов после каждого посещения туалета;
- применение для интимной гигиены травяных отваров и обычной кипяченой воды;
- использование нижнего белья из натуральных материалов;
- отсутствие стрессов и нервных потрясений;
- отказ от горячих ванн и спринцеваний.
Для улучшения кровообращения в органах малого таза очень полезно регулярно заниматься спортивными тренировками, а также внимательно следить за своим весом, не допуская ожирения.
Перед тем, как лечить заболевание, нужно пройти полное гинекологическое обследование, так как все медикаментозные средства должен назначать только врач.
Основу лекарственной терапии составляют противозудные, антигистаминные и противовоспалительные мази, а также гормоны, среди которых чаще всего используется Преднизолон и вагинальные свечи с эстрогеном.
Лечение медикаментами
Популярные медикаменты при лечении патологии:
- Противовоспалительные – Клобетазол, Банеоцин, Дермовейт.
- Антибактериальные – Хлоргексидин, Синтомицин, Хлорофиллипт, Левомиколь.
- Противозудные – Синафлан, Тридерм, Прогестерон.
- Гормональные мази – Прогестерон, Эстриол.
- Антигистаминные – Лоратадин, Тавигил.
Положительные результаты можно получить, используя крем для местного нанесения под названием Иранский шафран, разработанный в научно-исследовательском университете Пекина. Лекарственное средство растительного происхождения выпускается в двух формах – лосьона для мытья половых органов и крема для местного использования.
Препараты не рекомендуется наносить в случае повышенной чувствительности к активным компонентам, входящим в их состав. Других противопоказаний нет.
Дополнительно назначаются иммуномодуляторы и поливитаминные комплексы, повышающие уровень защитных сил организма. В наиболее тяжелых случаях назначается операция, подразумевающая иссечение основных очагов лейкокератоза вульвы.
Народная медицина против лейкоплакии

Все, кто вылечился от лейкоплакии вульвы утверждают, что этот процесс сложный и продолжительный. Эффективным дополнением к медикаментозному лечению считается применение рецептов нетрадиционной медицины.
Народные средства могут применяться для лечения лейкоплакии вульвы как у девочки, так и у взрослой женщины в период климакса.
- облепиховое масло – применяется для обработки слизистой гениталий;
- боровая матка – столовую ложку измельченного растения нужно залить чашкой кипятка и оставить на час, после чего процедить и принимать по трети чашки трижды в сутки;
- березовый деготь – следует разбавить небольшое количество продукта теплой водой и смазывать вульву на протяжении 18 суток;
- зверобой и календула – равные части травяной смеси в количестве 3 ложек нужно залить 2 стаканами кипятка, оставить на 20 минут и процедить, после чего использовать средство для сидящих ванночек.
Заключение
Лейкоплакия вульвы – это серьезное гинекологическое заболевание, которое может спровоцировать развитие раковой опухоли в области малого таза. При появлении первых симптомов патологии нужно обратиться к гинекологу, так как при своевременно начатом лечении удается достичь полного выздоровления.
Причины и профилактика лейкоплакии вульвы
Точная взаимосвязь между каким-либо провоцирующим фактором и развитием лейкоплакии не установлена. Однако врачи большое значение в этом патологическом процессе отводят общим сбоям в работе организма, в частности, в эндокринной и иммунной систем. Хронические воспаления, которые могут возникать по различным причинам, приводят к плохому метаболизму тканей, а со временем и к деструктивным изменениям.
Наиболее вероятные причины истощения слизистой вульвы и ее последующего перерождения могут быть такими:
- Гормональные изменения, которые происходят у женщины в период менопаузы.
- Механические повреждения слизистой влагалища.
- Несоблюдение правил гигиены за половыми органами.
- Эндокринные нарушения (сахарный диабет, ожирение, проблемы с щитовидной железой).
- Хронические воспаления по гинекологии (папилломавирусная или герпетическая инфекция).
Не последнюю роль в развитии подобного заболевания отводят психоэмоциональному состоянию женщины. Хронические переживания, длительный стресс заметно влияет на самочувствие и тоже приводит к изменению гормонального фона. Перед обнаружением лейкоплакии пациентка может обращаться к врачам с жалобами на заболевания яичников, сбой менструального цикла, повышенную раздражительность.
Таким образом, лейкоплакия чаще возникает как ответная реакция на действие различных провоцирующих факторов. Сбои в работе различных систем органов, особенно те, которые продолжаются длительно, негативно влияют на метаболические процессы. Это приводит к плохой трофике тканей, недополучению питательных веществ и деструктивным изменениям.
Предугадать развитие лейкоплакии невозможно. Чтобы избежать заболевания, пациентке необходимо проходить регулярные обследования у гинеколога, а также заботиться об общем здоровье. Рекомендации врачей для профилактики лейкоплакии:
- Ежедневно соблюдать личную гигиену, а также отказаться от синтетического нижнего белья.
- Проходить ежегодные гинекологические осмотры.
- Стараться минимизировать стресс и переживания. Для этого можно сменить работу, записаться на йогу, пропить курс седативных лекарств.
- До конца лечить другие заболевания, чтобы они не перешли в хроническую форму.
- Избавиться от резких гормональных перепадов. Помочь в этом может правильный режим, в который будут сбалансированы работа и отдых. Кроме этого, эндокринная коррекция возможна с помощью лекарственных препаратов.
- Ежедневно заниматься физическими упражнениями. Даже обычная зарядка улучшит обменные процессы и кровообращение.
- Чтобы предупредить метаболические нарушения, необходимо поддерживать свой вес в пределах нормы, а также перейти на здоровое питание, которое будет обеспечивать организм необходимыми веществами при минимальной нагрузке на пищеварительный тракт.
Кроме этого, в рекомендации по профилактике и лечению можно включить общеукрепляющие процедуры:
- прием витаминных препаратов;
- физиотерапия;
- употребление кислородных коктейлей;
- гигиенические процедуры с травяными ванночками.
При своевременной диагностике заболевания вероятность избавиться от него увеличивается в несколько раз.
Какой методике прижигания лучше отдать предпочтение: электрокоагуляции или лазеролечению?
Методика удаления очагов лейкоплакии при помощи электрокоагуляции была популярной в прошлом и считалась безопасной для пациенток. Практика показала, что подобный способ может спровоцировать некоторые побочные эффекты, среди которых кровотечения, нарушения менструального цикла и имплантационный эндометриоз. Чтобы избежать подобных последствий, лучше выбрать менее травматичную методику.
Гинекологи рекомендуют следующие методы безболезненного и безопасного удаления даже обширных очагов влагалищной лейкоплакии:
- Лазерная коррекция. Воздействуя на патологические клетки направленным лазерным лучом, удается добиться повышения температуры внутриклеточной жидкости, с последующим ее закипанием и испарением. В результате разрушаются только ороговевшие ткани, а сосуды “запаиваются”, что исключает кровотечения и травмирование здоровых тканей.
- Криодеструкция. Прижигание очагов лейкоплакии жидким азотом сверхнизких температур демонстрирует высочайшую эффективность и низкую вероятность развития рецидива – результативность метода до 96%.
- Радиоволновое прижигание. Радиоволновой нож минимально травмирует ткани, поэтому показан нерожавшим женщинам, которые в ближайшем будущем планируют беременность.
Медицинский центр “Радуга» предлагает пациенткам только современные и безопасные методики лечения лейкоплакии, которые позволят женщине вернуться к нормальной жизни и обезопасить себя от рака.
Диагностика и лечение лейкоплакии полости рта
Во время визуального осмотра стоматолог может поставить предварительный диагноз, но для точной диагностики лейкоплакии необходимо проводить биопсию. Биопсию проводят под местным обезболиванием, и полученный материал исследуют в цитологической лаборатории.
Тактика лечения лейкоплакии полости рта сводится к устранению источника раздражения. Это минимизация или полный отказ от курения, коррекция зубных протезов, реставрация зубов при обломке их краев, обточка острых краев зуба. В тех случаях, когда причинами лейкоплакии явились внутренние заболевания, показана криодеструкция пораженных участков, коррекция основного заболевания и диспансерное наблюдение пациента.
Лейкоплакия является предопухолевым состоянием слизистой, и, если пятна лейкоплакии утрачивают блеск, поверхность становится шероховатой, покрывается разрастаниями и язвочками, то, как правило, прогноз в этих случаях неблагоприятный и лейкоплакия перерождается в рак полости рта. Примерно 10% случаев лейкоплакии слизистой оболочки рта заканчиваются малигнизацией.
Причины
Различная локализация лейкоплакии вызывается разными причинами и требует индивидуального подхода в разработке стратегии лечения.
Волосатая лейкоплакия развивается на фоне пониженного и ослабленного иммунитета, поэтому чаще всего такой вид заболевания диагностируют у пациентов с ВИЧ, различными иммунодефицитами и во время реабилитации после трансплантации органов, когда назначается курс иммунодепрессантов.

- Лейкоплакия наружных половых органов у женщин развивается чаще всего в период менопаузы, когда в тканях и клетках происходят процессы обратного развития. Слизистые ткани и кожа становятся суше, отмечается выпадение волос, что является нормальным физиологическим процессом.
- Лейкоплакия пищевода развивается после изжоги или ожога слизистой оболочки этого органа, более половины случаев этого заболевания становятся причиной появления раковой опухоли.
- Лейкоплакия в полости рта чаще всего локализуется на слизистых оболочках внутренней стороны щеки, твердом и мягком нёбе, а также в угловых складках рта. Лейкоплакия языка в медицине встречается крайне редко.
Точных причин развития этого заболевания во рту официальная медицина по сегодняшний день не знает. Тем не менее, выделен ряд факторов, повышающих шансы на появление лейкоплакии:
- нарушения обмена веществ;
- генетическая предрасположенность;
- недостаток витамина А;
- курение;
- хронические травмы слизистых оболочек (например, неправильно изготовленными протезами);
- деятельность, связанная с непосредственным контактом с каменным углем и каменноугольной смолой, а также процессами их переработки;
- ВИЧ и СПИД;
- хронические воспалительные процессы во рту, связанные с неврологическими нарушениями.
Лейкоплакия мочевого пузыря – это затяжное хроническое заболевание, которое характеризуется перерождением клеток переходного эпителия в клетки плоского. Ороговевший эпителий неустойчив к компонентам мочи, что вызывает очаги воспаления в полости мочевого пузыря. Основной причиной развития заболевания является восходящее инфицирование возбудителями, передающимися половым путем. Поэтому лейкоплакия в мочевом пузыре развивается чаще у женщин – их мочевой канал значительно короче мужского, поэтому инфекции легче через него проникнуть.
В отдельных случаях причиной лейкоплакии может стать нисходящее инфицирование, когда с током крови из близлежащих органов проникает возбудитель: стафилококки, протеи, стрептококки, кишечная палочка и другие. Развитию заболевания благоприятствуют:
- хронические заболевания органов брюшной полости, расположенных рядом с мочевым пузырем;
- все факторы, снижающие иммунитет: переохлаждения, стрессы, вредные привычки, беспорядочный образ жизни;
- очаги хронического воспаления, расположенные на удалении от мочевого пузыря: тонзиллиты, кариес, гаймориты и пр.;
- нарушения в работе эндокринной системы;
- не извлеченная вовремя спираль в полости матки;
- беспорядочная половая жизнь без применения средств барьерной контрацепции.
Лейкоплакией шейки матки называют белесые образования (пятна или бляшки), которые появляются на слизистой оболочке. Для диагностики заболевания достаточно профилактического осмотра с помощью гинекологического зеркала.
Как и дисплазия, лейкоплакия шейки матки требует обязательного лечения, поскольку является предраковым заболеванием. Причин для появления таких изменений тканей немало:
- снижение иммунитета по разным причинам;
- травмы при неаккуратном осмотре, прерывании беременности, родах;
- перебои в работе эндокринной системы;
- дисфункция яичников;
- текущие или ранее перенесенные инфекционные заболевания половых органов.
Понятие о лейкоплакии
Лейкоплакия – это термин, который в течение многих лет использовался для обозначения белого пятна или бляшки на поверхности слизистых оболочек.
Разнообразные заболевания, включая хорошо изученные самостоятельные нозологические формы, могут проявлять себя клинически как белые пятна или бляшки на слизистой оболочке полости рта.
До настоящего времени отсутствует согласие между клиницистами и патологоанатомами в отношении четкого значения термина лейкоплакия.
В некоторых случаях термин лейкоплакия используется для описания белого пятна или бляшки, которые не соскабливаются шпателем. С другой стороны диагноз лейкоплакия базируется на строгих гистологических критериях, и такой диагноз должен быть поставлен, даже если поражение не проявляется в виде белого пятна или бляшки.
Научная литература включает целый ряд гистологических терминов для обозначения клинической лейкоплакии: кератоз, лейкокератоз, гиперкератоз, простой гиперкератоз, сложный гиперкератоз, неспецифический фокальный кератоз, ограниченный гиперкератоз, ротовая пахидерма, лейкоплакия, интраэпителиальная карцинома.
Для постановки диагноза лейкоплакия ряд авторов требуют обязательного наличия эпителиальной дисплазии или дискератоза при микроскопическом исследовании. Эти работы указывают, что микроскопический диагноз лейкоплакии согласно этим критериям несет возможность раковой трансформации.
При отсутствии дисплазии эти авторы используют термины фокальный кератоз или гиперкератоз для клинического белого пятна или бляшки.
Чтобы устранить эти противоречия, было предложено использовать термин лейкоплакия как клинический термин без гистологического подтверждения.
Таким образом, термин лейкоплакия обозначает только клиническое проявление в виде белого пятна или бляшки на слизистой, однако с исключением самостоятельных нозологических форм, также проявляющихся белым пятном или бляшкой на слизистой оболочке, таких как красный плоский лишай, вторичный сифилис, белый губчатый невус, кандидоз, красная волчанка, химические повреждения и другие стоматиты и не несущих абсолютно никакой гистологической закономерности, хотя она характеризуется явлениями гиперкератоза и (или) паракератоза.
Таким образом, диагноз лейкоплакия не может служить руководством к действию. В самом деле, клиническая форма лейкоплакии при гистологическом исследовании может проявляться в виде воспаления, внутриэпителиального рака, или даже инвазивной карциномы.
Механизм развития
Оказывают влияние и такие незначительные процессы, как гальванические токи, протекающие между коронками зубов из разнородных металлов.
1. Плоская лейкоплакия. Она выглядит как резко отграниченное сплошное помутнение оболочки; иногда напоминает пленку, которая не снимается даже при поскабливании шпателем. Цвет поражения, в зависимости от степени ороговения, может варьировать от бледновато-серого до белого. Поверхность этой патологии обычно слегка шероховатая и довольно сухая. Очертания очага зачастую зубчатые. При этом виде лейкоплакии, если очаги ороговения расположены в уголках рта, по их периферии может возникнуть незначительная гиперемия. На дне ротовой полости очаги могут приобрести вид морщинистой пленки беловато-серого оттенка, а на щеках — иметь складчатый вид.
Выделяют такие виды лейкоплакии:
Складки между губами и челюстями — малоподвижные и труднодоступные для осмотра «понижения рельефа», этакие уютно обжитые инфекцией «глухие чуланы», где легче всего накапливаются и разлагаются пищевые остатки и продукты разрушения собственных тканей.
Причины возникновения
Трудно выявить точные причины появления данного заболевания. Специалисты утверждают, что спровоцировать возникновение лейкоплакии могут различные факторы.
Самыми распространенными причинами являются:
- Никотиновая зависимость. Курение провоцирует раздражение слизистой.
Во время употребления слишком холодных или горячих блюд. А также к патологии приводит соленая, острая и кислая пища. - Алкоголь сильно травмирует слизистую, поэтому риск заболевания сильно увеличивается.
- Травмы и механические повреждения. Повредить эпителии и привести к развитию заболевания могут неправильные протезы, прикус, острые края на зубах.
- Не рекомендуется устанавливать коронки из разных металлов, иначе в полости рта образуются небольшие токи, которые раздражают слизистую.
- Плохая экология и профессиональные факторы. Лак, смола, бензин и другие вредные вещества негативно сказываются на здоровье человека.
- Генетическая предрасположенность.
- ВИЧ-инфицированные и больные СПИДом.
- Люди, часто подвергающиеся ультрафиолетовому облучению.
- Сильнодействующие медикаменты, имеющие побочный эффект, оказывающий воздействие на слизистую.
- Нарушение деятельности пищеварительного тракта.
- Под воздействием стрессовых ситуаций.
- При гормональном сбое.
- А также слизистая в полости теряет свои защитные функции от нехватки в организме железа и витамина А.
Алкоголь и курение — провоцирующие факторы